CẮT HẠ PHÂN THUỲ MỘT
ĐẠI CƯƠNG
Hạ phân thuỳ một hay còn gọi là phân thuỳ đuôi, là phần gan bao gồm thuỳ Spiegel, phần gan được gọi là củ đuôi và phần gan nằm trước tĩnh mạch chủ dưới, sau mặt phẳng đi qua mặt trước cuống gan phải và trái. Cắt gan hạ phân thuỳ 1 hay còn gọi là cắt gan phân thuỳ đuôi là phẫu thuật cắt gan nhỏ. Tuy nhiên, do hạ phân thuỳ 1 nằm sâu ở phía sau, trước tĩnh mạch chủ dưới, ở trên nằm sau 3 tĩnh mạch gan, ở dưới nằm trên và sau cuống gan phải và trái nên phẫu thuật cắt gan hạ phân thuỳ 1 rất khó. Cắt gan hạ phân thuỳ 1 được chỉ định cho các trường hợp khối u gan nhỏ nằm khu trú tại hạ phân thuỳ 1 hoặc được chỉ định cho các trường hợp tổn thương chính ở phần gan khác nhưng xâm lấn hạ phân thuỳ 1 hoặc u đường mật rốn gan type 3 hoặc 4 cần phải cắt hạ phân thuỳ 1 kèm với cắt phần gan khác như cắt gan trái mở rộng cắt hạ phân thuỳ 1.
Trong bài viết này, chúng tôi chỉ đề cập đến việc cắt gan hạ phân thuỳ 1 đơn thuần và điển hình gồm việc lấy bỏ.
Chỉ định
Chỉ định cho các trường hợp ugan đơn độc nhưng nằm ở hạ phân thuỳ 1 chưa xâm lấn tĩnh mạch gan, tĩnh mạch chủ dưới hoặc cuống gan, chưa di căn xa.
U gan nằm ở hạ phân thuỳ 1 trên nền gan bệnh lý mà việc cắt gan rộng hơn không thể thực hiện.
Chống chỉ định
U gannằm ở hạ phân thuỳ 1 ác tính nhưng bờ diện cắt không đảm bảo không có tế bào ung thư, u gan hạ phân thuỳ 4 xâm lấn vào dây chằng tròn, cuống gan trái.
Đã có di căn xa: phúc mạc, xương, não…
Bệnh lý nội khoa nặng: bệnh tim mạch, hô hấp, rối loạn đông máu…
Chuẩn bị
Người thực hiện:
Là phẫu thuật viên chuyên khoa gan mật.
Có kinh nghiệm phẫu thuật gan mật trong nhiều năm, đã thực hiện được các phẫu thuật cắt gan lớn như cắt gan phải, gan trái.
Người bệnh:
Người bệnh phải được làm đầy đủ xét nghiệm, siêu âm ổ bụng và chụp CT hoặc MRI để đánh giá tình trạng bệnh, giai đoạn bệnh. Đánh giá các bệnh lý kèm theo như tim mạch, hô hấp…
Trường hợp có viêm gan virus B phải được định lượng HBV-DNA và phải được điều trị trước mổ.
Ngày trước mổ phải được vệ sinh thân thể, cạo lông bộ phận sinh dục, thụt tháo sạch hoặc cho uống Fortrans.
Người bệnh cần được giải thích đầy đủ về bệnh lý, về quy trình phẫu thuật, các tai biến rủi ro có thể xảy ra trong và sau phẫu thuật.
Phương tiện:
Khung van xích nâng thành bụng hoặc bộ van banh thành bụng thông thường.
Bộ dụng cụ phẫu thuật tiêu hoá chung (có các clamp mạch máu).
Chỉ tiêu 3.0, 4.0, chỉ không tiêu 4.0, 5.0…
Dụng cụ mổ cắt gan: pince, dao siêu âm (harmonic scaplel), dao CUSA, dao điện lưỡng cực…
Dự kiến thời gian phẫu thuật: 180 phút
Các bước tiến hành
Tư thế:
Người bệnh nằm ngửa, 2 tay dạng vuông góc với ngườ
Phẫu thuật viên đứng bên phải người bệnh, người phụ 1 và 2 đứng bên trái, dụng cụ viên đứng cùng bên phẫu thuật viên.
Vô cảm:
Gây mê nội khí quản, đặt sonde dạ dày, đặt sonde tiểu, vein ngoại Thường kê một gối nhỏ ở mũi ức để bộc lộ rõ đường mổ, sát trùng toàn bộ ổ bụng từ dưới núm vú đến xương mu.
Kỹ thuật:
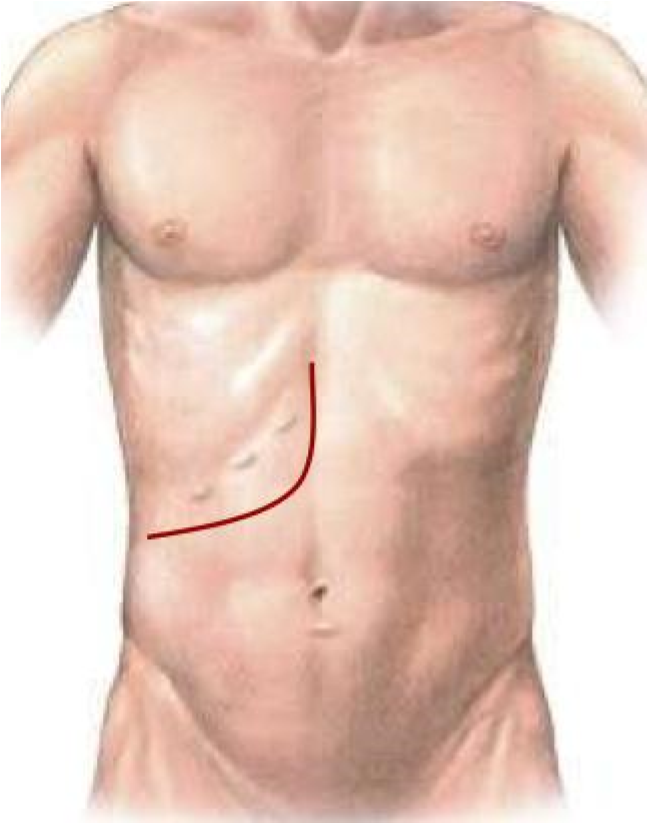
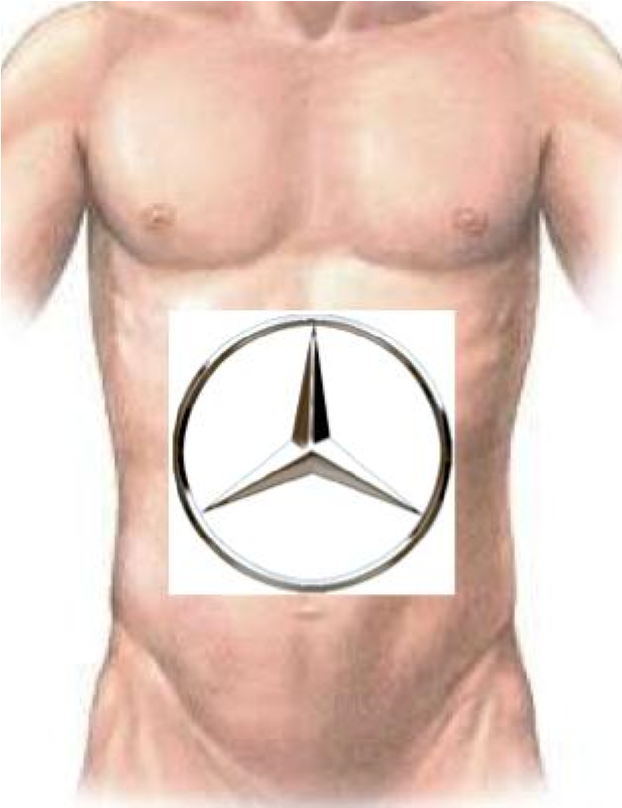
BƯỚC 1 – mở bụng: Mở bụng đường chữ J bên phải hoặc đường mổ Mercedes.
Hình 1: Đường mổ dưới sườn phải chữ JHình2: Đường mổ Mercedes
BƯỚC 2: Đánh giá thương tổn tại gan, hạch cuống gan, nhu mô phần gan còn lạĐánh giá các bộ phận khác như dạ dày,ruột non… trong ổ bụng,đánh giá tình trạng dịch ổ bụng. Sinh thiết tức thì các tổn thương ngoài gan như hạch cuống gan, nhân phúc mạc nếu nghi ngờ.
BƯỚC 3: Giải phóng gan: thường là giải phóng hoàn toàn cả gan phải và trái.
Giải phóng gan trái: Cắt dây chằng tròn, dây chằng liềm, dây chằng tam giác trái, dây chằng vành trái, cắt mở mạc nối nhỏ. Mở phúc mạc chỗ giữa tĩnh mạch chủ dưới và nhu mô gan hạ phân thuỳ 1 bên trái (thuỳ Spiegel), phẫu tích và cắt, khâu buộc các nhánh tĩnh mạch gan ngắn.
Giải phóng gan phải: Cắt dây chằng vành phải, tam giác phải, giải phóng tuyến thượng thận phải khỏi mặt dưới gan. Cắt dây chăng gan tĩnh mạch chủ dưới, cắt và khâu buộc các tĩnh mạch gan ngắn, tĩnh mạch gan phải phụ (nếu có).
Như vậy, gan được giải phóng khỏi tĩnh mạch chủ dưới (phần gan trước tĩnh mạch chủ dưới của hạ phân thuỳ 1 được giải phóng). Nên luồn lac tĩnh mạch gan phải, thân chung tĩnh mạch gan giữa và trái khi cắt gan hạ phân thuỳ 1.
BƯỚC 4: Kiểm soát cuống glisson hạ phân thuỳ 1:Cắt túi mật, nên luồn sond qua cổ túi mật vào ống mật chủ để kiểm tra dò mật diện cắt gan và đặc biệt là rò mật từ ống gan phải và trái do bị tổn thương khi phẫu tích cuống gan hạ phân thuỳ 1.
Luồn lac toàn bộ cuống gan và cuống glisson gan phải và trái, tách nhu mô gan khỏi cuống glisson gan trái và phải, nâng các cuống này lên sẽ nhận thấy các cuống glisson của hạ phân thuỳ 1. Phẫu tích, cắt và khâu buộc các cuống glisson này, bắt đầu từ bên trái sang phả
BƯỚC 5:Cắt gan theo phương pháp Tôn Thất Tùng
Dùng dao điện đánh dấu đường cắt gan:Mặt phẳng cắt thứ nhất (chỗ tiếp giáp với các phân thuỳ gan phải với hạ phân thuỳ 1) là hình tam giác tạo bởi 3 điểm – củ đuôi, phần nhu mô gan giữa tĩnh mạch gan phải và tĩnh mạch gan giữa và điểm ở sau trên cuống gan phải chỗ chia cuống phân thuỳ trước và sau. Mặt phẳng cắt thứ hai (mặt phẳng giữa tiếp giáp với các hạ phân thuỳ 4) đi qua mặt trước cuống gan phải, trái và ở sau tĩnh mạch gan phải và giữa.
Cắt nhu mô gan bằng pincer, bằng dao siêu âm hoặc CUSA. Trong quá trình cắt nhu mô gan có thể cặp cuống gan toàn bộ, hoặc cặp chọn lọn nửa cuống gan trái, nửa cuống phải hoặc hoàn toàn không cần cặp cuống gan. Thời gian cặp mỗi lần không quá 15’, giữa các lần cặp nghỉ 5’. Việc cắt nên bắt đầu từ củ đuôi, đi lên theo mặt phẳng cắt ở bên phải rồi đi sang bên trái theo mặt phẳng tiếp giáp với hạ phân thuỳ Phẫu tích và buộc toàn bộ các nhánh mạch ở diện cắt gan có thể dùng dao lưỡng cực hoặc dao siêu âm để cầm máu các nhánh nhỏ.
-Trong quá trình cắt nhu mô gan nên tránh gây tổn thương tĩnh mạch gan phải và tĩnh mạch gan giữa, nếu bị rách tĩnh mạch này thì có thể khâu prolen 4.0 hoặc 5.0.
Cầm máu diện cắt gan: những điểm chảy máu có thể được khâu cầm máu bằng các mũi chữ X với chỉ 4.0, 5.0 hoặc đốt điện với dao Bipolar. Bơm kiểm tra rò mật qua sond đặt vào ống mật chủ qua cổ túi mật, nếu rò mật từ ống gan phải hoặc trái thì phải khâu kín với chỉ tiêu 5.0 hoặc 6.0.
BƯỚC 6: Lau ổ bụng, đặt dẫn lưu: đặt 02 dẫn lưu tại diện cắt, đóng bụng.
Theo dõi và xử trí tai biến
Khi người bệnh rút được ống nội khí quản thì được chuyển về bệnh phòng, thở Oxy > 48h, nuôi dưỡng bằng đường tĩnh mạch >72h, các xét nghiệm sinh hóa máu, đông máu, công thức máu được thực hiện vào ngày 1, 3, 5, 7 sau mổ. Các biến chứng sau mổ gồm các biến chứng sau:
Chảy máu trong ổ bụng: chảy máu qua dẫn lưu, hematocrite giảm, phải truyền máu hoặc can thiệp mổ lại cầm máu.
Rò mật: khi dịch mật qua dẫn lưu > 50ml/ngày trong 3 ngày. Theo dõi và điều trị nội khoa, giữ lại dẫn lưu ổ bụng thời gian dài và luôn mở dẫn lưu mật để giảm áp đường mật.
Biến chứng khác: nhiễm trùng vết mổ, viêm phổi, nhiễm khuẩn tiết niệu…