Đại cương
Lõm ngực bẩm sinh (Pectus Excavatum) hay còn gọi là ngực phễu (funnel chest) là dị dạng thành ngực bẩm sinh thường gặp nhất ở trẻ em và thiếu niên, xảy ra với tỉ lệ 1/300–1/400 trẻ sinh ra sống và chiếm 90% trong tất cả biến dạng lồng ngực. Khiếm khuyết này hình thành khi có sự phát triển quá mức hoặc không cân bằng của các sụn sườn phía dưới, đẩy xương ức ra phía sau tạo nên sự cong ra sau đột ngột và sâu của thân xương ức ngay trước chỗ tiếp nối với mỏm mũi kiếm. Mức độ của biến dạng này thay đổi từ mức độ nhẹ đến nặng làm đẩy lệch các cơ quan trong trung thất. Khiếm khuyết này có thể dẫn đến rối loạn chức năng tim phổi nghiêm trọng, giới hạn vận động thể lực và những ảnh hưởng tâm lý nặng nề cho cả trẻ và cha mẹ.
Tỉ lệ nam nhiều hơn nữ khoảng từ 2 đến 3 lần.
Các yếu tố liên quan:
Yếu tố gia đình đã được ghi nhận có liên quan trong bệnh lõm ngực (35% bệnh nhân lõm ngực có yếu tố gia đình)
Vẹo cột sống xuất hiện trong 21% ở bệnh nhân lõm ngực.
Có thể có hội chứng Marfan, Ehlers–Danlos, Poland kèm theo.
Dị tật này có thể phát hiện ngay sau sinh hoặc vào lúc tuổi dậy thì. Diễn tiến tự nhiên của bệnh không tự khỏi. Đa số các trường hợp diễn tiến nặng dần, diễn tiến chậm từ sau sinh đến tuổi dậy thì và nặng lên rất nhanh trong giai đoạn dậy thì.
Chẩn đoán
Khảo sát các yếu tố:
Tuổi, giới.
Thời gian phát hiện bệnh
Mệt, hồi hộp, đau vùng trước ngực.
Thở nhanh nông khi vận động.
Viêm hô hấp kéo dài.
Hen phế quản.
Phân loại:
Phân loại theo Hyung Joo Park. Gồm có 7 loại
Loại 1: Lõm ngực đồng tâm, chỗ lõm nhất nằm trên đường giữa, chia làm 2 loại:
1A: lõm đồng tâm khu trú
1B: lõm đồng tâm dạng phẳng
Loại 2A: lõm ngực lệch tâm, chỗ lõm nhất nằm lệch về một bên, chia làm 3 loại:
2A1: lõm lệch tâm khu trú
2A2: lõm lệch tâm dạng phẳng
2A3: lõm lệch tâm dạng kênh dài, gọi là lõm Grand Canyon, là loại lõm lệch tâm nặng nhất.
Loại 2B: lõm ngực không cân xứng, chỗ lõm nhất vẫn nằm trên đường giữa nhưng một bên thành ngực lõm đáng kể so với đối bên.
Loại 2C: kết hợp 2A và 2B
Cận lâm sàng:
Hình ảnh học:
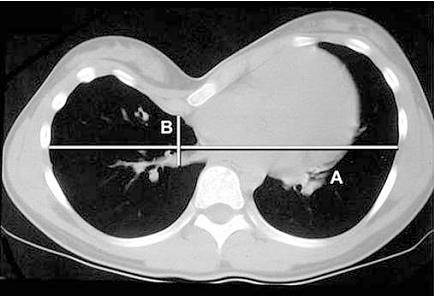
CT Scan ngực: đo chỉ số Haller (tỷ lệ giữa đường kính ngang lớn nhất qua vị trí lõm nhất của xương ức và đường kính trước sau từ chỗ lõm nhất của xương ức đến bờ trước đốt sống tương ứng A/B). Chỉ số Haller bình thường là 2,5. Nếu chỉ số này lớn hơn 3,25 thì được coi là những trường hợp lõm ngực nặng .
Điện tâm đồ: phát hiện rối loạn nhịp vì xương ức có thể đè ép nhĩ phải và thất phải ảnh hưởng đến chức năng của những cấu trúc này.
Siêu âm tim: phát hiện được sa van hai lá kèm theo; cũng như đánh giá gốc và van động mạch chủ trong những trường hợp hội chứng Marfan.
Chức năng hô hấp:chức năng hô hấp có thể cho thấy sự giảm đáng kể dung tích sống gắng sức và thể tích thở tối đa là biểu hiện của bệnh phổi hạn chế. Bệnh nhân cũng có thể biểu hiện bệnh phổi tắc nghẽn nhẹ. Tuy nhiên, hầu hết bệnh nhân lõm ngực nặng vẫn có chức năng hô hấp trong giới hạn bình thường
Điều trị:
Chỉ định phẫu thuật:
Bệnh nhân lõm ngực có ít nhất hai trong các tiêu chuẩn sau đây nên có chỉ định phẫu thuật – HI > 3,25.
Lõm ngực tiến triển kết hợp triệu chứng đi kèm. – Hạn chế về hô hấp khi vận động, tắc nghẽn hô hấp kéo dài.
Chèn ép tim, tim bị lệch tạo nên âm thổi bất thường, sa van 2 lá dẫn truyền bất thường trên siêu âm và điện tâm đồ.
Thẩm mỹ : xấu hổ, tự ti về hình dáng lồng ngực, ảnh hưởng tâm lý
Chống chỉ định phẫu thuật:
Bệnh nhân chấn thương thành ngực trước gây lõm ngực.
Lõm ngực có kèm theo các dị tật phối hợp khác như gù, vẹo cột sống.
Bệnh hở xương ức.
Hội chứng Poland.
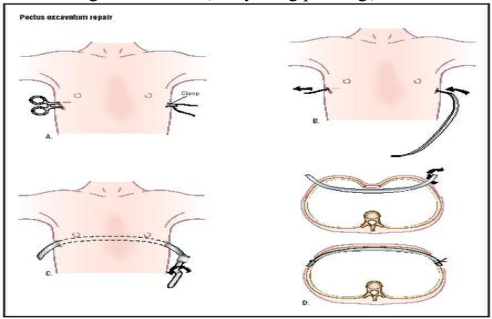
Phẫu thuật xâm lấn tối thiểu (phẫu thuật nuss):
Có thể có hoặc không nội soi lồng ngực hỗ trợ kèm theo.
Nguyên tắc:
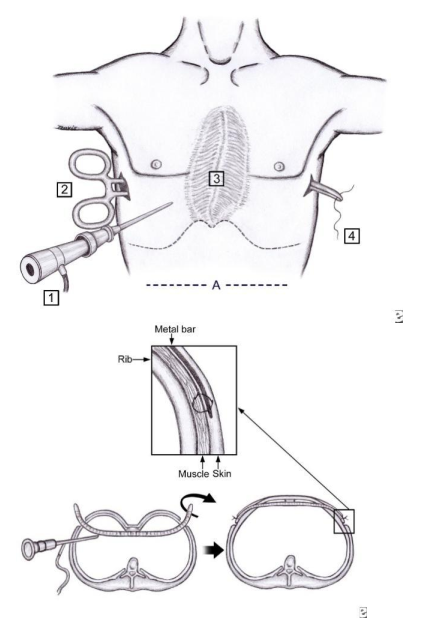
Rạch da ở 2 bên đường nách giữa của lồng ngực ngang qua nơi lõm nhất, mỗi đường dài khoảng 2-3 cm, luồn một thanh kim loại đã uốn tạo hình vào lồng ngực và dùng thanh kim loại này nâng phần ngực lõm lên.
Nội soi lồng ngực hỗ trợ:
Trocar được đặt bên phải bênh nhâṇ .
Vị trí đặt trocar : thường đăt dưới chỗ rạch dạ , nhưng cũng có thể đặt qua chỗ rạch da, hoặc thậm chí trên chỗ rạch da khi hai tay duỗi ra phía sau. Vị trí đặt phía dưới cho phép quan sát tốt quá trình tạo đường hầm qua trung thất và lúc khâu cố định thanh kim loại.
Áp lực bơm CO2: tăng dần từ từ, thông thường từ 4-5 mmHg, có thể đến 8-9mmHg nếu phẫu trường chưa đủ rõ
Lưu lượng CO2: 1-2 lít/phút
Cố định thanh kim loại:
Dùng chỉ thép khâu cố định hoặc bộ cố định tùy theo chủng loại của thanh nâng lõm ngực.
Số lượng thanh kim loại: Sử dụng 1 thanh kim loại đối với bệnh nhân còn nhỏ hay trước tuổi dậy thì vì thành ngực còn mềm mại và dễ uốn nắn. Tuy nhiên, những bệnh nhân sau tuổi dậy thì thành ngực cứng và khó uốn nắn, khi đó sử dụng 2 thanh thường có kết quả tốt và ổn định hơn. Những bệnh nhân có hội chứng Marfan
kết hợp, hoặc bệnh nhân lõm ngực có dạng hẻm núi rộng không đối xứng hay dạng hình dĩa, đòi hỏi phải đặt 2 thanh. Trong trường hợp đặt 1 thanh nâng ngực vẫn chưa đạt kết quả tốt có thể đặt thêm thanh thứ 2 ngay lúc mổ.
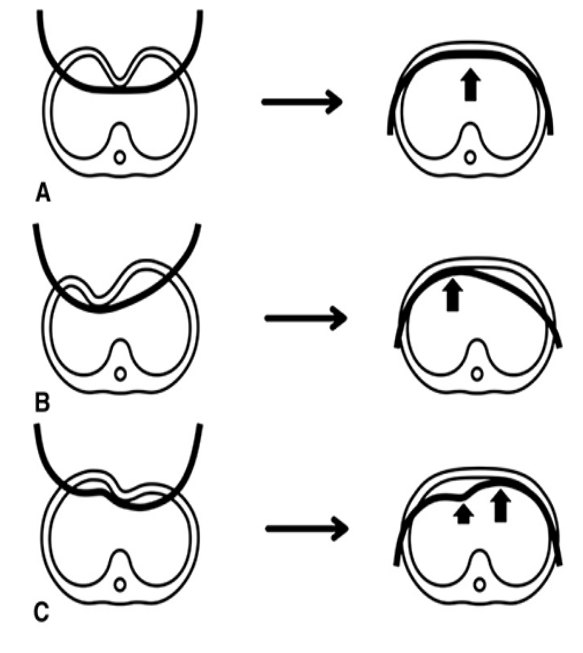
Loại lõm ngực và kỹ thuật mổ
A: Loại 1; B: Loại 2A; C: loại 2B; D: loại 2C
Chăm sóc sau mổ :
Giảm đau sau mổ
Duy trì tê ngoài màng cứng, lưu kim 2 ngày sau mổ.
Thuốc giảm đau đường tĩnh mạch.
Kháng sinh
Tiếp tục ít nhất 48 giờ sau mổ, thông thường sử dụng 5 – 7 ngày.
Chế độ ăn uống
Uống nhiều nước, chế độ ăn nhiều chất xơ .
Vận động
Ngày 1: nằm phẳng, giữ thẳng cột sống lưng.
Ngày 2: nâng giường lên, giữ thẳng lưng, không cho gập lưng, vặn, lăn.
Hỗ trợ khi đi ra khỏi giường vài lần đầu.
Hướng dẫn bệnh nhân tập vật lý trị liệu hô hấp̣, hít thở sâu ít nhất 3 lần trong ngày , mỗi lần khoảng 30 phút, liên tục 6 tuần đầu sau phẫu thuật.
Bệnh nhân có thể trở lại trường học khoảng 2 đến 3 tuần sau phẫu thuật , chơi thể thao sau 3 tháng. Tuy nhiên, bệnh nhân không được phép chơi thể thao có tính đối kháng cao như : bóng đá, quyền anh, … trong suốt thời gian thanh kim loại còn đặt trong lồng ngực .
Xuất viện
Khi tự đi lại được, thời gian nằm viện trung bình 4 – 7 ngày.
Giữ lưng thẳng: không nên gập 2 tuần đầu.
Làm việc nặng: sau mổ 1 tháng.
Chơi thể thao: sau mổ ít nhất 3 tháng.
Biến chứng sau mổ:
Tràn khí màng phổi.
Tràn máu màng phổi.
Máu đông màng phổi.
Tràn khí dưới da.
Tụ dịch vết mổ.
Nhiễm trùng vết mổ.
Viêm phổi.
Xẹp phổi.
Lệch thanh.
Dị ứng thanh kim loại.
Tràn dịch màng tim.
Tổn thương tim, tổn thương phổi.
Tử vong.
Theo dõi và tái khám
Bệnh nhân tái khám định kỳ: 1 tháng, 3 tháng, 6 tháng, 1 năm, 20 tháng
Đánh giá khi bệnh nhân tái khám dựa trên :
Lâm sàng: đau ngực, khó thở, viêm hô hấp
Đo điện tim.
Siêu âm tim.
X-quang ngực quy ước: thẳng – nghiêng.
Chụp cắt lớp điện toán ngực không cản quang đánh giá HI (chỉ số Haller) :
Kết quả tốt: HI ≤ 2,5.
Kết quả khá: 2,5
Kết quả kém: HI ≥ 3,25.