Giảm đau, an thần và liệt cơ
Hiểu rằng sử dụng an thần, giảm đau và liệt cơ không giống nhau.
Trong khi một số thuốc giảm đau và giảm lo âu có thể an thần (và ngược lại), tác động chính và mục đích sử dụng khác nhau với từng loại thuốc.
Đau là phổ biến trong ICU do tình trạng cơ bản, hoặc từ các thủ thuật mà bệnh nhân phải chịu. Điều này cũng đúng do các stress đơn giản (ví dụ như đặt ống nội khí quản) hoặc lo lắng. Do đó, an thần, giảm lo âu và giảm đau thường là cần thiết. Nhiều loại thuốc khác nhau có thể được sử dụng, một số còn có lợi thế là ức chế trung tâm hô hấp, và do đó cải thiện đồng bộ bệnh nhân – máy thở. Trong những tình huống mà thông khí hiệu quả là khó khăn, thuốc liệt cơ với các tác nhân chẹn thần kinh cơ cũng có thể cần thiết. Thuốc này không ngăn ngừa stress (nó có thể gây ra stress nếu bệnh nhân còn nhận thức) nhưng ngăn chặn stress biểu hiện ra bên ngoài là hiển nhiên. Tất cả bệnh nhân bị liệt cơ do đó phải được an thần trừ khi đã bất tỉnh.
Trong khi sử dụng thuốc an thần và thuốc giảm đau là rất phổ biến và cần thiết, có những nhược điểm khi sử dụng:
Ức chế chức năng tim (trực tiếp, hoặc thông qua trung tâm giao cảm nội sinh), và giãn mạch có thể gây hạ huyết áp;
Suy hô hấp (một thanh kiếm hai lưỡi – xem ở trên);
Một số chất chuyển hóa, chẳng hạn như chất chuyển hóa midazolam, thực sự kích thích và có thể làm tăng kích động, góp phần vào sự phát triển của mê sảng, do đó có khả năng làm tăng nhu cầu an thần hơn;
Nhiều tác nhân (hoặc các chất chuyển hóa của chúng) tích tụ đặc biệt trong sự hiện diện của rối loạn chức năng gan hoặc thận. Trạng thái protein thấp, mất thể tích cơ thể và tương tác thuốc đều có thể đóng góp vào điều này. Thanh thải thuốc trong điều trị thay thế thận cũng biến đổi.
Do đó, việc sử dụng các tác nhân này có thể kéo dài thời gian thông khí và chăm sóc đặc biệt. Do đó sử dụng giảm thiểu số lượng của các thuốc này được đưa ra. Do đó, nhiều ICU thực hiện như sau:
Chuyển sang dùng thuốc an thần opioid, và tránh sử dụng benzodiazepine;
Tránh việc sử dụng truyền tĩnh mạch liên tục các thuốc an thần/giảm đau của midazolam/morphine, để sử dụng các liều bolus nhỏ ngắt quãng;
Ngưng ‘thuốc an thần’ (thường được kết hợp với các thử nghiệm thở tự nhiên); nghĩa là tắt tất cả thuốc an thần và thuốc giảm đau đầu tiên vào buổi sáng ở những bệnh nhân thích hợp và cho phép họ bắt đầu ‘tỉnh dậy’. Bệnh nhân tỉnh lại nhanh và hoàn toàn, truyền thuốc có thể được khởi động lại ở cùng một tốc độ. Nếu bệnh nhân tỉnh chậm, tiêm truyền thuốc an thần có thể được khởi động lại với tốc độ thấp hơn khi bệnh nhân tỉnh táo;
Giám sát độ sâu an thần chặt chẽ hơn.
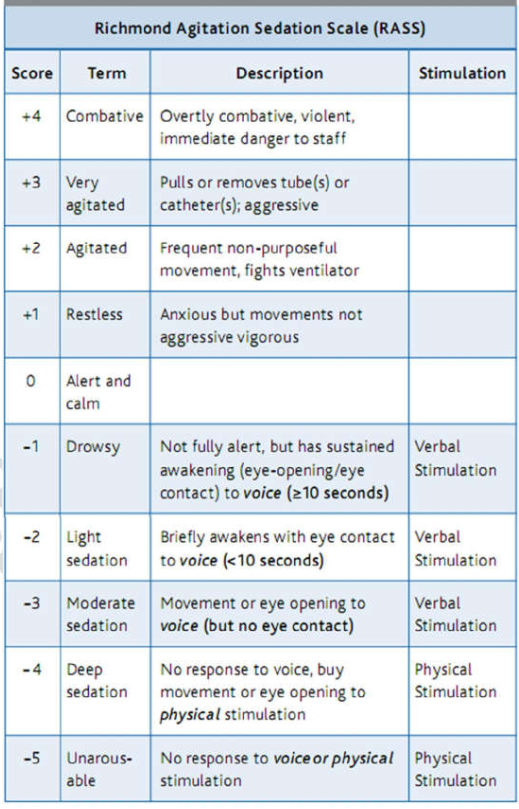
Để giảm thiểu số lượng thuốc an thần được sử dụng, nhiều bảng điểm (score) đã được phát triển để đánh giá mức độ an thần (bảng 3). Lý tưởng nhất, thuốc an thần sẽ cho phép bệnh nhân hoặc là tỉnh táo nhưng hợp tác hoặc được an thần nhẹ nhưng đáp ứng với các y lệnh (nghĩa là số điểm từ 0 đến -2).
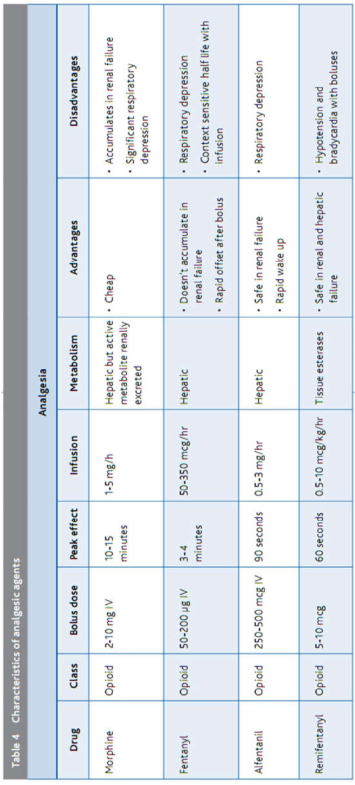
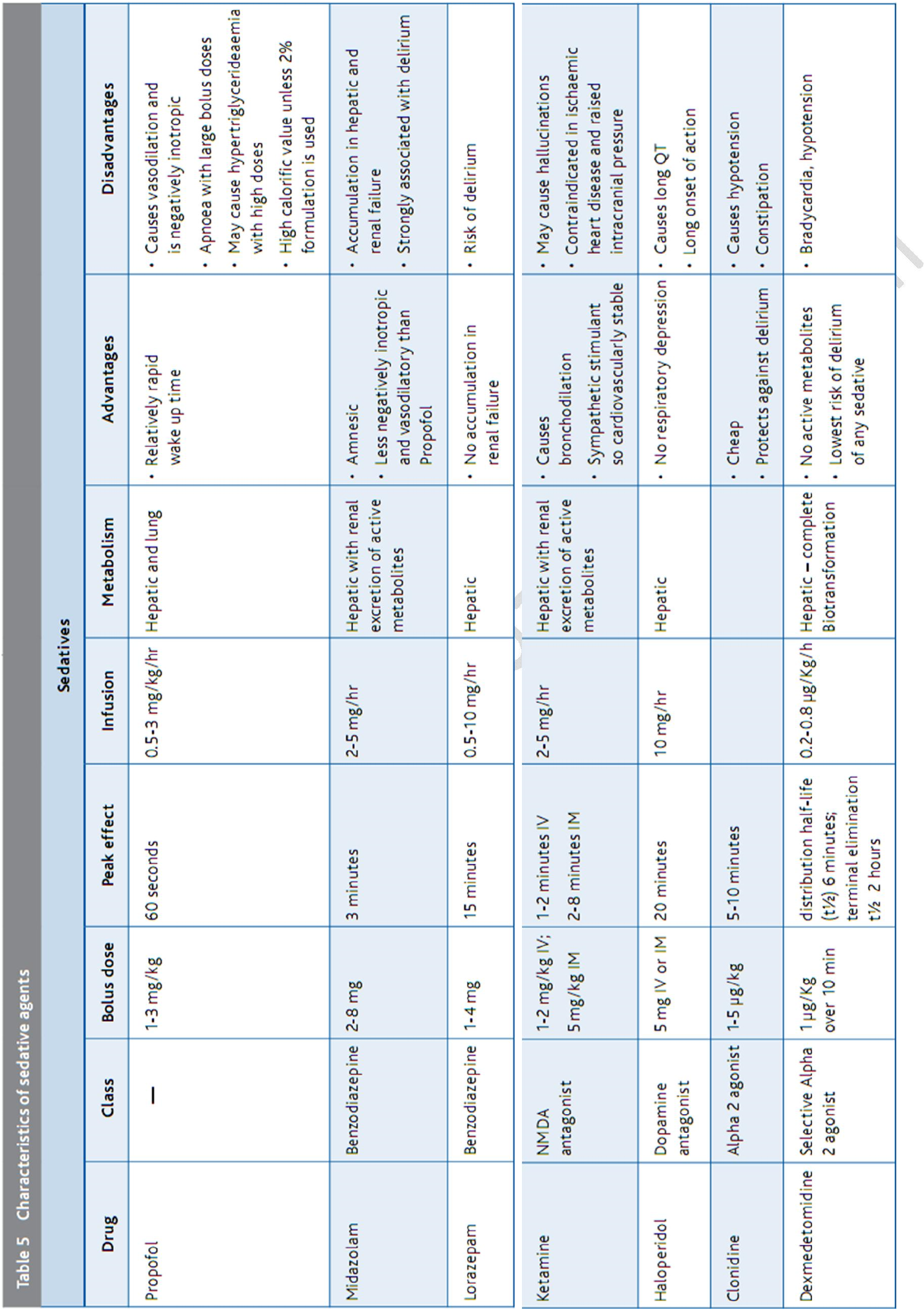
Lựa chọn thuốc (bảng 4 và 5)
Thông thường, một opioid được sử dụng một mình hoặc kết hợp với một thuốc an thần. Cần giảm sử dụng thường xuyên các thuốc benzodiazepin, vì thuốc này có thể kéo dài thời gian thông khí và tăng tỷ lệ mê sảng (delirium).
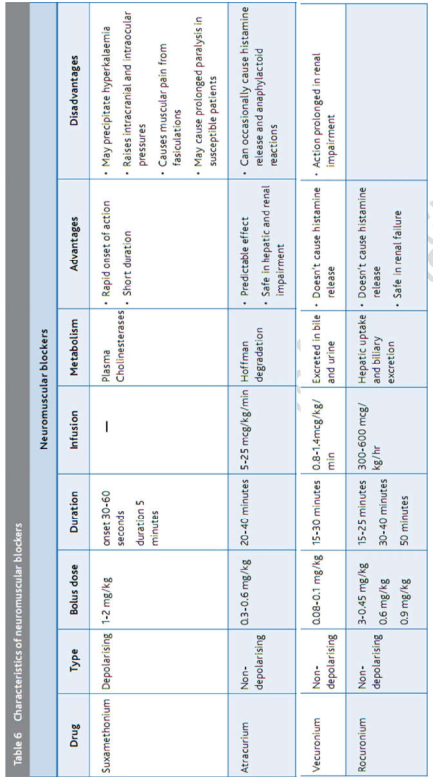
Thuốc chẹn thần kinh (bảng 6)
Nếu thông khí cơ học kém hiệu quả (ví dụ do mất đồng bộ bệnh nhân – máy thở hoặc các vấn đề cơ học), liệt cơ với một thuốc chẹn thần kinh cơ có thể được kết hợp với thông khí bắt buộc.
Điều này đặc biệt đúng trong trường hợp tăng PaCO2 cho phép (permissive hypercapnia) – thường kết hợp với thay đổi tỷ lệ I:E hoặc tần số thông khí chậm. Một số loại thuốc có sẵn để cung cấp phong tỏa thần kinh cơ, xem Bảng 6, nhưng phổ biến nhất được sử dụng là rocuronium là một thuốc dùng bolus, hoặc atracurium là một thuốc truyền tĩnh mạch liên tục. Bệnh nhân bị liệt cơ PHẢI được an thần đầy đủ, vì liệt cơ mà không an thần dẫn đến bệnh nhân ‘vần còn nhận thức’ và gây sang chấn tâm lý có ý nghĩa.
An thần là khó để đánh giá ở những bệnh nhân bị liệt cơ vì các điểm an thần không thể được sử dụng – một số ICU hiện đang sử dụng Bispectral Index Monitor.
Chăm sóc khu vực bị đè ép
Các bệnh nhân đang thở máy, đặc biệt là những người được an thần, mất khả năng cử động có nguy cơ phát triển các vết loét chèn ép. Những phát triển phổ biến nhất nơi da bao phủ ngoài xương. Các biện pháp phòng ngừa bao gồm thay đổi tư thế bệnh nhân sau mỗi 2-4 giờ, sử dụng giường và nệm giảm áp lực, và thường xuyên kiểm tra các vùng chịu áp lực để can thiệp sớm khi phát hiện thấy tổn thương da.
Chăm sóc mắt
Khô mắt, bệnh lý giác mạc do tiếp xúc và bệnh trầy xước giác mạc thường gặp ở những bệnh nhân chăm sóc đặc biệt do mất các cơ chế bảo vệ bình thường như khả năng nhắm mắt hoặc chớp mắt. Những biến chứng này được ngăn ngừa tốt nhất với việc sử dụng nước mắt nhân tạo hoặc chất bôi trơn mắt để giữ cho củng mạc ẩm hoặc băng hydrogel ẩm ướt hoặc băng để giữ cho mắt nhắm lại. Phù nề giác mạc có thể được ngăn ngừa bằng cách giữ cho đầu của bệnh nhân được nâng lên.
Chăm sóc răng miệng
Thường xuyên đánh răng (12 giờ), giữ cho miệng ẩm và loại bỏ các mảnh vụn và nước bọt là cần thiết để ngăn ngừa loét miệng và viêm nướu răng. Việc sử dụng thuốc khử trùng vùng răng miệng như gel chlorhexidine 1% có liên quan đến việc giảm tỷ lệ viêm phổi do máy thở (VAP) và bây giờ là một phần của hướng dẫn phòng ngừa VAP của Bộ Y tế.
Vệ sinh đường thở
Khi phản xạ ho bị suy giảm hoặc bị suy yếu ở những người tăng tiết dịch đường hô hấp được đặt nội khí quản và an thần, có thể tắc đờm nếu không được hút. Điều quan trọng là phải loại bỏ chúng để ngăn ngừa nhiễm trùng và tắc nghẽn đường thở và để cho phép thông khí tối ưu. Điều này đạt được với sự kết hợp giữa vật lý trị liệu ngực và hút đàm. Hút được thực hiện bằng cách sử dụng ống thông hút PVC đưa vào qua ống NKQ hoặc ống mở khí quản. Chúng có thể được giữ bên trong ống nội khí quản để chúng không bị ngắt kết nối và kết nối lại mỗi lần đường thở cần hút. Có thể gắn bẫy đờm vào thiết bị hút để cho phép thu thập mẫu hút khí quản tương đối sạch.
Phòng chống loét do stress
Các bệnh nhân bị viêm loét dạ dày có nguy cơ loét dạ dày và tá tràng mặc dù tỷ lệ chảy máu rất thấp hiện nay (