Máy thở tạo ra một sự khác biệt về áp lực để cung cấp khí vào phổi, và sau đó cho phép khí đi ra. Có một số loại khác nhau, một số trong số đó bạn chỉ có thể thấy trong các đơn vị chuyên môn rất cao:
Máy thở áp lực âm hoạt động theo phương pháp sinh lý hơn. Các hộp kín được bao quanh ngực của bệnh nhân (“cuirass”), hoặc một cái hộp toàn thân (chỉ có đầu và cổ bên ngoài – một “phổi sắt”) áp lực bên trong của nó bị giảm xuống. Khung sườn bị hút ra ngoài, áp lực bên trong lồng ngực bị giảm xuống, và không khí bị hút vào miệng.
Máy thở dao động tần số cao (Máy thông khí phản lực không thường xuyên được nhìn thấy).
Giường xoay (xoay bệnh nhân nằm ngửa sang nằm sấp, giảm tác dụng chèn ép lên cơ hoành của các tạng trong ổ bụng và mở rộng phổi).
Ngoài ra, các máy khác có thể ‘tiếp nhận’ chức năng phổi bằng cách trực tiếp oxy hóa máu và/hoặc thanh thải CO2 – oxy hóa qua màng ngoài tế bào/extracorporeal CO2 – ECMO/ECCO2R.
Nói chung, bạn sẽ được tiếp xúc (trong thực hành người lớn) với máy thở áp lực dương, bơm phồng phổi dưới áp lực dương. Chúng thường được trang bị nguồn điện (nguồn điện hoặc pin), mặc dù một số (đặc biệt là máy cầm tay) sử dụng năng lượng của nguồn khí nén (bình gas/cổng khí). Máy thở cơ học bao gồm bốn yếu tố chính:
Một nguồn khí áp lực bao gồm một bộ trộn khí cho không khí và O2.
Một van hít vào, van thở ra và bộ dây máy thở.
Một hệ thống kiểm soát, bao gồm bảng kiểm soát, hệ thống giám sát và hệ thống báo động.
Một hệ thống để cảm nhận khi bệnh nhân đang cố gắng hít thở.
Các chế độ hỗ trợ thông khí
Máy thở ICU có thể rất khó hiểu vì có nhiều chế độ khác nhau. Thật không may là không có danh pháp tiêu chuẩn nào được sử dụng và các chế độ cơ bản giống nhau có thể có các tên khá là khác nhau tùy theo nhà sản xuất máy thở. Tuy nhiên, hầu hết các chế độ có thể được phân loại theo các câu hỏi sau:
Nhịp thở được cung cấp như thế nào: áp lực đặt trước hoặc thể tích đặt trước?
Nhịp thở được cung cấp ở tần số đã đặt (chế độ kiểm soát) (controlled mode), hoặc đáp ứng với các nỗ lực hô hấp của bệnh nhân (chế độ tự nhiên) (spontaneous mode) hoặc kết hợp cả hai (hỗ trợ kiểm soát hoặc hỗ trợ tự nhiên) (assist-control or spontaneous-assisted).
Các chế độ được sử dụng phổ biến được nêu dưới đây:
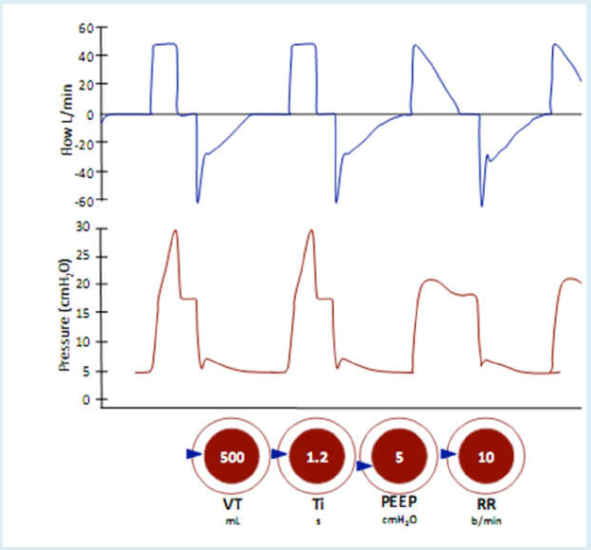
Kiểm soát thể tích (vcv) (còn được gọi là thông khí bắt buộc liên tục [cmv], thông khí áp lực dương liên tục [ippv]).
Trong chế độ này, bạn đặt máy thở để tạo ra nhịp thở với thể tích khí lưu thông nhất định (VT) trong một khoảng thời gian nhất định và ở tần số đã đặt (tần số thở). Thể tích đặt trước sẽ được cung cấp được đặt trên máy thở, và lưu lượng cần thiết để tạo ra thể tích đó sẽ được cung cấp trong một khoảng thời gian định trước hoặc với tốc độ lưu lượng đặt trước (ví dụ 0,5-2L/giây).
Áp lực đẩy (áp lực đỉnh trừ đi PEEP) cần thiết để đạt được mỗi thay đổi sẽ tùy thuộc vào cơ học hô hấp của bệnh nhân. Trong kiểm soát thể tích, số lượng nhịp thở được cài đặt có thể được coi là tần số tối thiểu vì có thể cho phép thở bổ sung nếu bệnh nhân cố gắng hô hấp thường xuyên hơn so với tần số đặt trước (nhịp thở hỗ trợ).
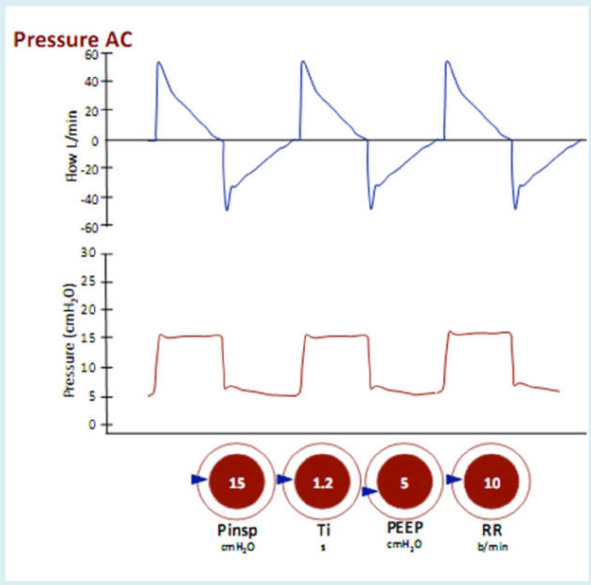
Kiểm soát áp lực (pcv)
Máy thở được đặt lên đường thở với áp lực nhất định trong một khoảng thời gian nhất định và ở tần số đã đặt. Thể tích cung cấp sẽ phụ thuộc vào cách ‘co giãn’ hoặc độ giãn nở phổi và thành ngực: nếu độ giãn nở là thấp, thì áp lực cao vẫn có thể cung cấp một thể tích khí lưu thông thấp. Điều tương tự cũng xảy ra nếu sức đề kháng đường thở tăng lên (ví dụ, với bệnh hen suyễn hoặc nút nhầy tắc nghẽn đường thở). Một nguy hiểm không được công nhận: sự thông khí dưới mức mong muốn: nếu độ giãn nở giảm, VT sẽ giảm xuống như vậy. Máy thở hiện đại có thể cài đặt báo động để cảnh báo bạn về vấn đề này.
Một mối nguy hiểm khác là nếu sự độ giãn nở tăng (ví dụ như do lợi tiểu làm giảm phù phổi hoặc hồi phục tình trạng viêm phổi) thì phổi trở nên co giãn tốt hơn và VT tăng với cùng áp lực đẩy nhất định. Điều này có thể dẫn đến tình trạng căng phổi quá mức của phế nang (volutrauma), vì vậy cần chú ý đến VT được cung cấp trong các chế độ PCV.
PCV sẽ cho phép các nhịp thở bổ sung được cung cấp trên tần số đã đặt để đáp ứng các nỗ lực hô hấp của bệnh nhân. Một ưu điểm so với các chế độ kiểm soát thể tích là cải thiện sự thoải mái trong những nhịp thở bắt đầu của bệnh nhân, vì lưu lượng hít vào không được xác định và sẽ thay đổi tùy theo nỗ lực và cơ học phổi của bệnh nhân.
Hỗ trợ áp lực (ps, hoặc asb/nhịp thở tự nhiên được hỗ trợ)
Máy thở giúp cung cấp sự hỗ trợ hít vào bằng cách tăng áp lực đường thở để đáp ứng các nỗ lực thở tự nhiên của bệnh nhân. Mức hỗ trợ hít vào hoặc hỗ trợ
áp lực là sự khác biệt giữa áp lực hít vào và thở ra tối đa được cài đặt. Thời gian hít vào không được cài đặt nhưng được xác định bởi thời gian nỗ lực hít vào của bệnh nhân.
Tốc độ của tạo áp lực ban đầu (đôi khi được gọi là độ dốc) có thể được điều chỉnh trên một số máy thở, để cố gắng phù hợp với điều khiển hô hấp của bệnh nhân hoặc cơ học phổi. Hít vào kết thúc khi máy thở cảm nhận sự sụt giảm trong lưu lượng hít vào dưới một tỷ lệ phần trăm nhất định của lưu lượng hít vào đỉnh (thường dưới 25%, nhưng có thể được điều chỉnh).
Áp lực hỗ trợ là một chế độ tự nhiên và bệnh nhân phải có một trung tâm điều khiển hô hấp bình thường, không có nhịp thở cung cấp nếu bệnh nhân ngừng thở. Tuy nhiên, hầu hết các máy thở đều có báo động ngưng thở và cung cấp nhịp thở dự phòng ở chế độ kiểm soát nếu bệnh nhân trở nên ngưng thở. Hỗ trợ áp lực có thể được coi là một phương pháp hỗ trợ thông khí một phần và thường được sử dụng khi bệnh nhân cải thiện và trong khi cai máy (hình 13 và 14).
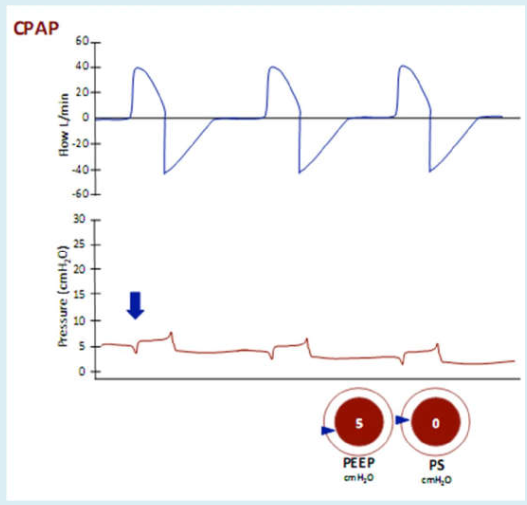
Hình 13 Thông khí áp lực dương liên tục (CPAP)
Chú ý lưu lượng hít vào và thở ra và nhịp thở tự nhiên hoàn toàn được báo hiệu bởi sự sụt giảm áp lực ban đầu (mũi tên) do bệnh nhân kích hoạt (trigger).
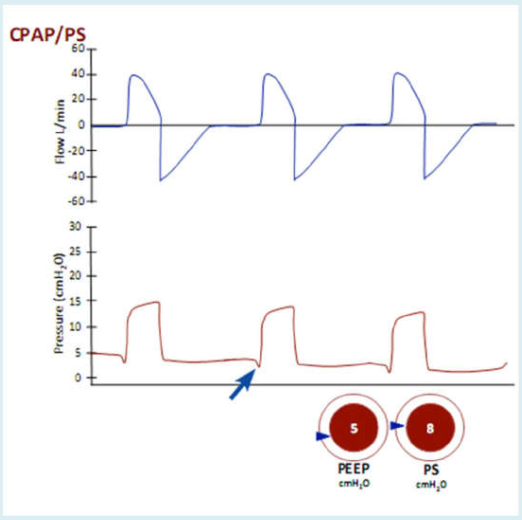
Hình 14 Thông khí áp lực dương liên tục với hỗ trợ áp lực (CPAP/PS)
Chú ý lưu lượng hít vào và thở ra và nhịp thở tự nhiên hoàn toàn được báo hiệu bởi sự sụt giảm áp lực ban đầu (mũi tên) do bệnh nhân kích hoạt (trigger).
Các nỗ lực hô hấp được “hỗ trợ” bởi máy thở bằng áp lực hít vào bổ sung (hỗ trợ áp lực). Thời gian hít vào theo chu kỳ lưu lượng có nghĩa là hít vào bị chấm dứt khi lưu lượng hít vào giảm xuống đến một giá trị nhất định (thông thường là 25%) của lưu lượng đỉnh hít vào.
Hỗ trợ kiểm soát (ac)
Nó là một chế độ hỗn hợp trong đó bệnh nhân nhận được một nhịp thở bắt buộc với thể tích khí lưu thông cài đặt (nếu kiểm soát thể tích AC) hoặc áp lực (kiểm soát áp lực AC). Nhịp thở bắt buộc có thể được kiểm soát hoàn toàn nếu bệnh nhân không kích hoạt máy thở hoặc hỗ trợ nếu bệnh nhân có thể kích hoạt máy thở (Hình 15, bên dưới).
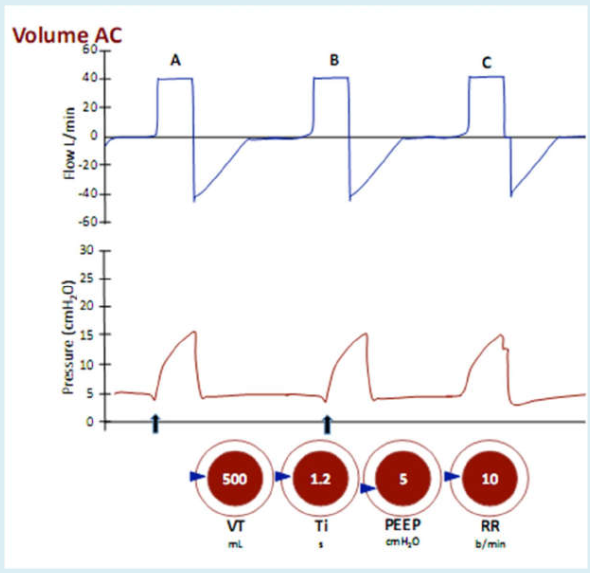
Hình 15 Kiểm soát hỗ trợ thể tích (Volume assist-control)
Thể tích khí lưu thông được cài đặt và nhịp thở có thể được kích hoạt bởi bệnh nhân hoặc máy thở. Mỗi nhịp thở là đều là bắt buộc. Nhịp thở được kích hoạt bởi bệnh nhân là những nhịp thở bị giảm áp lực ban đầu (mũi tên) do bệnh nhân gây ra một nỗ lực hô hấp.
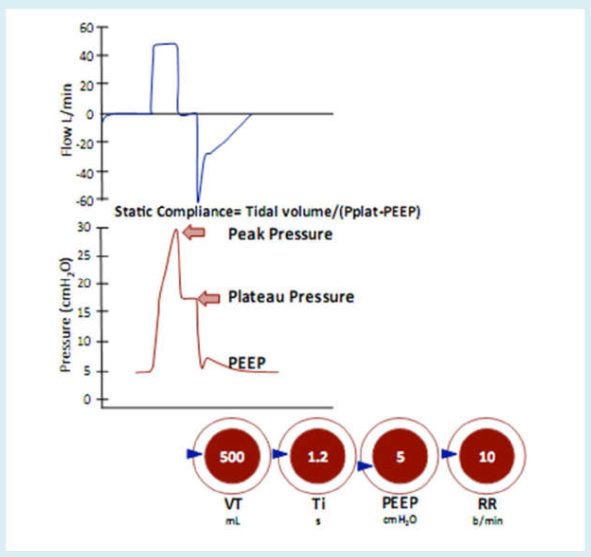
Hình 16 Chế độ hỗ trợ kiểm soát thể tích với lưu lượng dạng ‘sóng vuông’ và tạm dừng khi kết thúc hít vào
Chú ý sự khác biệt lớn giữa Ppeak và Pplat.
Sự khác biệt giữa áp lực đỉnh và cao nguyên là do sức cản đường thở. Độ giãn nở tĩnh (đo trong quá trình và thủ thuật ngưng cuối thì hít vào) được tính toán bằng thể tích khí lưu thông chia cho sự chênh lệch giữa áp lực cao nguyên và PEEP.
Hình 17 Chế độ hỗ trợ kiểm soát thể tích: Ảnh hưởng của kiểu lưu lượng trên áp lực đỉnh và áp lực cao nguyên
Hai nhịp thở đầu tiên được cung cấp với lưu lượng dạng ‘sóng vuông’ với sự ngừng lúc kết thúc thì hít vào, hai nhịp thở cuối cùng được cung cấp với lưu lượng giảm.
Chú ý sự khác biệt lớn giữa Ppeak và Pplat trong thông khí với lưu lượng dạng sóng vuông, nhưng không thấy trong thông khí với lưu lượng giảm và chênh lệch áp lực đỉnh giữa hai chế độ cung cấp, mặc dù áp lực cao nguyên giống nhau và cùng thể tích khí lưu thông.
Hình 18 Thông khí kiểm soát áp lực: Áp lực hít vào được cài đặt Chú ý sự khác biệt nhỏ giữa Ppeak và Pplat trong lưu lượng giảm.
Thông khí bắt buộc ngắt quãng đồng bộ (simv)
Đây là một chế độ hỗn hợp kết hợp nhịp thở có kiểm soát bắt buộc và nhịp thở được hỗ trợ tự nhiên. Nhịp thở bắt buộc có thể là kiểm soát thể tích hoặc kiểm soát áp lực. Nếu bệnh nhân không có nỗ lực hô hấp thì nhịp thở bắt buộc được cung cấp ở tần số thông thường và chế độ có hiệu quả giống như kiểm soát thể tích hoặc áp lực. Sự khác biệt với SIMV là cách máy thở phản ứng với nỗ lực của bệnh nhân. Nếu nỗ lực hít vào được thực hiện khi nhịp thở bắt buộc đến hạn (cửa sổ thời gian ‘đồng bộ hóa’), thì máy thở sẽ đồng bộ hóa với những nỗ lực của bệnh nhân và cung cấp nhịp thở bắt buộc. Tuy nhiên, nếu bệnh nhân thở với tần số lớn hơn tần số cài đặt thì máy thở sẽ cung cấp nhịp thở hỗ trợ áp lực cho mỗi nhịp thở của bệnh nhân cao hơn tần số đặt trước. SIMV ban đầu được giới thiệu như một phương pháp cai máy, mặc dù bây giờ hầu hết các bác sĩ lâm sàng sẽ chuyển bệnh nhân sang hỗ trợ áp lực một mình khi bệnh nhân có trung khu kiểm soát nhịp thở thích hợp (hình 19-21).
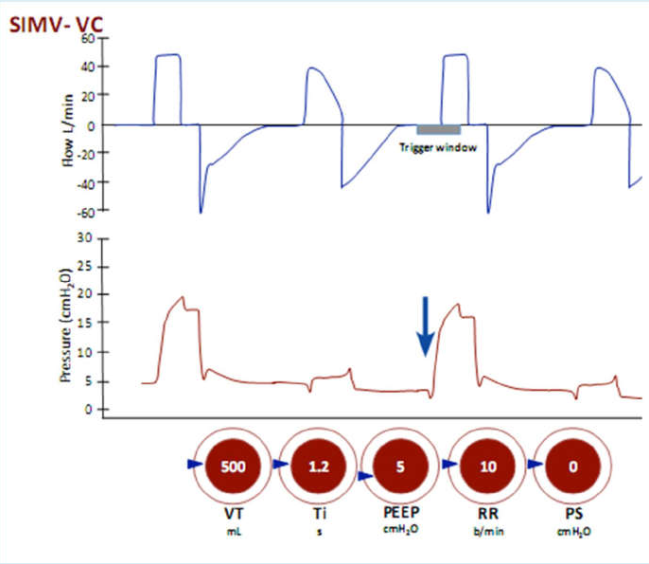
Hình 19 Thông khí bắt buộc ngắt quãng đồng bộ theo kiểm soát thể tích (SIMV-VC) không kèm PS
Thể tích khí lưu thông được cài đặt và nhịp thở có thể được kích hoạt bởi bệnh nhân hoặc máy thở. Khi nhịp thở được kích hoạt, mỗi nhịp thở là bắt buộc nếu chúng xuất hiện trong thời gian ‘cửa sổ kích hoạt’. Nhịp thở được kích hoạt là những nhịp thở bị giảm áp lực ban đầu (mũi tên) do bệnh nhân tạo ra nỗ lực hít vào. Nếu các nỗ lực hít vào xảy ra bên ngoài ‘cửa sổ kích hoạt’ và thường xuyên hơn tần số thở cài đặt thì chúng là những nhịp thở tự nhiên như CPAP.
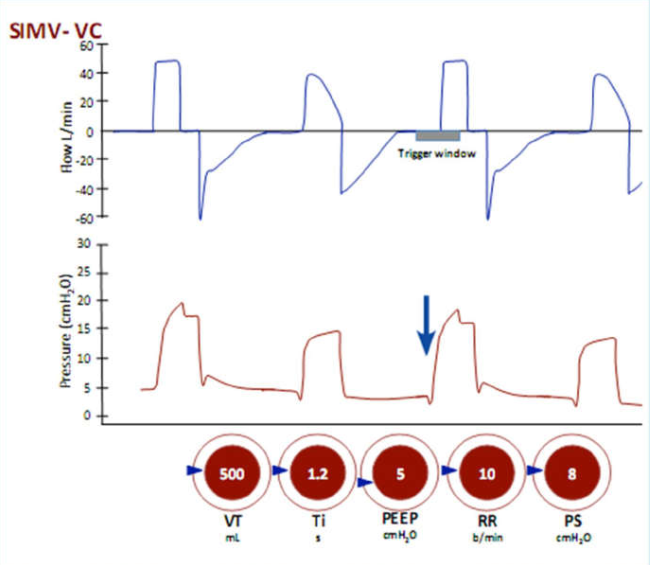
Hình 20 Thông khí bắt buộc ngắt quãng đồng bộ theo kiểm soát thể tích (SIMV-VC) có kèm PS
Thể tích khí lưu thông được cài đặt và nhịp thở có thể được kích hoạt bởi bệnh nhân hoặc máy thở. Khi nhịp thở được kích hoạt, mỗi nhịp thở là bắt buộc nếu chúng xuất hiện trong thời gian ‘cửa sổ kích hoạt’. Nhịp thở được kích hoạt là những nhịp thở bị giảm áp lực ban đầu (mũi tên) do bệnh nhân tạo ra nỗ lực hít vào. Nếu những nỗ lực hít vào xảy ra bên ngoài ‘cửa sổ kích hoạt’ và thường xuyên hơn tần số thở cài đặt, chúng sẽ tự động hỗ trợ nhịp thở như PS
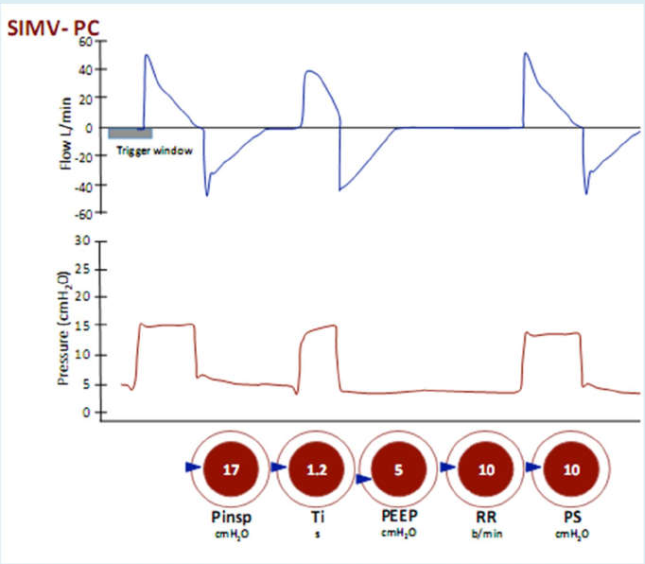
Hình 21 Thông khí bắt buộc ngắt quãng đồng bộ theo kiểm soát áp lực (SIMV-PC) có kèm PS
Áp lực hít vào được cài đặt và nhịp thở có thể được kích hoạt bởi bệnh nhân hoặc máy thở. Khi nhịp thở được kích hoạt, mỗi nhịp thở là bắt buộc nếu chúng xuất hiện trong thời gian ‘cửa sổ kích hoạt’.
Nhịp thở được kích hoạt là những nhịp thở bị giảm áp lực ban đầu do bệnh nhân gây ra một nỗ lực hít vào. Nếu các nỗ lực hít vào xảy ra bên ngoài ‘cửa sổ kích hoạt’ và thường xuyên hơn tần số thở cài đặt, chúng sẽ hỗ trợ tự động các nhịp thở như CPAP/PS.
Thông khí xả áp lực đường thở (aprv)
Duy trì áp lực đường hô hấp cao (CPAP cao) trong một thời gian dài (ví dụ: 4-5 giây), thỉnh thoảng “xả ra” trong thời gian ngắn ở áp lực thấp hơn (T được cung cấp với từng nhịp thở sẽ phụ thuộc vào sự khác biệt giữa áp lực cao (hít vào) và áp lực thấp (thởra), và độ giãn nở của phổi (hình 22).
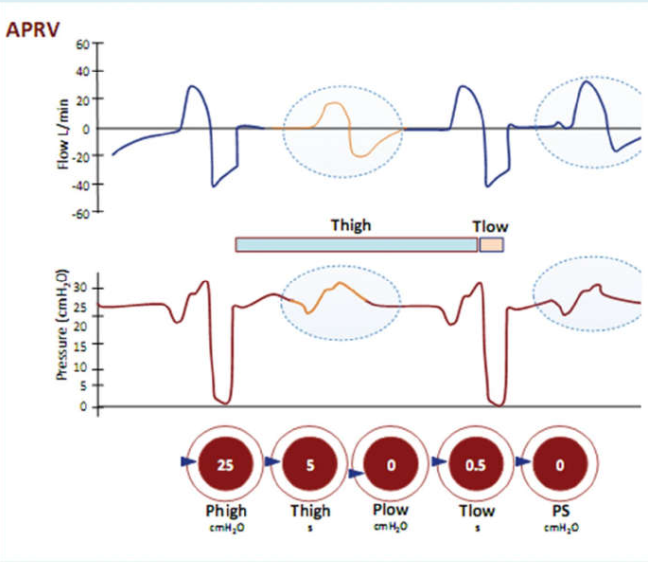
Hình 22 Thông khí xả áp lực đường thở (APRV)
Tương tự như áp lực dương liên tục (CPAP), nơi Phigh là mức CPAP với thời gian Thigh. Thỉnh thoảng cứ sau vài giây (Thigh), pha CPAP liên tục được xả đến mức Plow trong một phần nhỏ của giây (Tlow) để cho phép xả áp lực nhưng không đủ dài để tránh được xẹp phổi. Nhịp thở tự nhiên xảy ra trong suốt thời gian Thigh (dạng sóng CPAP là dạng sóng trong khu vực khoanh tròn).
Thông khí bilevel (bipap/áp lực dương hai pha)
BIPAP là PCV với nhịp thở tự nhiên được phép trong suốt chu kỳ hô hấp. Van được thiết kế khéo léo cho phép thở tự nhiên ở mức CPAP cao hoặc CPAP thấp. Nhịp thở có thể được hỗ trợ áp lực.
Tỷ lệ hít vào:thở ra (Tỷ số I:E, xem bên dưới) thường là 8 hoặc 9:1. Nếu bệnh nhân không thực hiện bất kỳ nỗ lực tự nhiên nào và tần suất và tỷ lệ I:E được đặt ở các
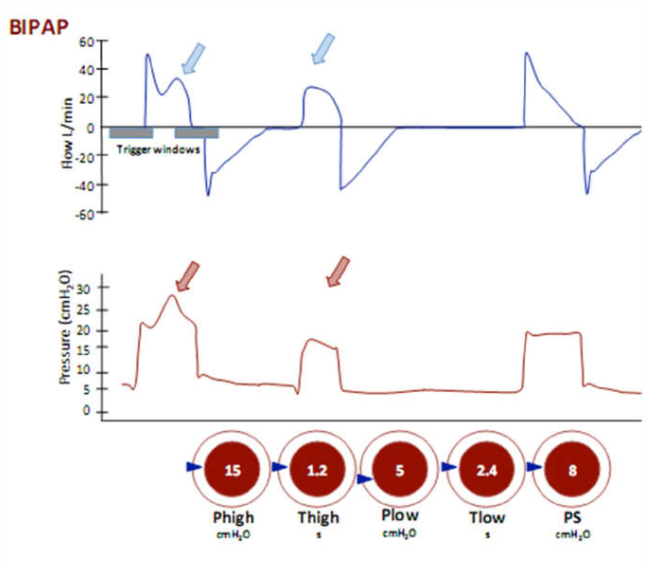
Hình 23 Thông khí áp lực dương hai pha (BIPAP)
Áp lực hít vào được cài đặt và nhịp thở có thể được kích hoạt bởi bệnh nhân hoặc máy thở. Bệnh nhân có thể thở ở áp lực thấp và áp lực cao (hai mức CPAP) được hỗ trợ (PS) hoặc không được hỗ trợ. Mũi tên đại diện cho nhịp thở kích hoạt xảy ra trong hít vào và thở ra.
Kích hoạt – điều gì khiến máy thở bắt đầu phát ra nhịp thở?
Cảm biến áp lực (pressure sensing)
Máy cảm nhận áp lực giảm trong bộ dây máy thở khi bệnh nhân cố gắng hít vào. Vấn đề với cảm biến áp lực là các bộ dây máy thở và được làm bằng nhựa dẻo – bệnh nhân có thể cần nhịp thở/nỗ lực rất lớn trước khi áp lực âm được tạo ra. Sau đó, lúc bệnh nhân có thể đang cố gắng thở ra – thì máy máy thở lại thổi không khí vào một lần nữa! Điều này dẫn đến bệnh nhân không đồng bộ nhịp thở với máy thở.
Cảm biến thể tích/lưu lượng (volume/flow sensing)
Ở đây, có một dòng khí không đổi thông qua bộ dây máy thở – và lượng khí trở lại được so sánh với lượng khí phát ra. Một sự khác biệt nhỏ bị giảm có nghĩa là bệnh nhân đang hít vào – và một nhịp thở được kích hoạt. Nói chung, cảm biến lưu lượng nhạy cảm hơn cảm biến áp lực và có khả năng ‘đồng bộ hóa tốt’ hơn.
Hỗ trợ máy thở điều chỉnh theo thần kinh (nava, neurally adjusted ventilator assist)
Đây là một chế độ thông khí đặc biệt, cảm nhận hoạt động điện của cơ hoành – thông qua một điện cực thực quản để kích hoạt hít vào và chu kỳ thở ra. Chế độ NAVA (Maquet ® Servo-i), kích hoạt máy thở từ hoạt động điện của cơ hoành (EAdi), trái ngược với lưu lượng hoặc áp lực. Trong NAVA, áp lực đường thở ngay lập tức phản ánh trung khu kiểm soát hô hấp của bệnh nhân và không bị ảnh hưởng bởi sự thay đổi trong cơ học hô hấp hoặc bộ dây máy thở không hoàn chỉnh (ví dụ, rò rỉ), do đó cung cấp sự tương tác tối ưu giữa bệnh nhân và máy thở. EAdi thu được từ phần cơ hoành thông qua một ống dạ dày với một mảng chín điện cực và được hiển thị dưới dạng dạng sóng, có trục x là thời gian và trục y là mV. Với NAVA, máy thở áp dụng áp lực để mở đường thở trong suốt thì hít vào tương ứng với tín hiệu EAdi được nhân với hằng số có thể điều chỉnh được biểu thị bằng cmH2O/mV, được gọi là ‘mức NAVA’.
Chu kỳ – điều gì làm nút chuyển từ hít vào sang thở ra?
Bốn phương pháp có thể được sử dụng để làm nút chuyển từ hít vào sang thở ra:
Chu kỳ thời gian
Giai đoạn hít vào được cài đặt để kéo dài trong một khoảng thời gian, sau đó máy thở sẽ tự động chuyển sang giai đoạn thở ra;
Chu kỳ thể tích
Khi VT đã được cài sẵn, máy thở sẽ chuyển sang giai đoạn thở ra; c. Chu kỳ áp lực
Giai đoạn hít vào kéo dài cho đến khi đạt được mức áp lực đặt trước tại thời điểm chuyển sang thở ra xảy ra; và
Chu kỳ lưu lượng
Giai đoạn hít vào chuyển đổi khi lưu lượng khí giảm xuống dưới một mức nhất định (tức là khi nhịp thở hoàn tất).
Trong mọi trường hợp, thể tích của từng nhịp thở được ghi lại thường bằng cách đo lượng khí trở về máy thở. Điều này có thể gây ra các vấn đề trong trường hợp có rò rỉ khí đáng kể qua ống dẫn nước.
Thời gian hít vào và tỷ lệ i:e
Thông thường (đối với bạn và tôi), người ta hít vào trong 1 giây và 2-3 giây thở ra (tỷ lệ hít vào:thở ra, hay tỷ lệ I:E, là 1:2-3). Trong chế độ thông khí kiểm soát thời gian hít vào cần phải được cài đặt hoặc bằng cách điều chỉnh tỷ lệ I:E hoặc thời gian hít vào. Thông thường một máy thở được cài đặt với tỷ lệ I:E là 1:2 hoặc 1:3 hoặc thời gian hít vào là 1-1,5 giây. Tuy nhiên, đôi khi tỷ lệ I:E được rút ngắn hoặc đảo ngược. Việc này được thực hiện để:
Tăng áp lực trung bình đường thở mà không tăng áp lực đỉnh đường thở;
Cho phép nhiều thời gian hơn để bơm khí vào (ví dụ: khi có tăng sức cản đường thở) hoặc để bơm phồng lên được các đơn vị phổi chậm bơm phồng; hoặc
Thông qua các cơ chế này, cho phép các vùng phổi được ‘huy động’; hoặc
Cho phép thời gian trao đổi khí xảy ra.
Tuy nhiên, khi tỷ lệ này bị đảo ngược thì sẽ có ít thời gian hơn để thở ra, do đó, người ta phải bảo vệ chống lại ‘bẫy khí’.
Chế độ thông khí nào được ưa thích phụ thuộc ít hơn vào bằng chứng và nhiều hơn nữa trên bệnh nhân và ICU. Ở những bệnh nhân suy hô hấp nặng, chế độ kiểm soát áp lực thường được ưu tiên, kiểm soát chính xác áp lực trong khi điều chỉnh thời gian dành cho hít vào nhiều hơn so với thời gian thở ra – nhưng không có nghĩa là tất cả các Chuyên gia ICU đều đồng ý về điều này!