Dự đoán thay đổi sinh lý
Những bệnh nhân bị bệnh nặng có nguy cơ cao bị xấu đi sau đặt nội khí quản và bắt đầu thở máy. Phần lớn chương này được dành để xem xét hiệu ứng thông khí áp lực dương (PPV) có thể có trên sinh lý phổi. Tuy nhiên, thông khí cơ học cũng có thể có tác dụng ngoài phổi cần phải xem xét. Cụ thể, PPV có thể dẫn đến sự gia tăng áp lực trong lồng ngực, dẫn đến giảm trở lại tĩnh mạch và giảm tiền tải. Trong khi chúng ta sử dụng nguyên tắc này để chăm sóc những người bị suy tim sung huyết (CHF), dư dịch, thì hiện tượng này có thể dẫn đến giảm cung lượng tim và hạ huyết áp, đặc biệt là ở bệnh nhân mất thể tích nội mạch máu, những người sinh lý sốc. Ngoài ra, PPV dẫn đến giảm hậu tải tâm thất trái. Một lần nữa, sử dụng bệnh nhân với đợt cấp CHF cấp tính làm ví dụ, nguyên tắc này có thể dẫn đến tăng thể tích nhát bóp và cung lượng tim.
Khi đặt nội khí quản và đặt bệnh nhân lên máy thở, bác sĩ lâm sàng cấp cứu nên dự đoán những tác dụng này. Một bệnh nhân thiếu thể tích, chẳng hạn như một bệnh nhân bị chảy máu tiêu hóa, có thể bị sụp đổ huyết động khi bắt đầu thông khí áp lực dương.
Khi bắt đầu thông khí cơ học trong ED, BS phải đảm bảo trao đổi khí đầy đủ để đáp ứng nhu cầu trao đổi chất của bệnh nhân. Ví dụ, một bệnh nhân bị nhiễm toan chuyển hóa nặng với bù trừ hô hấp có thể thở rất nhanh. Người ta phải nhận thức được để tăng tần số thở trên máy thở để giúp đáp ứng nhu cầu trao đổi chất của bệnh nhân. Không làm như vậy có thể gây hại cho bệnh nhân và dẫn đến mất bù nhanh.
BS phải cẩn thận trong cài đặt và sau đó điều chỉnh các cài đặt thông khí để ngăn ngừa mất bù thêm hoặc tổn thương. Ví dụ, thể tích quá mức máy thở có thể dẫn đến volutrauma và giảm trao đổi khí. Áp lực dư thừa có thể dẫn đến sự mất ổn định huyết động hoặc chấn thương khí áp (barotrauma).
Cài đặt máy thở
Mục tiêu xem xét các thuật ngữ, sinh lý học và các khái niệm đằng sau thông khí cơ học là có thể ghép các mảnh lại với nhau và cải thiện việc chăm sóc bệnh nhân thở máy trong ED. Ngoài ra, hãy nhớ rằng cài đặt máy thở có thể yêu cầu điều chỉnh khi bệnh của bệnh nhân phát triển hoặc giải quyết. Do đó, một khi cài đặt ban đầu được đặt, bác sĩ phải đánh giá bệnh nhân và liên tục điều chỉnh tốt nhất để đáp ứng nhu cầu trao đổi chất của bệnh nhân, trong khi cố gắng giảm tác hại.
Để kết thúc, chúng ta hãy thực hành lựa chọn cài đặt máy thở. Hãy tưởng tượng rằng bạn vừa đặt nội khí quản cho bệnh nhân đã nhập khoa Cấp cứu của bạn sau khi dùng quá liều thuốc không rõ, dẫn đến ngưng thở và GCS là 3. Bạn sẽ chọn cài đặt thông khí cho bệnh nhân này như thế nào?
Chế độ (Mode) Để bắt đầu, chọn một chế độ. Hầu hết bệnh nhân trong ED, đặc biệt là ngay sau khi đặt nội khí quản, nên được thông khí trong kiểm soát hỗ trợ (AC). Kiểm soát hỗ trợ sẽ phù hợp với bệnh nhân giả định của chúng tôi, vì cô ấy không thực hiện các nỗ lực hô hấp. Quyết định tiếp theo liên quan đến việc chọn chế độ nhắm mục tiêu theo thể tích hoặc chế độ nhắm mục tiêu theo áp lực. Trong đa số trường hợp rõ ràng, quyết định này là một trong những sở thích cá nhân và phong tục địa phương.
Nhiều nghiên cứu đã tìm thấy không có sự khác biệt cho bệnh nhân thông khí với kiểu thể tích hoặc áp lực. Hầu hết các bác sĩ lâm sàng đều chọn kiểm soát hỗ trợ nhắm mục tiêu theo thể tích hoặc kiểm soát thể tích.
Thể tích khí lưu thông (TV) Thể tích khí lưu thông thích hợp dựa trên chiều cao của bệnh nhân và giới tính sinh học, vì những thông số này xác định trọng lượng cơ thể và kích thước phổi dự đoán. Hãy cẩn thận để sử dụng trọng lượng cơ thể dự đoán, và không nên dùng trọng lượng cơ thể thực tế, vì sử dụng trọng lượng cơ thể thực tế có thể đánh giá quá cao thể tích khí lưu thông thích hợp. Ngược lại với các thực hành cũ hơn, sử dụng thể tích khí lưu thông “cao” từ 10-12 ml/kg, thực hành hiện tại dựa trên một số thử nghiệm cho thấy bệnh nhân nên được thông khí với thể tích khí lưu thông “thấp” từ 6–8 mL/kg.
Tần số thở (RR) Một cách tiếp cận hợp lý là xem xét việc thông khí phút mong muốn và chọn một tần số thở để ước lượng giá trị này. Giả sử không có sự xáo trộn axit-base, việc nhắm vào thông khí phút tương đối bình thường là thích hợp. Nếu chúng tôi chọn một thể tích khí lưu thông 400 ml dựa trên chiều cao của cô ấy, tần số thở 15 nhịp mỗi phút sẽ dẫn đến một thông khí phút 6 L/phút.
Ngược lại, nếu có sự xáo trộn axit-base, chẳng hạn như có thể xảy ra với ngộ độc như ethylene glycol hoặc nhiễm trùng huyết, bệnh nhân sẽ cần thông khí lớn hơn để khắc phục tình trạng nhiễm toan. Đặt tốc độ của cô ấy ở 24 nhịp mỗi phút sẽ cho một thông khí phút là 9,6 L/phút. Bất kể, khoảng 20-30 phút sau khi chọn cài đặt ban đầu, các bác sĩ lâm sàng nên kiểm tra khí máu động mạch (ABG) để đánh giá tình trạng axit/base và oxy hóa và thay đổi thông số máy thở khi cần thiết. Ngoài ra, khi quá trình bệnh cải thiện, tần số thở có thể cần được điều chỉnh.
PEEP PEEP nên luôn được đặt ít nhất 5 cmH2O, để làm giảm sự xẹp phổi. Các điều kiện đòi hỏi PEEP cao hơn là những yếu tố dẫn đến tình trạng thiếu oxy máu trầm trọng hơn, trong đó xẹp phổi hoặc mất huy động sẽ gây bất lợi. Ngoài ra, bệnh nhân có thành bụng lớn hoặc thành ngực có thể cần PEEP cao hơn để ngăn ngừa chèn ép từ
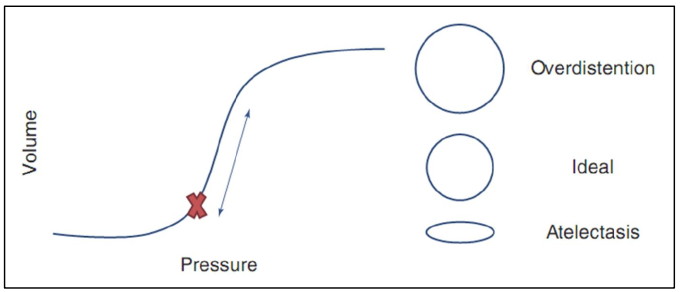
các tạng trong ổ bụng. Khái niệm PEEP lý tưởng được minh họa trong hình 7.1. Mỗi bệnh nhân sẽ có mối quan hệ giữa sự thay đổi áp lực và sự thay đổi về thể tích với từng nhịp thở. PEEP nên được đặt ở trên ngưỡng gây ra xẹp phổi, nhưng nhịp thở như vậy phải không được dẫn đến quá căng phổi.
Hình 7.1 Biểu diễn lý thuyết của PEEP lý tưởng. PEEP phải đủ cao để ngăn ngừa tình trạng xẹp phổi khi thở ra, nhưng đủ thấp để hít vào không dẫn đến quá căng phế nang. Chữ “x” màu đỏ trong sơ đồ này cho thấy vị trí lý tưởng này cho mối quan hệ giữa thể tích và áp lực cho bệnh nhân giả định này. Mũi tên đôi biểu thị những thay đổi giữa thì hít vào và thì thở ra
Sử dụng bệnh nhân giả định của chúng tôi, đặt nội khí quản khi GCS 3, nếu cô ấy có thể trạng nhỏ đến trung bình, PEEP 5 có khả năng thích hợp để bắt đầu. Nếu cô ấy nặng hơn hoặc có bụng hoặc thành ngực lớn hơn, cô ấy có thể dễ bị xẹp phổi hơn. Điều này sẽ làm cho PEEP ban đầu cao hơn 7–10 cmH2O hợp lý.
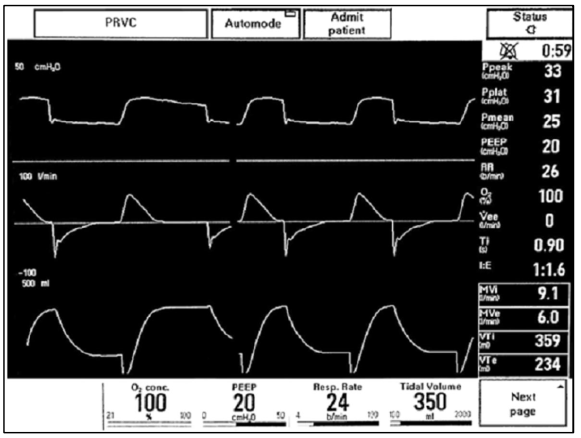
Hình 7.2 Màn hình máy thở thể hiện liên quan giữa tần số, thời gian hít vào và tỷ lệ I:E
Tần số thở và I:E Lưu lượng hít vào và tỷ lệ I:E thường được đặt ở mức 60 L/phút và 1:1.5 đến 1:2, tương ứng. Thời gian hít vào phổ biến là 0,75–1 giây. Trong một số trường hợp nhất định, chẳng hạn như tắc nghẽn đường thở với bệnh hen suyễn, cho phép thêm thời gian thở ra là có lợi. Trong những trường hợp này, người ta có thể tăng lưu lượng hít vào hoặc giảm tỷ lệ I:E, thành 1:3 hoặc 1:4. Tái đánh giá màn hình máy thở được hiển thị trong Chương. 6, như Hình 7. 2.
Trong ví dụ này, tần số thở là 26, có nghĩa là mỗi nhịp thở được phân bổ 2,3 giây (60 giây /26 nhịp thở = 2,3 giây /nhịp thở). Thời gian hít vào là 0,9 giây. Điều này có nghĩa là thời gian thở ra là 1,4 giây (2,3 trừ cho 0,9 giây). Tỷ lệ thời gian hít vào:thời gian thở ra là 0,9:1,4 – hoặc xấp xỉ 1:1,6.
Tại giường, máy thở sẽ cung cấp thông tin này, như minh họa trong hình 7.2. Các bác sĩ không phải thực hiện các phép tính, nhưng việc hiểu các khái niệm là quan trọng để cài đặt và điều chỉnh máy thở. Để quay trở lại ví dụ của bệnh nhân đặt nội khí quản cho quá liều thuốc, chúng ta có thể xem xét những thay đổi mà chúng ta sẽ thực hiện nếu cô ấy bị co thắt phế quản. Ngoài việc điều trị bằng thuốc giãn phế quản, chúng tôi sẽ dành nhiều thời gian hơn cho thở ra, điều quan trọng là phải hiểu rằng điều này có nghĩa là giảm tần số thở hoặc giảm thời gian hít vào.
Sau cài đặt ban đầu
Thông khí cơ học là một can thiệp năng động, và một khi bệnh nhân được đặt nội khí quản và thông khí, bác sĩ phải liên tục đánh giá lại bệnh nhân và xác định các cài đặt tốt nhất để đáp ứng nhu cầu trao đổi chất và oxy trong khi tránh bất kỳ chấn thương nào khác. Tất cả các bệnh nhân đặt nội khí quản nên có một khí máu động mạch (ABG) kiểm tra 20-30 phút sau khi đặt nội khí quản. Trong khi khí máu tĩnh mạch (VBG) là tuyệt vời trong ED và rất hữu ích cho việc đánh giá độ pH và thông khí của bệnh nhân, VBG không thể cung cấp bất kỳ dữ liệu nào liên quan đến oxy hóa. Hầu hết bệnh nhân được đặt nội khí quản và bắt đầu với FiO2 là 100%, mặc dù điều này có thể được điều chỉnh giảm, để giảm nguy cơ độc tính oxy, ngày càng được đánh giá cao liên quan đến nhiều nguyên nhân gây bệnh nghiêm trọng. Để báo cáo các cài đặt máy thở này, chẳng hạn như khi nào nói với BS ICU, người ta sẽ nói, “Bệnh nhân đang thở kiểm soát hỗ trợ/kiểm soát thể tích, thể tích khí lưu thông 400mL, tần số 15 nhịp mỗi phút, PEEP 5 cmH2O và FiO2 là 100%. Cô thỉnh thoảng thở quá mức với tốc độ 18 nhịp mỗi phút. ABG ban đầu của cô sau 30 phút trên các cài đặt này cho thấy… ”.
Bệnh nhân cũng có nguy cơ bị rối loạn huyết động sau khi bắt đầu thông khí hoặc thay đổi thông khí, do thay đổi sinh lý cùng với sự biến động trong tiền tải và hậu tải. Do đó, các bác sĩ lâm sàng phải tiếp tục chú ý đến tình trạng thể tích nội mạch máu của bệnh nhân ở những bệnh nhân thông khí và hồi sức những bệnh nhân này khi cần thiết.