David J Brewster, Nicholas C Chrimes,Thy BT Do, Kirstin Fraser, Chris J Groombidge, Andy Higgs, Matthew J Humar, Timothy J Leeuwenburg, Steven Mc Gloughin, Fiona G Newman, Chris P Nickson, Adam Rehak, David Vokes and Jonathan J Gatward
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Một vụ dịch ở Vũ Hán, Trung Quốc, vào năm 2019 của coronavirus mới đã dẫn đến một đại dịch bệnh COVID-19. Hơn 80% trường hợp được xác nhận báo cáo mắc bệnh sốt nhẹ, tuy nhiên, 17% trường hợp được xác nhận mắc COVID-19 nặng với hội chứng suy hô hấp cấp tiến triển (ARDS): 4% cần thở máy và 4% bị nhiễm trùng huyết (1) (2). Giống như các nhóm bệnh nhân mắc ARDS khác, bệnh nhân mắc COVID-19 nặng có thể được xem xét đặt nội khí quản khẩn cấp và thở máy để hỗ trợ khả năng phục hồi sau khi mắc bệnh.
Dữ liệu được báo cáo gần đây tại Vũ Hán và Bắc Ý, ít nhất 10% trường hợp COVID-19 dương tính được báo cáo cần nhập ICU, nhiều trường hợp phải đặt ống nội khí quản khẩn cấp cho tình trạng thiếu oxy sâu và đột ngột (2). Khi tỷ lệ nhiễm COVID-19 tăng lên trong cộng đồng, ngày càng nhiều bệnh nhân mắc bệnh nhẹ hoặc không có triệu chứng như một bệnh đồng mắc ngẫu nhiên nhưng dù sao vẫn là nhiễm trùng, vẫn có thể được phẫu thuật khẩn cấp.
Nguy cơ cho nhân viên y tế
Việc truyền COVID-19 chủ yếu thông qua sự lây truyền của giọt bắn. Những giọt này bị ảnh hưởng bởi trọng lực và có thể gây lây truyền trực tiếp từ tiếp xúc gần hoặc góp phần gây ô nhiễm bề mặt (nơi virus có thể vẫn hoạt động trong nhiều giờ đến vài ngày) (3). Tuy nhiên, ho và một số quy trình quản lý đường thở (xem Bảng 1) có thể tạo ra các hạt khí dung gồm các vi-rút nhỏ hơn chứa trong các hạt lơ lửng trong không khí. Những hạt trong không khí này có thể di chuyển khoảng cách xa hơn và được hít vào, làm tăng nguy cơ lây truyền.
Quá trình chăm sóc bệnh nhân COVID-19 nghiêm trọng và thực hiện các quy trình tạo khí dung (AGP, aerosol-generating procedures) trong nhóm này làm tăng nguy cơ nhiễm trùng cho nhân viên y tế (4). Trong đợt dịch SARS-CoV ở Canada năm 2002, một nửa trong số các trường hợp SARS-CoV là lây truyền trong bệnh viện cho nhân viên y tế (HCWs, healthcare workers). Ngoài các nguy cơ về sức khỏe cá nhân đối với các HCW bị nhiễm bệnh, các thủ tục kiểm dịch và bệnh tật có thể làm giảm các nguồn lực sẵn có để quản lý bệnh nhân tại thời điểm có nhu cầu cao. COVID-19 hiện đã được phân loại là một bệnh truyền nhiễm có hậu quả cao (HCID, high consequence infectious disease), nhấn mạnh nguy cơ đáng kể đối với HCW và hệ thống chăm sóc sức khỏe (4).
Bảng 1: Tạo khí dung trong quản lý đường thở
|
Sự kiện tạo khí dung |
|
Ho hắt hơi NIV hoặc thông khí áp lực dương với sự khít kín không đầy đủ * Oxy mũi lưu lượng cao (HFNO) Cung cấp thuốc khí dung/nguyên tử thông qua mặt nạ đơn giản Hồi sức tim phổi (trước khi đặt nội khí quản) Hút dịch khí quản (không có hệ thống kín) Rút ống nội khí quản |
|
Thủ thuật dễ tạo khí dung |
|
Nội soi thanh quản Đặt nội khí quản Nội soi phế quản/Nội soi dạ dày Thủ tục đường thở trước cổ (FONA, Front-ofneck airway) (bao gồm cả mở khí quản, phẫu thuật mở màng giáp nhẫn |
Các sự kiện tạo khí dung là những sự kiện chắc chắn liên quan đến sự xuất hiện của dòng khí, đặc biệt là dòng khí có tốc độ cao (Bảng 1). Thông khí áp lực dương trong quá trình thông khí không xâm lấn (NIV) hoặc khi sử dụng mặt nạ (face mask) hoặc đường thở trên thanh môn (supraglottic airway) có nguy cơ cao tạo ra khí dung vì độ khít kín mà chúng tạo ra thường kém hơn so với ống nội khí quản được đặt và bơm hơi bóng chèn chính xác.
Ngược lại, các quy trình đơn thuần dễ tạo khí dung (Bảng 1) chắc chắn không liên quan đến lưu lượng khí. Việc tạo ra các hạt khí dung từ các quy trình sau này đòi hỏi phải có sự kiện tạo khí dung. Nội soi thanh quản, đặt nội khí quản và nội soi phế quản sẽ chỉ gây ra khí dung nếu gây ho hoặc một quy trình tạo khí dung khác được thực hiện (ví dụ: hút). FONA có thể tạo ra khí dung nếu bệnh nhân được thông khí áp lực dương đồng thời từ phía trên. Do đó, nhiều sự kiện thúc đẩy này có thể được ngăn chặn bằng cách phong tỏa thần kinh cơ đầy đủ và tránh các thủ tục tạo khí dung đồng thời, nếu được thực hiện đúng cách và không có biến chứng, chúng có thể không được tạo ra khí dung.
Quá trình quản lý đường thở là giai đoạn nguy cơ cao đối với việc lây truyền qua đường khí dung vì những lý do sau:
Bệnh nhân có thể trở nên kích động hoặc chống đối do thiếu oxy;
PPE bệnh nhân đã được tháo bỏ;
Các bác sĩ lâm sàng rất gần với đường thở của bệnh nhân;
Nội soi thanh quản và đặt nội khí quản dễ bị tạo khí dung;
Các sự kiện tạo khí dung có khả năng.
Điều tối quan trọng là giảm thiểu nguy cơ của các sự kiện tạo khí dung trong quá trình quản lý đường thở. Bảng 2 phác thảo các yếu tố nguy cơ cho việc tạo khí dung trong quá trình quản lý đường thở và các chiến lược bảo vệ liên quan có thể được áp dụng để giảm thiểu chúng.
Bảng 2: Các yếu tố nguy cơ tạo khí dung
|
Yếu tố nguy cơ |
Chiến lược bảo vệ |
|
Ho |
PPE (personal protective equipment) đầy đủ trước khi vào phòng đặt nội khí quản và đến gần đường thở bệnh nhân. Giảm thiểu khoảng thời gian giữa việc loại bỏ PPE bệnh nhân và áp dụng mặt nạ với bộ lọc virus Đảm bảo khít kín với mặt nạ với bộ lọc virus Đảm bảo thuốc liệt cơ sâu trước khi đặt đường thở (đủ liều và thời gian có hiệu lực). (xem phần rút ống bên dưới). |
|
Mặt nạ không kín trong thời gian tiền oxygen hóa |
Mặt nạ vừa vặn kèm bộ lọc virus Kẹp ngón tay kiểu (V-E) Thiết bị thông khí bằng tay (bóng gây mê) Theo dõi ETO2 để giảm thiểu thời gian sử dụng mặt nạ bằng cách xác định sự xuất hiện sớm nhất của quá trình tiền oxygen hóa đầy đủ. |
|
Thông khí áp lực dương với mặt nạ không đủ kín |
Tránh thông khí áp lực dương Khít kín tốt: Mặt nạ: như trên Đường thở trên thanh môn: kích thước phù hợp, độ sâu đặt vào thích hợp, bơm phồng vòng bít Ống nội khí quản: xác nhận bóng chèn dưới dây thanh âm, đo áp lực bóng chèn, dán ống NKQ chắc chắn. Thiết bị thông khí bằng tay với bóng gây mê để đo áp lực thông khí Đo áp lực đường thở để giảm thiểu áp lực thông khí Giảm thiểu áp lực thông khí cần thiết: thuốc liệt cơ, đầu nâng 45 độ, đường thở hầu họng |
|
Lưu lượng khí cao |
Tránh HFNO, máy phun khí dung và hút đàm bằng một hệ thống mở |
Thông khí không xâm lấn (niv) và liệu pháp oxy mũi lưu lượng cao (hfno)
Có dữ liệu hạn chế về hiệu quả và độ an toàn của NIV và HFNO trong bối cảnh đại dịch virus. Kinh nghiệm với Infuenza A (H1N1) cho thấy NIV thất bại ở 57-85% bệnh nhân, với những bệnh nhân thất bại có tỷ lệ tử vong ICU cao hơn so với những người được điều trị bằng thở máy xâm lấn (5) (6). Kinh nghiệm với nhóm bệnh nhân COVID-19 tại Vũ Hán cho thấy tỷ lệ thất bại NIV tương tự. Trong số 29 bệnh nhân bắt đầu điều trị NIV khi nhập viện ICU, 22 (76%) tiếp tục phải thở máy xâm lấn. Tỷ lệ tử vong ở bệnh nhân dùng NIV và thở máy xâm lấn tương tự nhau (tương ứng 79% và 86%) (7). Nói chung, nên tránh NIV. Trong đợt dịch SARS, đã có báo cáo về sự lây truyền đáng kể thứ phát của NIV
(8). NIV không chỉ có nguy cơ lây lan cao hơn do rò rỉ mặt nạ, mà còn có thể dẫn đến đặt nội khí quản bị trì hoãn và cấp cứu, điều này có thể làm tăng nguy cơ cho những nhân viên vội vàng chuẩn bị PPE (8).
Ở bệnh nhân ICU nói chung, HFNO đã được cho thấy làm giảm nhu cầu đặt nội khí quản trong suy hô hấp thiếu oxy cấp tính so với điều trị oxy thông thường, mà không ảnh hưởng đến tỷ lệ tử vong (9). Tiện ích của nó trong đại dịch virus là không rõ. Một nghiên cứu đoàn hệ nhỏ về bệnh nhân cúm A cho thấy điều trị bằng HFNO tránh đặt nội khí quản ở 45% bệnh nhân, mặc dù hầu hết tất cả các bệnh nhân có mức độ nghiêm trọng cao hơn của bệnh đều được thở máy xâm lấn (10). Báo cáo trên các phương tiện truyền thông trực tuyến cho thấy NIV và HFNO đang được sử dụng rộng rãi trong nhóm bệnh nhân COVID-19. Điều này có khả năng ở những bệnh nhân mắc bệnh nhẹ hơn, mặc dù điều này không rõ ràng. Nếu máy thở cơ học trở nên khan hiếm, những phương thức này có thể được sử dụng ngoài mức cần thiết. Tuy nhiên, những lợi thế tiềm năng của việc sử dụng HFNO và NIV trong những trường hợp này cần phải được cân bằng trước nguy cơ tạo khí dung virus. Các nghiên cứu về Manikin cho thấy rằng việc phân tán chất lỏng (dispersal of liquid) từ HFNO với tốc độ 60 L/phút là tối thiểu và ít hơn đáng kể so với gây ra bởi ho và hắt hơi, với điều kiện là ống thông mũi được khít tốt (11) (12).
Mức độ phân tán chất lỏng ở bệnh nhân, và do đó, nguy cơ đối với nhân viên y tế về khí dung virus, vẫn chưa rõ ràng. Nguy cơ tạo khí dung từ HFNO sẽ phụ thuộc vào nhiều biến số, bao gồm thời gian sử dụng, tốc độ lưu lượng, ho và hợp tác của bệnh nhân, chất lượng và sự phù hợp của thiết bị bảo vệ cá nhân của nhân viên (PPE). Các cân nhắc khác khi lựa chọn giữa HFNO và đặt nội khí quản là các yếu tố của bệnh nhân như diễn tiến bệnh, bệnh đi kèm và tiên lượng bệnh nhân, các yếu tố tài nguyên (như sự sẵn có của máy thở và các thiết bị khác) và sự sẵn có của nhân viên để thực hiện đặt nội khí quản (và chăm sóc bệnh nhân thở máy ).
Cho đến khi có thêm dữ liệu, cần giả định rằng NIV và HFNO đang tạo ra khí dung. Bệnh nhân nhận được các liệu pháp này nên được chăm sóc trong phòng cách ly qua đường không khí và nhân viên nên mặc PPE đầy đủ (bao gồm cả mặt nạ N95/P2) khi ở trong phòng bệnh nhân.
Dường như rõ ràng từ các bằng chứng có sẵn rằng NIV và HFNO không nên được sử dụng khi bệnh nhân bị suy hô hấp nặng, hoặc một diễn tiến cho thấy thông khí xâm lấn là không thể tránh khỏi. Trong trường hợp như vậy, bệnh nhân nên được chuyển từ liệu pháp oxy thông qua mặt nạ đơn giản sang đặt nội khí quản và thông khí xâm lấn không chậm trễ.
Hướng dẫn của sas
Trong những tuần gần đây, một số ít bài báo, hướng dẫn và lưu đồ đã xuất hiện để hỗ trợ quản lý đường thở của nhóm bệnh nhân COVID19, chủ yếu dựa trên kinh nghiệm gần đây ở Trung Quốc, Hồng Kông và Ý (13) (14). Chúng tôi mong muốn phân phối nhanh chóng các khuyến nghị tại chổ rõ ràng cho các bác sĩ lâm sàng trong y học cấp cứu, chăm sóc đặc biệt, gây mê và chăm sóc trước viện ở Úc và New Zealand để hướng dẫn quản lý đường thở của nhóm bệnh nhân COVID-19 người lớn (bệnh nhân mắc bệnh
COVID-19 đã biết hoặc nghi ngờ).
Cụ thể, chúng tôi hướng đến:
Đề nghị thực hành quản lý đường thở thường xuyên cũng nên được áp dụng trong nhóm bệnh nhân COVID-19;
Đề xuất các nguyên tắc cụ thể cho các hoạt động quản lý đường thở của nhóm bệnh nhân COVID-19;
Đề nghị thực hành cứu hộ đường thở tiêu chuẩn cũng nên được áp dụng trong nhóm bệnh nhân COVID-19;
Đề xuất một cách tiếp cận nhất quán nhưng linh hoạt đối với các thực hành quản lý đường thở theo kế hoạch trong nhóm bệnh nhân COVID-19 bất kể vị trí của họ [trước bệnh viện, khoa cấp cứu (ED), phòng chăm sóc đặc biệt (ICU) hoặc phòng mổ (OT)];
Đề xuất các biện pháp an toàn cho các đợt không có kế hoạch trong quản lý đường thở (ví dụ như ngừng tim hoặc hô hấp, các tình huống hồi sức khác) có thể phát sinh ở bất kỳ khu vực nào;
Tìm kiếm sự chứng thực và cung cấp các hướng dẫn này bởi tất cả các Hiệp hội và Trường chuyên ngành có liên quan của Úc và New Zealand có liên quan đến quản lý đường thở. Một cách tiếp cận chung sẽ cho phép giáo dục sớm và đào tạo mô phỏng cho tất cả nhân viên. Giáo dục sớm là tối quan trọng để cải thiện việc tuân thủ các kỹ thuật, đặc biệt là việc sử dụng Thiết bị bảo vệ cá nhân (PPE). Một cách tiếp cận nhất quán cũng sẽ cải thiện thực hành lâm sàng an toàn và hiệu quả trong các giai đoạn quản lý đường thở liên quan đến sự hợp tác giữa các bác sĩ lâm sàng từ nhiều chuyên ngành lâm sàng, cũng như cho các bác sĩ lâm sàng làm việc giữa các địa điểm khác nhau.
Tuyên bố này nên được xem như một tài liệu sống có thể cần được cập nhật và sửa đổi khi có thêm thông tin về thực hành quản lý đường thở tốt nhất trong nhóm bệnh nhân COVID-19. Các tài nguyên bổ sung như hỗ trợ nhận thức, danh sách kiểm tra và video giáo dục sẽ được công bố trong vài tuần tới. Việc thực hiện hướng dẫn được cung cấp trong tuyên bố này và các tài liệu bổ trợ của nó có thể cần phải được điều chỉnh theo các chính sách và nguồn lực địa phương.
Những thách thức đối với các nhân viên tham gia quản lý đường thở của bệnh nhân từ đại dịch COVID-19 này cần được ghi nhận. Các ví dụ được bao gồm trong Bảng 3.
Bảng 3: Thử thách nhân viên
|
Thay đổi quy trình làm việc bình thường |
|
Môi trường làm việc không quen thuộc |
|
Các nhóm đa ngành không quen thuộc |
|
Thiếu hụt tài nguyên tiềm năng |
|
Bệnh nhân bị bệnh nặng với dự trữ sinh lý hạn chế |
|
Căng thẳng và mệt mỏi của bác sĩ lâm sàng |
Nhận xét chung
Hướng dẫn chung đã có sẳn về đặt nội khí quản cho bệnh nhân bị bệnh nặng và các nhóm bệnh nhân khác (15). Các hướng dẫn phù hợp nên được tuân theo khi chúng không mâu thuẫn với các khuyến nghị cụ thể cho nhóm bệnh nhân COVID-19, được nêu dưới đây.
Các nguồn tài nguyên chung đã có sẳn để tạo điều kiện cho việc cứu hộ đường thở và chuyển sang kịch bản “không thể đặt nội khí quản – không thể oxygen hóa” (CICO, ‘can’t intubate can’t oxygenate) (16) (17). Nhiều thuật toán trong số này giống nhau về nội dung (18). Chúng nên được tuân theo khi chúng không mâu thuẫn với các khuyến nghị cụ thể cho nhóm bệnh nhân COVID-19, được nêu dưới đây.
Danh sách kiểm tra chung đã có sẳn để đặt nội khí quản cho bệnh nhân bệnh nặng. Chúng vẫn nên được sử dụng ở mức tối thiểu, nhưng nên cân nhắc sử dụng danh sách kiểm tra đã được sửa đổi cụ thể cho nhóm bệnh nhân COVID-19.
Đặt nội khí quản sớm nên được xem xét để ngăn ngừa nguy cơ thêm cho nhân viên đặt nội khí quản khẩn cấp trong tình trạng thiếu oxy nặng hoặc ngừng tim/ngừng hô hấp, và để tránh sử dụng oxy mũi lưu lượng cao hoặc thở máy không xâm lấn kéo dài.
Chuẩn bị quy định quan trọng là cần thiết để tối ưu hóa an toàn cho nhân viên và bệnh nhân trong việc chuẩn bị cho việc quản lý đường thở của nhóm bệnh nhân COVID-19. Ngoài các nhân viên lâm sàng và hỗ trợ chăm sóc đặc biệt, phòng mổ và khoa cấp cứu, sẽ cần nhiều liên lạc với nhiều bên liên quan khác, bao gồm nhưng không giới hạn ở các cơ quan hành chính, kiểm soát nhiễm trùng, kỹ thuật, khử trùng và xử lý thiết bị, mua sắm và giáo dục.
Các nguyên tắc quản lý đường thở được nêu dưới đây phải giống nhau cho cả nhóm bệnh nhân COVID-19 bị bệnh nhẹ hoặc không có triệu chứng cần phẫu thuật khẩn cấp và cho bệnh nhân bệnh nặng với ARDS nghiêm trọng.
Nguyên tắc hướng dẫn
Những khuyến nghị này đã được phát triển theo các nguyên tắc chung sau đây với mục tiêu duy trì sự an toàn của nhân viên đồng thời cung cấp quản lý đường thở kịp thời, hiệu quả và hiệu quả:
Bảng 4: Nguyên tắc hướng dẫn quản lý đường thở của bệnh nhân COVID-19
|
Đào tạo chuyên sâu Can thiệp sớm Lập kế hoạch tỉ mỉ Cảnh giác kiểm soát nhiễm trùng Quy trình quản lý đường thở hiệu quả Giao tiếp rõ ràng Tiêu chuẩn thực hành |
Thực hành tiêu chuẩn hóa đáp ứng các tiêu chí sau:
An toàn: (safe) chọn các tùy chọn sẽ không khiến bệnh nhân hoặc nhân viên gặp nguy cơ không cần thiết;
Đơn giản: (simple) các giải pháp đơn giản có thể được thực hiện hiệu quả;
Quen thuộc: (familiar) nơi có thể dựa vào các kỹ thuật hiện có quen thuộc với các bác sĩ lâm sàng có liên quan;
Đáng tin cậy: (reliable) chọn các tùy chọn được biết là thành công trong tay của các bác sĩ lâm sàng có liên quan;
Mạnh mẽ: (robust) chọn các tùy chọn sẽ tiếp tục đáp ứng các tiêu chí trên khi đối mặt với các biến đổi có thể thấy trước về đặc điểm bệnh nhân, môi trường và sự sẵn có của nhân viên và tài nguyên.
Kiến nghị để quản lý đường thở trong nhóm bệnh nhân covid-19
Môi trường quản lý đường thở
Phòng thông khí áp lực âm với một buồng đệm là lý tưởng để giảm thiểu tiếp xúc với các hạt khí dung và giọt bắn. Trong trường hợp điều này là không khả thi, các phòng áp lực bình thường có cửa đóng được khuyến nghị.
Phải tránh các khu vực thông khí áp lực dương (phổ biến trong các phòng mổ) do sự phân tán của virus khí dung tăng lên.
Một số bệnh viện đã tạo ra các không gian dành riêng để quản lý đường thở theo kế hoạch của nhóm bệnh nhân COVID-19 (ví dụ: phòng cách ly nhiễm khuẩn qua đường không khí). Các lợi thế tiềm năng về tài nguyên của phương pháp này cần được cân bằng với các tác động của việc vận chuyển bệnh nhân nhiễm trùng tiềm tàng quanh bệnh viện và vệ sinh phòng giữa các bệnh nhân.
Quyết định di chuyển một bệnh nhân ổn định tình trạng lâm sàng giữa hai khu vực lâm sàng trước khi quản lý đường thở nên chủ yếu dựa vào việc môi trường đích sẽ cung cấp một tình huống được kiểm soát nhiều hơn, thiết bị tốt hơn và/hoặc nhân viên có kinh nghiệm hơn để làm cho quá trình quản lý đường thở an toàn hơn (bao gồm cả ít có khả năng tạo ra virus khí dung).
Thiết bị, giám sát và thuốc
Nguyên tắc chung
Khi có sẵn một thiết bị dùng một lần tương đương, thiết bị này luôn được ưu tiên hơn các thiết bị có thể tái sử dụng. Trong trường hợp các mặt hàng dùng một lần không được coi là tương đương, thời gian, tài nguyên và nguy cơ nhiễm trùng của việc khử trùng thiết bị tái sử dụng nên được xem xét trong từng trường hợp cụ thể.
Phân bổ các hạng mục chuyên dụng của thiết bị tái sử dụng để sử dụng trong nhóm bệnh nhân COVID-19 được ưu tiên khi khả thi.
Cung cấp oxy và thiết bị thông khí – trước khi đặt nội khí quản
Oxy có thể được quản lý thông qua ống thông mũi, (tiêu chuẩn hoặc HFNO), mặt nạ đơn giản hoặc mặt nạ không thở lại, với nguyên tắc chung là tốc độ dòng chảy càng cao, nguy cơ tạo khí dung virus càng cao.
NIV nói chung nên tránh do tiện ích chưa được chứng minh của nó trong ARDS và nguy cơ tạo khí dung virus.
Cung cấp oxy và thiết bị thông khí – trong quá trình tiền oxygen hóa
Quá trình tiền oxygen hóa nên được thực hiện bằng cách sử dụng mặt nạ che kín phù hợp được gắn vào một thiết bị thông khí thủ công có nguồn oxy.
Một bộ lọc virus PHẢI được đặt vào giữa mặt nạ và thiết bị thông khí thủ công để giảm thiểu khí dung. Bộ lọc virus nên được áp dụng trực tiếp vào mặt nạ mặt vì số lượng kết nối giữa mặt nạ và bộ lọc tăng lên làm tăng cơ hội ngắt kết nối ở phía bệnh nhân, với phân tán virus khí dung đi sau.
Máy gây mê có hệ thống vòng tròn, hệ thống ống cầm tay (ví dụ: mạch Mapleson) hoặc bóp bóng qua qua mặt nạ (BVM, bag-valve-mask) loại tự phồng, được gắn vào mặt nạ che kín có thể được sử dụng làm thiết bị thông khí thủ công. Mặc dù bóng có thể xẹp (loại bóng gây mê) khi sử dụng Mapleson và các hệ thống vòng tròn cung cấp một dấu hiệu nhạy cảm về rò rỉ mặt nạ (cảnh báo về khả năng khí dung của virus), điều này chỉ nên được xem xét ở các bác sĩ lâm sàng đã quen thuộc với các thiết bị này. Đối với các bác sĩ gây mê, theo dõi manometry và ETO2 là những lợi thế hơn nữa của việc sử dụng máy gây mê cho mục đích này.
Lưu ý rằng bản chất thở lại/không thở lại của thiết bị thông khí không nên được xem xét cho bất kỳ nhóm bác sĩ lâm sàng nào trong việc lựa chọn giữa các lựa chọn thay thế này vì một khi bộ lọc virus được áp dụng, không nên sử dụng loại có thể cho virus đi vào thiết bị thông khí. Như vậy, yếu tố quan trọng nhất trong việc lựa chọn giữa các thiết bị này là sự quen thuộc trước đó.
Mặt nạ không thở lại cung cấp quá trình tiền oxygen hóa tối ưu và thúc đẩy quá trình khí dung và không được khuyến khích cho mục đích này.
Không nên sử dụng liệu pháp oxy mũi (thông qua ống thông mũi tiêu chuẩn hoặc lưu lượng cao) trong quá trình tiền oxygen hóa hoặc oxy hóa ngưng thở do nguy cơ tạo khí dung virus cho nhóm đặt nội khí quản.
Cung cấp oxy và thiết bị thông khí – sau khi đặt nội khí quản
Oxy và thông khí cơ học có thể được cung cấp bằng máy gây mê (OT) hoặc máy thở cơ học (trong ICU hoặc ED). Mặc dù có những lợi thế và bất lợi của cả hai, sự lựa chọn có thể sẽ phụ thuộc nhiều hơn vào sự sẵn có của họ và vị trí chăm sóc bệnh nhân hơn là đặc điểm cá nhân của họ.
Thiết bị đường thở
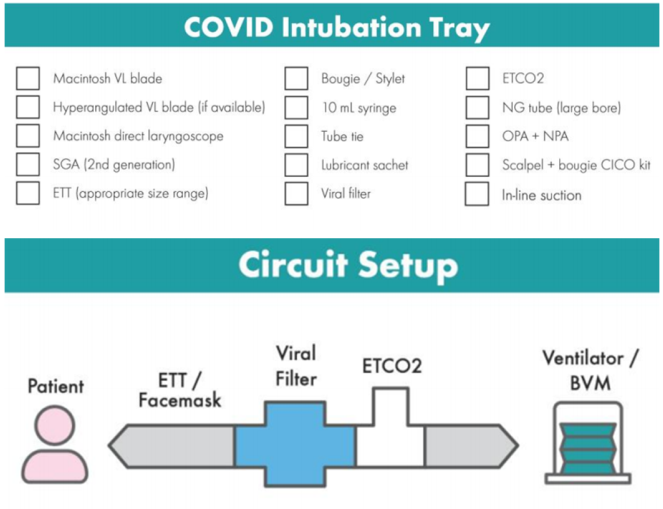
Để xe đẩy chính để các trang thiết bị đường thở bên ngoài phòng bệnh nhân, chúng tôi khuyên bạn nên sử dụng khay đặt nội khí quản “COVID-19” (COVID-19 intubation tray) đã được chuẩn bị trước (xem Bảng 5 để biết nội dung được đề xuất) hoặc xe đẩy đường thở COVID-19 (COVID-19 airway trolley) chuyên dụng.
Đường thở trên thanh môn
Khi chỉ định đường thở trên thanh môn, nên sử dụng thiết bị thế hệ thứ hai vì áp lực bịt cao hơn trong quá trình thông khí áp lực dương làm giảm nguy cơ nhiễm khuẩn khí dung.
Bảng 5: Nội dung được đề xuất của “Khay đặt nội khí quản COVID-19” được chuẩn bị trước
|
Đèn soi thanh quản Macintosh có video (có lưỡi đèn có kích thước phù hợp với bệnh nhân) Videolaryngsocope tăng cường (nếu có, với lưỡi đèn có kích thước phù hợp với bệnh nhân) Đèn soi thanh quản trực tiếp Macintosh (có lưỡi đèn có kích thước phù hợp với bệnh nhân) Bougie (nòng nội khí quản) Ống tiêm 10ml Tube tie Chất bôi trơn Ống nội khí quản (phạm vi kích thước phù hợp cho bệnh nhân) Đường thở trên thanh môn thế hệ thứ hai (cỡ cho bệnh nhân) Đường thở miệng hầu và đường thở mũi hầu (có kích thước phù hợp với bệnh nhân) Bộ dụng cụ CICO dao mổ và nòng Ống thông mũi dạ dày cỡ lớn (kích thước phù hợp cho bệnh nhân) Cuvette hoặc ống nối để đo dạng sóng CO2 (ETCO2) liên tục Bộ lọc virus Ống thông hút đàm kín (in-line catheter) |
Đèn nội soi thanh quản có video
Người ta nhận ra rằng đèn nội soi thanh quản có video là một nguồn hạn chế trong nhiều bối cảnh. Khi nó có thể có sẳn:
Nó phải có sẵn ngay lập tức trong phòng trong khi đặt nội khí quản;
Một ống soi video nên được dành riêng để sử dụng trong nhóm bệnh nhân COVID-19;
Lưỡi đèn quay video dùng một lần được ưa thích;
Nên có sẵn cả lưỡi đèn Macintosh và lưỡi gập góc;
Lưỡi đèn gập góc chỉ nên được sử dụng bởi những người vận hành đường thở thành thạo trong việc sử dụng.
Hút
Sau khi bệnh nhân được đặt nội khí quản, nên sử dụng các hệ thống hút kín để giảm thiểu vi khuẩn khí dung.
Các thiết bị khác
Một áp kế đo áp lực nên có sẵn để đo áp lực bóng chèn khí quản để giảm thiểu rò rỉ và nguy cơ tạo khí dung của virus.
Thiết bị ngoài phòng
Xe đẩy hồi sức ngừng tim;
Xe đẩy đường thở;
Nội soi phế quản.
Đội
Khi tập hợp một nhóm để đặt nội khí quản, bạn nên:
Số lượng giới hạn: chỉ những người trực tiếp tham gia vào quá trình quản lý đường thở mới phải ở trong phòng;
Sử dụng các nhân viên có kinh nghiệm nhất có sẵn;
Xem xét loại trừ nhân viên dễ bị nhiễm trùng từ đội đường thở. Điều này bao gồm các nhân viên lớn tuổi (> 60 tuổi), bị bệnh lý ức chế miễn dịch hoặc dùng thuốc ức chế miễn dịch, mang thai hoặc mắc bệnh nghiêm trọng;
Phân bổ vai trò được xác định rõ ràng:
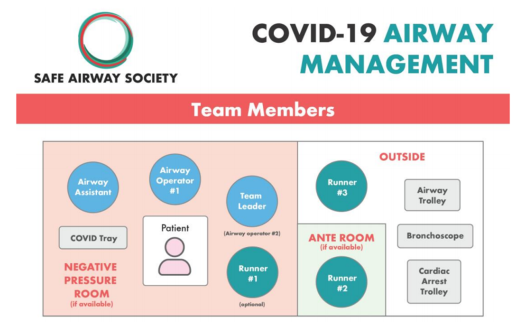
Hình 1: Thành viên đội đặt nội khí quản COVID-19
Chúng tôi đề xuất nhóm sau (xem Hình 1):
Người điều hành đường thở (Airway Operator). Hầu hết các bác sĩ lâm sàng có kinh nghiệm/có tay nghề cao để thực hiện các can thiệp đường thở trên. Điều này có thể yêu cầu gọi trợ giúp của một bác sĩ lâm sàng khác (ví dụ: bác sĩ gây mê cao cấp) trong bệnh viện của bạn.
Người trợ lý đường thở (Airway Assistant). Đây phải là một bác sĩ lâm sàng có kinh nghiệm, để chuyển thiết bị đường thở cho Người điều hành Đường thở, và giúp sử dụng bougie và thông khí bóp bóng qua mặt nạ (BVM).
Trưởng nhóm (Team Leader). Một bác sĩ lâm sàng đường thở cao cấp thứ hai để điều phối đội ngũ, quản lý thuốc, quan sát theo dõi và cung cấp trợ giúp đường thở nếu cần đường thở khẩn cấp phía trước cổ (eFONA).
Người trợ giúp trong phòng (In-Room Runner). Thành viên nhóm này là tùy chọn, tùy thuộc vào sự sẵn có của nhân viên và sự ổn định của bệnh nhân.
Người trợ giúp ngoài cửa (Door Runner) (trong phòng đệm hoặc ngay bên ngoài phòng bệnh nhân). để cung cấp bất kỳ thiết bị nào khác có thể cần thiết trong trường hợp khẩn cấp. Thành viên nhóm này cũng có thể đóng vai trò là “Người kiểm tra” mặc PPE (xem bên dưới)
Người trợ giúp bên ngoài phòng (Outside Room Runner). Để chuyển thiết bị vào phòng đệm (bên bẩn), hoặc trực tiếp đến Door Runner nếu không có phòng ante.
Các nhóm đặt nội khí quản có thể được sử dụng bởi một số bệnh viện. Điều này sẽ theo quyết định của từng bệnh viện và phụ thuộc vào số lượng các trường hợp và nguồn nhân viên. Điều này có thể cải thiện sự quen thuộc, tuân thủ và hiệu quả của các quy trình xung quanh việc quản lý đường thở trong nhóm bệnh nhân COVID-19, bao gồm cả việc mặc/cởi bỏ PPE thích hợp trong đội ngũ nhân viên. Bằng chứng cho lợi ích của chiến lược này vẫn chưa có sẵn.
Lập kế hoạch
Đánh giá đường thở tỉ mỉ sẽ được thực hiện sớm bởi bác sĩ lâm sàng đường thở cao cấp và được ghi chép rõ ràng;
Một chiến lược quản lý đường thở cá nhân nên được hình thành, dựa trên đánh giá bệnh nhân và kết hợp kỹ năng của nhóm. Điều này nên bao gồm các kế hoạch đặt nội khí quản và cấp cứu đường thở qua mặt nạ, đường thở trên thanh môn và eFONA, với các kích hoạt được xác định để di chuyển giữa mỗi lần;
Kế hoạch thông khí nên được thảo luận trước khi đặt nội khí quản. Điều này có thể liên quan đến thông khí bảo vệ phổi, sử dụng PEEP cao, nằm sấp và các chiến lược khác cho thiếu oxy máu kháng trị bao gồm xem xét oxygen hóa qua màng ngoài cơ thể (ECMO).
Giao tiếp
Giao tiếp rõ ràng là rất quan trọng trong khi quản lý nhóm bệnh nhân COVID-19 do nguy cơ lây nhiễm nhân viên. Đồng thời, PPE có thể cản trở giao tiếp rõ ràng.
Nên giao ban trước, để chia sẻ động viên tinh thần với cả nhóm trước khi đặt nội khí quản. Điều này bao gồm (nhưng không giới hạn ở) phân bổ vai trò kiểm tra, thiết bị kiểm tra, thảoluận về bất kỳ thách thức dự đoán nào, chiến lược quản lý đường thở, kế hoạch đặt nội khí quản và quy trình mặc và cởi bỏ PPE.
Ngôn ngữ rõ ràng, đơn giản, súc tích nên được sử dụng.
Tiếng nói cần to hơn để được nghe qua PPE.
Người chạy bên ngoài có thể khó nghe được yêu cầu từ bên trong phòng. Nếu không có hệ thống liên lạc âm thanh tại chỗ, nên cung cấp bảng trắng và bút cho từng phòng bệnh nhân.
Ngôn ngữ chuẩn hóa nên được sử dụng nhất quán; được xác định chính xác, hiểu lẫn nhau và được sử dụng để truyền đạt những khoảnh khắc quan trọng của nhận thức tình huống (19);
Truyền thông vòng kín nên được khuyến khích.
Nói lên nên được khuyến khích.
Hỗ trợ nhận thức
Tỷ lệ mắc lỗi trong quản lý đường thở được biết là tăng khi bị căng thẳng, ngay cả khi các bác sĩ lâm sàng có kinh nghiệm có liên quan. (20) Việc sử dụng các nguồn lực để hỗ trợ thực hiện chiến lược đường thở đặc biệt quan trọng trong nhóm bệnh nhân COVID-19, trong đó những thách thức liên quan có thể tiêu tốn khả năng nhận thức đáng kể, thậm chí trước đó quản lý đường thở trở nên khó khăn.
Việc sử dụng một bộ thảm vẽ chi tiết sắp xếp dụng cụ (‘kit dump’) có thể tạo điều kiện cho việc chuẩn bị thiết bị. Lý tưởng nhất điều này nên được sửa đổi cụ thể cho nhóm bệnh nhân COVID-19.
Nên sử dụng thường xuyên một danh sách kiểm tra (check-list) đặt nội khí quản, tốt nhất là sửa đổi cụ thể cho nhóm bệnh nhân COVID-19, được khuyến nghị. (xem Hình 2)
Sự quen thuộc, sẵn có và sử dụng một bảng trợ giúp nhận thức đơn giản để cứu hộ đường thở, được thiết kế để được đề cập trong thời gian thực trong cuộc khủng hoảng đường thở đang phát triển, được khuyến nghị.
Thiết bị bảo hộ cá nhân (ppe)
Hệ thống bạn bè (Buddy system): tất cả nhân viên lý tưởng nên thực hiện mặc và cởi bỏ PPE được hướng dẫn riêng bởi một nhân viên được đào tạo đặc biệt và được chỉ định đóng vai trò là một “Spotter” trước khi vào phòng. Điều này có thể giúp bảo vệ nhân viên tập trung vào nhiệm vụ khỏi các vi phạm PPE và có thể giúp giảm bớt căng thẳng mà nhóm đặt nội khí quản gặp phải.
PPE cho Người điều hành đường thở, Trợ lý đường thở và Trưởng nhóm (người có thể cần thực hiện eFONA):
Áo choàng không thấm nước, mũ phòng mổ, mặt nạ N95, xem xét tấm chắn mặt hơn là kính bảo vệ mắt, xem xét găng tay đôi.
Găng tay ngoài (nếu được sử dụng) nên được gỡ bỏ cẩn thận sau khi hoàn thành quản lý đường thở.
Mức độ PPE này cũng nên được mặc khi tái định vị/thay thế ống nội khí quản, nội soi phế quản và mở khí quản qua da.
PPE cho các thành viên khác trong nhóm.
Áo choàng, găng tay, khẩu trang N95, kính bảo vệ mắt.
Kiểm soát nhiễm trùng và an toàn nhân viên vẫn là ưu tiên hàng đầu. Các quy trình vệ sinh tay cần phải được cảnh giác tuân theo.
Thực hiện theo hướng dẫn của bệnh viện và/hoặc WHO cho cả việc mặc và cởi bỏ PPE.
Cởi bỏ PPE là một bước có nguy cơ cao để truyền vi-rút cho nhân viên y tế.
Quy trình quản lý đường thở
Các kỹ thuật quen thuộc, đáng tin cậy nên được sử dụng để tối đa hóa thành công đầu tiên, đảm bảo đường thở nhanh chóng và giảm thiểu nguy cơ cho nhân viên.
Tiền oxygen hóa
Tiền oxy hóa đặc biệt quan trọng vì những bệnh nhân này thường sẽ bị giảm độ bão hòa nhanh chóng.
Trong giai đoạn trước khi nhóm vào phòng để thực hiện đặt nội khí quản, việc cung cấp oxy cho bệnh nhân nên được tối đa hóa bằng cách đặt bệnh nhân ở tư thế ngửa đầu cao 45° và họ nên giữ nguyên tư thế này để thở oxy trước
Trước khi nhóm vào, một bệnh nhân COVID19 không được chăm sóc nghiêm trọng có thể được thở oxy qua ống thông mũi, mặt nạ đơn giản hoặc mặt nạ không thở lại. Các thiết bị này không nên được sử dụng cho quá trình tiền oxygen hóa khi đội ở vị trí, do các nguy cơ của quá trình khí dung virus.
Nếu bệnh nhân đang nhận được oxy lưu lượng cao, nên tắt nó trước khi tháo mặt nạ hoặc ống thông mũi để giảm thiểu khí dung. Quá trình tiền oxygen hóa nên được bắt đầu ngay lập tức, bằng cách sử dụng thiết bị mặt nạ tốt nhất hiện có, với bộ lọc virus được áp dụng trực tiếp vào mặt nạ và ETCO2 trong hệ thống.
Ghi chú: kết nối được thêm vào làm tăng cơ hội ngắt kết nối.
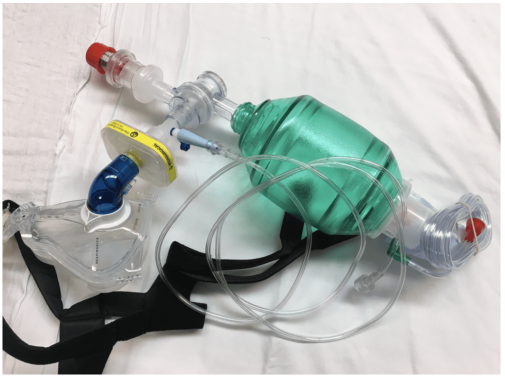
Nên sử dụng kẹp kiểu (V-E) để tối đa hóa độ kín của mặt nạ và giảm thiểu rò rỉ khí sau khi dẫn đầu. (xem Hình 3)
Thông khí bằng tay (có thể gây ra khí dung của virus) nên được giảm thiểu trừ khi cần thiết để nâng oxygen hóa cứu hộ.
Capnography dạng sóng liên tục nên được sử dụng nếu có sẵn. Đường cong ETCO2 hình tam giác chứ không phải hình vuông hoặc giá trị ETCO2 thấp trong quá trình tiền oxy hóa có thể chỉ ra rò rỉ xung quanh mặt nạ với khả năng tạo khí dung virus và nên can thiệp kịp thời để cải thiện độ kín.
Hoàn toàn tiền oxygen hóa cho bệnh nhân. Nên sử dụng tối thiểu năm phút trước khi oxy hóa nếu ETO2 không có sẵn.
Việc sử dụng oxy qua mũi lưu lượng cao cho oxy hóa ngưng thở trong khi đặt nội khí quản không được khuyến cáo vì gây nguy cơ cho nhân viên do tạo khí dung của virus.
Hình 3: Vice (V-E) Grip
Dẫn đầu mê (induction)
Sử dụng đặt nội khí quản tuần tự nhanh (RSI, rapid sequence intubation) làm kỹ thuật mặc định trừ khi những lo ngại về khó khăn đường thở làm cho điều này không phù hợp.
Ức chế thần kinh cơ ban đầu có thể đạt được với rocuronium (> 1,5mg/kg IBW) HOẶC suxamethonium (1,5mg/kg TBW). Liều lượng cao thúc đẩy nhanh chóng phong tỏa thần kinh cơ sâu và giảm thiểu nguy cơ bệnh nhân ho trong quá trình đặt đường thở.
Thời gian giữa dùng thuốc ức chế thần kinh cơ (NMBA) và nội soi thanh quản cần được theo dõi chặt chẽ để giảm thiểu thời gian ngưng thở trong khi đảm bảo có đủ thời gian để NMBA có hiệu lực để tránh ho. Thời gian tác dụng kéo dài của rocuronium có khả năng mang lại lợi thế hơn so với suxamethonium trong nhóm bệnh nhân COVID-19, bằng cách ngăn chặn ho và tạo khí dung của virus khi thời gian cố gắng kiểm soát đường thở kéo dài.
Đặt nội khí quản
Ở các bác sĩ lâm sàng thành thạo với việc sử dụng nó, nên sử dụng thường quy đèn soi thanh quản có video cho lần thử đầu tiên khi đặt nội khí quản.
Ngoài đèn soi thanh quản có video có khả năng góp phần vào thành công đầu tiên, nhìn thanh quản bằng cách sử dụng chế độ xem gián tiếp (màn hình video), với người điều khiển đứng thẳng và khuỷu tay thẳng, tối đa hóa khoảng cách giữa khuôn mặt của Người điều hành đường thở và bệnh nhân. Điều này sẽ làm giảm nguy cơ lây truyền virus.
Việc lựa chọn giữa lưỡi đèn Macintosh và lưỡi đèn gập góc nên được thực hiện theo kỹ năng và phán đoán lâm sàng của người điều khiển đường thở.
Cần cẩn thận khi đặt ống để điều chỉnh độ sâu lần đầu tiên, để giảm thiểu sự cần thiết cho sự xả bóng chèn tiếp theo.
Sau khi đặt ống, bóng chèn phải được bơm phồng trước khi thử thông khí áp lực dương.
Bộ lọc virus nên được áp dụng trực tiếp vào cuối ống nội khí quản. Việc tăng số lượng kết nối giữa bộ lọc và ống nội khí quản làm tăng cơ hội ngắt kết nối và tạo khí dung của virus có thể lây nhiễm cho người đặt.
Áp lực bóng chèn phải được theo dõi bằng áp kế bóng chèn để đảm bảo độ kín đầy đủ.
Thông khí qua mặt nạ:
Nếu cần thông khí mặt nạ cứu hộ, cần thực hiện các biện pháp phòng ngừa sau:
Nên sử dụng kẹp Vice (V-E) (Do đó cần có Trợ lý đường thở để bóp bóng).
Áp lực thông khí nên được giảm thiểu thông qua việc tăng cường và/hoặc sử dụng sớm đường thở hầu họng với lưu lượng khí thấp.
Efona
Trong một tình huống của CICO, việc sử dụng kỹ thuật eFONA (scalpel-bougie eFONA) được ủng hộ để giảm thiểu nguy cơ tạo khí dung của virus đối với việc bơm oxy áp lực cao thông qua ống thông đường kính nhỏ.
Sau khi đặt nội khí quản
Nên đặt ống thông mũi dạ dày tại thời điểm đặt nội khí quản để tránh tiếp xúc gần hơn với đường thở
Trừ khi sử dụng một lần, lưỡi đèn soi thanh quản phải được đóng gói và niêm phong để khử trùng ngay sau khi đặt nội khí quản theo tiêu chuẩn ASNZ4187.
PPE nên được loại bỏ theo hướng dẫn của địa phương và WHO, sử dụng Spotter, và lưu ý rằng có nhiều nguy cơ ô nhiễm trong quá trình cởi bỏ hơn là mặc. PPE nên được xử lý theo chính sách địa phương.
X-quang ngực thường nên được thực hiện để xác nhận vị trí ống nhưng nên trì hoãn cho đến sau khi đặt đường catheter trung tâm để giảm thiểu nhân viên vào phòng.
Một cuộc hội ý nên thực hiện sau lần quản lý đường thở trong nhóm bệnh nhân này để thảo luận về bài học kinh nghiệm.
Thực hành rút ống
Hướng dẫn chung đã có cho rút ống (21). Chúng nên được theo dõi khi chúng không xung đột với những cân nhắc đặc biệt về rút ống của nhóm bệnh nhân COVID-19 được nêu dưới đây. Bệnh nhân nên lý tưởng là không nhiễm trùng trước khi rút ống nhưng điều này có thể không khả thi vì tài nguyên bị cạn kiệt. Tuy nhiên, trong trường hợp này có thể đạt được, các quy trình rút ống tiêu chuẩn sẽ được áp dụng. Trong trường hợp bệnh nhân vẫn có nguy cơ lây truyền virus, cần tuân thủ các khuyến nghị sau:
Bệnh nhân lý tưởng nên sẵn sàng rút ống nội khí quản.
NIV và HFNO nên tránh khi có thể.
Hai nhân viên nên thực hiện rút ống.
Nên sử dụng cùng một mức PPE để rút ống như được sử dụng bởi Người điều hành đường thở, Trợ lý đường thở và Trưởng nhóm trong khi đặt nội khí quản.
Bệnh nhân không nên khuyến khích ho.
Một mặt nạ oxy đơn giản nên được đặt trên bệnh nhân ngay lập tức sau rút ống để giảm thiểu khí dung từ ho.
Hút miệng có thể được thực hiện, cẩn thận không làm gây ho.
Huấn luyện
Huấn luyện sớm, dựa theo khoa, chuyên nghiệp là rất quan trọng đối với TẤT CẢ nhân viên tham gia quản lý đường thở của bệnh nhân mắc COVID-19.
Huấn luyện thường xuyên và lặp đi lặp lại được khuyến khích mạnh mẽ.
Huấn luyện dựa trên mô phỏng được khuyến khích mạnh mẽ.
Huấn luyện nhân viên về việc mặc và cởi PPE, kèm theo các phương tiện trực quan đa phương tiện và thực hành có giám sát được khuyến khích mạnh mẽ.
Bối cảnh đặc biệt
Chăm sóc icu ngay lập tức sau khi đặt nội khí quản
Nếu sử dụng bộ dây thở máy có kèm máy tạo độ ẩm, bộ lọc virus được sử dụng để đặt nội khí quản sẽ cần phải được loại bỏ kịp thời vì nó có thể sớm bị úng nước.
Trong bộ dây thở máy khô, có thể đặt một bộ trao đổi nhiệt-ẩm (HME) và bộ lọc virus kết hợp (HMEF), nhưng điều này có nghĩa là máy phun khí dung không thể được sử dụng mà không làm hở mạch (để đặt máy phun khí dung giữa bệnh nhân và HMEF).
Nếu bộ lọc virus đã được gỡ bỏ, máy thở phải được đặt ở chế độ chờ (stand-by) cho tất cả các trường hợp có ngắt kết nối bộ dây thở máy (để giảm thiểu nguy cơ của quá trình khí dung). Cần hết sức lưu ý rằng việc tái thông khí trở lại được khuyến nghị sau khi bộ dây thở máy được kết nối lại với bệnh nhân.
Phẫu thuật khẩn cấp ở nhóm bệnh nhân covid-19
Những bệnh nhân này sẽ coi COVID-19 như một bệnh đi kèm ngẫu nhiên, không liên quan đến nhu cầu quản lý đường thở và có thể chỉ bị bệnh COVID-19 nhẹ/không triệu chứng.
Nếu phẫu thuật là không khẩn cấp thì nên hoãn lại cho đến khi bệnh nhân không bị nhiễm trùng.
Quản lý đường thở trong nhóm bệnh nhân COVID-19 cần phẫu thuật khẩn cấp nên tuântheo các nguyên tắc tương tự được nêu ở trên với sự chú ý đặc biệt đến các vấn đề sau:
Sử dụng một phòng mổ dành riêng cho COVID-19
Sử dụng một phòng mổ áp lực âm là lý tưởng nhưng đây là không phổ biến. Hầu hết các phòng mổ đều có áp lực dương. Mặc dù điều này lý tưởng nên tránh, nhưng nó có thể không bị vô hiệu hóa và tỷ lệ trao đổi không khí cao trong các phòng mổ hạn chế sự phân tán của các hạt khí dung bên ngoài phòng mổ, mặc dù áp lực dương. Nói chuyện với bộ phận kỹ thuật của bạn về cách tốt nhất để tối ưu hóa thông khí phòng mổ.
Vì có rất ít bằng chứng để đưa ra thực hành tốt nhất, việc lựa chọn kỹ thuật gây mê và một loại đường thở cụ thể (mặt nạ, đường thở trên thanh môn, ống nội khí quản) chủ yếu nên dựa trên các nguyên tắc giống như đối với bệnh nhân không COVID, chú ý đến các cân nhắc sau đây :
Gây tê khu vực tránh quản lý đường thở nhưng để đường thở mở ra phòng trong suốt thời gian thực hiện thủ thuật. Giảm thiểu oxy bổ sung trừ khi cần thiết, giảm thiểu thuốc an thần (để giảm nguy cơ phải quản lý đường thở ngoài kế hoạch) và duy trì khoảng cách tối thiểu an toàn với đường thở bệnh nhân.
Trong trường hợp cần gây mê toàn thân, sử dụng các chất ức chế thần kinh cơ (theo các nguyên tắc được nêu ở trên) đảm bảo ngưng thở và ngăn ngừa ho trong khi can thiệp đường thở, do đó giảm thiểu nguy cơ tạo khí dung trong khi nhóm quản lý đường thở gần với đường thở của bệnh nhân.
Đặt nội khí quản tối đa hóa độ kín xung quanh đường thở, hạn chế khí dung với thông khí áp lực dương nhưng tạo ra vấn đề ho tiềm ẩn khi rút ống. Phòng ngừa điều này có thể yêu cầu rút ống sâu, sử dụng opioid, lidocaine hoặc dexmedetomidine.
Sử dụng đường thở trên thanh môn giúp tránh sự cần thiết của thuốc ức chế thần kinh cơ và thông khí áp lực dương, cũng như giảm nguy cơ ho khi xuất hiện nhưng có thể không tạo ra độ kín quanh đường thở như ống khí quản. Ngược lại, không dùng phong bế thần kinh cơ có thể làm tăng nguy cơ ho trong khi quản lý đường thở. o Tránh thông khí áp lực dương với mặt nạ trên mặt hoặc đường thở trên thanh môn có nguy cơ tạo khí dung với một độ khít kín dưới mức tối ưu.
Như đã thảo luận ở trên, nhân viên không liên quan ngay đến quản lý đường thở không nên vào phòng mổ cho đến khi đường thở được bảo đảm. Điều này bao gồm cả phẫu thuật viên.
Hồi tỉnh bệnh nhân trong phòng mổ để tránh tiếp xúc với các bệnh nhân và nhân viên khác.
Quản lý đường thở không có kế hoạch (bao gồm quản lý đường thở trước bệnh viện)
Những kịch bản này có nguy cơ lớn đối với nhân viên, đặc biệt là trong khi ngừng tim. Một số hướng dẫn đã được đề xuất ở Anh (22). Chúng tôi đề nghị:
PPE thích hợp nhanh chóng được phân bổ cho nhân viên tại các cuộc gọi ngừng tim nội trú (và các nơi trước bệnh viện). Các quy trình phải được đưa ra để đảm bảo điều này có sẵn.
Đặt nội khí quản sớm bởi một người điều khiển đường thở có tay nghề cao.
Trước khi đặt nội khí quản, những người đáp ứng đầu tiên chỉ nên sử dụng các kỹ thuật đường thở mà họ có kinh nghiệm trong việc thực hiện. Thông khí áp lực dương nên tránh bất cứ nơi nào có thể.
Đặt đường thở trên thanh môn có khả năng là một lựa chọn tốt hơn so với thông khí mặt nạ (do ít khí dung của virus) nếu không thể đặt ống nội khí quản ngay lập tức.
Bất cứ lúc nào, chúng tôi khuyên các bác sĩ lâm sàng tránh tiếp xúc gần với miệng bệnh nhân (ví dụ: không nghe hơi thở của bệnh nhân bằng tai.)
References
Huang C, Wang Y, Li X et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020; 395: 497–506
Chen N, Zhou M, Dong X et al. Novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet Adv. 2020; 29 https://doi.org/10.1016/S0140-6736(20)30211-7
Environmental Cleaning and Disinfection Recommendations: Interim Recommendations for US Households with Suspected/Confirmed Coronavirus Disease 2019. Accessed March 13, 2020 at
https://www.cdc.gov/coronavirus/2019-ncov/community/home/cleaning-disinfection.html
High consequence infectious diseases (HCID). Accessed March 10, 2020 at
https://www.gov.uk/guidance/highconsequence-infectious-diseases-hcid
Kumar A, MD, Zarychanski R, Pinto R et al for the Canadian Critical Care Trials Group H1N1 Collaborative. Critically Ill Patients With 2009 Influenza A (H1N1) Infection in Canada. JAMA 2009; 302(17): 1872-9.
Rodríguez A, Ferri C, Martin-Loeches I et al. on behalf of the Grupo Español de Trabajo Gripe A Grave (GETGAG)/Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) Working Group. Risk Factors for Noninvasive Ventilation Failure in Critically Ill Subjects With Confirmed Influenza Infection. Respiratory Care 2017, 62 (10): 1307-15.
Yang X, Yu Y, Xu J et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med. 2020; (published online Feb 21.)
Wax, R.S., Christian, M.D. Practical recommendations for critical care and anesthesiology teams caring for novel coronavirus (2019-nCoV) patients. Can J Anesth/J Can Anesth (2020). https://doi.org/10.1007/s12630-020-01591-x
Rochwerg B, Granton D, Wang DX et al. High flow nasal cannula compared with conventional oxygen therapy for acute hypoxemic respiratory failure: a systematic review and meta-analysis. Intensive Care Medicine 2019; 45: 563– 72.
Rello J, Pérez M, Roca O, et al. High-flow nasal therapy in adults with severe acute respiratory infection: a cohort study in patients with 2009 influenza A/H1N1v. Journal of Critical Care 2012; 27(5): 434-9.
Hui DS, Chow BK, Lo T et al. Exhaled air dispersion during high-flow nasal cannula therapy versus CPAP via different masks. European Respiratory Journal 2019; 53: 1802339
Kotoda M, Hishiyama S, Mitsui K et al. Assessment of the potential for pathogen dispersal during high-flow nasal therapy. Journal of Hospital Infection 2019; https://doi.org/10.1016/j.jhin.2019.11.010
Zuo M, Huang Y, Ma W et al. Expert Recommendations for Tracheal Intubation in Critically ill Patients with Noval Coronavirus Disease 2019. Chinese Medical Sciences Journal (2020). Published online 2020/2/27. doi:10.24920/003724
Peng PWH, Ho PL and Hota SS. Outbreak of a new coronavirus: what anaesthetists should know. British Journal of Anaesthesia (2020) DOI: https://doi.org/10.1016/j.bja.2020.02.008
Higgs A, McGrath BA, Goddard C, et al. Guidelines for the management of tracheal intubation in critically ill adults. British Journal of Anaesthesia 2018; 120: 323–52.
Chrimes N. The Vortex: a universal ‘high-acuity implementation tool’ for emergency airway management. British Journal of Anaesthesia 2016; 117(Suppl. 1): i20–7.
The Australian and New Zealand College of Anaesthetics (ANZCA). Guidelines for the management of evolving airway obstruction: transition to the can’t intubate can’t oxygenate airway emergency. 2017.
http://www.anzca.edu.au/getattac hment/resources/professional-documents/ps61_guideline_a irway_cognitive_aid_2016.pdf (accessed 28/01/2019).
Edelman DA, Perkins EJ and Brewster DJ. Difficult airway management algorithms: a directed review. Anaesthesia 2019;74(9):1175-1185. doi: 10.1111/anae.14779.
Chrimes N, Cook TM. Critical airways, critical language. British Journal of Anaesthesia 2017; 118: 649–54.
Cook TM, Woodall N, Frerk C. Major complications of airway management in the UK: results of the Fourth National Audit Project of the Royal College of Anaesthetists and the Difficult Airway Society. Part 1: anaesthesia. British Journal of Anaesthesia 2011; 106: 617–31.
Popat M, Mitchell V, Dravid R, Patel A, Swampillai C, Higgs A. Difficult Airway Society Guidelines for the management of tracheal extubation. Anaesthesia 2012; 67: 318–340
Resuscitation Council UK Statement on COVID-19 in relation to CPR and resuscitation in healthcare settings, Accessed on March 13, 2020 at
https://www.resus.org.uk/media/statements/resuscitation-council-uk-statements-oncovid-19-coronavirus-cpr-and-resuscitation/covid-healthcare/