Giới thiệu
Áp lực dương cuối thì thở ra (PEEP) đã được sử dụng trong quản lý bệnh nhân mắc hội chứng suy hô hấp cấp tính (ARDS) kể từ mô tả ban đầu về ARDS của Ashbaugh và các đồng nghiệp vào năm 1967.1 Điều chỉnh mức độ PEEP giúp cải thiện trao đổi khí bằng cách ngăn chặn sự mất huy động phế nang và giảm shunt trong phổi.2 PEEP cũng giảm nhẹ tổn thương phổi gây ra do máy thở (VILI, ventilator-induced lung injury), bằng cách giảm atelectrauma, và hình thành phù phổi.3-5 Vì vậy, PEEP không chỉ là phương tiện để cải thiện oxygen hóa mà còn là công cụ để bảo vệ phổi.
PEEP, tuy nhiên, làm tăng áp lực đường thở trung bình, dẫn đến tình trạng quá căng (overdistension) các đơn vị phổi ít bị bệnh và tăng khoảng chết phế nang. PEEP cũng làm tăng sức cản mạch máu phổi, giảm làm đầy tâm nhĩ phải và thể tích nhát bóp thất phải, dẫn đến hạ huyết áp.6,7 Hơn nữa, PEEP quá mức có thể làm chấn thương phổi và làm xấu đi tình trạng oxygen hóa bằng cách chèn ép các đơn vị phổi đã được huy động.
Thủ thuật huy động ( RM, recruitment maneuvers) phổi được sử dụng để mở lại các đơn vị phổi bị sụp đổ để làm cho chúng sẵn sàng trao đổi khí. Về lý thuyết, điều này sẽ cải thiện oxygen hóa và giảm áp lực đẩy. Ngược lại, khi áp dụng không đúng cách, các RM có thể làm chấn thương phổi do volutrauma và barotrauma, và gây mất ổn định tim mạch.
Chương này tìm hiểu cơ sở lý thuyết và thực tiễn đằng sau việc sử dụng PEEP và thách thức tiếp tục để tìm ra PEEP lý tưởng cho từng bệnh nhân. Chúng tôi xem xét cách “tiếp cận phổi mở” đối với ARDS và giải quyết vai trò hiện tại của các RM trong thở máy.
Tổn thương phổi gây ra do máy thở
Thông khí cơ học làm chấn thương phổi bằng nhiều cơ chế khác nhau. Vào những năm 1970, Webb và Tierney3 đã chứng minh rằng phù phổi và ngập lụt phế nang phát triển trong vòng 13 – 35 phút ở những con chuột được thông khí với áp lực đường thở cao nhất 45 cm H2O. Quá trình này, một chấn thương kéo dài, hiện được gọi là volutrauma. Điều quan trọng, Webb và Tierney cho thấy phù nề đã giảm khi áp dụng PEEP 10 cm H2O, ngay cả với áp lực hít vào tối đa 45 cm H2O.3 Do đó, PEEP có vẻ bảo vệ phổi. Các nghiên cứu sau đó đã chứng minh tổn thương biểu mô ít hơn ở phổi được thông khí với mức PEEP cao hơn so với áp lực cuối thì thở ra bằng không (ZEEP).8 PEEP đã ngăn chặn xẹp phổi theo chu kỳ, do đó giảm thiểu chấn thương do mở và đóng lặp đi lặp lại phế nang tận, một cơ chế chấn thương được gọi là atelectrauma.9
Phổi bị tổn thương đặc biệt nhạy cảm với volutrauma và atelectrauma vì số lượng phế nang được sục khí (aerated) và có thể huy động được giảm đi. 10 Trong phổi em bé, cả hai vùng phổi được sục khí đầy đủ và phổi không được sục khí, nhưng có thể huy động, đều có mặt, các đơn vị hô hấp tồn tại gần nhau.11 Phân bố thông khí thường ưu tiên cho các đơn vị ít bị thương hơn, cũng như hiện tượng không đồng nhất tại các giao diện giữa các khu vực được sục khí và khu vực phổi xẹp, khiến các đơn vị này có nguy cơ bị tổn thương cao.12
Thông khí cơ học gây tổn thương cho phổi hiện đang được chấp nhận rộng rãi. 13 Các chiến lược thông khí làm giảm căng phổi sẽ cứu sống bệnh nhân.14,15 Năm 2000, thử nghiệm ARMA, một thử nghiệm ngẫu nhiên có kiểm soát (RCT), đã chứng minh giảm 9% tỷ lệ tử vong tuyệt đối bằng chiến lược thể tích khí lưu thông thấp (Vt) (6 mL/kg trọng lượng cơ thể dự đoán [PBW]) và giới hạn áp lực cao nguyên (30 cm H2O) so với cách tiếp cận kéo căng (high-stretch approach).14 Giảm đáng kể về mặt thống kê ngày suy cơ quan không phải phổi (15 so với 12) cũng đã được quan sát thấy. Ngoài ra, chiến lược này đã dẫn đến mức độ interleukin huyết tương thấp hơn, IL-6 và IL-8 và thụ thể yếu tố hoại tử khối u 1 (TNFR1) trong 1-3 ngày đầu tiên, 16 cho thấy sự đóng góp của giảm biotrauma giảm tỷ lệ tử vong.
Tiếp cận thông khí phổi mở
PEEP ngăn chặn sự sụp đổ cuối thì thở ra của các đơn vị phổi không ổn định, và vì vậy giảm bớt tình trạng atelectrauma. Ngoài ra, PEEP có vẻ khôi phục sự khoang hóa phổi (pulmonary compartmentalization) của các cytokine tiền viêm trong các nghiên cứu tiền lâm sàng.17,18 Về lý thuyết, một khi phổi đã được mở lại (nghĩa là các đơn vị phổi bị xẹp lại được bơm phồng lại hoặc được huy động bằng cách RM), sử dụng PEEP đầy đủ hoặc áp lực đường thở đủ để giữ phổi mở, khi được áp dụng, sẽ cải thiện oxygen hóa và giảm áp lực đẩy và áp lực cao nguyên. Ứng dụng của lý thuyết này được là thông khí phổi mở (OLV, open lung ventilation) hay cách tiếp cận phổi mở (OLA, open lung approach). Điều này có thể bao gồm việc sử dụng thời gian hít vào dài để tăng áp lực đường thở trung bình; thể tích khí lưu thông (VT) thường được giới hạn ở mức 6 mL/kg PBW.
Cơ sở khoa học của phương pháp này đã phát triển vào cuối những năm 1980 khi chụp cắt lớp vi tính (CT) cho thấy một số vùng phổi trong ARDS là bình thường, trong khi các khu vực khác bị sụp đổ một phần hoặc hoàn toàn và không thể tham gia trao đổi khí. 19 Tuy nhiên, một số khu vực bị xẹp hoặc không sục khí của phổi có thể được mở rộng lại bằng cách áp dụng một thời gian ngắn của áp lực xuyên phổi cao (RM), sau đó là áp dụng mức PEEP phù hợp để giữ cho vùng phổi mới được sục khí tiếp tục mở. 20 Trong khi các RM có thể mở phổi, yếu tố chính cho quá trình oxygen hóa được cải thiện bền vững sau đó là mức độ PEEP sau RM. Bởi vì PEEP là một cài đặt của thì thở ra, nên mức độ của nó phải được điều chỉnh sau khi đã huy động phổi: nghĩa là xác định mức PEEP thấp nhất giúp giữ cho phổi được huy động tiếp tục mở.
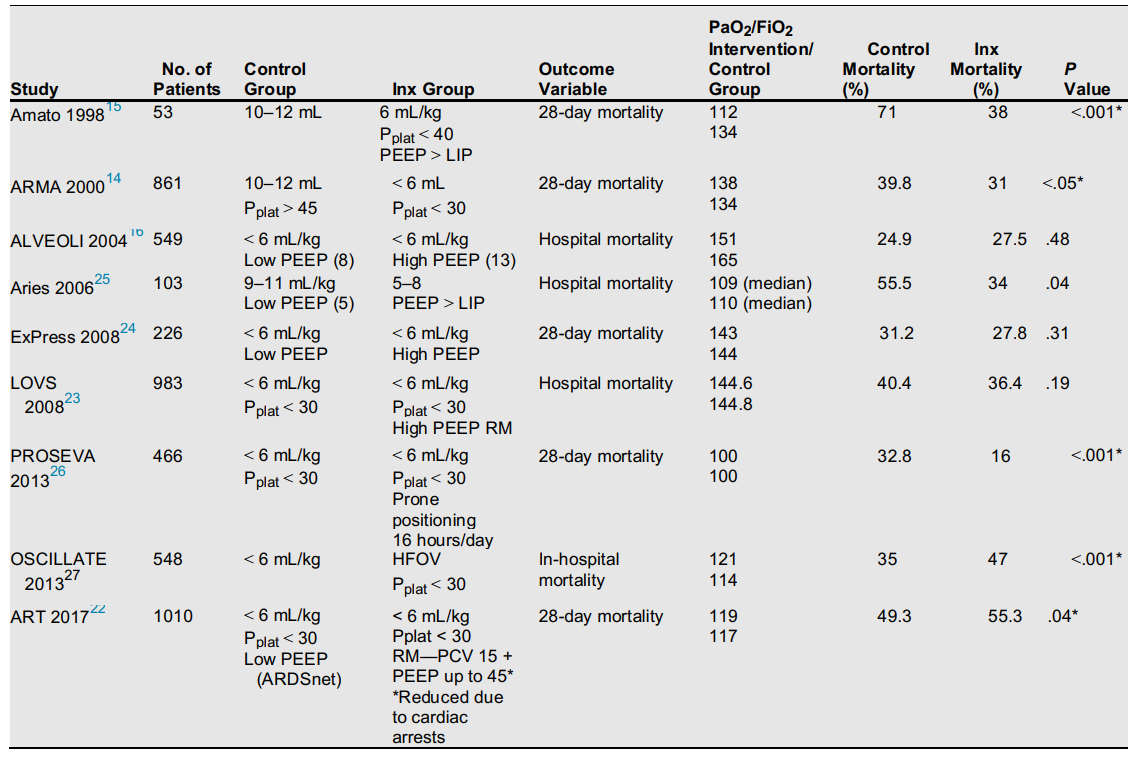
BẢNG 8.1 Nghiên cứu chọn lọc trong ARDS
Cách tiếp cận OLV sẽ giúp giảm volutrauma, atelectrauma và biotrauma.8,21 Tuy nhiên, các thử nghiệm lâm sàng, cho đến nay, đã không xác nhận hoặc không xác nhận tiện ích của nó. Trong phần tiếp theo, chúng tôi cẩn thận giải mã các thử nghiệm PEEP cao so với thấp và sau đó giải quyết các RM.
Thử nghiệm lâm sàng của chiến lược peep
Mặc dù PEEP là một tiêu chuẩn chăm sóc để quản lý bệnh nhân bị suy hô hấp do thiếu oxy, nhưng vẫn có sự khác biệt về mức độ PEEP cần thiết, cách xác định và liệu mục tiêu của PEEP nên được cải thiện oxygen hóa hay cải thiện cơ học phổi.
Sau một nghiên cứu ban đầu về OLA của Amato và cs15 cho thấy chiến lược thể tích thấp cộng với PEEP tương đối cao, kết quả bệnh nhân cải thiện, ba nghiên cứu lớn đã được tài trợ để giải quyết PEEP cao so với thấp ở mức thông khí thể tích thấp trong ARDS. Đây là các đánh giá về thử nghiệm thể tích khí lưu thông thấp và thể tích cuối thì thở ra cao để ngăn chặn tổn thương phổi (ALVEOLI, Assessment of Low Tidal Volume and Elevated End-Expiratory Volume to Obviate Lung Injury), được công bố năm 200416; Nghiên cứu mở phổi (LOVS, Lung Open Ventilation Study) năm 200823; và thử nghiệm ExPress, cũng trong năm 2008.24 Các thử nghiệm này đều sử dụng phương pháp can thiệp từ thử nghiệm ARMA làm đối chứng của họ (tức là, VT
Thử nghiệm ALVEOLI 16 đã sử dụng bảng PEEP để điều chỉnh PEEP theo FiO2: từ 4 đến 6 cm H2O trên mức PEEP tương đương trong nhóm kiểm soát. Không có quy trình tại chỗ để xác định liệu bệnh nhân có đáp ứng PEEP hay không, về mặt độ giãn nở hoặc oxygen hóa. Các tỷ lệ PaO2/FiO2 hoặc PF trong nhóm kiểm soát tại thời điểm huy động là 165 so với 151 trong nhóm PEEP cao hơn (P = 0,003) (Bảng 8.1). Các RM được sử dụng trong 80 bệnh nhân đầu tiên trong nhóm PEEP cao hơn, sau đó lặng lẽ từ bỏ vì các RM không hiệu quả. Điểm cuối chính là bất thường đối với loại nghiên cứu này: tỷ lệ bệnh nhân chết trước khi được xuất viện về nhà, trong khi thở mà không cần hỗ trợ. Tỷ lệ tử vong ở cả hai nhóm đều thấp hơn dự kiến 24,9% (nhóm PEEP thấp), 27,5% (nhóm PEEP cao) (P = 0,48). Tỷ lệ tử vong cao hơn một chút trong nhóm can thiệp là không đáng kể, mặc dù bệnh nhân trong nhóm này bị bệnh nặng hơn và thiếu oxy hơn.
Thử nghiệm LOVS, từ Canada, 23 đã sử dụng chiến lược phổi mở bằng thông khí kiểm soát áp lực (PCV), PEEP cao hơn và RM sau khi ngắt kết nối máy thở. Một lần nữa, PEEP được điều chỉnh theo bảng FiO2. Tỷ lệ PF trong nhóm đối chứng là 144,6 so với 144,8 trong nhóm can thiệp; khoảng 15% bệnh nhân trong mỗi nhóm có tỷ lệ PF > 200. Thước đo kết quả là tỷ lệ tử vong tại bệnh viện do tất cả các nguyên nhân là 36,4% ở nhóm PEEP cao và 40,4% ở nhóm đối chứng (P = 0,49): tỷ lệ tử vong trong 28 ngày là 28,4% so với 32,3% (đối chứng). Nhóm đối chứng đã nhận được nhiều liệu pháp cứu hộ hơn, chẳng hạn như hít oxit nitric, thông khí tần số cao, tư thế nằm sấp và oxygen hóa qua màng ngoài tế bào (ECMO).
Trong thử nghiệm ExPress, 24 nghiên cứu đa trung tâm của Pháp, nhóm đối chứng bị giới hạn ở mức PEEP trong khoảng từ 5 đến 9 cm H2O, bất kể tỷ lệ PF và nhóm can thiệp PEEP được điều chỉnh ở mức cao như có thể, nhưng Pplat không thể vượt quá 30 cm H2O. RM được phép nhưng không được khuyến khích. Các tỷ lệ PF là 143 trong nhóm kiểm soát và 144 trong nhóm PEEP cao. Trung bình, nhóm can thiệp đã nhận được PEEP nhiều hơn 7 cm trong vài ngày đầu, so với nhóm chứng và điều này giúp cải thiện độ giãn nở, cải thiện oxygen hóa (FiO2 thấp hơn) nhưng tương tự mức độ PaCO2. Thước đo kết cục chính là tử vong trong 28 ngày, chiếm 31,2% ở nhóm đối chứng và 27,8% ở nhóm PEEP cao (P = 0,31). Gần gấp đôi số bệnh nhân trong nhóm đối chứng yêu cầu trị liệu cứu hộ như tư thế nằm sấp và hít oxit nitric. Có nhiều ngày không có máy thở trong nhóm PEEP cao.
Một thử nghiệm ARIES của Tây Ban Nha, 25 bệnh nhân bao gồm 103 bệnh nhân, đã được xuất bản năm 2006. Nghiên cứu này sử dụng phương pháp tương tự như của Amato và cộng sự,15 và đặt PEEP trong nhóm can thiệp lên trên điểm uốn thấp hơn của đường cong áp lực-thể tích. Các tác giả đã báo cáo lợi ích tử vong đáng kể theo thống kê trong nhóm phổi mở: 32% (tỷ lệ tử vong ICU) so với 53,3%; P = 0,4. Tuy nhiên, lưu ý rằng thể tích khí lưu thông tương đối cao ở cả hai nhóm (hầu hết là 10 mL/kg) và 8 bệnh nhân đã bị loại khỏi nghiên cứu do vi phạm giao thức.
Một phân tích tổng hợp cấp độ bệnh nhân riêng lẻ đã được Briel et al. 28 xuất bản năm 2010 kết hợp các thử nghiệm ALVOLI, LOVS và ExPress (n = 2299). Các nhà điều tra đã tìm thấy mối tương quan giữa mức độ nghiêm trọng của tổn thương phổi và khả năng có lợi cho PEEP cao. Ví dụ, đối với những bệnh nhân có tỷ lệ PF là 29,30 không chứng minh được lợi ích tử vong từ PEEP cao hơn, nhưng có lẽ đã bỏ qua tín hiệu được xác định bởi Briel cho bệnh nhân bị tổn thương phổi nặng hơn. Tuy nhiên, vấn đề PEEP cao so với thấp vẫn chưa được giải quyết và sẽ cần nghiên cứu thêm, có thể bao gồm các cài đặt PEEP đóng băng cho tất cả cá nhân bệnh nhân được huy động.
Thử nghiệm lâm sàng của thủ thuật huy động
Một RM phổi thường được sử dụng như một phần của chiến lược thông khí bảo vệ phổi mở, và đã được sử dụng rộng rãi trong gây mê và chăm sóc tích cực. Mở mô phổi bị sụp đổ đòi hỏi phải có áp lực đủ để vượt qua tổng lực đối kháng đã xác định: (a) lực nén do trọng lượng phổi tăng; (b) các lực căng bề mặt do sự di chuyển của giao diện không khí/chất lỏng từ đường dẫn khí nhỏ đến khoảng phế nang; và (c) áp lực cần thiết để nâng thành ngực.31
Sự cố về tim mạch, biểu hiện bằng việc tụt huyết áp, thường gặp trong các RM, nhưng thường tự giới hạn. Tăng áp lực đường thở làm giảm tiền tải tâm nhĩ phải và tăng hậu tải thất phải, dẫn đến giảm đổ đầy tâm thất trái và giảm cung lượng tim. Barotrauma cũng là một mối quan tâm, mặc dù tỷ lệ tràn khí màng phổi do RM gây ra có vẻ thấp.32
Một tổng quan của Cochrane33 trong năm 2016 đã xem xét 10 thử nghiệm của các RM trong ARDS. Phân tích có vấn đề do tính không đồng nhất của dữ liệu và sự nhiễu của hầu hết các thử nghiệm bởi các yếu tố gây nhiễu như các khía cạnh khác của OLA. Mặc dù phân tích kết luận rằng, trong khi các RM giảm tỷ lệ tử vong ICU, nó không có tác dụng đối với tử vong trong 28 ngày hoặc tử vong trong bệnh viện; dữ liệu chính có chất lượng thấp.
Kacmarek và đồng nghiệp 34 đã tiến hành RCT ở 200 bệnh nhân ARDS bị thiếu oxy máu kéo dài so sánh giao thức ARDSnet với OLA. Điều này liên quan đến các RM và một thử nghiệm PEEP giảm dần xác định mức PEEP liên quan đến độ giãn nở động tối đa. OLA cải thiện oxygen hóa và cơ học hô hấp; không có sự khác biệt về tỷ lệ tử vong trong 60 ngày, ngày không thở máy hoặc barotrauma. Thử nghiệm này đã xác định sự cần thiết của một RCT lớn hơn bằng cách sử dụng các RM kết hợp với PEEP được chuẩn độ bằng cách theo dõi độ giãn nở hệ thống hô hấp để kiểm tra xem phương pháp này có thể làm tăng tỷ lệ sống sót ở bệnh nhân mắc ARDS dai dẳng hay không.
Hiệu quả của OLA đã được đánh giá trong Thử nghiệm Alveolar Recruitment for Acute Respiratory Distress Syndrome Trial (ART). Bệnh nhân được chọn ngẫu nhiên vào OLA hoặc chiến lược PEEP và thể tích khí lưu thông thấp theo giao thức từ thử nghiệm ARMA. Chiến lược OLA liên quan đến một RM ban đầu với việc áp dụng mức tăng PEEP (25, 35 và 45 cm H2O) với áp lực đẩy cố định 15 cm H 2O để đạt được Pplat tối đa 60 cm H 2O. Trong khi nhánh OLA cho thấy sự cải thiện tình trạng thiếu oxy máu, nhưng nó dẫn đến tỷ lệ tử vong cao hơn (55,3% so với 49,3%; P = 0,041) và hạ huyết áp và barotrauma nhiều hơn. Một sự khác biệt nhỏ nhưng có ý nghĩa thống kê trong những ngày không có máy thở ủng hộ nhóm đối chứng (5,3 ngày trong nhóm OLA so với 6,4 ngày trong nhóm kiểm soát). Bệnh nhân trong nhóm OLA cần thêm thuốc vận mạch trong vòng 1 giờ kể từ khi bắt đầu giao thức, và ba bệnh nhân bị ngừng tim (dẫn đến thay đổi giao thức muộn).
Một thử nghiệm tương tự của các RM trong ARDS, PHARLAP (Permissive Hypercapnia, Alveolar Recruitment and Low Airway Pressure) 35 đã dừng huy động bệnh nhân sau khi công bố nghiên cứu ART; dữ liệu kết quả vẫn chưa được công bố.
Liệu thử nghiệm ART có báo hiệu sự kết thúc của phương pháp OLA không? Chúng tôi nghĩ là không. Điều đáng chú ý là tỷ lệ tử vong trong 28 ngày ở cả hai nhánh của nghiên cứu là rất cao (49,3% ở nhóm đối chứng, 55,3% ở nhóm can thiệp), với tỷ lệ tử vong khoảng 60% sau 6 tháng ở cả hai nhóm. Để so sánh, thử nghiệm PROSEVA,26 bệnh nhân được chọn ngẫu nhiên để chăm sóc tiêu chuẩn so với nằm sấp 16 giờ mỗi ngày, có tỷ lệ tử vong trong 28 ngày là 32,8% (đối chứng) so với 16% (can thiệp); tỷ lệ tử vong của nhóm kiểm soát là 41% sau 90 ngày, thấp hơn đáng kể so với nhóm trong thử nghiệm ART (xem Bảng 8.1). Cũng có thể lập luận rằng việc nằm sấp, bản thân nó đại diện cho một hình thức RM. Chỉ 10% của mỗi nhóm thử nghiệm ART đã chuyển sang tư thế nằm sấp. Hơn nữa, tất cả các bác sĩ chuyên khoa đều nhận thức được rằng một nhóm bệnh nhân bị tổn thương phổi không đáp ứng với PEEP, RM và tư thế nằm sấp.36 Áp dụng OLV cho những bệnh nhân này không có lợi ích rõ ràng và khả năng gây hại cao. Villar và cộng sự37 đã đưa ra một số chỉ trích khác của nghiên cứu này, đặt câu hỏi về việc kiểm soát chất lượng của một can thiệp phức tạp trong một nghiên cứu 120 trung tâm, không có tiêu chí loại trừ, tỷ lệ vi phạm giao thức được báo cáo thấp, huy động 24 phút quá trình (so với 10-12 phút trong thử nghiệm Kacmarek) và khả năng của chiến lược thông khí cơ học làm tăng nguy cơ mắc bệnh VILI.
Thử nghiệm cá nhân hóa peep tại giường
Mặc dù vai trò bảo vệ của PEEP trong ARDS được thừa nhận rộng rãi, 38 nhưng vẫn không có phương pháp lý tưởng nào để thiết lập PEEP tối ưu ở đầu giường. Các thử nghiệm lâm sàng đã có xu hướng sử dụng các biểu đồ để thiết lập PEEP theo tỷ lệ FiO2 và PF.16,24 Tuy nhiên, chuẩn độ PEEP cá nhân ( IPT, individualized PEEP titration) có nhiều khả năng dẫn đến một phương pháp an toàn hơn, cả về oxygen hóa và về VILI, và các thử nghiệm tiếp theo về OLV có thể sẽ bao gồm một số dạng IPT.34 Các kỹ thuật khác nhau của IPT đã được đề xuất: kỹ thuật nhiều đường cong thể tích áp lực, đo thể tích phổi, sử dụng áp lực thực quản (Pes) và áp lực xuyên phổi, sử dụng siêu âm phổi và CT.
Hình ảnh
Quét CT lặp đi lặp lại là một cách tốn kém và tốn nhiều tài nguyên để đánh giá huy động, có thể chỉ phù hợp trong môi trường nghiên cứu và phi khoa học. Cressoni et al.31 đã xem xét 33 bệnh nhân mắc ARDS nhẹ, trung bình và nặng và đo đạc mức độ huy động phổi, atelectrauma, và thông khí phổi không đồng nhất bằng cách sử dụng hai lần chụp CT liều thấp ở cuối thì thở ra với PEEP 5 và 15 cm H2O và bốn lần chụp CT cuối thì hít vào (với áp lực từ 19 đến 40 cm H 2O). Phần mô lấy lại sục khí phổi được xác định là huy động. Phần mô sụp đổ ở mức PEEP 5 và 15 cm H2O đã được sử dụng như atelectrauma. Tỷ lệ sục khí giữa các đơn vị phổi nằm kề nhau đã được sử dụng để ước tính sự không đồng nhất thông khí phổi. Ở những bệnh nhân mắc ARDS sớm ở áp lực đường thở 30 cm H 2O, ngưỡng an toàn thường được chấp nhận cho thở máy, 10- 30% mô phổi có khả năng huy động vẫn đóng ở bệnh nhân ARDS vừa và nặng. Thể tích khí lưu thông gồm 6-8 mL/kg và 15 cm H2O của PEEP là không đủ để ngăn chặn việc đóng và mở mô phổi theo chu kỳ. Cuối cùng, việc tăng PEEP đã làm giảm tính đồng nhất 3-4% tổng thể tích phổi ở ARDS nhẹ và trung bình, trong khi ở các nhóm ARDS nặng thì không thay đổi được.
Siêu âm phổi (LUS, lung ultrasound) đã được đề xuất như một phương pháp thực tế, hiệu quả về chi phí để đánh giá việc huy động phổi để đáp ứng với PEEP. Xirouchaki et al. 39 đã chứng minh rằng LUS có năng suất chẩn đoán tốt hơn so với chụp X quang lồng ngực cho tràn dịch màng phổi, tràn khí màng phổi và đông đặc phế nang. LUS đã được chứng minh là phản ánh chính xác việc huy động phổi do PEEP gây ra, 40 nhưng không quá căng phồng phổi.
Đáp ứng oxygen hóa với peep
Các thử nghiệm lâm sàng đã sử dụng bảng oxygen hóa để chuẩn độ PEEP. Điều này có nhiều nhược điểm, bao gồm sự hiện diện có thể của shunt trong tim, ảnh hưởng của huyết động học và mối tương quan tương đối kém giữa huy động và oxygen hóa.41 Các RCT lớn đánh giá PEEP không cố gắng cung cấp PEEP cao cho người đáp ứng và PEEP thấp để không đáp ứng. 16 Một phân tích gần đây của các thử nghiệm này cho thấy rằng, trong số những bệnh nhân có PEEP tăng sau khi ngẫu nhiên, mức tăng oxy sau PEEP càng cao thì tỷ lệ tử vong liên quan đến PEEP càng giảm.42
Áp lực thực quản
Áp lực xuyên phổi được định nghĩa là chênh lệch áp lực giữa khoang màng phổi và khoang phế nang.43 Các điều kiện làm giảm độ giãn nở của thành ngực, như gù vẹo cột sống, có thể làm tăng áp lực đường thở và dẫn đến ấn tượng sai lầm rằng stress phổi cũng tăng. Đo áp lực xuyên phổi có thể phản ánh chính xác hơn stress trên nhu mô phổi, vì phép đo không phụ thuộc vào độ giãn nở của thành ngực. Nếu áp lực xuyên phổi vẫn trong giới hạn bình thường, thì có thể thích hợp để thông khí trên mức áp lực cao nguyên đường thở được chấp nhận.
Áp lực thực quản có thể được đo bằng cách đặt ống thông chứa không khí hoặc chất lỏng (áp kế) ở phần dưới của thực quản và điều này có thể được sử dụng để ước tính áp lực màng phổi. Độ chính xác có thể thay đổi do tư thế của bệnh nhân, có hay không có bệnh phổi và vị trí của cơ hoành.38 Talmor và các đồng nghiệp đã đề nghị điều chỉnh chính xác áp lực thực quản bằng – 5 cm H2O với chiều cao giữa phổi, để ước tính áp lực màng phổi thực sự.44,45
Trong một RCT đơn trung tâm (nghiên cứu EPVent), Talmor et al.46 đã so sánh thông khí cơ học được hướng dẫn bằng các phép đo Pes (nhánh thử nghiệm) với thông khí dựa trên giao thức thử nghiệm ARMA (nhánh kiểm soát). Những bệnh nhân đã điều chỉnh PEEP để đảm bảo áp lực xuyên phổi cuối thỉ thở ra (end expiratory transpulmonary pressure) dương tính có PaO2/FiO2 cao hơn, độ giãn nở hệ hô hấp tốt hơn do có thể cải thiện việc huy động, nhưng không có sự khác biệt về tỷ lệ tử vong trong 28 ngày. Những hạn chế đối với phép đo bao gồm thực tế là một phép đo duy nhất của áp lực thực quản khó có thể phản ánh chính xác áp lực màng phổi trong toàn bộ phổi. Nó cũng là một phép đo chuyên sâu về tài nguyên đòi hỏi hai đến ba chuyên viên hồi sức.
Đường cong độ giãn nở
Amato et al. đã sử dụng các đường cong thể tích áp lực để thiết lập PEEP trong các nghiên cứu về phổi mở của họ. Một điểm uốn thấp hơn (Pflex) đã được xác định, trên đó PEEP được cài đặt. Mặc dù tỷ lệ tử vong đã giảm trong bối cảnh này, nhưng các đường cong của chúng bị nhiễu do sử dụng đồng thời chiến lược thông khí cơ học có thể tích khí lưu thông thấp trong nhóm can thiệp.
Chụp cắt lớp trở kháng điện
Chụp cắt lớp trở kháng điện ( EIT, Electrical impedance tomography) đã nổi lên như một kỹ thuật theo dõi đầu giường không xâm lấn, cung cấp thông tin thời gian thực, không liên tục về sự phân bố khu vực của các thay đổi trong điện trở của phổi do sự thay đổi trong thông khí (hoặc lưu lượng máu/tưới máu) liên quan đến trạng thái tham chiếu.48 EIT đã được sử dụng để đánh giá phân phối thông khí và hướng dẫn chuẩn độ PEEP. Cho đến nay, EIT chưa được sử dụng trong một RCT lớn và dữ liệu bị giới hạn về hiệu quả của nó. Ví dụ, Franchineau và đồng nghiệp 50 đã xem xét một đoàn hệ gồm 15 bệnh nhân mắc ARDS nặng được điều trị với ECMO. Họ đã sử dụng EIT để theo dõi PEEP để xác định điểm lý tưởng giữa huy động và quá căng. Một sự thay đổi lớn trong PEEP tối ưu đã được quan sát.
Kết luận và hướng dẫn tương lai
Mặc dù có nhiều bằng chứng trong các mô hình thí nghiệm rằng PEEP và RM có thể làm giảm VILI, nhưng các thử nghiệm lâm sàng ngẫu nhiên lớn về PEEP cao hơn và RM hiện đã không chứng minh được kết quả lâm sàng là có lợi, trong khi một thử nghiệm (thừ nghiệm ART) cho thấy có tác hại. Tuy nhiên, chỉ có khoảng 50% trong số tất cả các bệnh nhân mắc ARDS đáp ứng với áp lực đường thở cao hơn bằng cách huy động các phế nang trước đó bị xẹp hoặc phù phổi, 36,51 và việc phân tích lại các nghiên cứu PEEP nhằm cung cấp một lý do để chuẩn độ PEEP để cải thiện oxygen hóa. 42 Vì vậy, cách tiếp cận OLV có nhiều khả năng có lợi ở những bệnh nhân có phổi có thể huy động được. Phương pháp tốt nhất để thiết lập mức PEEP vẫn chưa được thiết lập. Những cải tiến tiếp theo trong chiến lược OLV với những nỗ lực ít tích cực hơn trong huy động phổi và tập trung vào việc xác định bệnh nhân huy động để đáp ứng với PEEP có thể dẫn đến kết quả thuận lợi hơn.
Khuyến nghị tác giả
PEEP là một thành phần thiết yếu của các chiến lược thông khí cơ học trong ARDS, nhưng sự không chắc chắn vẫn còn liên quan đến các cài đặt tối ưu.
Cần có sự kết hợp giữa các thao tác huy động (RM) và PEEP để mở các phế nang đóng.
Các nghiên cứu cho đến nay chưa chứng minh rằng thông khí phổi mở (OLV) có lợi cho bệnh nhân mắc ARDS trung bình.
Các nhóm nhỏ đặc hiệu của bệnh nhân ARDS có thể được hưởng lợi từ OLV (ví dụ, bệnh nhân được hồi sức đầy đủ với ARDS đáp ứng PEEP và ít có yếu tố nguy cơ khác đối với barotrauma hoặc rối loạn huyết động).
Cách tiếp cận thông thường để thiết lập PEEP liên quan đến việc theo dõi độ giãn nở hệ hô hấp và oxygen hóa tối ưu của phổi bằng các thử nghiệm PEEP giảm dần sau RM.
Nghiên cứu hình ảnh phổi có thể giúp các bác sĩ lâm sàng xác định khả năng huy động mô phổi: điều này không nhất thiết phản ánh những thay đổi trong độ giãn nở động được thấy với PEEP.
Đo áp lực thực quản có thể giúp các bác sĩ lâm sàng xác định độ kéo căng tối đa của phổi bằng cách tách tổng độ giãn nở phổi với độ giãn nở thành ngực.
Chụp cắt lớp trở kháng điện là một cách tiếp cận đầu giường đầy hứa hẹn để đánh giá sự thay đổi trong thông khí phổi và huy động, nhưng cần nhiều nghiên cứu hơn để đánh giá lợi ích lâm sàng của nó.
References
Ashbaugh DG, Bigelow DB, Petty TL, Levine BE. Acute respiratory distress in adults. Lancet. 1967;2(7511):319323.
Falke KJ, Pontoppidan H, Kumar A, Leith DE, Geffin B, Laver MB. Ventilation with endexpiratory pressure in acute lung disease. J Clin Invest.1972;51(9):23152323.
Webb HH, Tierney DF. Experimental pulmonary edema due to intermittent positive pressure ventilation with high inflation pressures. Protection by positive end expiratory pressure. Am Rev Respir Dis. 1974;110(5):556565.
Tremblay L, Valenza F, Ribeiro SP, Li J, Slutsky AS. Injurious ventilatory strategies increase cytokines and cfos mRNA expression in an isolated rat lung model. J Clin Invest. 1997;99(5):944952.
Ranieri VM, Suter PM, Tortorella C, et al. Effect of mechanical ventilation on inflammatory mediators in patients with acute respiratory distress syndrome: a randomized controlled trial. JAMA. 1999;282(1):5461.
Suter PM, Fairley B, Isenberg MD. Optimum end expiratory airway pressure in patients with acute pulmonary failure. N Engl J Med. 1975;292(6):284289.
Kirby RR, Downs JB, Civetta JM, et al. High level positive end expiratory pressure (PEEP) in acute respiratory insufficiency. Chest. 1975;67(2):156163.
Muscedere JG, Mullen JB, Gan K, Slutsky AS. Tidal ventilation at low airway pressures can augment lung injury. Am J Respir Crit Care Med. 1994;149(5):13271334.
Slutsky AS. Lung injury caused by mechanical ventilation. Chest. 1999;116(suppl 1):9S15S.
Gattinoni L, Marini JJ, Pesenti A, Quintel M, Mancebo J, Brochard L. The “baby lung” became an adult. Intensive Care Med. 2016;42(5):663673.
Maunder RJ, Shuman WP, McHugh JW, Marglin SI, Butler J. Preservation of normal lung regions in the adult respiratory distress syndrome. Analysis by computed tomography. JAMA. 1986;255(18):24632465.
Mead J, Takishima T, Leith D. Stress distribution in lungs: a model of pulmonary elasticity. J Appl Physiol. 1970;28(5): 596608.
Petrucci N, De Feo C. Lung protective ventilation strategy for the acute respiratory distress syndrome. Cochrane Database Syst Rev. 2013;2:CD003844.
Acute Respiratory Distress Syndrome Network; Brower RG, Matthay MA, et al. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000;342(18):13011308.
Amato MB, Barbas CS, Medeiros DM, et al. Effect of a protectiveventilation strategy on mortality in the acute respiratory distress syndrome. N Engl J Med. 1998;338(6):347354.
Brower RG, Lanken PN, MacIntyre N, et al. Higher versus lower positive endexpiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med. 2004;351(4):327336.
Haitsma JJ, Uhlig S, Göggel R, Verbrugge SJ, Lachmann U, Lachmann B. Ventilatorinduced lung injury leads to loss of alveolar and systemic compartmentalization of tumor necrosis factoralpha. Intensive Care Med. 2000;26(10):15151522.
Herrera MT, Toledo C, Valladares F, et al. Positive endexpiratory pressure modulates local and systemic inflammatory responses in a sepsisinduced lung injury model. Intensive Care Med. 2003;29(8):13451353.
Gattinoni L, Pesenti A. The concept of “baby lung.” Intensive Care Med. 2005;31(6):776784.
Girgis K, Hamed H, Khater Y, Kacmarek RM. A decremental PEEP trial identifies the PEEP level that maintains oxygenation after lung recruitment. Respir Care. 2006;51(10):11321139.
SuarezSipmann F, Böhm SH, Tusman G, et al. Use of dynamic compliance for open lung positive end expiratory pressure titration in an experimental study. Crit Care Med. 2007; 35(1):214221.
Writing Group for the Alveolar Recruitment for Acute Respiratory Distress Syndrome Trial (ART) Investigators; Cavalcanti AB, Suzumura ÉA, et al. Effect of lung recruitment and titrated positive endexpiratory pressure (PEEP) vs low PEEP on mortality in patients with acute respiratory distress syndrome: a randomized clinical trial. JAMA. 2017;318(14):13351345.
Meade MO, Cook DJ, Guyatt GH, et al. Ventilation strategy using low tidal volumes, recruitment maneuvers, and high positive endexpiratory pressure for acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008;299(6):637645.
Mercat A, Richard JC, Vielle B, et al. Positive end expiratory pressure setting in adults with acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008;299(6):646 655.
Villar J, Kacmarek RM, PérezMéndez L, Aguirre Jaime A. A high positive endexpiratory pressure, low tidal volume ventilatory strategy improves outcome in persistent acute respiratory distress syndrome: a randomized, controlled trial. Crit Care Med. 2006;34(5):13111318.
Guérin C, Reignier J, Richard JC, et al. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013;368(23):21592168.
Ferguson ND, Cook DJ, Guyatt GH, et al. High frequency oscillation in early acute respiratory distress syndrome. N Engl J Med. 2013;368(9):795805.
Briel M, Meade M, Mercat A, et al. Higher vs lower positive endexpiratory pressure in patients with acute lung injury and acute respiratory distress syndrome: systematic review and metaanalysis. JAMA. 2010;303(9):865873.
Walkey AJ, Del Sorbo L, Hodgson CL, et al. Higher PEEP versus lower PEEP strategies for patients with acute respiratory distress syndrome. A systematic review and metaanalysis. Ann Am Thorac Soc. 2017;14(suppl 4):S297S303.
Santa Cruz R, Rojas JI, Nervi R, Heredia R, Ciapponi A. High versus low positive endexpiratory pressure (PEEP) levels for mechanically ventilated adult patients with acute lung injury and acute respiratory distress syndrome. Cochrane Database Syst Rev. 2013;(6):CD009098.
Cressoni M, Chiumello D, Algieri I, et al. Opening pressures and atelectrauma in acute respiratory distress syndrome. Intensive Care Med. 2017;43(5):603611.
Hodgson CL, Tuxen DV, Davies AR, et al. A randomised controlled trial of an open lung strategy with staircase recruitment, titrated PEEP and targeted low airway pressures in patients with acute respiratory distress syndrome. Crit Care. 2011;15(3):R133.
Hodgson C, Goligher EC, Young ME, et al. Recruitment manoeuvers for adults with acute respiratory distress syndrome receiving mechanical ventilation. Cochrane Database Syst Rev. 2016;11:CD006667.
Kacmarek RM, Villar J, Sulemanji D, et al. Open lung approach for the acute respiratory distress syndrome: a pilot, randomized controlled trial. Crit Care Med. 2016;44(1):3242.
Hodgson C, Cooper DJ, Arabi Y, et al. Permissive Hypercapnia, Alveolar Recruitment and Low Airway Pressure (PHARLAP): a protocol for a phase 2 trial in patients with acute respiratory distress syndrome. Crit Care Resusc. 2018;20(2):139149.
Gattinoni L, Caironi P, Cressoni M, et al. Lung recruitment in patients with the acute respiratory distress syndrome. N Engl J Med. 2006;354(17):17751786.
Villar J, SuárezSipmann F, Kacmarek RM. Should the ART trial change our practice? J Thorac Dis. 2017;9(12):48714877.
Sahetya SK, Goligher EC, Brower RG. Fifty years of research in ARDS. Setting positive endexpiratory pressure in acute respiratory distress syndrome. Am J Respir Crit Care Med. 2017; 195(11):14291438.
Xirouchaki N, Magkanas E, Vaporidi K, et al. Lung ultrasound in critically ill patients: comparison with bedside chest radio graphy. Intensive Care Med. 2011;37(9):14881493.
Bouhemad B, Brisson H, LeGuen M, Arbelot C, Lu Q, Rouby JJ. Bedside ultrasound assessment of positive endexpiratory pressureinduced lung recruitment. Am J Respir Crit Care Med. 2011;183(3):341347.
Maggiore SM, Jonson B, Richard JC, Jaber S, Lemaire F, Brochard L. Alveolar derecruitment at decremental positive endexpiratory pressure levels in acute lung injury: comparison with the lower inflection point, oxygenation, and compliance. Am J Respir Crit Care Med. 2001;164(5):795801.
Goligher EC, Kavanagh BP, Rubenfeld GD, et al. Oxygenation response to positive endexpiratory pressure predicts mortality in acute respiratory distress syndrome. A secondary analysis of the LOVS and ExPress trials. Am J Respir Crit Care Med. 2014;190(1):7076.
Loring SH, Topulos GP, Hubmayr RD. Transpulmonary pressure: the importance of precise definitions and limiting assumptions. Am J Respir Crit Care Med. 2016;194(12): 14521457.
Talmor D, Sarge T, O’Donnell CR, et al. Esophageal and transpulmonary pressures in acute respiratory failure. Crit Care Med. 2006;34(5):13891394.
Washko GR, O’Donnell CR, Loring SH. Volume related and volumeindependent effects of posture on esophageal and transpulmonary pressures in healthy subjects. J Appl Physiol (1985). 2006;100(3):753758.
Talmor D, Sarge T, Malhotra A, et al. Mechanical ventilation guided by esophageal pressure in acute lung injury. N Engl J Med. 2008;359(20):20952104.
Amato MB, Barbas CS, Medeiros DM, et al. Beneficial effects of the “open lung approach” with low distending pressures in acute respiratory distress syndrome. A prospective randomized study on mechanical ventilation. Am J Respir Crit Care Med. 1995;152(6 Pt 1):18351846.
Bodenstein M, David M, Markstaller K. Principles of electrical impedance tomography and its clinical application. Crit Care Med. 2009;37(2):713724.
Kobylianskii J, Murray A, Brace D, Goligher E, Fan E. Electrical impedance tomography in adult patients undergoing mechanical ventilation: a systematic review. J Crit Care. 2016;35:3350.
Franchineau G, Bréchot N, Lebreton G, et al. Bedside contribution of electrical impedance tomography to setting positive endexpiratory pressure for extracorporeal membrane oxygenationtreated patients with severe acute respiratory distress syndrome. Am J Respir Crit Care Med. 2017;196(4):447457.
Grasso S, Fanelli V, Cafarelli A, et al. Effects of high versus low positive endexpiratory pressures in acute respiratory distress syndrome. Am J Respir Crit Care Med. 2005;171(9):10021008.