Dịch sang tiếng Việt từ bản tiếng Anh Đào tạo lâm sàng về Nhiễm trùng hô hấp cấp nặng, 2020.
WHO không chịu trách nhiêm về nội dung và tính chính xác của bản dịch. Trong trường hợp có sự không nhất quán giữa bản dịch tiếng Việt và bản tiếng Anh, bản tiếng Anh sẽ là bản chính thức.
Nhiễm trùng hô hấp cấp nặng – sari
|
S |
SEVERE – NẶNG |
|
A |
ACUTE – CẤP TÍNH |
|
R |
RESPIRATORY – HÔ HẤP |
|
I |
INFECTION – NHIỄM TRÙNG |
Hội chứng hô hấp cấp covid-19
COVID-19 gây ra bệnh có bệnh cảnh lâm sàng rộng.
Phần lớn các bệnh nhân có biểu hiện bệnh nhẹ: các triệu chứng thường gặp gồm sốt, ho, đau họng, mệt mỏi, đau cơ.
Ước tính có 20% bệnh nhân có bệnh cảnh nặng, bao gồm viêm phổi nặng và sepsis.
Trong đó, một số bệnh nhân tiến triển thành suy hô hấp cấp cần thở máy. Tử vong gặp ở 2% các ca bệnh nhưng chưa ước tính được tỉ lệ ca bệnh tử vong (CFR).
Tầm quan trọng của việc phát hiện sớm bệnh nhân nhiễm trùng hô hấp cấp nặng (SARI)
Xác định sớm bệnh nhân nhiễm trùng hô hấp cấp nặng (SARI) có sepsis và thực hiện sớm các điều trị theo bằng chứng có thể cải thiện kết cục và giảm tử vong.
Thực hiện Chiến lược xử trí sepsis (Surviving Sepsis Campaign) (2016) để cứu sống bệnh nhân:
điều trị thuốc kháng vi sinh vật trong vòng 1 giờ
hồi sức sớm theo mục tiêu cho bệnh nhân sốc nhiễm trùng
áp dụng sớm thông khí bảo vệ phổi cho bệnh nhân có ARDS
Không phát hiện sớm là một trở ngại lớn!
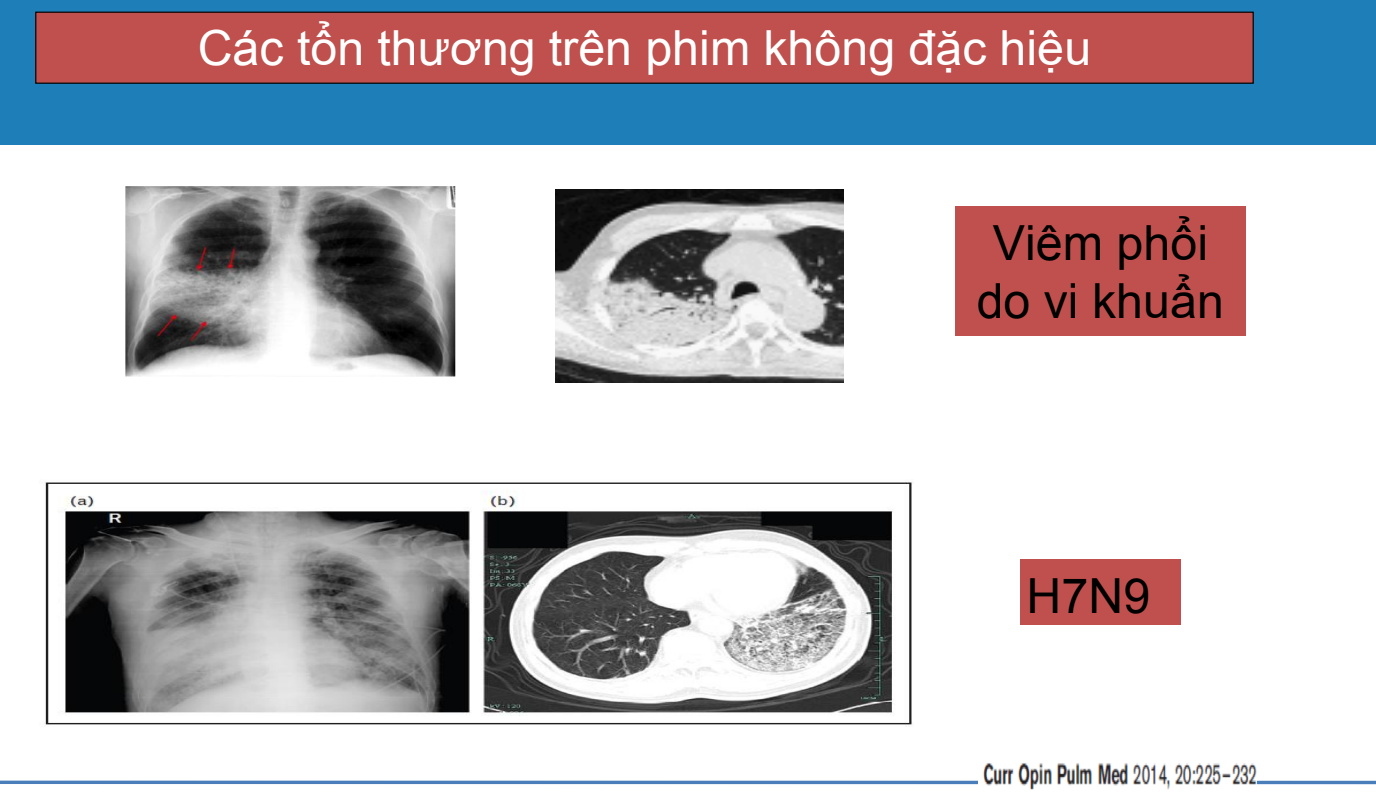
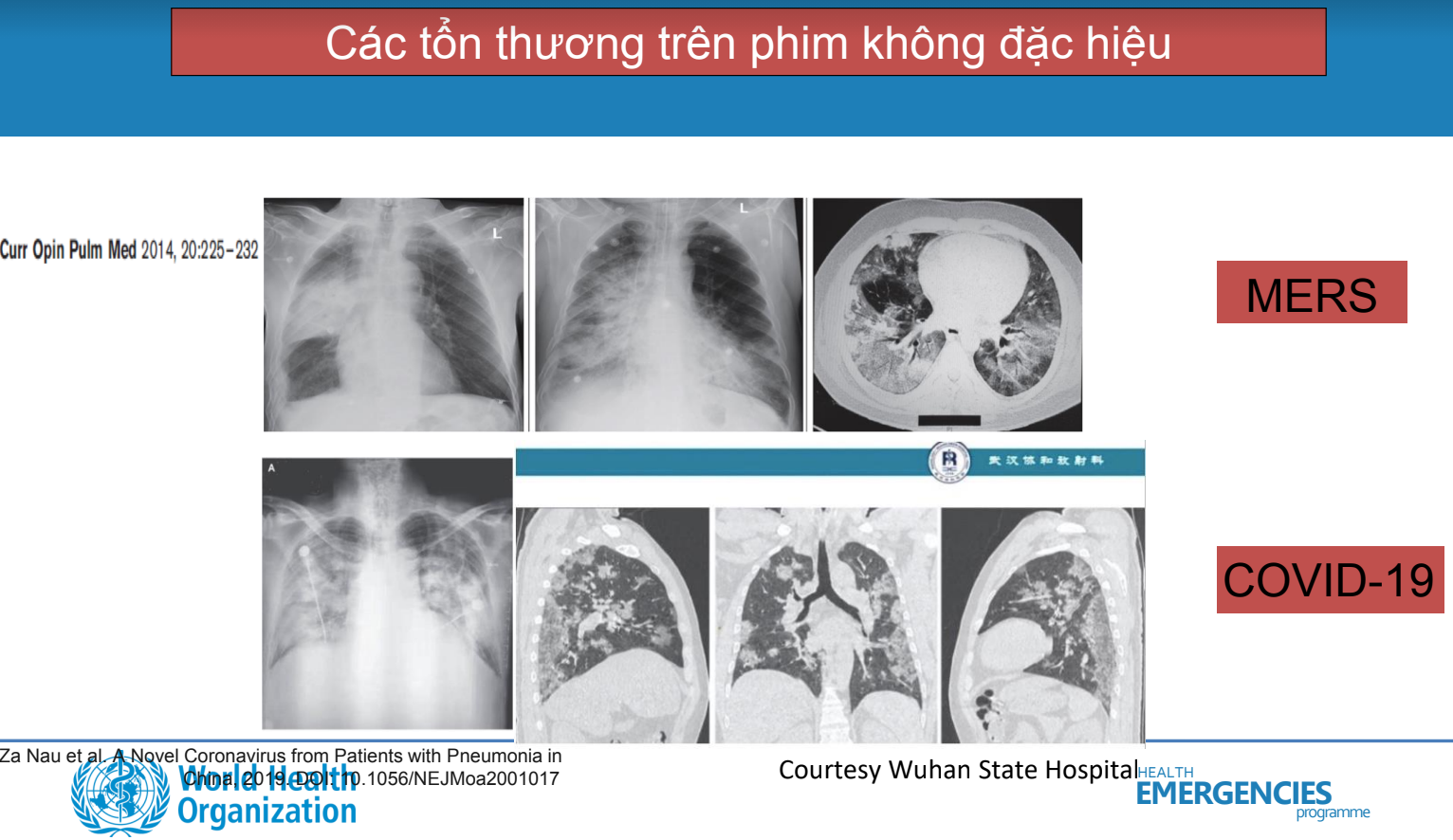
Viêm phổi
Các nhiễm trùng đường hô hấp dưới (viêm phổi) và tiêu chảy là căn nguyên đứng thứ hai gây tử vong và giảm số năm sống hiệu chỉnh theo mức độ tàn tật (DALY) ở người lớn và trẻ em trên toàn thế giới.
Global Burden of Disease Study (http://vizhub.healthdata.org/gbd-compare/)
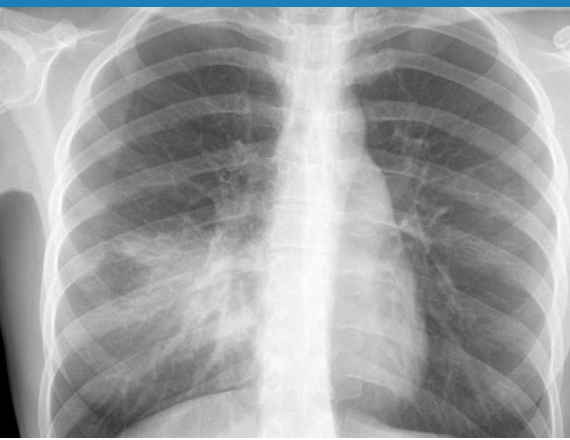
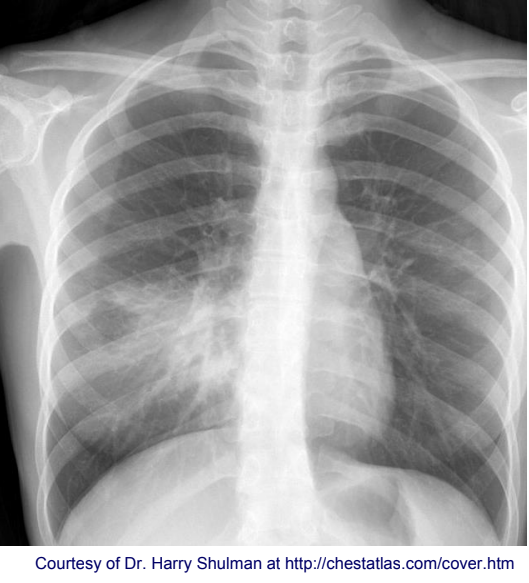
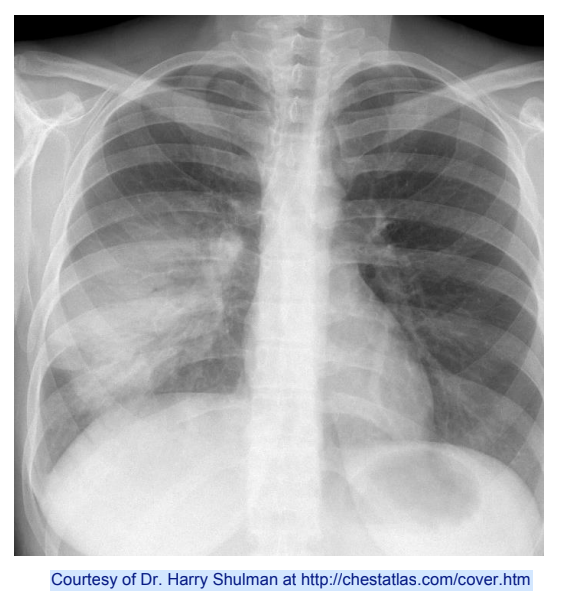
Các triệu chứng thường gặp của viêm phổi mắc phải ở cộng đồng (CAP)
Sốt và ho
Có đờm
Ho máu
Khó thở
Đau ngực kiểu màng phổi
Khuyến cáo chụp xquang ngực để chẩn đoán.
Nhận biết viêm phổi nặng
|
Viêm phổi không nặng |
Viêm phổi nặng |
|
≥ 50 nhịp thở/phút ở trẻ em từ 2–12 tháng tuổi ≥ 40 nhịp thở/phút ở trẻ em từ 1–5 tuổi Rút lõm lồng ngực |
Ho hoặc khó thở và ≥ 1 trong các tiêu chuẩn sau: Dấu hiệu của viêm phổi kèm theo dấu hiệu nguy hiểm toàn thân: Ngủ li bì hoặc không tỉnh táo Co giật Không bú được hoặc không uống được. Tím tái trung ương, SpO2 Nguy ngập hô hấp nặng Thở rên, rút lõm lồng ngực rất nặng. |
Nhận biết viêm phổi nặng
Sốt và ho
Nhịp thở > 30/phút
SpO2
Nguy ngập hô hấp nặng:
Không nói được
Sử dụng cơ hô hấp phụ.
Thang điểm mức độ nặng của viêm phổi
Thang điểm mức độ nặng có thể định hướng quá trình ra quyết định nhập viện và nhập đơn vị điều trị tích cực (ICU):
phải được sử dụng song song với việc đánh giá lâm sàng
thông qua hệ thống tính điểm ở cơ sở thực hành của bạn
Ví dụ, thang điểm CURB-65 bao gồm:
Confusion – Lú lẫn
Urea – Ure máu > 7 mmol/L
RR – Nhịp thở ≥ 30 lần/phút
Blood pressure – Huyết áp (HA tâm thu
Age – Tuổi > 65.
Điểm càng cao, nguy cơ tử vong càng cao:
0–1 điểm, nguy cơ tử vong thấp: Có thể điều trị tại nhà, luôn luôn tính đến hoàn cảnh xã hội và nguyện vọng của bệnh nhân
2 điểm, nguy cơ tử vong trung bình: Cân nhắc nhập viện, nằm viện ngắn ngày hoặc điều trị ngoại trú có theo dõi sát
≥ 3 điểm, nguy cơ tử vong cao: 4–5 cân nhắc nhập viện vào đơn vị điều trị tích cực (ICU).
Hội chứng nguy ngập hô hấp cấp (ards)
|
A |
ACUTE – CẤP TÍNH |
|
R |
RESPIRATORY – HÔ HẤP |
|
D |
DISTRESS – NGUY NGẬP |
|
S |
SYNDROME – HỘI CHỨNG |
Ở người lớn, ARDS chiếm 10.4 % các trường hợp nhập vào đơn vị điều trị tích cực (ICU); 23% các bệnh nhân thở máy. Tỉ lệ tử vong dao động từ 35–46% (Lung Safe, JAMA, 2016). Tỉ lệ tử vong cao hơn ở bệnh nhân lớn tuổi, ung thư đang hoạt động, ung thư máu, suy gan mạn và bệnh lý nặng hơn.
ARDS ít gặp hơn ở trẻ em, nhưng tỉ lệ mắc mới tăng lên theo tuổi. Tỉ lệ tử vong dao động từ 18–35%. Việc phát hiện ARDS ở trẻ em có thể dẫn tới ước tính tỉ lệ hiện mắc thấp hơn thực tế (Rota et al. Rev Bras Ter Intensiva. 2015;27(3):266–273).
Nhận biết bệnh nhân có ards
Nguy ngập hô hấp nặng tiến triển nhanh:
Khó thở nặng
Không nói được hết câu
Thở nhanh
Sử dụng cơ hô hấp phụ
Tím tái (rất nặng).
Hạ oxy máu nặng cần sử dụng liệu pháp oxy dòng cao:
Người lớn: SpO2 /FiO2 ≤ 315 hoặc Trẻ em: SpO2 /FiO2 ≤ 264.
Nhận biết sớm và thực hiện thông khí bảo vệ phổi để cứu mạng bệnh nhân.
Ards: bốn tiêu chuẩn lâm sàng
Định nghĩa Berlin, JAMA 2012
1.Khởi phát cấp tính
≤1 tuần từ khi có nguyên nhân đã biết hoặc tình trạng hô hấp mới xuất hiện hoặc xấu đi.
2.Nguồn gốc của phù:
Suy hô hấp không giải thích được đầy đủ bằng suy tim hoặc quá tải dịch.
Cần sự đánh giá khách quan (VD: siêu âm tim) để loại trừ nguyên nhân tăng áp lực thủy tĩnh gây phù phế nang nếu không có yếu tố nguy cơ.
3.Mức độ nặng của tổn thương trao đổi khí (nếu có sẵn khí máu động mạch)
|
Độ nặng |
PaO2/FiO2 |
PEEP |
|
ARDS nhẹ |
200 |
≥ 5 cm H2O (hoặc CPAP) |
|
ARDS trung bình |
100 |
≥ 5 cm H2O |
|
ARDS nặng |
x ≤ 100 |
≥ 5 cm H2O |
*Nếu >1000 m so với độ cao so với mặt nước biển thì yếu tố hiệu chỉnh nên được tính toán như sau: PaO2/FiO2 x áp lực không khí ghi bằng phong vũ kế/760 mmHg.
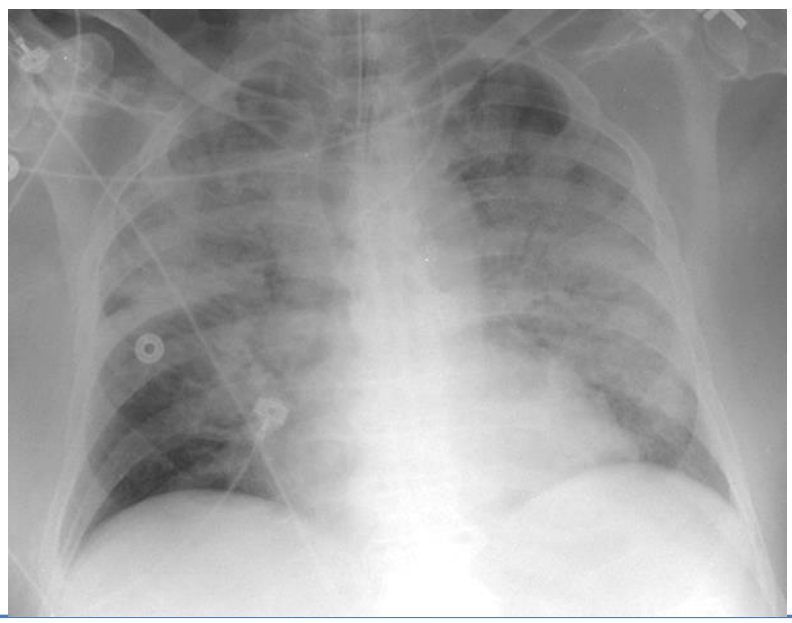
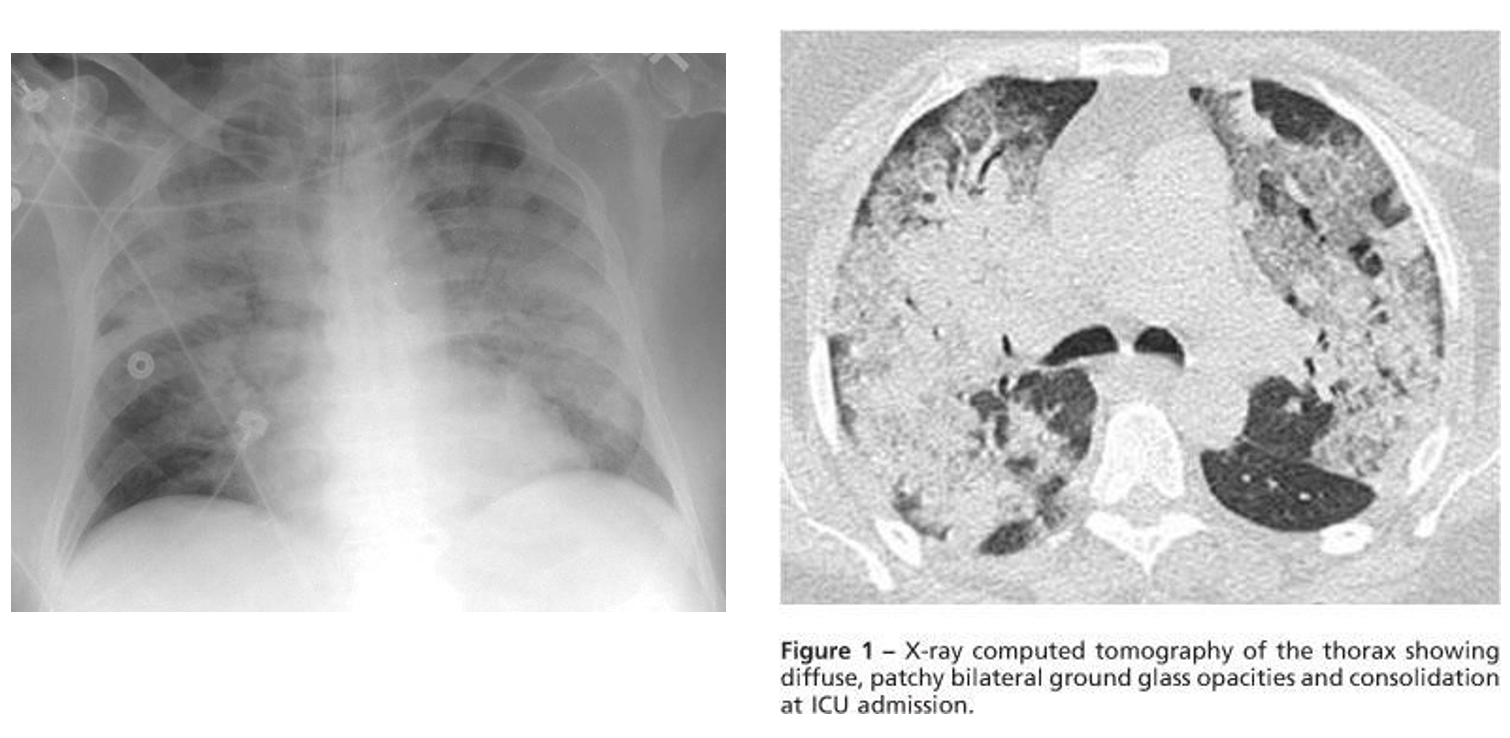
4.Mờ lan tỏa 2 bên, không giải thích được đầy đủ bằng tràn dịch, xẹp phổi/thùy phổi hay các các nốt trên xquang hoặc CT ngực.
Ards trong điều kiện hạn chế nguồn lực
|
Thách thức |
Thích ứng |
|
Không có máy phân tích khí máu động mạch để đánh giá mức độ hạ oxy máu |
SpO2/FiO2 ≤ 315 là ARDS |
|
Không có thông khí nhân tạo |
Loại bỏ PEEP và CPAP khỏi định nghĩa |
|
Không có xquang hoặc CT ngực |
Dùng siêu âm để ghi nhận tổn thương mờ hai bên phổi |
Tiêu chuẩn Berlin sửa đổi – Kigali – lâm sàng
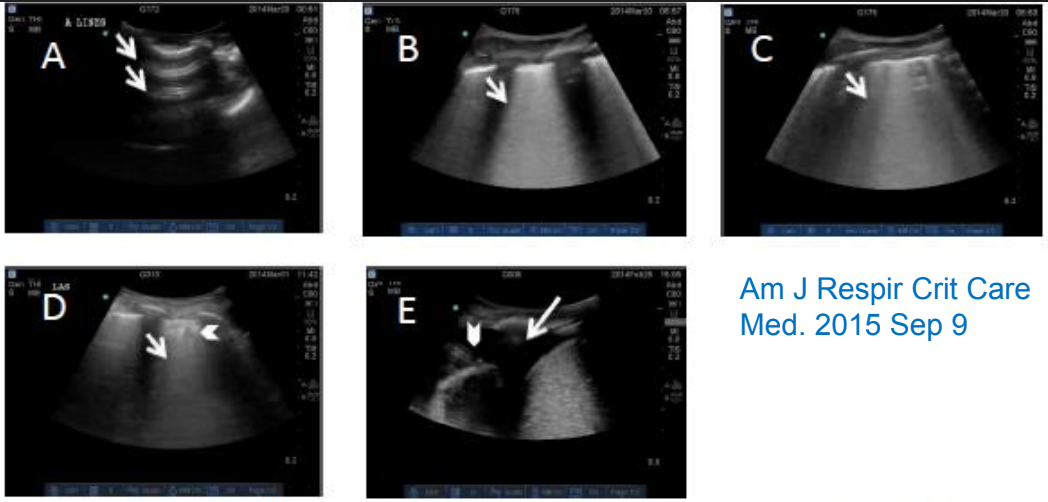
Hình E1. Ví dụ tổn thương trên siêu âm ở bệnh nhân. A) các “đường A” nằm ngang lặp lại (mũi tên), ảnh giả của nhu mô phổi bình thường. B) và C) là ví dụ của “đường B” biểu thị sự lấp đầy phế nang – mô kẽ (mũi tên). D) thể hiện sự đông đặc với mật độ mô (mũi tên) và tổn thương dạng chấm biểu thị phế quản hơi (đầu mũi tên). E) mô tả dịch màng phổi (mũi tên) với nhu mô phổi đồng nhất di động (đầu mũi tên). Chúng tôi không cho những ca sau là đông đặc phổi do chèn ép phổi có thể đơn thuần do tràn dịch.
|
ARDS được xác định bởi các đường B và/hoặc hình ảnh đông đặc mà không có tràn dịch ở cả 2 bên. |
Ards ở trẻ sơ sinh và trẻ nhỏ
Tuyên bố đồng thuận quốc tế gợi ý thay đổi định nghĩa cho trẻ nhũ nhi và trẻ em
|
Thách thức |
Điều chỉnh |
|
Phân tích khí máu động mạch ít được sử dụng ở trẻ em |
SpO2 được chấp nhận thay thế cho PaO2 PaO2/FiO2 ≤ 300 hoặc SpO2 /FiO2 ≤ 264 |
| Mức độ nặng | OSI (chỉ số bão hòa oxy) | Chỉ số oxy (OI) |
|
ARDS nhẹ |
5 ≤ x |
4 ≤ x |
|
ARDS trung bình |
7.5 ≤ x |
8 ≤ x |
|
ARDS nặng |
≥ 12.3 |
≥ 16 |
OSI = FiO2 X (áp lực đường thở trung bình X 100)/SpO2
OI = FiO2 X (áp lực đường thở trung bình X 100)/PaO2
Áp lực đường thở trung bình = (Ti x PIP) + (Te x PEEP) ÷Tt
Lưu ý: luôn nghĩ tới nguyên nhân khác gây thâm nhiễm phế nang lan tỏa
Suy tim cấp.
Các viêm phổi cấp khác (không phải nhiễm trùng nguyên phát): VD: viêm phổi kẽ cấp tính, viêm phổi quá mẫn, viêm phổi tổ chức hóa không rõ căn nguyên, viêm phổi tăng bạch cầu ái toan.
Xuất huyết phế nang lan tỏa:VD: liên quan tới các bệnh tự miễn.
Bệnh ác tính: VD: ung thư tế bào phế quản phế nang
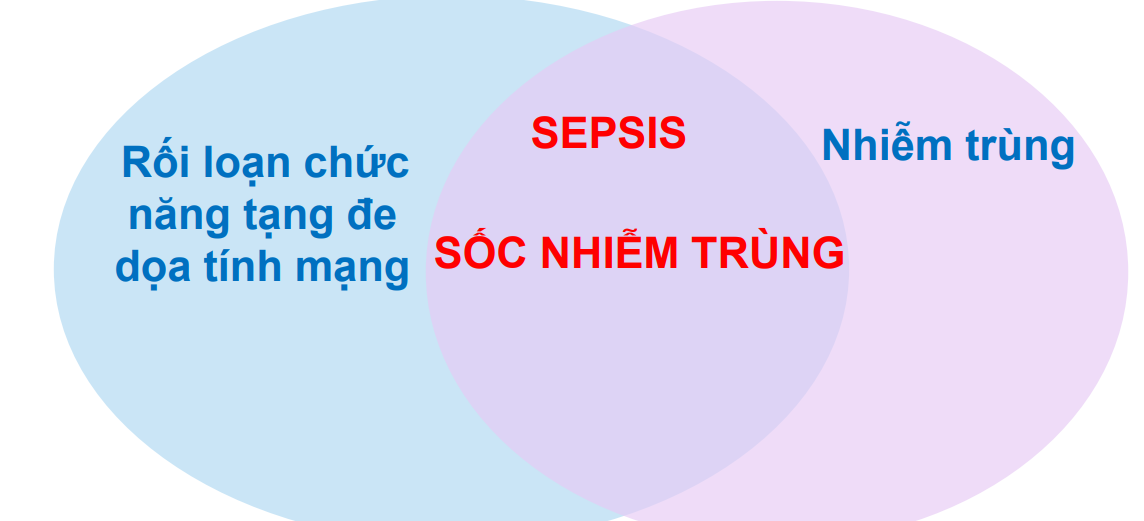
Sepsis
|
Nhiễm trùng nghi ngờ hoặc được khẳng định |
|
Và rối loạn chức năng cơ quan cấp tính, đe dọa tính mạng |
|
Gây ra do rối loạn điều hòa đáp ứng của vật chủ với nhiễm trùng. |
Sepsis và sốc nhiễm trùng là các cấp cứu y khoa. Điều trị và hồi sức nên bắt đầu ngay lập tức (Surviving Sepsis Campaign, 2016).
Ước tính toàn cầu: 49 triệu ca sepsis điều trị trong bệnh viện dẫn tới 11 triệu ca tử vong mỗi năm (Lancet 2020)*.
*Kempker J, Martin S. A global accounting of sepsis Lancet 2020:295(10219);168-170
Sepsis-3: đồng thuận (jama, 2016)
Định nghĩa hiện tại của sepsis:
Nghi ngờ hoặc có bằng chứng của nhiễm trùng
Rối loạn chức năng cơ quan cấp tính, đe dọa tính mạng
Gây ra do rối loạn điều hòa đáp ứng của vật chủ với nhiễm trùng.
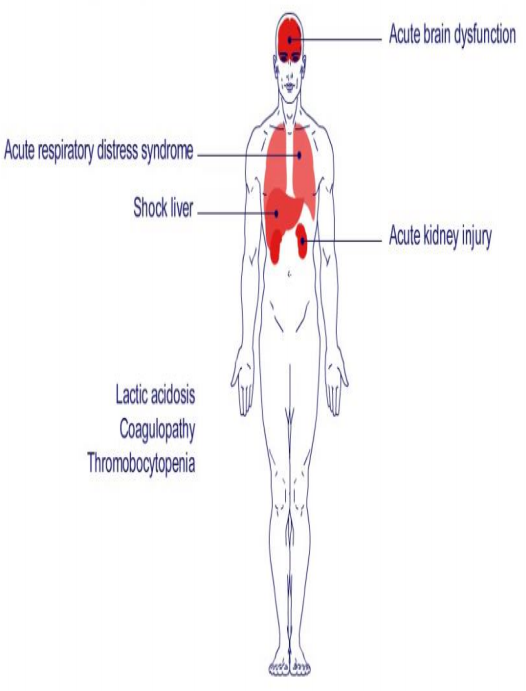
Não – Lú lẫn, thờ ơ, hôn mê
Phổi – Hạ oxy máu, hội chứng nguy ngập hô hấp cấp
Tim mạch – Hạ huyết áp, giảm tưới máu, sốc
Thận – Thiểu niệu, tăng creatinine, tổn thương thận cấp
Gan – Tăng transaminase, tăng bilirubin
Tiêu hóa – Liệt ruột
Huyết học – Rối loạn đông máu, giảm tiểu cầu
Toan lactic
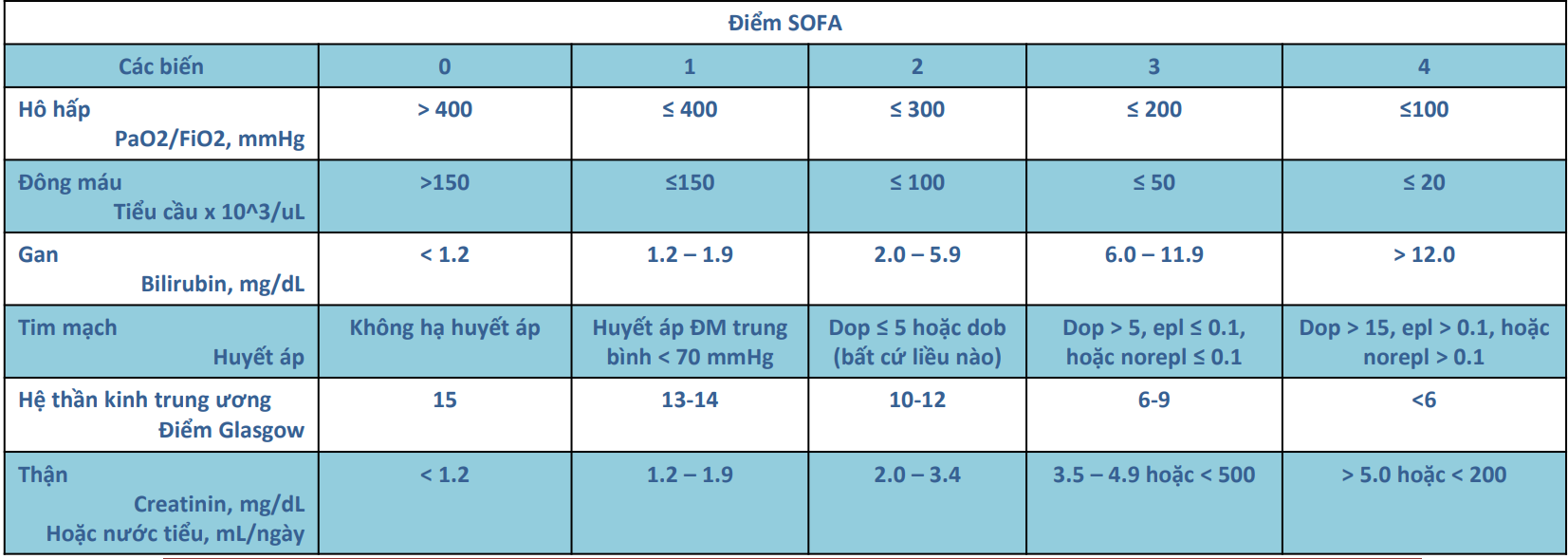
Sepsis-3 và tính điểm SOFA
Sepsis = thay đổi cấp tính ≥ 2 điểm so với SOFA nền (nếu có sẵn)
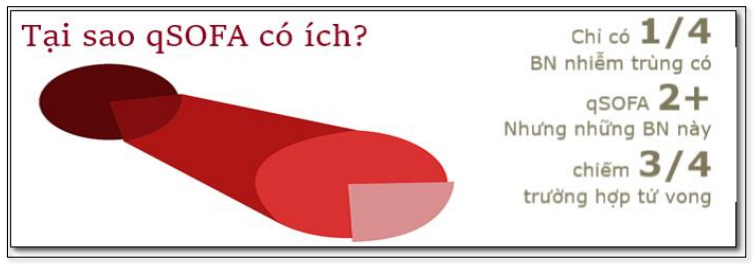
Sepsis-3 và qSOFA
Ở bệnh nhân nghi ngờ nhiễm trùng, nguy cơ tử vong tăng lên khi có ≥ 2 tiêu chuẩn :
Thay đổi nhận thức
Nhịp thở ≥ 22 lần/phút
HA tâm thu ≤ 100 mmHg.
Định nghĩa hiện tại về sốc nhiễm trùng (một nhóm nhỏ của sepsis):
Rối loạn chức năng tuần hoàn, tế bào và chuyển hóa có liên quan tới tăng tử vong
Hạ huyết áp không đáp ứng với thử thách dịch (fluid challenge)
Cần sử dụng vận mạch để duy trì huyết áp động mạch trung bình ≥ 65 mmHg
Lactate huyết thanh > 2 mmol/L (nếu có sẵn).
Đặc điểm lâm sàng của sốc
Hạ huyết áp:
HA tâm thu
HA tâm thu giảm > 40 mmHg so với nền.
Dấu hiệu lâm sàng của giảm tưới máu:
Thay đổi nhận thức
Thời gian đổ đầy mao mạch kéo dài
Nổi vân trên da
Giảm số lượng nước tiểu
Tăng lactate huyết thanh > 2 mmol/L.
Phổ bệnh sepsis → sốc nhiễm trùng
Sepsis ở trẻ em
Nhiều điểm tương đồng với người lớn.
Trẻ em có SARI cũng có sepsis.
Định nghĩa đồng thuận mới giống với người lớn hơn trong tương lai gần
Đặc điểm lâm sàng sốc ở trẻ em
|
Thay đổi trạng thái tinh thần: |
Kích thích, khóc liên tục, lú lẫn |
|
Ngủ li bì, ít tương tác, thờ ơ hoặc không đánh thức được. |
|
|
Bất thường máu trở về mao mạch: |
Làm đầy mao mạch kéo dài |
|
Làm đầy mao mạch quá nhanh |
|
|
Mạch ngoại vi bất thường: |
Mạch ngoại vi phía xa yếu |
|
Chênh lệch HA tâm thu và HA tâm trương rộng |
|
|
Chi lạnh hoặc nổi vân |
|
|
Tụt huyết áp (phát hiện muộn ở trẻ em) |
|
Định nghĩa sốc theo WHO ETAT 2016
Cần có đủ cả 3 tiêu chuẩn lâm sàng sau đây để chẩn đoán sốc:
Thời gian đổ đầy mao mạch kéo dài > 3 giây, và
Chi lạnh, và
Mạch nhanh và yếu.
hoặc, tụt huyết áp rõ ràng (HA tâm thu hoặc HA ĐM trung bình theo tuổi).
|
Tuổi |
1–12 tháng |
1–12 tuổi |
> 12 tuổi |
|
|
HA tâm thu |
70 + (2 × tuổi) |
Định nghĩa sốc theo PALS 2015
Tụt huyết áp không đáp ứng với truyền dịch (HA tâm thu hoặc HA động mạch trung bình theo tuổi)
Cần dùng thuốc vận mạch
Thời gian đổ đầy mao mạch kéo dài
Chênh lệch nhiệt độ lõi và ngoại vi > 3oC.
Thiểu niệu (
Lactate cao (không thường gặp ở trẻ em và có thể gặp trong sốc do các nguyên nhân khác).
Không cần phải có đủ tất cả các tiêu chuẩn để chẩn đoán sốc khi sử dụng tiêu chuẩn PALS.
Sepsis và tử vong
Tử vong cao hơn có liên quan đến tăng mức độ nặng.
Tử vong cao hơn tại các cơ sở có nguồn lực hạn chế.
Ở trẻ em, nghiên cứu gần đây tại các đơn vị điều trị tích cực nhi (PICU) đưa ra tỉ lệ hiện mắc là 8% và tỉ lệ tử vong 25%, tương tự ở người lớn
Lưu ý: luôn nghĩ tới nguyên nhân đồng thời của sốc
Sốc tim – Khả năng co bóp cơ tim bị tổn thương (VD: thiếu máu cơ tim).
Sốc mất máu – Mất lượng máu lớn (VD: xuất huyết tiêu hóa, chấn thương).
Sốc giảm thể tích – Bệnh gây tiêu chảy nặng (VD: bệnh tả).
Sốc thần kinh – Tổn thương tủy sống cấp (VD: chấn thương).
Sốc tắc nghẽn – Ép tim cấp, tắc động mạch phổi lớn.
Sốc nội tiết – Suy thượng thận (VD lao toàn thể).
|
Nếu khám lâm sàng không xác định được rõ nguyên nhân sốc, tiến hành thêm đánh giá huyết động (siêu âm tim) để định hướng điều trị. |
Tóm tắt
Nhận biết sớm bệnh nhân SARI có sepsis cho phép thực hiện các điều trị dựa trên bằng chứng và cứu sống bệnh nhân.
Nghi ngờ viêm phổi nặng khi bệnh nhân có viêm phổi trên lâm sàng và nhịp thở nhanh, các dấu hiệu của nguy ngập hô hấp hoặc SpO2
Nghi ngờ ARDS khi bệnh nhân có nguy ngập hô hấp nặng tiến triển nhanh, hạ oxy máu nặng và hình ảnh mờ 2 phổi.
Nghi ngờ sepsis khi bệnh nhân có nhiễm trùng và rối loạn chức năng tạng đe dọa tính mạng.
Nghi ngờ sốc nhiễm trùng khi bệnh nhân có các dấu hiệu của giảm tưới máu mô hoặc sốc không đáp ứng với test truyền dịch (fluid challenge).
Tác giả đóng góp
Dr Carlos Grijalva, Vanderbilt University, Nashville, USA
Dr Neill Adhikari, Sunnybrook Health Sciences Centre, Toronto, Canada
Dr Janet V Diaz, WHO Consultant, San Francisco, USA
Dr Shevin Jacob, University of Washington, Seattle, USA
Dr Niranjan Bhat, Johns Hopkins University, Baltimore, USA
Dr Timothy Uyeki, Centers for Disease Control and Prevention, Atlanta, USA
Dr Steve Webb, Royal Perth Hospital, Australia
Dr Paula Lister, Great Ormond Street Hospital, London, UK
Dr Michael Matthay, University of California San Francisco, USA
Dr Christopher Seymour, University of Pittsburgh Medical Center, USA
Dr Derek Angus, University of Pittsburgh Medical Center, USA
Dr. Niranjan “Tex” Kissoon, British Colombia Children’s Hospital and Snny Hill Health Centre for Children
Dr Stephen Playfor, Royal Manchester Children’s Hospital, UK
Dr Leo Yee Sin, Tan Tock Seng Hospital, Communicable Disease Centre, Singapore