METHODS OF BLOOD PRESSURE MONITORING IN CRITICAL CARE
Lê Hữu Thiện Biên[1], Đặng Vạn Phước[2]
Tóm tắt
Huyết áp động mạch (HA) là thông số quan trọng nhất trong chẩn đoán và theo dõi đáp ứng điều trị ở bệnh nhân rối loạn huyết động. Sự chính xác của số đo huyết áp là cơ sở để bác sĩ lâm sàng theo dõi diễn tiến cũng như chỉ định các biện pháp điều trị thích hợp. Các phương pháp đo HA gián tiếp truyền thống mặc dù không đòi hỏi trang thiết bị phức tạp nhưng không cho phép theo dõi HA liên tục. Phương pháp đo HA trực tiếp cho phép theo dõi HA liên tục do đó có thể phát hiện rối loạn huyết động hơn nhưng lại là thủ thuật xâm lấn. Một số phương pháp đo HA gián tiếp gần đây đã có thể theo dõi HA liên tục. Các phương pháp đo HA dựa trên nguyên lý kỹ thuật khác và đều có những hạn chế nhất định. Hiểu rõ nguyên lý kỹ thuật và sai số của từng phương pháp đo HA sẽ giúp việc biện luận các số đo HA chính xác hơn.
Từ khóa: huyết áp động mạch
Abstract
Blood pressure (BP) is the most basic hemodynamic parameter regularly used not only in the diagnosis of shock but guiding its therapeutic interventions as well. The accuracy of BP readouts is essential to clinicain to track patient response and tailor hemodynamic support measures. The classic indirect blood pressure measurement methods requires simple equipment and training, however does not provide continuous BP monitoring. Direct BP monitoring via arterial canual is considered as gold standard of BP measurement carries risk of invasive procedure. New techniques of BP monitoring has developed recently allows tracking BP beat-bybeat noninvasively. Every BP measurement method based on differrent physical principle with inherent application and limitation. Understanding these physical background and clinical accuracy provide more insightful interpretation of BP value whilst managing patients with unstable hemodynamic state.
Key words: blood pressure (BP)
Tổng quan
Huyết áp động mạch (HA) là một trong những chỉ số được theo dõi thường xuyên nhất ở bệnh nhân nội trú, nhất là trong hồi sức cấp cứu (HSCC) trên bệnh nhân có rối loạn huyết động, lúc này, HA không những được dùng để phát hiện sốc mà còn được dùng để hướng dẫn các biện pháp ổn định huyết động. Bên cạnh các phương pháp theo dõi huyết áp truyền thống thường chỉ theo dõi được HA không liên tục, gần đây một số phương pháp mới cho phép theo dõi HA liên tục xâm lấn/không xâm lấn cho phép theo dõi HA liên tục giúp phát hiện rối loạn huyết động sớm hơn. Mặc dù được sử dụng khá rộng rãi, nhưng nguyên lý kỹ thuật của các phương pháp đo huyết áp phần nào chưa được quan tâm đầy đủ. Việc nắm vững các nguyên lý kỹ thuật, từ đó biết được ưu điểm và hạn chế của từng phương pháp sẽ giúp việc sử dụng các số đo HA chính xác hơn, đặc biệt trong hồi sức cấp cứu khi HA là một trong những thông số huyết động quan trọng nhất.
Một số vấn đề chung
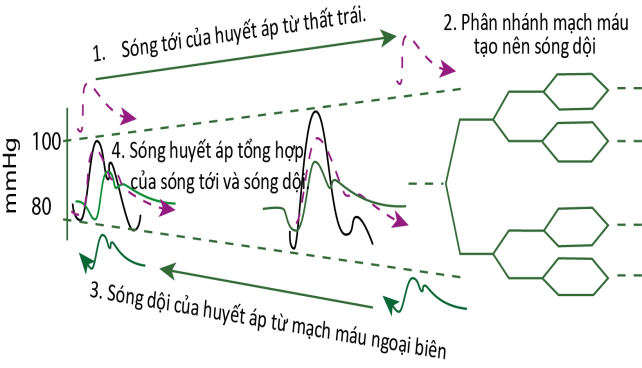
Huyết áp là lực tác động của máu trên thành mạch gồm có hai thành phần là thành phần tĩnh bao gồm thể tích, khối lượng và độ đậm đặc và thành phần động là các sóng huyết áp do co bóp có chu kỳ của tim tạo ra. Sóng huyết áp di chuyển dọc theo hệ thống động mạch với tốc độ 5 – 10 m/giây. Khi đến các chỗ phân nhánh với các mạch máu có đường kính và kháng lực khác nhau, một phần sóng huyết áp sẽ bị dội về tim. Như vậy biểu đồ sóng huyết áp ghi nhận được ở động mạch ngoại biên là tổng hợp của sóng tới (forward wave) và sóng phản hồi (reflected wave) (Hình 1)(1).
Hình 1. Biểu đồ sóng huyết áp là tổng hợp của sóng tới từ tim bóp ra và sóng phản hồi từ động mạch ngoại biên dội về
Đơn vị quy ước của huyết áp là mmHg, với 760 mmHg = 1 atmosphere. Trong khi đó, đơn vị quốc tế của huyết áp là Pascal (Pa) với 1 kPa bằng lực tác động của khối lượng 10 kg trên diện tích 1 cm2 (1 kPa = 7,5 mmHg)(2).
Ngoài sự tác động của áp suất khí quyển thì HA còn chịu sự tác động của trọng lực, do đó các vị trí đo huyết áp ngoại biên cần đặt ngang với gốc động mạch chủ được xem như điểm tham chiếu của huyết áp trung tâm(3). Đối với các bệnh nhân HSCC, ở tư thế nằm, điểm tham chiếu là giao điểm của trục thẳng đứng qua liên sườn IV và đường nách giữa. Mặc dù sự thay đổi tư thế bệnh nhân có thể làm thay đổi vị trí của điểm tham chiếu nhưng sự thay đổi này thường khá nhỏ (vài cmH2O) có thể ảnh hưởng không đáng kể đến số đo HA (theo đơn vị mmHg).
Một điểm nữa cũng cần đề cập là độ chính xác của các phương pháp/dụng cụ đo huyết áp phải được đánh giá theo chuẩn thống nhất. Gần đây, ủy ban phối hợp của Hiệp hội trang thiết bị y khoa (AAMI), Hội tăng huyết áp châu Âu (ESH) và Tổ chức tiêu chuẩn hóa quốc tế (ISO) đã đưa ra một bộ tiêu chuẩn trong đó một phương pháp/dụng cụ đo huyết áp đạt chuẩn phải có 85% lần đo sai số thấp hơn 10 mmHg so với phương pháp chuẩn. Đồng thời khác biệt giữa hai phương pháp phải được biểu diễn bằng biểu đồ Bland-Altman với độ chính xác (sai số giữa hai phương pháp) ≤ 5 mmHg và độ tin cậy (độ lệch chuẩn của sai số) ≤ 8 mmHg(4).
Phương pháp nghe (auscultation method)
Nguyên lý
Đây là phương pháp lâu đời nhất nhưng vẫn còn được dùng để kiểm định độ chính xác của các phương pháp đo huyết áp gián tiếp khác, mặc dù việc sử dụng phương pháp này trong HSCC gặp khá nhiều hạn chế. Phương pháp nghe dựa trên việc ghi nhận các tiếng Korotkoff gây ra do dòng máu xoáy chảy qua động mạch cánh tay bị chèn một phần do túi khí. Tiếng Korokoff gồm 5 pha:
pha thứ nhất, âm sắc gọn,
pha thứ hai, âm dịu hơn, trong pha này có thể có khoảng trống nghe,
pha thứ ba, âm dội mạnh,
pha thứ tư, âm lịm dần,
pha thứ năm, âm mất hẳn.
Quy ước hiện nay dùng pha thứ nhất làm huyết áp tâm thu (HATT) và pha thứ năm làm huyết áp tâm trương (HATTr), các pha còn lại không có ý nghĩa lâm sàng(5).
Dụng cụ
Dụng cụ đo huyết áp theo phương pháp nghe gồm hai phần là túi khí và huyết áp kế. Trước đây huyết áp kế thủy ngân được xem như phương pháp chuẩn để do huyết áp, tuy nhiên thủy ngân đã bị cấm sử dụng ở nhiều nơi do độctính bên cạnh đó huyết áp kế thủy ngân cũng khá cồng kềnh không thích hợp với môi trường HSCC, do đó chúng tôi chỉ trình bày về huyết áp kế chân không (aneroid sphygmomanometer). Dụng cụ này bao gồm một hộp xếp kim loại (metal bellow) nối với túi khí và máy đo chân không có cơ cấu chuyển động như đồng hồ(6). Thay đổi áp suất trong túi khí làm co dãn hộp xếp và di chuyển kim máy đo chân không (Hình 2). Sau một thời gian sử dụng, nhất là khi bị va đập nhiều, có thể ảnh hưởng đến hộp xếp kim loại và làm giảm độ chính xác của huyết áp kế chân không như một nghiên cứu cho thấy có gần 70% huyết áp kế chân không không đạt chuẩn sai số ≤3 mmHg so với áp kế chuẩn(7).
Vì vậy để đảm bảo độ chính xác thì huyết áp kế chân không cần được định chuẩn định kỳ thường xuyên.
Hình 2. Cơ chế hoạt động của huyết áp kế chân không
Thành phần thứ hai của máy đo huyết áp chân không là túi khí, trong đó kích thước túi khí là yếu tố ảnh hưởng khá nhiều đến độ chính xác của huyết áp. Túi khí phải có chiều rộng ít nhất 40% và chiều dài ít nhất 80% cánh tay. Kích thước túi khí ở người lớn theo khuyến cáo của Hội tim mạch Hoa kỳ được trình bày chi tiết trong Bảng 1.
Bảng 1. Kích thước túi khí máy đo huyết áp
|
Kích thước túi khí |
Đường kính cánh tay, cm |
Kích thước túi khi (rộng x dài), cm |
|
Người nhỏ con |
22-26 |
12 x 22 |
|
Người bình thường |
27-34 |
16 x 30 |
|
Người to con |
35-44 |
16 x 36 |
Độ chính xác
Mặc dù thường được dùng để kiểm định độ chính xác của các phương pháp đo huyết áp gián tiếp khác, phương pháp nghe vẫn có sai số nhất định so với huyết áp đo trực tiếp. Một phân tích gộp gần đây cho thấy phương pháp nghe với huyết áp kế thủy ngân đo HATT thấp hơn HA trực tiếp -3,4 mmHg (-6,9 − -0,2) mmHg, trong khi đó đo HATTr cao hơn HA trực tiếp 6,3 (2,8 – 9,8) mmHg(8). Mặc dù sai số của phương pháp nghe khá nhỏ và thấp hơn phương pháp dao động ký nhưng khoảng dao động của các sai số này khá rộng do đó khó chấp nhận được trong HSCC. Các yếu tố ảnh hưởng đến sai số giữa phương pháp nghe và HA trực tiếp là tuổi và chỉ số khối cơ thể, trong đó tuổi càng cao thì sai số càng giảm trong khi chỉ số khối cơ thể càng cao thì sai số càng tăng.
Mặt khác khi so sánh giữa huyết áp đo bằng phương pháp nghe sử dụng huyết áp kế thủy ngân và huyết áp kế chân không thì thấy không có sai số đáng kể cả HATT -0,08 (-0,54 – 0,38) mmHg và HATTr -0,22 (-0,71 – 0,27) mmHg(9).
Ứng dụng và hạn chế
Ưu điểm đáng kể nhất của phương pháp nghe là trang thiết bị đơn giản và không cần đào tạo quá công phu. Nếu dùng huyết áp trực tiếp làm phương pháp chuẩn thì có vẻ phương pháp nghe không đảm bảo độ chính xác chủ yếu do độ tin cậy thấp. Tuy nhiên, so với phương pháp dao động ký thì phương pháp nghe thậm chí còn có sai số thấp hơn do đó có thể dùng để kiểm định độ chính xác của máy theo dõi huyết áp phương pháp dao động ký nếu không thể đo huyết áp trực tiếp. Mặt khác vì độ tin cậy khá thấp do đó phải đo ít nhất 2 lần mỗi lần đánh giá huyết áp(10). Việc phải đo nhiều lần để giảm sai số cũng làm hạn chế của việc sử dụng phương pháp nghe trong HSCC khi cần theo dõi huyết áp liên tục trên bệnh nhân có huyết động không ổn định. Ngoài ra còn khá nhiều yếu tố ảnh hưởng đến độ chính xác của phương pháp nghe như: kỹ năng và thính lực của người đo, sai sót do ghi chép, dụng cụ ít được định chuẩn và không đo được số đếm(6). Để cải thiện độ chính xác của phương pháp nghe thì bên cạnh việc định chuẩn thường xuyên máy đo huyết áp còn phải đào tạo kỹ lưỡng và tái đào tạo thường xuyên người đo huyết áp. Ngoài ra cũng cần lưu ý là gần như không có nghiên cứu nào đánh giá về độ chính xác của phương pháp này trên bệnh nhân HSCC ở các mức HA rất cao hoặc rất thấp.
Phương pháp dao động ký (oscillometry method)
Nguyên lý
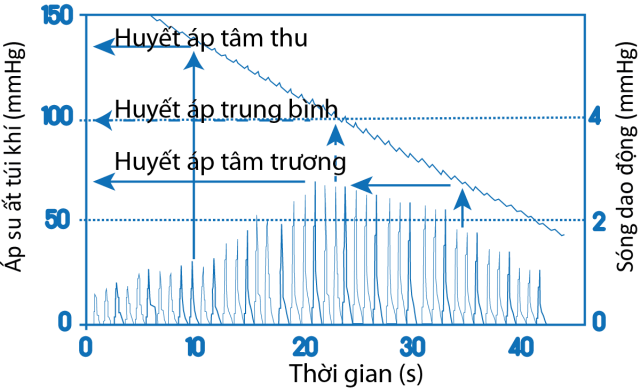
Mặc dù chỉ mới được đưa vào sử dụng từ những năm 1970 nhưng hiện nay phương pháp dao động ký đã thay thế phương pháp nghe để trở thành phương pháp theo dõi huyết áp phổ biến nhất ở bệnh nhân nội trú nhất và phương pháp dao động ký bằng máy theo dõi huyết áp tự động cũng trở thành một tiêu chuẩn bắt buộc về trang thiết bị của khoa HSCC. Khi áp suất trong túi khí giảm dần sau khi đã được bơm căng để chẹn hoàn toàn động mạch thì thành mạch bắt đầu có những dao động gây ra do dòng máu lưu thông trở lại theo mỗi nhịp tim(11). Các dao động này bắt đầu xuất hiện khi áp suất giảm gần bằng HATT sau đó tăng dần biên độ đến mức cực đại rồi cuối cùng giảm dần và mất hẳn. Dao động của thành mạch sẽ gây ra dao động tương ứng của áp suất trong túi khí. Cảm biến của máy sẽ đo huyết áp tương ứng với điểm có dao động cực đại và xem đó là huyết áp trung bình (HATB) (Hình 3).
Hình 3. Nguyên lý hoạt động của huyết áp dao động ký. Điểm có biên độ dao động cực đại được ghi nhận là HATB. HATT tương ứng với điểm có biên độ dao động 50% và HATTr tương ứng với điểm có biên độ dao động 75% so với HATB. Trong hình này HATB, HATT và HATTr lần lượt là 99, 136 và 69 mmHg
HATT và HATTr sẽ được tính bằng các toán đồ tùy theo từng hãng sản suất, nói chung HATT nằm trong khoảng 45-57% so với điểm có dao động cực đại và HATTr nằm trong khoảng 74-82% so với điểm có dao động cực đại. Như vậy khác với phương pháp nghe, phương pháp dao động ký đo HATB và tính HATT, HATTr.
Dụng cụ
Tương tự phương pháp nghe, phương pháp dao động ký cũng cần túi khí để chẹn động mạch cần đo, do đó kích thước túi khi cũng phải tuân theo khuyến cáo để đảm bảo độ chính xác. Tuy nhiên túi khí của các máy đo huyết áp dao động ký được gắn kèm một hệ thống bơm và xả khí tự động, thường là với tốc độ xả 5-10 mmHg/giây(11,12).
Cảm biến áp suất có 2 chức năng chính là theo dõi áp suất giảm dần của túi khi khi van xả mở đồng thời ghi nhận các dao động áp suất truyền vào túi khi từ thành mạch. Tiêu chuẩn hiện nay về độ chính xác của cảm biến là ≤3 mmHg trong khoảng áp suất 0-200 mmHg. Nói chung chuẩn này khá thấp và đang được đề nghị tăng lên là ≤1 mmHg.
Bộ vi xử lý sau đó sẽ trích xuất các dao động áp suất này ra khỏi biến thiên áp suất nền để đo HATB dựa trên cơ sở là áp suất nên giảm dần đều và nhịp tim đều. Đây cũng là một trong những hạn chế quan trọng của huyết áp dao động ký khi nhịp tim không đều.
Độ chính xác
Mặc dù được sử dụng trên hầu như tất cả bệnh nhân nội trú, độ chính xác của huyết áp dao động ký thường bị nghi vấn, nhất là trên bệnh nhân có huyết động không ổn định vì các toán đồ huyết áp dao động ký được tính toán trên các bệnh nhân tương đối khỏe mạnh. Một nghiên cứu trên bệnh nhân phẫu thuật cho thấy HATT của phương pháp dao động ký thấp hơn HA trực tiếp -1 ± 16 mmHg, trong khi đó HATTr và HATB cao hơn HA trực tiếp 5 ± 11 và 3 ± 10 mmHg(13). Mặc dù sai số giữa dao động ký và HA trực tiếp không nhiều tuy nhiên khoảng tin cậy rất rộng gợi ý HA dao động ký có thể không đạt chuẩn AAMI-ESH-ISO nếu dùng HA trực tiếp là phương pháp chuẩn. Ngoài ra hệ số tương quan giữa HA dao động ký và HA trực tiếp cũng khá thấp (r2 lần lượt là 0,26; 0,13 và 0,16 đối với HATT, HATTr và HATB) cho thấy HA dao động ký không phản ánh được HA trực tiếp. Một nghiên cứu khác trên bệnh nhân HSCC cho thấy sai số của HA dao động ký so với HA trực tiếp còn cao hơn là 28,1; 16,3 và -2,4 lần lượt của HATT, HATB và HATTr(14). Tương tự như trong nghiên cứu trước đó, HA dao động ký có xu hướng cao hơn HA trực tiếp khi HA thấp và cao hơn HA trực tiếp khi HA cao, với điểm cắt của HATT và HATB lần lượt là 95 và 60 mmHg. Đáng lưu ý hơn nữa là khi HA càng thấp thì sai số giữa hai phương pháp càng tăng nhất là đối với HATT với sai số ở các mức HA là 1 mmHg (HATT 90-99), 4 mmHg (HATT 80-89), 7 mmHg (HATT 70-79) và 10 mmHg (HATT 60-69). Ngoài ra khi dùng trị số HA thấp nhất để tiên đoán tổn thương tạng (tổn thương thận cấp) thì HATB của phương pháp dao động ký có giá trị tiên đoán tương đương HA trực tiếp trong khi đó HATT của phương pháp dao động ký có giá trị tiên đoán thấp hơn, gợi ý HATB của phương pháp dao động ký đánh giá tưới máu tạng chính xác hơn HATT. Mặc dù được thực hiện trên số bệnh nhân rất nhiều, cả 2 nghiên cứu trên đều là hồi cứu do đó khó tránh được những hạn chế nhất định về độ chính xác của từng phương pháp đo, đồng thời cũng không đánh giá độ chính xác của HA dao động ký theo chuẩn của AAMI-ESH cũng như giải thích cơ chế gây ra sai số của phương pháp dao động ký.
Trong một thực nghiệm theo mô hình giả lập, khi so sánh trị số huyết áp đo được và huyết áp tính toán theo mô hình cho thấy hai yếu tố ảnh hưởng đến độ chính xác của toán đồ là áp lực mạch (phụ thuộc thể tích nhát bóp) và độ đàn hồi thành mạch trong đó thành mạch càng kém đàn hồi thì sai số huyết áp càng cao(15). Thực tế, một nghiên cứu trên bệnh nhân tăng huyết áp cho thấy có tương quan giữa mức độ xơ cứng thành mạch, đánh giá bằng vận tốc sóng mạch, và sai số của HA dao động ký so với phương pháp chuẩn. Trong đó vận tốc sóng mạch tăng 1 m/giây sẽ làm HATT của phương pháp dao động ký cao hơn giá trị thực 0,25 mmHg và HATTr cao hơn giá trị thực 0,35 mmHg(16). Tuy nhiên, bệnh nhân sốc với HA thấp có lẽ mới là đối tượng được quan tâm nhiều hơn trong HSCC. Trong một tiến cứu được thực hiện gần đây, HA dao động ký được đo cùng thời điểm ở cánh tay đối diện với tay đo HA trực tiếp còn HA trực tiếp được đo được đo qua catheter động mạch quay sau khi được test sóng vuông(17). Mặc dù sai số trung bình giữa hai phương pháp khá thấp: HATT 2,0 ± 16,6 mmHg, HATTr -2,9 ± 5,4 mmHg và HATB 2,5 ± 6,1 mmHg đồng thời hệ số tương quan giữa hai phương pháp cũng khá tốt nhưng giới hạn tương đồng quá rộng và không có trị số HA nào của phương pháp dao động ký đạt chuẩn của AAMI-ESH.
Mặt khác phương pháp dao động ký tại có vẻ không bị ảnh hưởng của rối loạn nhịp trong nghiên cứu của Lakhal sai số trung bình của HA dao động ký trên bệnh nhân có rối loạn nhịp của HATT, HATTr và HATB lần lượt là 2,4 ± 11,1; -5,6 ± 11,3, -0,2 ± 5,5 mmHg(18). Các sai số này thậm chí còn thấp hơn ở bệnh nhân không có rối loạn nhịp. Tuy nhiên chỉ có HATB và HATTr của phương pháp dao động ký đạt chuẩn chính xác của AAMI-ESH còn HATT thì không đạt.
Ứng dụng và hạn chế
Việc tự động hóa của các máy theo dõi HA bằng phương pháp dao động ký cho phép tăng tần số theo dõi HA lên theo chuẩn của Hội gây mê Hoa kỳ khi cần thiết(19) đồng thời cũng giảm thiểu các sai sót chủ quan của phương pháp nghe. Ngoài ra các monitor này còn có thể lưu dữ và biểu diễn biến đổi HA theo thời gian cũng như cài đặt các báo động HA thấp/cao.
Mặc dù toán đồ của phương pháp dao động ký đã được cải tiến khá nhiều nhưng nói chung phương pháp này có xu hướng đo ra trị số cao khi HA thấp và trị số thấp khi HA cao. Các yếu tố chính ảnh hưởng đến độ chính xác của toán đồ là lưu lượng máu ngoại biên và độ đàn hồi thành mạch. Ngoài ra để đảm bảo độ chính xác thì toán đồ của phương pháp dao động ký cũng cần đạt một số yêu cầu khác: có tính đến độ đàn hồi của túi khí và mô mềm cánh tay, hiệu chỉnh với nhiều mức độ đàn hồi mạch máu khác nhau, nhận diện và xử lý được các dao động gây ra do bệnh nhân cử động(20).
Phương pháp đo huyết áp trực tiếp (direct blood pressure method)
Nguyên lý
Trong tình trạng huyết động không ổn định, việc theo dõi HA liên tục qua hệ thống theo dõi HA trực tiếp cho phép phát hiện và xử trí sớm hơn. Sóng huyết áp ở động mạch ngoại biên là tổng hợp của sóng tới do tim tống máu ra và sóng phản hồi từ động mạch ngoại biên dội lại. Mặc dù là một sóng phức tạp nhưng do tính chất có chu kỳ nên có thể phân tích thành tổng của các sóng nhỏ bằng chuỗi Fourier. Đồng thời tín hiệu áp suất này sẽ được cảm biến chuyển thành tín hiệu điện để đo biên độ và biểu hiện lên màn hình monitor(21).
Dụng cụ
Hệ thống đo huyết áp trực tiếp gồm: canula động mạch, hệ thống dây nối, cảm biến áp suất và monitor. Canula động mạch, thường dùng loại 20-22 đặt ở động mạch quay. Cần lưu ý, đường kính và vị trí đặt catheter có thể ảnh hưởng đến số đo HA. Hệ thống dây dẫn kết nối áp suất trong động mạch với cảm biến đặt ngoài cơ thể. Để hạn chế hiện tượng hãm tín hiệu, không nên dùng hệ thống dây dẫn quá dài và quá mềm(22).
Cảm biến chuyển tín hiệu áp suất thành tín hiệu điện là bộ phận rất quan trọng của hệ thống đo huyết áp trực tiếp. Hầu hết cảm biến đo huyết áp là cảm biến sức căng (strain gauge) được nối với các điện trở của cầu Whitestone. Các điện trở này được sắp xếp song song để điện thế qua cầu bằng 0 khi không có tác động của huyết áp. Khi HA tác động lên cảm biến làm thay đổi điện trở của cầu Whitestone tạo ra dòng điện có hiệu điện thế tương đương.
Monitor có nhiệm vụ lọc, khuếch đại, phân tích và hiển thị tín hiệu HA dưới dạng sóng và số đếm. Ngoài ra một số monitor hiện đại còn có thể phân tích biểu đồ sóng huyết áp để tính được thể tích nhát bóp và cung lượng tim.
Độ chính xác
Để đảm bảo độ chính xác thì hệ thống đo huyết áp trực tiếp cần đạt một số tính chất vật lý về độ cộng hưởng và độ hãm. Hiện tượng cộng hưởng xảy ra khi tần số tự nhiên của hệ thống đo trùng với tần số của sóng HA và làm khuếch đại biên độ sóng HA. Với tần số tim khoảng 60-120 nhịp/phút và sóng HA thường được phân tích thành 6-10 sóng điều hòa (harmonic wave) thì tần số sóng điều hòa cao nhất có thể lên đến 20 Hz/giây, do đó để tránh hiện tượng cộng hưởng thì tần số tự nhiên của hệ thống đo phải cao hơn 20 Hz. Hãm là hiện tượng xung động bị giảm cường độ do ma sát khi dẫn truyền trong hệ thống đo. Hãm quá mức sẽ làm giảm số đo HA, ngược lại nếu hãm kém sẽ làm tăng số đo HA.
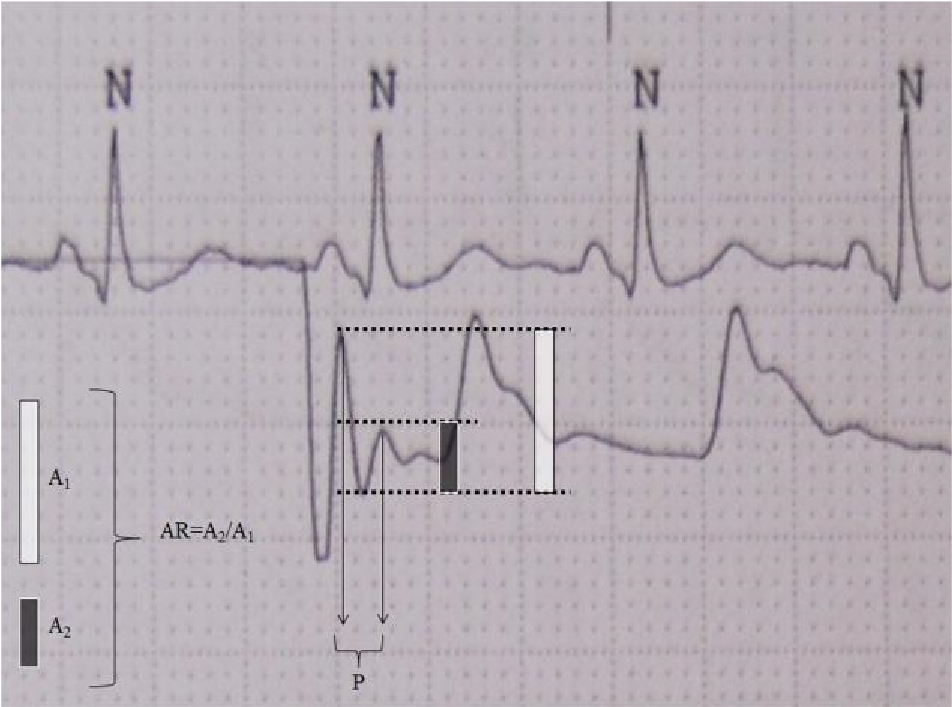
Hình 4. Test sóng vuông để tính tần số tự nhiên và hệ số hãm
Tần số tự nhiên (Fn) = tốc độ giấy (25mm/giây) khoảng cách giữa 2 sóng rung (2 mm) = 12,5 Hz. Tỷ lệ sóng = biên độ sóng A2 (3 mm) biên độ sóng A1 (7 mm) = 0,43 tương ứng với hệ số hãm (AR) 0,28
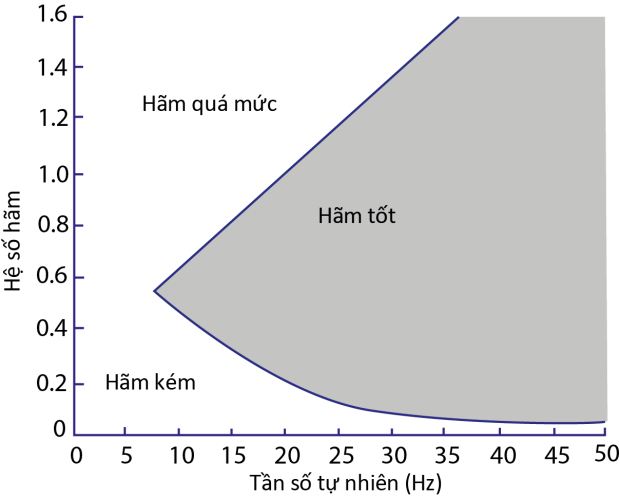
Hình 5. Biểu đồ Gardner cho biết tình trạng hãm của hệ thống đo huyết áp. Lưu ý là nếu tần số tự nhiên càng cao thì hệ thống càng dễ đạt tình trạng hãm tốt
Test sóng vuông (fast-flush test) được thực hiện bằng cách tăng đột ngột áp suất của hệ thống lên 300 mmHg sau đó đo tần số riêng và hệ số hãm (Hình 4)(22). Cả hai đặc tính về tần số tự nhiên và hệ số hãm tạo nên đáp ứng tần số (frequency respone) và được đối chiếu trên biểu đồ Gardner để cho biết mức độ hãm của hệ thống đo (Hình 5)(22). Đơn giản hơn, mức độ hãm có thể quan sát trên monitor sau khi test sóng vuông: nếu có 1-2 sóng rung là hãm tốt, nếu không có sóng rung nào là hãm quá mức, còn nếu có có trên 2 sóng rung là hãm kém. Sử dụng biểu đồ Gardner để đánh giá mức độ hãm của hệ thống đo HA trực tiếp trên hơn 10,000 lần đo, Romagnoli không ghi nhận có tình trạng hãm quá mức, trong khi đó tỷ lệ hãm kém đến 30,7% chủ yếu do tần số tự nhiên quá thấp (15,9 ± 6,1 Hz)(23). Đáng chú hơn là tình trạng hãm kém này làm tăng sai số của HATT giữa phương pháp trực tiếp và phương dao động ký nhưng không làm tăng sai số của HATB. Nghiên cứu này góp phần cho thấy bên cạnh việc phản ánh tưới máu mô tốt hơn thì sai số của HATB cũng thấp hơn giữa các phương pháp đo. Cũng tác giả này, sử dụng cảm biến chống rung để đánh giá ảnh hưởng của tình trạng hãm kém lên số đo HA, cho thấy cảm biến này có thể làm giảm số đo HA xuống gần 15 mmHg(24). Ngoài chất lượng của cảm biến thì một số yếu tố khác cũng có thể ảnh hưởng đến mức độ hãm của hệ thống như: gắn nhiều chạc ba, bọt khí, máu cục, dây dẫn bị gập hoặc quá dài(22).
Ứng dụng và hạn chế
Hiện nay HA trực tiếp được xem như phương pháp chuẩn để theo dõi HA, đặc biệt khi huyết động không ổn định (HA quá thấp hoặc quá cao). Ngoài ra thì phương pháp này còn cho phép theo dõi HA liên tục, lấy máu xét nghiệm cũng như đo các thông số huyết động khác. Tuy nhiên cần lưu ý là phương pháp này cũng có sai số nhất định chủ yếu do cảm biến hãm kém, do đó nên thực hiện test sóng vuông mỗi khi thấy số đo HA thay đổi quá nhiều. Quan trọng hơn, phương pháp theo dõi HA trực tiếp không làm giảm mà thậm chí còn làm tăng tỷ lệ tử vong cho thấy phương pháp theo HA không quan trọng bằng phác đồ xử trí thích hợp(25).
Phương pháp bảo tồn thể tích (volume clamp method)
Nguyên lý
Nhằm khắc phục hạn chế không theo dõi được HA liên tục của phương pháp dao động ký mà không cần xâm lấn, gần đây có một số phương pháp không xâm lấn nhưng vẫn có thể theo dõi HA liên tục. Phương pháp bảo tồn thể tích (volume clamp) sử dụng quang phổ thể tích ký (photoplethysmography) kết hợp với một hệ thống kiểm soát vòng kín nhằm thay đổi áp suất trong túi khí khi kẹp ở đầu chi để giữ cho thể tích động mạch luôn hằng định trong suốt chu kỳ tim. Trong thì tâm thu, khi thể tích động mạch tăng thì túi khí sẽ được bơm lên trong khi đó khi thể tích động mạch giảm xuống trong thì tâm trương thì túi khí sẽ được xả ra. Như vậy, biểu đồ áp suất túi khí sẽ tương tự biểu đồ huyết áp động mạch trực tiếp. Tương tự như phương pháp dao động ký, biến đổi áp suất túi khí cực đại (tương ứng với thể tích máu tối đa) tương ứng với HATB. Vì HATB có thể thay đổi theo thời gian nên máy đo huyết áp bằng phương pháp bảo tồn thể tích phải tự định chuẩn thường xuyên bằng một phương pháp khác, chẳng hạn như phương pháp dao động ký(26).
Dụng cụ
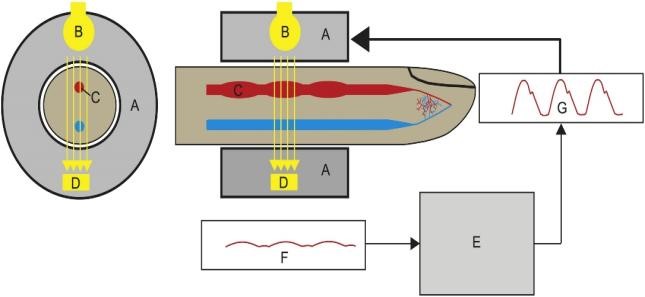
Máy đo huyết áp theo phương pháp bảo tồn thể tích gồm túi khí có gắn bộ phận phát và nhận tia hồng ngoại. Phương pháp quang phổ thể tích ký cho phép tính thể tích động mạch đầu ngón tay theo cường độ tia hồng ngoại được hấp thu. Bộ phận phát và nhận tia hồng ngoại dùng phương pháp quang phổ thể tích ký và hệ thống kiểm soát vòng kín để thay đổi áp suất túi khí quấn quanh đầu ngón tay giữ cho thể tích động mạch không thay đổi trong suốt chu kỳ tim. Tín hiệu từ quang phổ thể tích ký sau đó sẽ được bộ phận cảm biến chuyển thành tín hiệu huyết áp và biểu thị trên màn hình monitor (Hình 6)(27).
Hình 6. Nguyên lý hoạt động của máy đo huyết áp theo phương pháp bảo tồn thể tích(24): (A) túi khí, (B) bộ phận phát tia hồng ngoại, (C): động mạch đầu ngón tay, (D): bộ phận nhận tia hồng ngoại, (E): hệ thống kiểm soát vòng kín, thay đổi áp suất túi khí để giữ cho thể tích máu (F) hằng định, (G): cảm biến chuyển tín hiệu thể tích thành sóng huyết áp
Độ chính xác
Vì nguyên lý hoạt động của phương pháp dựa vào thể tích động mạch ngoại biên do đó độ chính xác của phương pháp này thường bị nghi ngờ trên những bệnh nhân có huyết động không ổn định. Thực tế một phân tích gộp của Kim trên các bệnh nhân sau mổ và HSTC cho thấy sai lệch của phương pháp bảo tồn thể tích và huyết áp trực tiếp lần lượt là HATT -1,8 ± 12,8 mmHg, HATTr 7,2 ± 8,5 mmHg, HATB 5,5 ± 9,3 mmHg(28). Nhằm đánh giá chi tiết hơn ảnh hưởng của toán đồ lên độ chính xác của phương pháp bảo tồn thể tích, gần đây một tiến cứu thực hiện trên các bệnh nhân HSTC được theo dõi huyết áp bằng monitor CNAP Drager cũng cho thấy phương pháp bảo tồn thể tích có HATT thấp hơn HA trực tiếp -4,1 ± 12,8 mmHg trong khi đó HATB cao hơn HA trực tiếp 6,2 ± 6,2 mmHg(29). Đồng thời, theo dõi biến đổi HA mỗi 2 phút cho thấy độ tương đồng giữa hai phương pháp chỉ đạt 67% (55-79). Quan trọng hơn, sai lệch HA giữa 2 phương pháp có liên quan đến thời điểm hiệu chỉnh và việc sử dụng các biện pháp ổn định huyết động (ví dụ: bù dịch, dùng thuốc vận mạch). Hai nghiên cứu này cho thấy có vẻ toán đồ của phương pháp bảo tồn thể tích để tính HATB ban đầu quá cao hoặc là việc tự hiệu chỉnh sau đó làm cho HA giảm quá nhiều.
Tuy nhiên, độ chính xác của phương pháp bảo tồn thể tích có vẻ không bị ảnh hưởng bởi rối loạn nhịp, cụ thể là rung nhĩ vì trong một nghiên cứu trên bệnh nhân rung nhĩ cho thấy sai số của phương pháp bảo tồn thể tích so với HA trực tiếp không khác biệt với bệnh nhân nhịp xoang. Bên cạnh đó, biến thiên HA theo từng nhịp tim trong rung nhĩ cũng khá thấp 1,5 mmHg (0,5-3,8)(30).
Ứng dụng và hạn chế
Ưu điểm đáng kể nhất của phương pháp bảo tồn thể tích so với các phương theo dõi huyết áp gián tiếp cổ điển là cho phép theo dõi HA liên tục do đó có thể phát hiện rối loạn huyết động sớm hơn. Chẳng hạn, trên bệnh nhân phẫu thuật, so với theo dõi HA bằng phương pháp dao động ký mỗi 5 phút, theo dõi HA bằng phương pháp bảo tồn thể tích phát hiện tình trạng tụt huyết áp (31). Tuy nhiên phương pháp này chưa chứng minh được tính chính xác trên những bệnh nhân có rối loạn huyết động hoặc giảm lưu lượng máu ngoại biên cho thấy toán đồ còn cần được hiệu chỉnh khá nhiều.
Kết luận
Theo dõi huyết áp là yêu cần cơ bản nhất của theo dõi huyết động trên bệnh nhân HSCC. Hiện nay huyết áp trực tiếp được xem như phương pháp chuẩn để theo dõi huyết áp khi huyết động không ổn định mặc dù phương pháp này cũng có sai số nhất định. Các phương pháp theo dõi huyết áp gián tiếp gần đây đã cho phép theo dõi huyết áp liên tục mặc dù độ chính xác chưa cao. Việc nắm vững nguyên lý kỹ thuật của từng phương pháp theo dõi huyết áp sẽ giúp cho việc biện luận các chỉ số huyết áp hiệu quả hơn bởi vì không có phương pháp theo dõi huyết áp nào có thể cải thiện được kết cục người bệnh nếu không đi kèm với các biện pháp điều trị thích hợp.
Tài liệu tham khảo
Roach JK, Thiele RH (2019). Perioperative Blood Pressure Monitoring. Best Practice & Research Clinical Anaesthesiology, 33(2):127-138.
Walton TE, Wilson M (2017). Principles of pressure transducer function and sources of error in clinical use. Anaesthesia & Intensive Care Medicine, 18(11):581-585.
Alexander B, Cannesson M, Quill TJ (2013). History of blood pressure measurement, in Anesthesia Equipment, Principles and Applications (Expert Consult: Online and Print), 2: Anesthesia Equipment, pp.273-282. Elsevier.
Stergiou GS, et al (2018). A universal standard for the validation of blood pressure measuring devices: Association for the Advancement of Medical Instrumentation/European Society of Hypertension/International Organization for Standardization (AAMI/ESH/ISO) Collaboration Statement. Hypertension, 71(3):368-374.
Ward M, Langton JA (2007). Blood pressure measurement. Continuing Education in Anaesthesia, Critical Care & Pain, 7(4):122126.
Muntner P, et al (2019). Measurement of blood pressure in humans: a scientific statement from the American Heart Association. Hypertension, 73(5):e35-e66.
Kallioinen N, et al (2017). Sources of inaccuracy in the measurement of adult patients’ resting blood pressure in clinical settings: a systematic review. Journal of hypertension, 35(3):421.
Picone DS, et al (2017). Accuracy of cuff-measured blood pressure: systematic reviews and meta-analyses. Journal of the American College of Cardiology, 70(5):572-586.
Ostchega Y, et al (2011). Assessing blood pressure accuracy of an aneroid sphygmomanometer in a national survey environment. American journal of hypertension, 24(3):322-327.
Muntner P, et al (2019). Blood pressure assessment in adults in clinical practice and clinic-based research: JACC scientific expert panel. Journal of the American College of Cardiology, 73(3):317-335.
Amoore JN (2012). Oscillometric sphygmomanometers: a critical appraisal of current technology. Blood pressure monitoring, 17(2):80-88.
Alpert BS, Quinn D, Gallick D (2014). Oscillometric blood pressure: a review for clinicians. Journal of the American Society of Hypertension, 8(12):930-938.
Wax DB, Lin HM, Leibowitz AB (2011). Invasive and concomitant noninvasive intraoperative blood pressure monitoring: observed differences in measurements and associated therapeutic interventions. Anesthesiology, 115(5):973978.
Li-Wei HL, et al (2013). Methods of blood pressure measurement in the ICU. Critical Care Medicine, 41(1):34.
Raamat R, et al (2011). Errors of oscillometric blood pressure measurement as predicted by simulation. Blood Pressure Monitoring, 16(5):238-245.
van Popele NM, et al (2000). Arterial stiffness as underlying mechanism of disagreement between an oscillometric blood pressure monitor and a sphygmomanometer. Hypertension, 36(4):484-488.
Riley LE, Chen GJ, Latham HE (2017). Comparison of noninvasive blood pressure monitoring with invasive arterial pressure monitoring in medical ICU patients with septic shock. Blood pressure monitoring, 22(4):202-207.
Lakhal K, et al (2015). Blood pressure monitoring during arrhythmia: agreement between automated brachial cuff and intra-arterial measurements. British Journal of Anaesthesia, 115(4):540-549.
Anesthesiologists ASO (2015). Standards for basic anesthetic monitoring URL: https://www.asahq.org/standards-andguidelines/standards-for-basic-anesthetic-monitoring.
Lakhal K, Ehrmann S, Boulain T, Noninvasive BP (2018). Monitoring in the Critically Ill: Time to Abandon the Arterial Catheter? Chest, 153(4):1023-1039.
Decou JA (2019). Physics: invasive and noninvasive blood pressure measurement. Pharmacology and Physiology for Anaesthesia, pp.514-519.
Ebrahim H, Ashton-Cleary D, et al (2019). Physics and Clinical Measurement for Anaesthesia and Intensive Care. Cambridge University Press.
Romagnoli S, et al (2014). Accuracy of invasive arterial pressure monitoring in cardiovascular patients: an observational study. Critical Care, 18(6):644.
Romagnoli S, et al (2011). Dynamic response of liquid-filled catheter systems for measurement of blood pressure: precision of measurements and reliability of the Pressure Recording Analytical Method with different disposable systems. Journal of Critical Care, 26(4):415-422.
Gershengorn HB, et al (2014). Association between arterial catheter use and hospital mortality in intensive care units. JAMA Internal Medicine, 174(11):1746-1754.
Bartels K, Esper SA, Thiele RH (2016). Blood pressure monitoring for the anesthesiologist: a practical review. Anesthesia & Analgesia, 122(6):1866-1879.
Saugel B, Dueck R, Wagner JY (2014). Measurement of blood pressure. Best Practice & Research Clinical Anaesthesiology, 28(4):309-322.
Kim SH, et al (2014). Accuracy and Precision of Continuous Noninvasive Arterial Pressure Monitoring Compared with Invasive Arterial PressureA Systematic Review and Metaanalysis. Journal of the American Society of Anesthesiologists, 120(5):1080-1097.
Lakhal K, et al (2016). The CNAP™ finger cuff for noninvasive beat-to-beat monitoring of arterial blood pressure: an evaluation in intensive care unit patients and a comparison with 2 intermittent devices. Anesthesia & Analgesia, 123(5):1126-1135.
Berkelmans G, et al (2018). Comparing volume-clamp method and intra-arterial blood pressure measurements in patients with atrial fibrillation admitted to the intensive or medium care unit. Journal of Clinical Monitoring and Computing, 32(3):439-446.
Maheshwari K, et al (2018). A randomized trial of continuous noninvasive blood pressure monitoring during noncardiac surgery. Anesthesia and Analgesia, 127(2):424.
[1]Bộ môn Hồi sức – Cấp cứu – Chống độc, Đại học Y Dược TP. Hồ Chí Minh.
[2]Khoa Y, Đại học quốc gia TP. Hồ Chí Minh