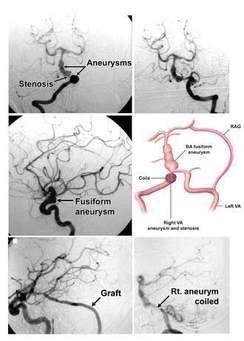
Túi phình động mạch não
Đại cương
Định nghĩa:
Túi phình động mạch não là nguyên nhân chính gây xuất huyết khoang dưới nhện. Sinh bệnh học còn nhiều bàn cãi.
Khác với mạch máu ngoài sọ, mạch máu não có lớp áo ngoài và lớp cơ kém đàn hồi hơn, mỏng hơn trong khi đó lớp áo trong đàn hồi chiếm ưu thế. Kèm với mạch máu não nằm trong khoang dưới nhện nhận được ít sự nâng đỡ của mô liên kết yếu tố thuận lợi được hình thành túi phình
Tần xuất: Theo thống kê tại Mỹ mỗi năm có khoảng 25000 – 30.000 ca xuất huyết dưới nhện không do chấn thương trong đó 80% là do vỡ túi phình mạch máu não.
Tỉ lệ túi phình ở trẻ em chiếm khoảng 2% trong tổng số túi phình ở các độ tuổi.
Phân loại túi phình:
Theo hình thái: túi phình dạng túi ( Saccular) túi phình dạng hình thoi ( Fusiform) và dạng bóc tách ( Dissecting)
Theo vị trí : 85% tuần hoàn trước của đa giác Willis, 15% tuần hoàn sau .
Theo kích thước:
6-15 mm : trung bình
15-25 mm: lớn
25 mm : túi phình khổng lồ
Nguyên nhân:
Bẩm sinh do sự khiếm khuyết cơ của thành mạch: HC Marfan, HC Ehlers – Danlos…
Xơ vữa động mạch hoặc tăng huyết áp.
Nhiễm trùng
Chấn thương
Chẩn đoán
Bệnh sử:
Thường có các cơn đau đầu thoáng qua hoặc đau đầu dữ dội nếu túi phình khổng lồ gậy choáng chỗ.
Triệu chứng lâm sàng
Dấu hiệu cảnh báo
Túi phình khổng lồ chèn ép than não gây liệt ½ người và tồn thương các dây thần kinh sọ
Sụp mi do liệt dây III (túi phình ở đoạn thông sau), túi phình động mạch mắt gây mất thị lực do chèn ép dây II.
Đau mặt do túi phình động mạch cảnh trong đoạn xoang hang hay đoạn cạnh mấu giường trước gây chèn ép dây thần kinh V1 V2
Rối loạn nội tiết do túi phình đoạn trong hoặc trên yên gây chèn ép tuyến yên
Các dấu hiệu nhồi máu não hay thiếu máu thoáng qua do tắc mạch nhỏ: thong manh, bán manh đồng danh ‒ Dấu hiệu khi có xuất huyết dưới nhện:
Bệnh nhân đột ngột nhức đầu dữ dội, nôn ói, sợ ánh sang, tiếng động, dấu thần kinh tiến triển. Khám có hội chứng màng não điển hình: Kernig, Brudzinski (+)
Phân độ lâm sàng theo Hunt- Hess
Độ I: đau đầu nhẹ – cứng gáy nhẹ
Độ II: đau đầu nhiều – cứng gáy không có dấu thần kinh
Độ III: lơ mơ, lú lẫn, có dấu hiệu thần kinh khu trú
Độ IV: Hôn mê liệt nửa người, gồng mất vỏ, rối loạn thần kinh thực vật
Độ V: Hôn mê sâu, gồng mất não, hấp hối
Cận lâm sàng:
CT scan: phát hiện xuất huyết dưới nhện trên 95% trường hợp. Một số trường hợp muộn CT- scan (-) cần thiết phải chọc dò dịch não tuỷ để chẩn đoán
CT angiography, MR angiography: để xác định vị trí, kích thước túi phình
DSA: là tiêu chuẩn vàng để chẩn đoán xác định và cho chỉ định điều trị
Điều trị:
Nguyên tắc điều trị ( cho các túi phình đã vỡ )
Hồi sức nội khoa
Điều trị biến chứng sau vỡ túi phình ( tái vỡ túi phình, đầu nước cấp tính, co thắt mạch máu não, động kinh ) ‒ Điều trị đặc hiệu cho túi phình.
Các phương pháp điều trị
Phẫu thuật kẹp túi phình
Can thiệp nội mạch: thả bóng, Coil hoặc tắc động mạch gốc
Theo dõi:
Biến chứng sớm
Vỡ túi phình trong lúc can thiệp
Co thắt mạch ngăn cản việc can thiệp nội mạch
Không tắc được hoàn toàn trong can thiệp lần đầu
Biến chứng muộn: túi phình bị tái thông và phát triển lại
Tái khám:
Sau 1 tháng – 3 tháng – 6 tháng – 1 năm
Chụp MRA hay DSA kiểm tra lại sau 6 tháng
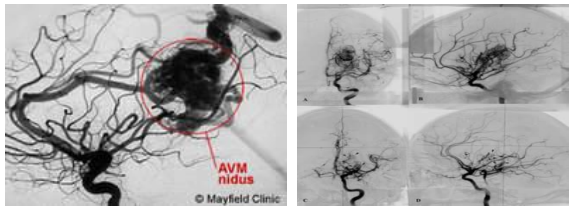
Dị dạng động tĩnh mạch não (avm)
Đại cương:
Định nghĩa: là một tổn thương gồm có 3 thành phần: các động mạch nuôi, búi dị dạng (nidus), và các tĩnh mạch dẫn lưu.
Tần xuất: 0,14% – 0,8% trong dân số ( theo Garretson 1985 và Jellinger 1986 )
Phân loại:
Theo vị trí:
AVM vỏ não
AVM dưới vỏ
AVM quanh não thất
Theo Spetzler – Martin dựa vào 3 tiêu chí
Kích thước:
Nhỏ
Trung bình ( 3-6 cm ): 2 điểm
Lớn > 6cm: 3 điểm
Vị trí
Vùng không chức năng: 0 điểm
Vùng chức năng: 1 điểm
Tĩnh mạch dẫn lưu
Đổ về tĩnh mạch nông: 0 điểm
Đổ về tĩnh mạch sâu: 1 điểm
Chẩn đoán:
Lâm sàng
Xuất huyết não: Nguy cơ xuất huyết não 3-6 % mỗi năm, tỉ lệ tử vong và tàn phế do vỡ AVM khoảng 13%.
Đau đầu
Dấu thần kinh khu trú do AVM chèn ép
AVM ở vùng màng cứng có thể nghe được tiếng thổi ‒ Đầu nước ( do tĩnh mạch dẫn lưu đổ về tĩnh mạch Gallen gây dãn lớn tĩnh mạch Gallen chèn ép cống não).
Suy tim sung huyết
Cận lâm sàng
CT scan có càn quang: là những khối bắc cản quang không đồng nhất dạng tổ ong có thể thấy các mạch máu dãn lớn bất thường đôi khi có kèm theo hình ảnh đóng vôi bất thường trong búi dị dạng
MRI: trêm MRI là những khối “ Flow void” những mạch máu dãn lớn bất thường
DSA: thấy được cấu trúc AVM, động mạch nuôi, búi dị dạng, tĩnh mạch dẫn lưu.
Điều trị:
Phẫu thuật: AVM ở vị trí nông, kích thước nhỏ, vùng não không quan trọng, thang điểm Spetzler – Martin ≤ 3 điểm
Xạ trị Gamma Knife: AVM kích thước ≤ 3cm, shunt động tĩnh mạch có lưu lượng thấp, động mạch nuôi kích thước nhỏ.
Can thiệp nội mạch: Nhằm làm giảm bớt lưu lượng máu đến nuôi AVM bằng cách luồn catheter vào các động mạch nuôi và bơm chất gây tắc. Đối với các AVM lớn phức tạp, cần phải phối hợp nhiều phương pháp
Theo dõi:
Biến chứng sớm:
Phù não và xuất huyết(sau mổ )
Sung huyết do tắc tĩnh mạch dẫn lưu
Biến chứng muộn:
Xuất huyết tái phát sau tắc mạch
Động kinh
Huyết khối muộn các tĩnh mạch dẫn lưu, xoang tĩnh mạch sau mổ hoặc xuất huyết tái phát từ phần búi dị dạng còn lại
Tái khám:
Sau 1 tháng – 3 tháng – 6 tháng – 1 năm, Chụp MRA hay DSA kiểm tra lại sau 6 tháng