Chun Pan , Lu Chen , Cong Lu , Wei Zhang , Jia-An Xia , Michael C Sklar , Bin Du , Laurent Brochard ; Haibo Qiu
https://doi.org/10.1164/rccm.202003-0527LE PubMed: 32200645
Received: March 05, 2020 Accepted: March 20, 2020 Published Online: March 23, 2020
Bệnh dịch coronavirus 2019 (Covid-19) đã được Tổ chức Y tế Thế giới tuyên bố là một trường hợp khẩn cấp về y tế công cộng vào ngày 30 tháng 1 năm 2020. Phần lớn (67-85%) bệnh nhân bị bệnh nặng được đưa vào các đơn vị chăm sóc đặc biệt với nhiễm trùng cấp tính được xác nhận hội chứng hô hấp coronavirus 2 (SARS- CoV-2) đã phát triển hội chứng suy hô hấp cấp tính (ARDS) (1, 2). Tỷ lệ tử vong của những bệnh nhân này là cao (61,5%) trong một nghiên cứu quan sát 52 trường hợp (2) từ một trung tâm duy nhất – Bệnh viện Jinyintan (một trung tâm được chỉ định tạm thời cho các bệnh nhân bị bệnh nghiêm trọng với Covid-19), Vũ Hán, Trung Quốc. Đối với bệnh nhân mắc ARDS, các đặc điểm cụ thể của hội chứng, như cơ học hô hấp, vẫn chưa được biết. Cụ thể, một câu hỏi lâm sàng quan trọng để cá nhân hóa việc quản lý những bệnh nhân này là liệu phổi có thể được huy động với áp lực dương cuối thì thở ra (PEEP) cao cho từng bệnh nhân hay không.
Trong quá trình chăm sóc những bệnh nhân nguy kịch với ARDS liên quan đến SARS- CoV-2 tại Bệnh viện Jinyintan, hai trong số các tác giả (C.P. và H.Q.) đã trực tiếp phụ trách những bệnh nhân này. Các quyết định lâm sàng về mức PEEP phù hợp là một thách thức, đặc biệt là khi PEEP được điều chỉnh dựa trên bảng ARDSnet PEEP-FiO2. Với PEEP cao (ví dụ: 15 cmH2O), áp lực cao nguyên thường trở nên cực kỳ cao (> 45 cmH2O) và bệnh nhân có vẻ đáp ứng kém, thường chỉ cải thiện mức độ oxy hóa khiêm tốn, tăng áp lực đẩy và/hoặc hạ huyết áp. Do khối lượng công việc lâm sàng cao và môi trường rất hạn chế, những quan sát bên giường này không được thực hiện một cách có hệ thống và cũng không được ghi lại.
Cho đến gần đây, việc đánh giá định lượng tiềm năng huy động phổi là rất thiếu chính xác ở đầu giường (3). Gần đây, nhóm của chúng tôi (LC, MCS, LB) đã mô tả một chỉ số dựa trên cơ học mới để định lượng trực tiếp tiềm năng huy động phổi, được gọi là tỷ lệ Huy động/Bơm phồng (tỷ lệ R/I – Recruitment-to-Inflation ratio) (4). Nó ước tính mức tăng của thể tích phổi thở ra do PEEP gây ra được phân phối giữa phổi được huy động (recruitment) và bơm phồng và/hoặc siêu bơm phồng (hyperinflation) của “phổi em bé” khi áp dụng PEEP cao hơn. Tỷ lệ R/I phạm vi từ 0 đến 2.0 và càng cao, tiềm năng huy động phổi càng cao: tỷ lệ R/I là 1.0 cho thấy khả năng huy động cao, vì khối lượng sẽ được phân phối tương tự như phổi được huy động và chia cho “phổi em bé”. Phương pháp này có thể được thực hiện ở đầu giường và chỉ cần một động tác thở đơn trên bất kỳ máy thở nào. Thao tác này đặc biệt hữu ích trong các điều kiện có nguy cơ lây truyền vi rút cao bằng cách ngắt kết nối, vận chuyển hoặc các thủ thuật phức tạp. Các bác sĩ lâm sàng ở Vũ Hán đã quyết định sử dụng biện pháp huy động này một cách có hệ thống ở một loạt bệnh nhân mắc ARDS liên quan đến SARSCoV-2 và cũng để đánh giá hiệu quả của việc định vị cơ thể.
Phương pháp
Đây là một nghiên cứu hồi cứu, quan sát được thực hiện trong một ICU 35 giường tại Bệnh viện Vũ Hán Jinyintan. Hội đồng đánh giá đạo đức thể chế đã phê duyệt nghiên cứu này (KY-2020-10.02). Văn bản đồng ý đã được miễn do thiết kế quan sát và nhu cầu cấp thiết để thu thập dữ liệu cho bệnh truyền nhiễm này. Các biểu đồ lâm sàng của bệnh nhân trưởng thành có Covid-19 được xác nhận trong phòng thí nghiệm được thừa nhận trong ICU đã được xem xét. Họ đã được thở máy xâm lấn và đáp ứng các tiêu chí cho ARDS (định nghĩa Berlin) (5), được truyền thuốc an thần liên tục và được đánh giá về cơ học hô hấp bao gồm cả việc huy động phổi, trong tuần 18 tháng 2 năm 2020. Tuần này (6 – 6 cửa sổ quan sát ngày) đã được chọn để nhóm lâm sàng ghi lại các phép đo bổ sung này trong biểu đồ.
Bệnh nhân được thở máy ở chế độ kiểm soát thể tích với thể tích khí lưu thông ở mức 6 mL/kg trọng lượng cơ thể dự đoán. Tư thế nằm sấp được thực hiện trong khoảng thời gian 24 giờ khi PaO2/FiO2 thấp hơn 150 mmHg. Lưu lượng, thể tích và áp lực đường thở được đo bằng máy thở (SV300, Mindray, Trung Quốc). Rò rỉ mạch đã được loại trừ thông qua thủ thuật tắc cuối thì hít vào 6 giây. Các phép đo được thực hiện tại mức PEEP cài trên lâm sàng và được lặp lại vào mỗi buổi sáng trong những ngày quan sát, khi có thể. PEEP tổng và áp lực cao nguyên được đo bằng một lần tắc cuối thì thở ra và tắc cuối thì hít vào ngắn, tương ứng.
Việc đóng hoàn toàn đường thở được đánh giá bằng cách thực hiện bơm phồng lưu lượng thấp (6 L/phút) và bằng cách so sánh với độ giãn nở của bộ dây thở như mô tả trước đây (6). Tiềm năng huy động phổi được đánh giá theo tỷ lệ R/I (4), có thể được tính toán tự động từ một trang web (https://crec.coemv.ca). Do quyền truy cập hạn chế vào máy tính hoặc internet trong khi có các biện pháp phòng ngừa qua đường không khí, một tác giả (LC) đã cung cấp một hình thức nhỏ gọn để tính toán tỷ lệ R/I theo cách thủ công. Ở những bệnh nhân không đóng đường thở:
trong đó VTe,H→L biểu thị thể tích khí lưu thông thở ra từ PEEP cao đến thấp trong 1 nhịp thở đơn, VTe,H là thể tích khí lưu thông thở ra ở PEEP cao, VTi thể tích khí lưu thông ở áp lực hít vào đặt trước, Pplat,L là áp lực cao nguyên ở mức PEEP thấp và PEEPH và PEEPL là biểu thị PEEP cao và thấp, tương ứng. Ở những bệnh nhân bị đóng đường thở, PEEP thấp được thay thế bằng áp lực mở đường thở được đo khi đường thở được mở lại phía trên đường thở (6). Ngưỡng 0,5 được sử dụng như để xác định khả năng huy động cao (tỷ lệ R/I ≥ 0,5) và khả năng huy động thấp (tỷ lệ R/I 2O ở tất cả các bệnh nhân.
Các kết quả
Mười hai bệnh nhân đã được ghi danh (7 nam và 5 nữ, 59 ± 9 tuổi). Tất cả bệnh nhân đã được chuyển từ các bệnh viện khác. Vào ngày đặt nội khí quản, PaO2/FiO2 là 130 ± 55 mmHg với PaCO2 57 ± 27 mmHg. Đáng lưu ý, bệnh nhân nhận được nhiều ngày hỗ trợ thở không xâm lấn hoặc xâm lấn trước ngày quan sát đầu tiên. Trong thời gian quan sát 6 ngày, 7 bệnh nhân đã nhận được ít nhất một phiên thông khí nằm sấp. Ba bệnh nhân nhận được cả thông khí nằm sấp và ECMO. Ba bệnh nhân tử vong (25%).
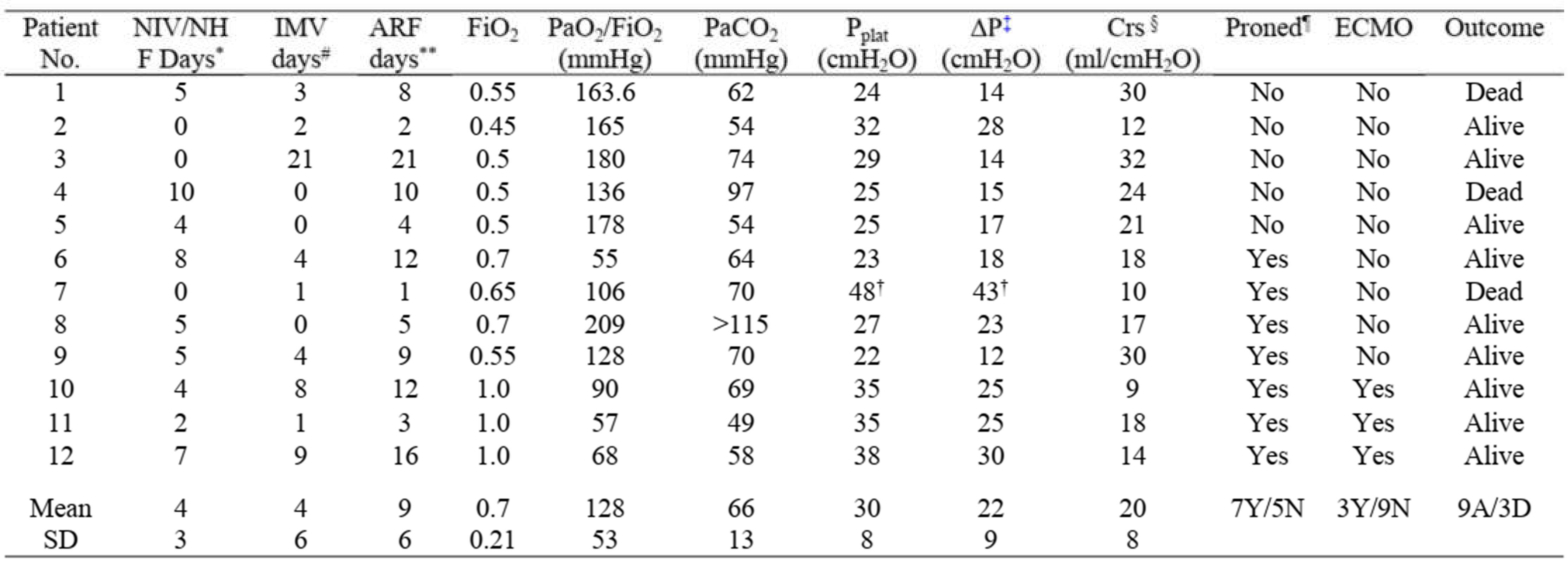
Các giá trị tồi tệ nhất đối với trao đổi khí và cơ học hô hấp được báo cáo trong Bảng 1 (kém nhất có nghĩa là PaO2/FiO2 thấp nhất hoặc áp lực đẩy cao nhất hoặc độ giãn nở hệ hô hấp thấp nhất). Không đóng cửa đường thở hoàn toàn cũng không PEEP tự động ở bất kỳ bệnh nhân nào.
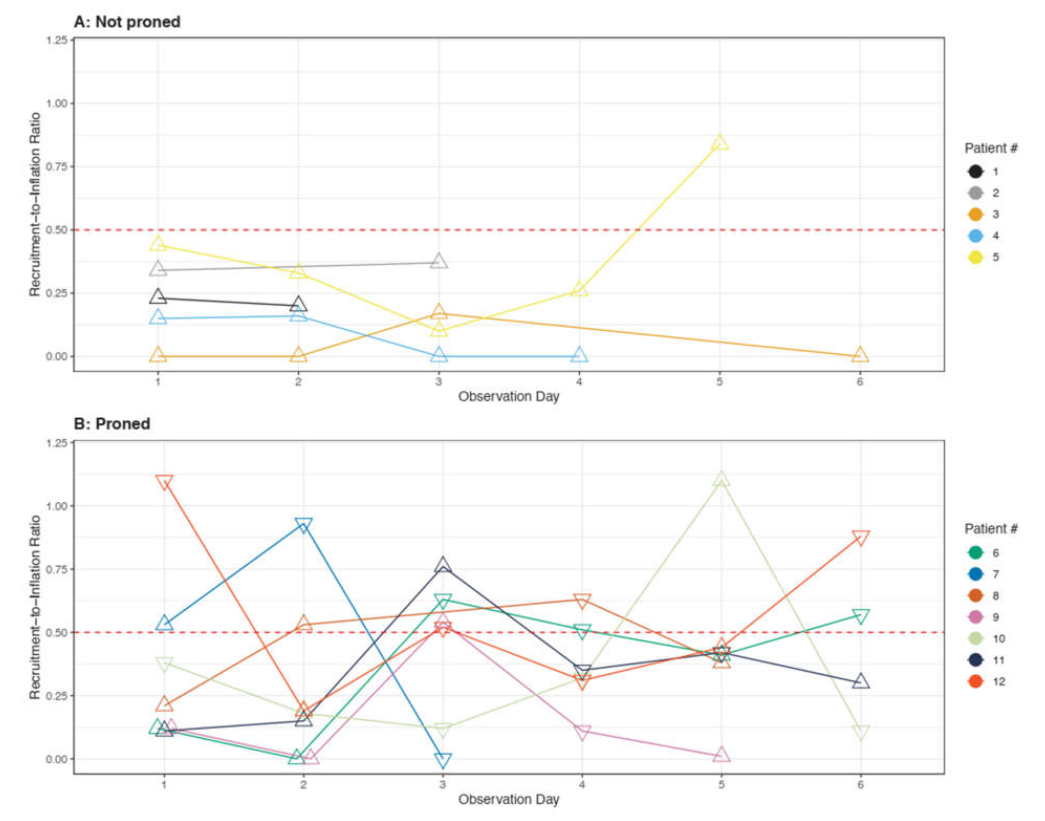
Trong số 12 bệnh nhân, 10 (83%) bị huy động kém (tỷ lệ R/I: 0,21 ± 0,14) trong ngày đầu tiên quan sát. Như được hiển thị trong Hình 1, những bệnh nhân không nhận được thông khí nằm sấp có khả năng huy động kém (chỉ 1 trong số 17 phép đo hàng ngày cho thấy khả năng huy động cao). Ngược lại, vị trí cơ thể xen kẽ giữa vị trí nằm ngửa và nằm sấp có liên quan đến khả năng huy động phổi tăng (13 trong số 36 phép đo hàng ngày cho thấy khả năng huy động cao; P = 0,020 bằng thử nghiệm chi bình phương giữa hai nhóm). Thông khí nằm sấp chỉ định là một tam giác lộn ngược trong Hình 1. Ở những bệnh nhân nhận được tư thế nằm sấp, PaO2/FiO2 đã tăng từ 120 ± 61 mmHg khi nằm ngửa đến 182 ± 140 mmHg ở tư thế nằm sấp (P = 0,065 khi thử nghiệm t cặp).
Bảng 1. Trao đổi khí và cơ học hô hấp tồi tệ nhất trong những ngày quan sát
Hình 1. Các phép đo hàng ngày về tỷ lệ Huy động/Bơm phồng (R/I) hàng ngày cho từng bệnh nhân trong những ngày quan sát. Mỗi bệnh nhân được trình bày trong một màu sắc riêng biệt. A: Năm bệnh nhân không nhận được thông khí nằm sấp. Mỗi tam giác biểu thị một phép đo ở vị trí nằm ngửa. B: Bảy bệnh nhân đã nhận được ít nhất một phiên thông khí nằm sấp. Mỗi tam giác lộn ngược biểu thị một phép đo ở thông khí nằm sấp. Lưu ý rằng mỗi phiên nằm sấp duy trì trong 24 giờ. Đường gạch ngang biểu thị mức giới hạn tỷ lệ R/I để xác định khả năng huy động phổi (tỷ lệ R/I ≥ 0,5 cho thấy khả năng huy động cao).
Thảo luận
Đây là nghiên cứu đầu tiên mô tả cơ học hô hấp và khả năng huy động phổi trong một nhóm nhỏ bệnh nhân thở máy với ARDS liên quan đến SARS-CoV-2. Những phát hiện chính có thể quan trọng đối với việc quản lý lâm sàng và được nêu ra dưới đây: 1) Không ai trong số các bệnh nhân được ghi danh có đóng kín đường thở cũng như tự động PEEP; 2) áp lực đẩy cao và độ giãn nở hệ hô hấp thấp; 4) phần lớn trong số họ là huy động kém với PEEP cao nhưng khả năng huy động dường như thay đổi khi thay thế vị trí cơ thể.
Tính tổng quát của các phát hiện của chúng tôi đối với tất cả các trường hợp ARDS liên quan đến SARS-CoV-2 có thể được thực hiện. Trước hết, cỡ mẫu (n = 12) là nhỏ và không ngẫu nhiên. Các bệnh nhân bị nặng và có áp lực đẩy trung bình 22 cmH2O mặc dù sử dụng thể tích khí lưu thông 6 ml/kg. Mặc dù chúng tôi không thể so sánh khả năng huy động được đo bằng tỷ lệ R/I với kỹ thuật khác (ví dụ: chụp cắt lớp vi tính), tỷ lệ R/I thấp ở ngày 1 có vẻ phù hợp với ấn tượng lâm sàng của các bác sĩ lâm sàng. Đáng chú ý, những bệnh nhân này đã nhận được thời gian thở máy không xâm lấn và xâm lấn khác nhau và sẽ rất lý tưởng để đo những bệnh nhân này ngay khi họ được đặt nội khí quản. Một phát hiện đáng ngạc nhiên rằng vị trí cơ thể xen kẽ được theo sau với khả năng huy động phổi tăng lên rất thú vị nhưng cần phải được xác nhận. Sự cải thiện oxy hóa ở tư thế nằm sấp không có ý nghĩa thống kê nhưng dường như có liên quan đến lâm sàng. Ba bệnh nhân nhận được cả hai tư thế nằm sấp và oxy hóa màng ngoài cơ thể, điều này cũng có thể ảnh hưởng đến khả năng huy động phổi (7).
Trong quá trình thực hành lâm sàng của chúng tôi, PEEP được thiết lập theo ý riêng của bác sĩ lâm sàng. Tuy nhiên, một khi tỷ lệ R/I được xác định, 5-10 cmH2O PEEP thường được sử dụng nếu bệnh nhân có thể huy động kém. Ở những bệnh nhân có khả năng huy động cao, PEEP cao hơn được sử dụng miễn là áp lực cao nguyên có thể chịu được.
Tóm lại, dữ liệu của chúng tôi cho thấy khả năng huy động phổi thấp có thể được đánh giá ở đầu giường ngay cả trong một môi trường rất hạn chế và ở bệnh nhân mắc ARDS do COVID- 19. Thông khí nằm sấp xen kẽ cải thiện khả năng huy động phổi. Phát hiện của chúng tôi không ngụ ý rằng tất cả các bệnh nhân mắc ARDS liên quan đến SARSCoV-2 đều có thể huy động kém, và cả mức độ nghiêm trọng và cách quản lý của những bệnh nhân này có thể khác biệt đáng kể giữa các vùng. Thay vào đó, chúng tôi nghĩ rằng những phát hiện này có thể kích động các bác sĩ lâm sàng đánh giá cơ học hô hấp và khả năng huy động phổi trong dân số này.
References
Huang C, Wang Y, Li X, Ren L, Zhao J, Hu Y, Zhang L, Fan G, Xu J, Gu X, Cheng Z, Yu T, Xia J, Wei Y, Wu W, Xie X, Yin W, Li H, Liu M, Xiao Y, Gao H, Guo L, Xie J, Wang G, Jiang R, Gao Z, Jin Q, Wang J, Cao B. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet 2020; 395: 497-506.
Yang X, Yu Y, Xu J, Shu H, Xia J, Liu H, Wu Y, Zhang L, Yu Z, Fang M, Yu T, Wang Y, Pan S, Zou X, Yuan S, Shang Y. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020.
Chen L, Brochard L. Lung volume assessment in acute respiratory distress syndrome. Curr Opin Crit Care 2015; 21: 259-264.
Chen L, Del Sorbo L, Grieco DL, Junhasavasdikul D, Rittayamai N, Soliman I, Sklar MC, Rauseo M, Ferguson ND, Fan E, Richard JM, Brochard L. Potential for Lung Recruitment Estimated by the Recruitment-to-Inflation Ratio in Acute Respiratory Distress Syndrome. A Clinical Trial. Am J Respir Crit Care Med 2020; 201: 178-187.
Force ADT, Ranieri VM, Rubenfeld GD, Thompson BT, Ferguson ND, Caldwell E, Fan E, Camporota L, Slutsky AS. Acute respiratory distress syndrome: the Berlin Definition. JAMA : the journal of the American Medical Association 2012; 307: 2526-2533.
Chen L, Del Sorbo L, Grieco DL, Shklar O, Junhasavasdikul D, Telias I, Fan E, Brochard L. Airway Closure in Acute Respiratory Distress Syndrome: An Under-estimated and Mis- interpreted Phenomenon. Am J Respir Crit Care Med 2018; 197: 132-136.
Camporota L, Caricola EV, Bartolomeo N, Di Mussi R, Wyncoll DLA, Meadows CIS, Amado- Rodriguez L, Vasques F, Sanderson B, Glover GW, Barrett NA, Shankar-Hari M, Grasso S. Lung Recruitability in Severe Acute Respiratory Distress Syndrome Requiring Extracorporeal Membrane Oxygenation. Crit Care Med 2019; 47: 1177-1183.