Giới thiệu
Mặc dù các bác sĩ lâm sàng nỗ lực hết sức, nhiều phương pháp điều trị được đề xuất cho hội chứng nguy kịch hô hấp cấp tính (ARDS) đã cho thấy không có lợi ích hoặc gây ra tác hại. Những can thiệp này bao gồm các loại thuốc nhằm thay đổi sinh lý phổi, chẳng hạn như sử dụng chất hoạt động bề mặt và các chế độ thông khí chuyên dụng cố gắng giảm thiểu tổn thương phổi trong khi duy trì trao đổi khí đầy đủ.1,2 Thông khí thể tích khí lưu thông (Vt) thấp và áp lực dương cuối thì thở ra (PEEP) cao đã cho thấy lợi ích, nhưng việc sử dụng các biện pháp can thiệp này là không chắc chắn. Thuốc giãn cơ cũng có thể có hiệu quả, nhưng cần nhiều nghiên cứu hơn.3 Một trong số các biện pháp can thiệp có vẻ như cải thiện tỷ lệ tử vong là tư thế nằm sấp, một biện pháp can thiệp được sử dụng trong dân số của đơn vị chăm sóc đặc biệt (ICU).4 Chương này thảo luận sự biện minh sinh lý cho cách tiếp cận như vậy, cũng như các tài liệu hỗ trợ. Các chiến lược định vị khác ở bệnh nhân mắc ARDS cũng được thảo luận.
Tư thế nằm sấp trong ards
Cơ chế lợi ích có thể
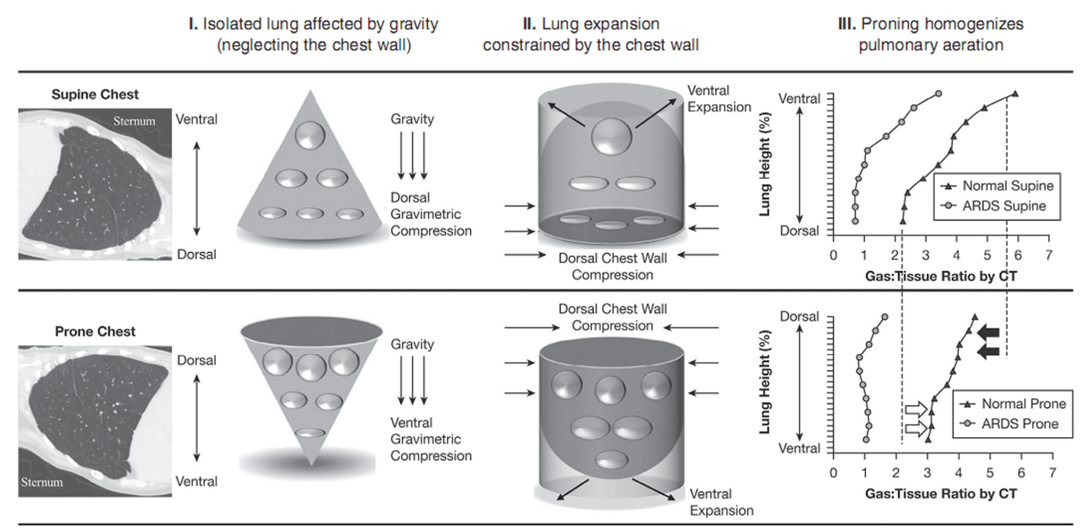
Ở tư thế nằm ngửa, các cấu trúc trung thất ưu tiên gây áp lực lên phổi, đặc biệt là thùy thấp hơn được tưới máu tốt.5 Tình huống này về mặt lý thuyết có thể dẫn đến tình trạng xẹp phổi vùng phụ thuộc, với sự mất phù hợp thông khí/tưới máu sau đó (Hình 18.1). Ngược lại, bằng cách xoay người bệnh sang nằm sấp, trọng lượng của tim được lấy ra khỏi phổi, và thay vào đó chủ yếu nằm trên xương ức. Ngoài ra, ở tư thế nằm sấp, nội tạng bụng được kéo về phía trước, thay vì ép các thùy phổi dưới.6,7 Trọng lực dường như là yếu tố quyết định ít quan trọng hơn của tưới máu khu vực so với thông khí; người ta đã chứng minh rằng ở cả hai trạng thái nằm ngửa và nằm sấp, máu chảy tốt hơn đến các phần lưng của phổi.8 Sự cải thiện của phù hợp V/Q (thông khí/tưới máu) với sự thông khí tốt hơn của các vùng phổi lưng này dường như là cơ chế chính nhờ đó tư thế nằm sấp cải thiện oxygen hóa.
Hình 18.1 Tương tác phổi và thành ngực với trọng lực ở các tư thế nằm sấp và nằm ngửa. Cột I cho thấy một phổi đơn độc (hình nón) và các đơn vị phế nang (vòng tròn) được lấy ra khỏi thành ngực và minh họa các tác động khác biệt của trọng lực ở tư thế nằm sấp so với vị trí nằm ngửa. Cột II cho thấy tác động của việc nén phổi bởi thành ngực cứng nhắc, một lần nữa theo cả hai hướng nằm sấp và nằm ngửa. Cột III hiển thị dữ liệu thử nghiệm hỗ trợ mô hình. ARDS, hội chứng suy hô hấp cấp tính; CT, chụp cắt lớp vi tính. (Được sửa đổi từ Gattinoni L, Taccone P, Carlesso E, Marini JJ et al. Tư thế nằm sấp hội chứng suy hô hấp cấp tính: hợp lý, chỉ định và giới hạn.48)
Giảm tải trọng lượng từ các cấu trúc ngoài phổi không phải là cơ chế duy nhất giúp tư thế nằm sấp làm tăng thể tích phổi nghỉ ngơi.9 Mặc dù thuận tiện và an toàn cho các bệnh nhân bị bệnh nghiêm trọng nằm ngửa, rất ít người thực sự ngủ ở tư thế này. Người ta đã quan sát thấy rằng lồng ngực và phổi của con người đã phát triển để hoạt động tốt nhất ở tư thế nằm sấp, đó là định hướng điển hình cho phần lớn các động vật có vú. Mặc dù có xu hướng, có sự phù hợp về hình dạng của phổi và thành ngực (do hình dạng không đối xứng của phổi), dẫn đến sục khí đồng nhất hơn và tăng dung tích cặn chức năng (FRC) so với định vị nằm ngửa.10,11
Cả hai đều giảm sự chèn ép của phổi bởi tim và bụng, cũng như sự phù hợp về hình dạng tốt hơn của phổi và thành ngực góp phần tăng thể tích phổi, sục khí đồng nhất hơn và kết hợp V/Q tốt hơn ở tư thế nằm sấp so với nằm ngửa. Các cơ chế này dường như là những lý do chính mà theo đó tư thế nằm sấp (định hướng trước) giúp cải thiện quá trình oxy hóa. Tuy nhiên, việc cải thiện oxy trong ARDS không đảm bảo kết quả bệnh nhân tốt hơn.12 Do đó, các nhà điều tra đã tìm cách xác định liệu thông khí nằm sấp có thể làm giảm sự phát triển của tổn thương phổi do máy thở ( VILI, ventilator-induced lung injury) hay không.
Các cơ chế đề xuất giảm VILI bao gồm giảm ứng suất cắt (shear stress) và giảm bơm phồng quá mức phế nang (alveolar hyper-inflation), dẫn đến giảm tình trạng căng quá mức (overdistension) khi thở máy có kiểm soát. Các nghiên cứu trên động vật cũng cho thấy sự suy giảm VILI do tư thế nằm sấp. 13 Mặc dù bằng chứng trực tiếp về việc giảm VILI ở người là thiếu, dịch rửa phế quản phế nang từ các bệnh nhân ARDS được chỉ định cho thấy các dấu hiệu viêm giảm so với bệnh nhân ở tư thế nằm ngửa. Giảm VILI có thể giải thích tại sao trao đổi khí của bệnh nhân được cải thiện trong quá trình nằm sấp không chắc chắn cho thấy khả năng sống sót được cải thiện.15
Hiệu ứng huyết động của tư thế nằm sấp thay đổi. Tư thế nằm sấp có thể tạo ra tác dụng có lợi cho tâm thất phải, bằng cách giảm trương lực mạch máu phổi và giảm sức cản mạch máu phổi (PVR), độc lập với tác dụng có lợi của nó đối với oxy hóa.16 Một cơ chế tiềm năng của tư thế nằm sấp làm giảm PVR sẽ được thông qua huy động phổi trong ARDS nếu tư thế nằm sấp nhằm khôi phục lại FRC. Một loạt trường hợp khác đã chứng minh rằng, ở những bệnh nhân dự trữ tiền tải, tư thế nằm sấp tăng cung lượng tim đáng kể (có lẽ bằng cách cải thiện chức năng [RV] thất phải).17
Cuối cùng, việc xác định tư thế nằm sấp dẫn đến vị trí tương đối về phía trước của khí quản và hầu họng so với phổi, có thể hỗ trợ giải phóng bài tiết và phòng ngừa viêm phổi do thở máy (VAP). Giảm nguy cơ VAP với tư thế nằm sấp được cho thấy trong mô hình lợn. Tuy nhiên, cho đến nay, các nghiên cứu ở người đã cho thấy sự khác biệt không nhất quán về tỷ lệ VAP ở tư thế nằm sấp so với các vị trí khác.19-21
Bằng chứng/thử nghiệm lâm sàng
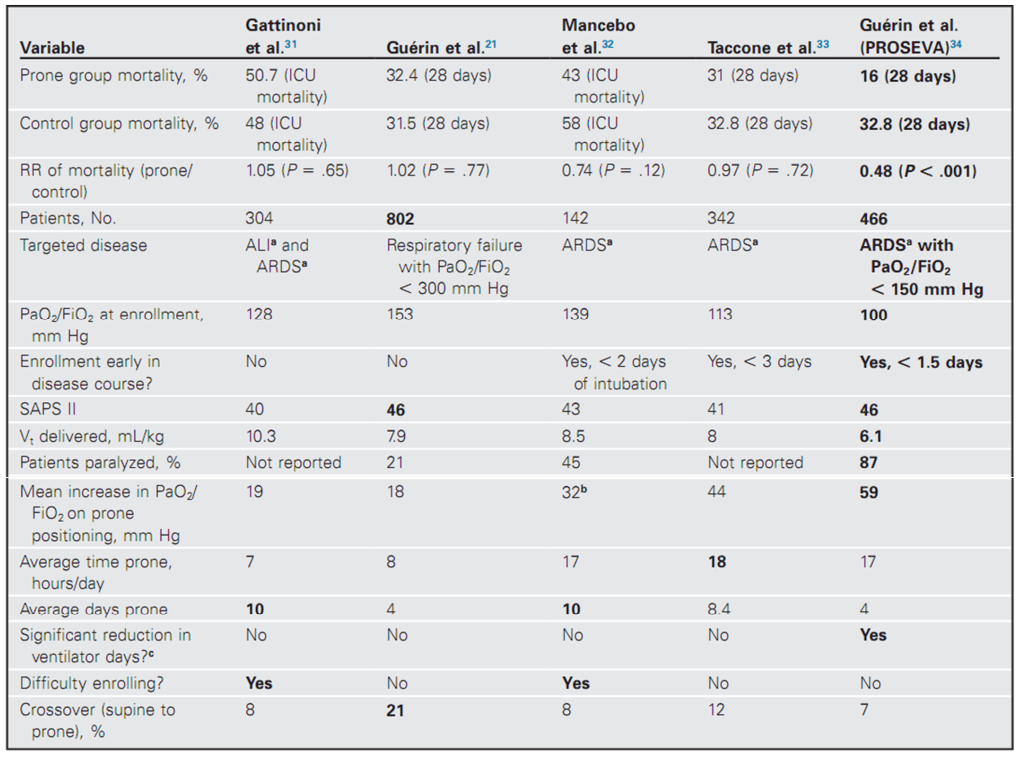
Một số dữ liệu thử nghiệm đầu tiên trong quá trình nằm sấp đã được Christie và Beams thu thập vào năm 1922, người đã báo cáo sự suy giảm dung tích sống đối với việc nằm ngửa so với thông khí nằm sấp ở những người bình thường.22 Từ 1970 tư thế nằm sấp đã bắt đầu áp dụng cho bệnh nhân mắc ARDS.23 Bảng 18.1 phác thảo năm thử nghiệm ngẫu nhiên chính về thông khí nằm sấp ở người lớn bị ARDS và tổn thương phổi cấp tính. Các thử nghiệm ngẫu nhiên có đối chứng (RCT) khác cũng đã được tiến hành, nhưng nhìn chung chỉ giới hạn ở các tập hợp dân số cụ thể hoặc có số lượng nhỏ người tham gia và không được thảo luận sâu. 14,24- 30
Gattinoni và các đồng nghiệp đã nghiên cứu 304 bệnh nhân mắc ARDS, ngẫu nhiên thông khí thông thường so với tư thế nằm sấp trong 7 giờ mỗi ngày.31 Nghiên cứu được công bố năm 2001: do đó thể tích khí lưu thông trung bình là 10 ml/kg trọng lượng cơ thể dự đoán ở cả hai nhóm, với áp lực đường thở đỉnh trung bình > 32 cm H2O. Tỷ lệ trung bình của PaO2 /FiO2 (hoặc PF) là 32 và Taccone et al. 33 cũng không cho thấy lợi ích của việc nằm sấp, mặc dù số giờ trung bình ở tư thế nằm sấp tăng lên lần lượt là 17 và 18 giờ. Thời hạn nằm sấp đã gây tranh cãi trong nhiều thập kỷ; một mặt, các bác sĩ lâm sàng lập luận rằng nếu tư thế nằm sấp bảo vệ phổi, thì phần lớn thời gian nên dành cho bệnh nhân nằm sấp bệnh hơn là nằm ngửa. Mặt khác, một số người đã lập luận rằng lợi ích của tư thế nằm sấp ảnh hưởng có thể được xác định khi sử dụng thông khí bảo vệ phổi mở (nghĩa là Vt thấp và PEEP cao; Hình 18.2), trong trường hợp đó, nguy cơ thở máy nằm ngữa có thể ít quan trọng.36
Guérin và các đồng nghiệp đã chọn ngẫu nhiên 791 bệnh nhân bị suy hô hấp cấp tính nằm sấp so với nằm ngửa giữa năm 1998 và 2002 tại 21 ICU chung ở Pháp. Mặc dù nghiên cứu yêu cầu huy động bệnh nhân có bằng chứng lâm sàng và X quang của ARDS và với tỷ lệ PF 21 độ giãn nở tĩnh của hệ hô hấp trung bình khoảng 40 ml/cm H2O ở cả hai nhóm – cho thấy tương đối phổi giãn nở tốt. Thể tích khí lưu thông trước ARDSNET là 10-11 mL/kg, với áp lực đẩy trung bình 20 cm H2O và PEEP
BẢNG 18.1 Thử nghiệm thông khí nằm sấp trong ARDS.
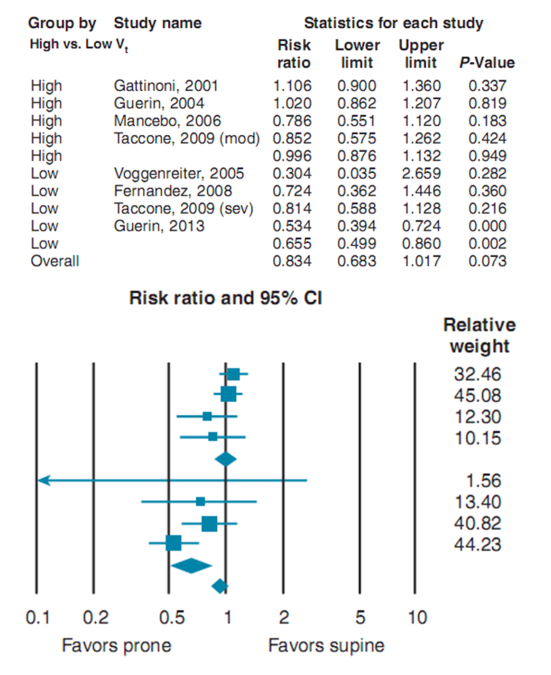
Hình 18.2 Ảnh hưởng của tư thế nằm sấp đến tỷ lệ tử vong, nói chung và phân tầng theo thể tích khí lưu thông cơ sở trung bình. Thể tích khí lưu thông cao (Vt) được định nghĩa là > 8 mL/kg trọng lượng cơ thể dự đoán (PBW) và Vt thấp là 8 mL/kg PBW. CI, khoảng tin cậy. (Từ Beitler et al.36)
Một phân tích tổng hợp năm 2008 của 5 thử nghiệm chính về tư thế nằm sấp trong ARDS 37 đã đặt ra câu hỏi rằng, nhóm bệnh nhân được dán nhãn là ARDS, là nhóm có tỷ lệ tử vong cao, thứ phát sau thiếu oxy và VILI đó cũng có thể được hưởng lợi từ tư thế nằm sấp. Cho đến nay, không có nghiên cứu nào áp dụng các chiến lược phổi mở/giới hạn nghiêm ngặt căng giãn phổi trong cả hai nhóm kiểm soát và can thiệp.
Thử nghiệm PROSEVA, một RCT đa trung tâm khác của Pháp do Guérin và các đồng nghiệp đứng đầu,34 đã được xuất bản vào năm 2013. Tổng cộng có 466 bệnh nhân được đưa vào thử nghiệm và được chọn ngẫu nhiên để thở máy căng giãn thấp (kiểm soát áp suất) so với cùng một chiến lược máy thở tư thế nằm sấp trong 16 giờ mỗi ngày. Sự khác biệt chính trong thử nghiệm này so với các nghiên cứu trước đó là thời điểm ngẫu nhiên xảy ra > 12 giờ sau khi hiện diện (để loại bỏ nguyên nhân gây thiếu oxy máu), tỷ lệ PF thấp hơn 150 ở tất cả các bệnh nhân, bệnh nhân nằm sấp 16 giờ mỗi ngày và điều này tiếp tục cho đến khi tình trạng thiếu oxy bắt đầu hồi phục (tỷ lệ PF > 150, PEEP
Cân nhắc thực tế
Một trong những yếu tố có thể ngăn cản các bác sĩ lâm sàng khỏi tư thế nằm sấp là sợ biến chứng. Mất đường thở, trật đường trung tâm và loét áp lực là những hậu quả tiềm tàng của một lượt nằm sấp.38 Một mối quan tâm khác là việc nằm sấp có thể hạn chế khả năng thực hiện các thủ thuật điều trị cần thiết. Ngoài khả năng tái định vị bệnh nhân nằm ngửa bất cứ lúc nào, những nỗi sợ này có thể mang tính lý thuyết hơn thực tế, với các nghiên cứu và báo cáo trường hợp chứng minh tính khả thi của nhiều biện pháp can thiệp trong khi nằm sấp, bao gồm nội soi phế quản, vận chuyển liên viện và oxy hóa màng ngoài cơ thể (ECMO).39-41 Hơn nữa, tư thế nằm sấp là một can thiệp có thể được sử dụng ngay cả trong các bối cảnh giới hạn tài nguyên.42 Theo truyền thống, phẫu thuật mới mở xương ức được xem là một chống chỉ định tuyệt đối với tư thế nằm sấp; tuy nhiên, một loạt trường hợp nhỏ gồm 10 bệnh nhân đã chứng minh tính khả thi của việc nằm sấp ở bệnh nhân suy hô hấp cấp tính sau phẫu thuật ghép bắc cầu động mạch vành.43
Một mối quan tâm trong quá trình tư thế nằm sấp ảnh hưởng là khả năng tăng áp lực trong ổ bụng (IAP). Trong một loạt 16 bệnh nhân, tư thế nằm sấp đã được hiển thị để tăng IAP từ trung bình 12 4 lên 14 5 mm Hg (P 44 Tuy nhiên, trong một phân tích hồi cứu của 82 bệnh nhân đang điều trị ARDS,41 bệnh nhân béo phì có tỷ lệ suy thận và viêm gan do thiếu oxy cao hơn đáng kể. Một chiến lược tiềm năng để giảm thiểu sự gia tăng IAP liên quan đến việc nằm sấp là sử dụng nệm có đệm.46
Một câu hỏi khác có thể xuất hiện khi bắt đầu nằm sấp là có nên sử dụng giường được thiết kế đặc biệt hay xoay bệnh nhân bằng tay với chăn hoặc cáp treo bệnh nhân. Một biến chứng dường như thường gặp hơn ở những người sử dụng giường xoay tự động là phù kết mạc, xảy ra ở mọi bệnh nhân trải qua liệu pháp đó.47 Các cân nhắc khác bao gồm chi phí, khả năng tiếp cận và trải nghiệm của nhân viên với tư thế nằm sấp. Theo hiểu biết của chúng tôi, không có dữ liệu kết quả cho các công nghệ đắt tiền này để tạo dễ dàng cho việc nằm sấp.
Trong quá trình nằm sấp, có rất ít sự đồng thuận về chiến lược tối ưu cho thông khí. Như đã thảo luận ở trên, Vt thấp dường như rất quan trọng đối với những lợi ích của tư thế nằm sấp được thực hiện.36 Ngoài phát hiện đó, một cách tiếp cận thông khí của bệnh nhân nằm sấp đã không được thống nhất. Phong tỏa thần kinh cơ và quản lý PEEP trong khi nằm sấp cần nghiên cứu nhiều hơn.48 Tuy nhiên, dữ liệu động vật cho thấy tác dụng có lợi của tư thế nằm sấp và PEEP đối với độ giãn nở của phổi có thể độc lập và không hao tốn. các thử nghiệm và có thể có lợi ích gia tăng đối với các chiến lược PEEP cao hơn trong bối cảnh này.
Đáng chú ý, hầu hết các nghiên cứu về tư thế nằm sấp đã được thực hiện như một chiến lược theo kinh nghiệm hơn là một liệu pháp cứu hộ. Kinh nghiệm lâm sàng, cũng như bằng chứng, cho thấy phổi có thể được huy động tối đa trong ARDS sớm và ít hơn khi bệnh tiến triển. Vì vậy, chúng tôi thường ủng hộ cho việc nằm sấp sớm hơn là một liệu pháp cứu hộ hoặc cứu hộ. Tương tự như vậy, việc áp dụng các chiến lược PEEP cao có thể sẽ hữu ích hơn trong ARDS sớm so với muộn. Tuy nhiên, cài đặt PEEP tối ưu trong bối cảnh bệnh nhân ARDS nằm sấp cần phải nghiên cứu thêm.
Khi nào nên ngừng điều trị theo tư thế nằm sấp? Trong PROSEVA, tư thế nằm sấp được tiếp tục cho đến khi có sự cải thiện bền vững về oxy hóa (PaO2/FiO2 ≥ 150 mm Hg với PEEP 10 cm H2O và FiO2 60% trong ít nhất 4 giờ sau khi định vị nằm ngửa). Gợi ý rằng chấm dứt tư thế nằm sấp một khi có bằng chứng rõ ràng về cải thiện lâm sàng và xu hướng đảo ngược quá trình bệnh cơ bản. Rõ ràng, đánh giá đầu giường là hữu ích trong bối cảnh này. Cũng không rõ khi nào nên ngừng phong tỏa thần kinh cơ và an thần sâu và liệu có cho phép bệnh nhân thở tự nhiên ở tư thế nằm sấp hay không.
Các chiến lược tư thế khác
Nâng cao đầu giường
Nâng độ cao của đầu giường (HOB) ngày càng trở thành tiêu chuẩn chăm sóc cho bệnh nhân thở máy. Khẳng định này chủ yếu được thúc đẩy bởi các thử nghiệm chứng minh nguy cơ VAP tăng ở những bệnh nhân nằm đầu phẳng trong 24 giờ đầu sau khi đặt nội khí quản.19,50,51 Tuy nhiên, các nghiên cứu tiếp theo đã chứng minh sự gia tăng oxy và thể tích phổi thở ra ở một số bệnh nhân với ARDS sau khi tăng HOB, đặc biệt là ở vị trí nửa nằm nửa ngồi (HOB 45-60 độ, hạ chân xuống 45 độ) .52,53 Cơ chế cơ bản được cho là dịch chuyển xuống dưới của nội tạng và cơ hoành, cải thiện việc huy động phổi hoặc tăng độ giãn nở của phổi/thành ngực.54 Thật không may, mức độ và thời gian tối ưu của độ cao HOB chưa được thiết lập tốt.
Xoay trở thường xuyên
Về mặt sinh lý, cơ thể người không có ý định nằm yên. Tình trạng này dẫn đến nhiều biến chứng được xác định rõ, bao gồm teo cơ, huyết khối tĩnh mạch sâu và loét áp lực. Các nhà nghiên cứu trong nhiều thập kỷ đã tìm cách xác định xem việc thay đổi tư thế thường xuyên có mang lại lợi ích cho tim phổi.55,56 Các thử nghiệm nhỏ đã chứng minh giảm sự không phù hợp của V/Q trong ARDS.57 Có một số dữ liệu cho thấy giường dao động hoặc trị liệu xoay vòng liên tục có thể làm giảm nguy cơ thấp hơn nhiễm trùng đường hô hấp ở bệnh nhân thở máy hoặc chấn thương cơ học, nhưng không có lợi ích tử vong nào được chứng minh.58-60 Một nghiên cứu gần đây của Cochrane cho thấy bằng chứng hiện tại không đủ để đề xuất hoặc chống lại xoay trở thường xuyên để cải thiện chức năng phổi hoặc tử vong ở ARDS.61 Do tính chất tốn kém và thời gian của giường dao động hoặc quay thường xuyên, cần có thêm bằng chứng trước khi khuyến nghị thực hành này.
Vị trí nghiêng bên
Mặc dù ARDS được định nghĩa là một quá trình 2 bên, một số bệnh nhân (đặc biệt là những bệnh nhân mắc bệnh phổi tiềm ẩn) có bệnh lý rõ rệt hơn ở một bên so với bên kia. Trong những trường hợp như vậy, việc xác định vị trí bệnh nhân có phổi tốt xuống dưới (GLD, good lung down) đã được khuyên là một chiến lược tiềm năng để tối đa hóa tưới máu cho phổi ít bị bệnh. Mặc dù về mặt sinh lý, phương pháp này có vẻ hợp lý (lực hấp dẫn tác động lên lưu lượng máu thúc đẩy tuần hoàn gia tăng ở các vùng phụ thuộc), bằng chứng thực nghiệm xác nhận còn hạn chế. Lưu ý, phương pháp GLD có thể có vấn đề trong bệnh phổi 1 bên, trong trường hợp chảy máu, hoặc phù nề nơi phổi bị bệnh có thể làm tổn hại đến bên khỏe mạnh hơn. Hơn nữa, bằng chứng giai thoại và loạt trường hợp đã chỉ ra rằng nghiêng sang bên bệnh nhân bị bệnh nghiêm trọng có thể thúc đầy các thay đổi huyết động bất lợi.62,63 Mặc dù nhìn chung, những thay đổi này có khả năng dẫn đến kết quả bất lợi.
Khuyến nghị của tác giả
Bằng chứng hiện hỗ trợ xác định tư thế nằm sấp sớm ở những bệnh nhân mắc ARDS nặng.
Không có dữ liệu có sẵn để hỗ trợ tư thế nằm sấp như một chiến lược giải cứu trong ARDS giai đoạn sau.
Tư thế nằm sấp nên được kết hợp với chiến lược thông khí bảo vệ phổi (có độ căng thấp) và nên được tiếp tục trong ít nhất 16 giờ mỗi ngày.
Các biến chứng của việc nằm sấp nói chung là tối thiểu và có thể được giảm thiểu bằng lập kế hoạch và đội ngũ nhân viên giàu kinh nghiệm.
Việc chấm dứt tư thế nằm sấp nên được xem xét một khi có sự cải thiện rõ ràng trong quá trình lâm sàng, trao đổi khí và cơ học hô hấp.
Các chiến lược tư thế khác trong ARDS không được hỗ trợ tốt, mặc dù nâng độ cao của giường ở bệnh nhân được đặt nội khí quản đã được chứng minh là làm giảm nguy cơ mắc VAP và cải thiện cơ học phổi.
References
Spragg RG, Lewis JF, Wurst W, et al. Treatment of acute respiratory distress syndrome with recombinant surfactant protein C surfactant. Am J Respir Crit Care Med. 2003; 167(11):1562-1566.
Lall R, Hamilton P, Young D, et al. A randomised controlled trial and cost-effectiveness analysis of high-frequency oscillatory ventilation against conventional artificial ventilation for adults with acute respiratory distress syndrome. The OSCAR (OSCillation in ARDS) study. Health Technol Assess. 2015;19(23):1-177.
Papazian L, Forel JM, Gacouin A, et al. Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med. 2010;363(12):1107-1116.
Guérin C, Beuret P, Constantin JM, et al. A prospective international observational prevalence study on prone positioning of ARDS patients: the APRONET (ARDS Prone Position Network) study. Intensive Care Med. 2018;44(1): 22-37.
Albert RK, Hubmayr RD. The prone position eliminates com-pression of the lungs by the heart. Am J Respir Crit Care Med. 2000;161(5):1660-1665.
Gattinoni L, Pelosi P, Vitale G, Pesenti A, D’Andrea L, Mascheroni D. Body position changes redistribute lung computed-tomographic density in patients with acute respiratory failure. Anesthesiology. 1991;74(1):15-23.
Mutoh T, Guest RJ, Lamm WJ, Albert RK. Prone position alters the effect of volume overload on regional pleural pressures and improves hypoxemia in pigs in vivo. Am Rev Respir Dis. 1992;146:300-306.
Glenny RW, Lamm WJ, Albert RK, Robertson HT. Gravity is a minor determinant of pulmonary blood flow distribution. J Appl Physiol. 1991;71(2):620-629.
Aguirre-Bermeo H, Turella M, Bitondo M, et al. Lung volumes and lung volume recruitment in ARDS: a comparison between supine and prone position. Ann Intensive Care. 2018;8(1):25.
Mure M, Domino KB, Lindahl SG, Hlastala MP, Altemeier WA, Glenny RW. Regional ventilation-perfusion distribution is more uniform in the prone position. J Appl Physiol. 2000;88(3):1076-1083.
Lumb AB, Nunn JF. Respiratory function and ribcage contri-bution to ventilation in body positions commonly used during anesthesia. Anesth Analg. 1991;73(4):422-426.
Acute Respiratory Distress Syndrome Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory dis-tress syndrome. N Engl J Med. 2000;342(18):1301-1308.
Broccard A, Shapiro RS, Schmitz LL, Adams AB, Nahum A, Marini JJ. Prone positioning attenuates and redistributes ventilator-induced lung injury in dogs. Crit Care Med. 2000;28(2):295-303.
Chan MC, Hsu JY, Liu HH, et al. Effects of prone position on inflammatory markers in patients with ARDS due to commu-nity-acquired pneumonia. J Formos Med Assoc. 2007; 106(9):708-716.
Albert RK, Keniston A, Baboi L, Ayzac L, Guérin C. Prone position-induced improvement in gas exchange does not predict improved survival in the acute respiratory distress syndrome. Am J Respir Crit Care Med. 2014;189(4):494-496.
Zochios V, Parhar K, Vieillard-Baron A. Protecting the right ventricle in ARDS: the role of prone ventilation. J Cardiothorac Vasc Anesth. 2018;32(5):2248-2251.
Jozwiak M, Teboul JL, Anguel N, et al. Beneficial hemody-namic effects of prone positioning in patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2013;188(12):1428-1433.
Zanella A, Cressoni M, Epp M, Hoffmann V, Stylianou M, Kolobow T. Effects of tracheal orientation on development of ventilator-associated pneumonia: an experimental study. Intensive Care Med. 2012;38(4):677-685.
Alexiou VG, Ierodiakonou V, Dimopoulos G, Falagas ME. Impact of patient position on the incidence of ventilator-associated pneumonia: a meta-analysis of randomized controlled trials. J Crit Care. 2009;24(4):515-522.
Ayzac L, Girard R, Baboi L, et al. Ventilator-associated pneu-monia in ARDS patients: the impact of prone positioning. A secondary analysis of the PROSEVA trial. Intensive Care Med. 2016;42(5):871-878.
Guérin C, Gaillard S, Lemasson S, et al. Effects of systematic prone positioning in hypoxemic acute respiratory failure: a randomized controlled trial. JAMA. 2004;292(19):2379-2387. 22. Christie CD, Beams AJ. The estimation of normal vital capac-ity: with especial reference to the effect of posture. Arch Intern Med. 1922;30(1):34-39.
Douglas WW, Rehder K, Beynen FM, Sessler AD, Marsh HM. Improved oxygenation in patients with acute respiratory failure: the prone position. Am Rev Respir Dis. 1977;115(4): 559-566.
Papazian L, Gainnier M, Marin V, et al. Comparison of prone positioning and high-frequency oscillatory ventilation in patients with acute respiratory distress syndrome. Crit Care Med. 2005;33(10):2162-2171.
Fridrich P, Krafft P, Hochleuthner H, Mauritz W. The effects of long-term prone positioning in patients with trauma-induced adult respiratory distress syndrome. Anesth Analg.1996;83(6):1206-1211.
Beuret P, Carton MJ, Nourdine K, Kaaki M, Tramoni G, Ducreux JC. Prone position as prevention of lung injury in comatose patients: a prospective, randomized, controlled study. Intensive Care Med. 2002;28(5):564-569.
Curley MA, Hibberd PL, Fineman LD, et al. Effect of prone positioning on clinical outcomes in children with acute lung injury: a randomized controlled trial. JAMA. 2005;294(2):229-237.
Voggenreiter G, Aufmkolk M, Stiletto RJ, et al. Prone positioning improves oxygenation in post-traumatic lung injury— a prospective randomized trial. J Trauma. 2005;59(2):333-343.
Demory D, Michelet P, Arnal JM, et al. High-frequency oscilla-tory ventilation following prone positioning prevents a further impairment in oxygenation. Crit Care Med. 2007;35(1):106-111.
Fernandez R, Trenchs X, Klamburg J, et al. Prone positioning in acute respiratory distress syndrome: a multicenter randomized clinical trial. Intensive Care Med. 2008;34(8):1487-1491.
Gattinoni L, Tognoni G, Pesenti A, et al. Effect of prone positioning on the survival of patients with acute respiratory failure. N Engl J Med. 2001;345(8):568-573.
Mancebo J, Fernández R, Blanch L, et al. A multicenter trial of prolonged prone ventilation in severe acute respiratory distress syndrome. Am J Respir Crit Care Med. 2006;173(11): 1233-1239.
Taccone P, Pesenti A, Latini R, et al. Prone positioning in patients with moderate and severe acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2009; 302(18):1977-1984.
Guérin C, Reignier J, Richard JC, et al. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013;368(23):2159-2168.
Bernard GR, Artigas A, Brigham KL, et al. The American-European Consensus Conference on ARDS. Definitions, mechanisms, relevant outcomes, and clinical trial coordina-tion. Am J Respir Crit Care Med. 1994;149(3 Pt 1):818-824.
Beitler JR, Shaefi S, Montesi SB, et al. Prone positioning re-duces mortality from acute respiratory distress syndrome in the low tidal volume era: a meta-analysis. Intensive Care Med. 2014;40(3):332-341.
Alsaghir AH, Martin CM. Effect of prone positioning in patients with acute respiratory distress syndrome: a meta-analysis. Crit Care Med. 2008;36(2):603-609.
Lee JM, Bae W, Lee YJ, Cho YJ. The efficacy and safety of prone positional ventilation in acute respiratory distress syndrome: updated study-level meta-analysis of 11 randomized controlled trials. Crit Care Med. 2014;42(5):1252-1262.
Lucchini A, De Felippis C, Pelucchi G, et al. Application of prone position in hypoxaemic patients supported by veno-venous ECMO. Intensive Crit Care Nurs. 2018;48:61-68.
Kalchiem-Dekel O, Shanholtz CB, Jeudy J, Sachdeva A, Pickering EM. Feasibility, safety, and utility of bronchoscopy in patients with ARDS while in the prone position. Crit Care. 2018;22(1):54.
Hersey D, Witter T, Kovacs G. Transport of a prone position acute respiratory distress syndrome patient. Air Med J. 2018;37(3):206-210.
Laux T, Ghali B, Seth B, Jajoo S. Feasibility of prone ventilation in resource-limited setting in rural-based hospital in India: a pilot study. Presented at C45 Critical Care: Against the Wind-ARDS from Identification to Management to Outcomes. Am J Respir Crit Care Med. 2018;197:A5069.
Brüssel T, Hachenberg T, Roos N, Lemzem H, Konertz W, Lawin P. Mechanical ventilation in the prone position for acute respiratory failure after cardiac surgery. J Cardiothorac Vasc Anesth. 1993;7(5):541-546.
Hering R, Wrigge H, Vorwerk R, et al. The effects of prone positioning on intraabdominal pressure and cardiovascular and renal function in patients with acute lung injury. Anesth Analg. 2001;92(5):1226-1231.
Weig T, Janitza S, Zoller M, et al. Influence of abdominal obesity on multiorgan dysfunction and mortality in acute respiratory distress syndrome patients treated with prone positioning. J Crit Care. 2014;29(4):557-561.
Michelet P, Roch A, Gainnier M, Sainty JM, Auffray JP, Papazian L. Influence of support on intra-abdominal pressure, hepatic kinetics of indocyanine green and extravascular lung water during prone positioning in patients with ARDS: a randomized crossover study. Crit Care. 2005;9(3):R251-R257.
Bajwa AA, Arasi L, Canabal JM, Kramer DJ. Automated prone positioning and axial rotation in critically ill, nontrauma patients with acute respiratory distress syndrome (ARDS). J Intensive Care Med. 2010;25(2):121-125.
Scholten EL, Beitler JR, Prisk GK, Malhotra A. Treatment of ARDS with prone positioning. Chest. 2017;151(1):215- 224
Keenan JC, Cortes-Puentes GA, Zhang L, Adams AB, Dries DJ, Marini JJ. PEEP titration: the effect of prone position and abdominal pressure in an ARDS model. Intensive Care Med Exp. 2018;6(1):3.
Kollef MH. Ventilator-associated pneumonia. A multivariate analysis. JAMA. 1993;270(16):1965-1970.
Drakulovic MB, Torres A, Bauer TT, Nicolas JM, Nogué S, Ferrer M. Supine body position as a risk factor for nosocomial pneumonia in mechanically ventilated patients: a randomised trial. Lancet. 1999;354(9193):1851-1858.
Dellamonica J, Lerolle N, Sargentini C, et al. Effect of different seated positions on lung volume and oxygenation in acute respiratory distress syndrome. Intensive Care Med. 2013;39(6):1121-1127.
Richard JC, Maggiore SM, Mancebo J, Lemaire F, Jonson B, Brochard L. Effects of vertical positioning on gas exchange and lung volumes in acute respiratory distress syndrome. Intensive Care Med. 2006;32(10):1623-1626.
Klingstedt C, Hedenstierna G, Lundquist H, Strandberg A, Tokics L, Brismar B. The influence of body position and differential ventilation on lung dimensions and atelectasis formation in anaesthetized man. Acta Anaesthesiol Scand. 1990;34(4):315-322.
Toscani V, Davis VB, Stevens E, Whedon GD, Deitrick JE, Shorr E. Modification of the effects of immobilization upon meta-bolic and physiologic functions of normal men by the use of an oscillating bed. Am J Med. 1949;6(6):684-711.
Sanders CE. Cardiovascular and peripheral vascular diseases: treatment by a motorized oscillating bed. JAMA. 1936; 106(11):916-918.
Bein T, Reber A, Metz C, Jauch KW, Hedenstierna G. Acute effects of continuous rotational therapy on ventilation-perfusion inequality in lung injury. Intensive Care Med. 1998;24(2):132-137.
Fink MP, Helsmoortel CM, Stein KL, Lee PC, Cohn SM. The efficacy of an oscillating bed in the prevention of lower respiratory tract infection in critically ill victims of blunt trauma. A prospective study. Chest. 1990;97(1):132-137.
Schieren M, Piekarski F, Dusse F, et al. Continuous lateral rotational therapy in trauma—a systematic review and meta-analysis. J Trauma Acute Care Surg. 2017;83(5):926-933.
Delaney A, Gray H, Laupland KB, Zuege DJ. Kinetic bed therapy to prevent nosocomial pneumonia in mechanically ventilated patients: a systematic review and meta-analysis. Crit Care. 2006;10(3):R70.
Hewitt N, Bucknall T, Faraone NM. Lateral positioning for critically ill adult patients. Cochrane Database Syst Rev.2016;(5):CD007205.
Winslow EH, Clark AP, White KM, Tyler DO. Effects of a lateral turn on mixed venous oxygen saturation and heart rate in critically ill adults. Heart Lung. 1990;19(5 Pt 2):557-561.
Thomas PJ, Paratz JD, Lipman J, Stanton WR. Lateral positioning of ventilated intensive care patients: a study of oxygen-ation, respiratory mechanics, hemodynamics, and adverse events. Heart Lung. 2007;36(4):277-286.