ĐỒNG THUẬN HƯỚNG DẪN CỦA American College of Radiology (ACR) Ovarian-Adnexal Reporting và Data System Committee
Rochelle F. Andreotti, MD- Dirk Timmerman, MD, PhD- Lori M. Strachowski, MD – Wouter Froyman, MD- Beryl R. Benacerraf, MD – Genevieve L. Bennett, MD – Tom Bourne, PhD – Douglas L. Brown, MD – Beverly G. Coleman, MD – Mary C. Frates, MD – Steven R. Goldstein, MD – Ulrike M. Hamper, MD, MBA – Mindy M. Horrow, MD – Marta Hernanz-Schulman, MD – Caroline Reinhold, MD, MSc – Stephen L. Rose, MD – Brad P. Whitcomb, MD – Wendy L. Wolfman, MD – Phyllis Glanc, MD
Người dịch: BS Mai Thị Tú Uyên- Hiệu chỉnh: BS Hà Tố Nguyên
Khoa Chẩn đoán hình ảnh Bệnh viện Từ dũ
Hệ thống phân tầng nguy cơ, quản lý dữ liệu và báo cáo hình ảnh siêu âm buồng trứng-phần phụ (O-RADS) được thiết kế nhằm cung cấp cách đọc hình ảnh nhất quán, để giảm thiểu và xóa bỏ những mơ hồ trong các kết quả siêu âm nhằm tạo ra độ chính xác cao trong đánh giá nguy cơ ác tính của các khối ở buồng trứng và phần phụ và cung cấp chiến lược quản lý cho mỗi nhóm nguy cơ. Hệ thống này được phát triển bởi hội đồng quốc tế đa ngành, được bảo đảm bởi ACR và áp dụng công cụ báo cáo chuẩn cho siêu âm (US) dựa trên bảng từ vựng xuất bản năm 2018 của nhóm O-RADS US. Đối với phân tầng nguy cơ, O-RADS US chia thành 6 nhóm (ORADS 0-5), từ bình thường đến nguy cơ ác tính cao nhất. Hệ thống duy nhất này là sự kết hợp giữa cách tiếp cận dựa trên kiểu mẫu thường được sử dụng ở Bắc Mỹ và hệ thống được sử dụng rộng rãi dựa trên kiểu mẫu của Châu Âu (IOTA) – một mô hình ước đoán nguy cơ đã được nghiên cứu tiến cứu thành công và có giá trị. Kiểu tiếp cận dựa trên một phân nhóm của những yếu tố mô tả ước đoán quan trọng nhất trong bảng từ vựng theo một nghiên cứu hồi cứu từ dữ liệu các nghiên cứu tiến cứu của IOTA giai đoạn 1 đến 3 và các nghiên cứu ủng hộ khác giúp ích trong phân loại các cách quản lý khác nhau trong hầu hết các sang thương gần như lành tính. Đối với nhóm đồng thuận O-RADS, các hướng dẫn trong việc quản lý các nhóm nguy cơ khác nhau được đề nghị. Cả hai hệ thống đã được phân tầng để cùng đạt được một phân loại nguy cơ như nhau và chiến lược quản lý bất kể ban đầu được phân loại như thế nào. Tại thời điểm này, O-RADS US là hệ thống phân loại duy nhất có đầy đủ tất cả các nhóm nguy cơ và cách quản lý cho từng nhóm.
@RSNA 2019
Chữ viết tắc
ADNEX: Assessment of Different Neoplasias in the Adnéa,
CA-125= cancer antigen 125,
IOTA: International Ovarian Tumor Analysis,
O-RADS: OvarianAdnexal Reporting and Data System
Tóm lược
Hệ thống phân tầng nguy cơ, quản lý dữ liệu và báo cáo hình ảnh siêu âm u buồng trứng-phần phụ (O-RADS) dựa trên các thuật ngữ chuẩn, kết hợp chặt chẽ tất cả các tầng nguy cơ và đề nghị một chiến lược quản lý cho mỗi tầng nguy cơ.
Kết quả then chốt
Hệ thống phân tầng nguy cơ, 3 quản lý dữ liệu và báo cáo hình ảnh siêu âm buồng trứng-phần phụ (O-RADS) đề xuất một phương tiện để cung cấp cách đọc hình ảnh nhất quán và giảm thiểu những mơ hồ trong các kết quả siêu âm cho nguy cơ ác tính.
Những khuyến cáo này có chức năng hướng dẫn trong việc fquản lý nhóm bệnh nhân có sang thương phần phụ với nguy cơ trung bình mà không có triệu chứng cấp. Quản lý trường hợp cá nhân có thể thay đổi dựa trên các quyết định của chuyên gia, bất chấp khuyến cáo của O-RADS.
Các hướng dẫn bao gồm một bảng từ vựng cô đọng chỉ chứa những mô tả cần có với mục đích làm cho dễ dàng và hiệu quả hơn trong việc việc ứng dụng các thuật ngữ trong hệ thống phân tầng nguy cơ.
Giới thiệu
Việc mô tả chính xác các đặc điểm của những khối u buồng trứng và phần phụ khác là thiết yếu cho việc tối ưu hóa trong quản lý bệnh nhân. Theo dõi hoặc xử trí ít xâm lấn phù hợp cho những sang thương mà nhiều khả năng lành tính. Ngược lại, khi nghi ngờ ác tính, bệnh nhân nên được tư vấn đến chuyên gia ung bướu phụ khoa bởi vì điều này sẽ giúp kết cục tốt hơn (1-3). Mục đích cuối cùng là cần đạt được kết cục trong điều trị ung thư buồng trứng tốt nhất trong khi giảm thiểu tối đa các can thiệp không cần thiết ở những bệnh nhân có nguy cơ ác tính thấp. Cần xem xét để giảm thiểu biến chứng liên quan phẫu thuật cũng như duy trì nguồn nội tiết cho những bệnh nhân có nguy cơ ác tính thấp. Một nghiên cứu gần đây (4) ở những bệnh nhân có các khối u không triệu chứng được phân loại lành tính trên siêu âm ủng hộ việc theo dõi bệnh nhân hơn là can thiệp nhằm giảm biến chứng liên quan phẫu thuật cũng như chi phí chăm sóc y tế. Một báo cáo đồng thuận bởi các chuyên gia đa ngành trong quản lý các khối phần phụ xuất bản năm 2017 (5) cũng kết luận rằng có thể tránh các phẫu thuật đối với những sang thương lành tính nhờ việc cải thiện trong đánh giá chúng trước mổ.
Những nghiên cứu được xuất bản, cũng như đồng thuận của các chuyên gia, ủng hộ việc sử dụng các kiểu nhận diện sang thương bởi người siêu âm có kinh nghiệm là phương cách chính xác nhất trong phân biệt những sang thương lành và ác (6-10). Tuy nhiên, mức độ kinh nghiệm của những người làm siêu âm và đọc kết quả rất khác nhau (5). Đây là lý do cần cải thiện việc phân tầng nguy cơ bằng việc xây dựng những thuật toán đánh giá nguy cơ chuẩn và dựa trên chứng cứ.
Hiện ACOG cũng khuyến khích cần sử dụng siêu âm nhiều hơn, chi tiết hơn khi khảo sát đánh giá các tính chất của khối U buồng trứng. Cần sự phối hợp chặt chẻ nếu kết quả nguy cơ cao dựa trên hệ thống phân loại nguy cơ chính thống như của nhóm IOTA. Nhóm IOTA vừa mới phát triển những thuật ngữ và các định nghĩa dựa trên chứng cứ (12) được sử dụng trong hệ thống phân loại ‘luật đơn giản’ và mô hình ADNEX để phân biệt các khối phần phụ lành và ác (13-15). Luật đơn giản không thể phân loại tất cả các khối phần phụ là lành hoặc ác. Nên một phương pháp chẩn đoán khác (như đánh giá bởi một chuyên gia siêu âm) cần được thực hiện để phân loại các khối không phân loại được trong khoảng 20% bệnh nhân, đó là giới hạn của luật này. Tuy nhiên, 10 đặc điểm siêu âm ở quy luật này hiện được hợp nhất trong một mô hình toán học để tính toán mức độ khả dĩ ác tính (14). Mô hình toán học được ưa chuộng hơn của nhóm IOTA là mô hình ADNEX (15), không chỉ tính toán mức độ khả dĩ ác hay lành của một khối phần phụ mà còn tính độ khả dĩ của một khối là u giáp biên ác, ung thư xâm lấn nguyên phát giai đoạn I, ung thư xâm lấn nguyên phát giai đoạn II-IV, hoặc một khối di căn buồng trứng từ một u nguyên phát khác. Mặc dù giá trị tiên đoán của những luật và mô hình này cao (và có giá trị bên ngoài và được sử dụng phổ biến ở Châu Âu), mức độ chấp nhận chúng bị giới hạn trong thực hành ở Hoa Kỳ và Canada. Điều này có thể được lý giải do trường phái Mỹ thích các kiểu nhận diện bởi người làm hơn là các mô hình tính toán (ADNEX), cũng như không có hướng dẫn chi tiết trong việc đánh giá nhiều sang thương mà hầu như lành.
Những hệ thống mô tả đặc điểm và quản lý khối buồng trứng khác cũng được đề nghị, bao gồm tuyên bố đồng thuận của hội siêu âm SRU Society of Radiologists in Ultrasound (6); chỉ số kiểu hình của đại học Kentucky (16-18); và hệ thống dữ liệu và báo cáo hình ảnh phụ khoa, GI-RADS (19). Tuyên bố đồng thuận của hội siêu âm (SRU), phổ biến ở Bắc Mỹ, hữu ích trong việc quyết định sang thương dạng nang nào đòi hỏi theo dõi, cần thêm phương tiện hình ảnh khác, hoặc phẫu thuật. Tuy nhiên, tuyên bố này không bao gồm các thuật ngữ và định nghĩa chuẩn và không khuyến cáo trong việc quản lý các sang thương nguy cơ cao. GI-RADS cũng không cung cấp tiêu chí khách quan cho tất cả các sang thương. Chỉ số kiểu hình bởi nhóm đại học Kentucky định nghĩa những thuật ngữ kiểu hình khách quan mà khi kết hợp với thể tích khối u, ước đoán tốt cho những khối u buồng trứng ác tính từ dân số tầm soát ung thư buồng trứng, nhưng nó chưa được kiểm tra giá trị bên ngoài và chưa được chấp nhận rộng rãi. Đó là lí do cần một công cụ báo cáo được sử dụng rộng khắp dựa trên các thuật ngữ phổ biến, cũng như hệ thống quản lý cho tất cả các tầng nguy cơ.
Bảng từ vựng hệ thống dữ liệu và báo cáo hình ảnh buồng trứng – phần phụ (ORADS) cho siêu âm (20) được xuất bản năm 2018, cung cấp một hệ thống từ vựng chuẩn bao gồm tất cả các mô tả và định nghĩa thích hợp của các đặc điểm siêu âm của buồng trứng bình thường và các sang thương buồng trứng hoặc phần phụ khác. Hệ thống từ vựng dựa trên hội đồng thuận. Xem xét những chứng cứ ủng hộ cho việc sử dụng các thuật ngữ khác nhau trong y văn đối với việc phân loại khối lành hay ác, các thành viên trong hội đồng đồng ý các thuật ngữ tương tự được sử dụng trong mô hình IOTA. Chúng tôi kiểm tra các mô tả được sử dụng trong hệ thống từ vựng O-RADS từ bộ dữ liệu lớn của các nghiên cứu IOTA giai đoạn 1-3 để phân nhóm nguy cơ ác. Những thuật ngữ hữu ích trong việc phân loại nguy cơ ác được đặt trong bản từ vựng cô đọng để phân tầng nguy cơ (Hình 1). Cuối cùng, với việc sử dụng các nghiên cứu dựa trên chứng cứ khác trong y văn để đề xuất hướng dẫn chiến lược quản lý cho các nhóm sang thương bao gồm các sang thương lành như nang đơn giản, nang xuất huyết, nang bì, u lạc nội mạc, nang cạnh buồng trứng, nang vùi phúc mạc, ứ dịch tai vòi, và nhóm O-RADS, chúng tôi đề xuất hướng dẫn cho việc quản lý các nhóm nguy cơ. Hướng dẫn được đề nghị là cách tiếp cận mang tính cộng tác, đa ngành, quốc tế cho cả Châu Âu và Bắc Mỹ. Hướng dẫn bao gồm tất cả các nhóm nguy cơ với chiến lược quản lý cái mà chưa được đề cập trong bất cứ hệ thống nào trước đây.
|
Nhóm |
Thuật ngữ |
Định nghĩa |
Lời bàn |
|
1 |
PHÂN LOẠI NHÓM |
||
|
|
Nhóm sinh lý (buồng trứng sinh lý bình thường) |
||
|
|
Nang noãn |
Nang đơn giản ≤ 3cm ở lứa tuổi sinh sản |
|
|
|
Hoàng thể |
Nang thành dày ≤ 3cm, có thể có bờ trong răng cưa, có hồi âm, Doppler màu bắt mạnh ở viền |
Đôi khi là vùng giảm âm ở buồng trứng có tín hiệu mạch máu ngoại vi mà không có đặc điểm dạng nang |
|
|
Nhóm sang thương (không liên quan với sinh lý bình thường) |
||
|
|
Đơn thùy, không thành phần đặc |
Nang đơn thùy, có thể ≥ 1 vách không hoàn toàn, thành hoặc nốt dày |
* Nang đơn giản là tập con của nang đơn thùy với thành mỏng, trơn láng, tăng âm sau và không có hồi âm → trống âm |
|
Nang đơn thùy có thành phần đặc |
Giống như trên nhưng có thành phần đặc > 3mm |
|
|
|
Đa thùy, không thành phần đặc |
Có hơn 1 khoang (≥ 1 vách hoàn toàn) nhưng không có thành phần đặc > 3mm |
|
|
|
Đa thùy, có thành phần đặc |
Giống như trên nhưng có thành phần đặc > 3mm |
|
|
|
Đặc hoặc giống đặc ( đặc ≥ 80%) |
Đặc hoàn toàn hoặc trên 80% mô đặc |
Xác nhận nhờ Doppler hoặc thành phần bên trong không di chuyển khi đè ép |
|
|
2 |
KÍCH THƯỚC |
||
|
|
Đường kính lớn nhất |
Đường kính lớn nhất của sang thương ở bất kỳ mặt phẳng nào |
|
|
3 |
SANG THƯƠNG ĐẶC HOẶC DẠNG ĐẶC |
||
|
|
Viền ngoài |
||
|
|
Trơn láng |
Bờ ngoài đều |
|
|
|
Không đều |
Bờ ngoài không đồng nhất |
Bờ ngoài đa thùy được xem là không đều |
|
|
Bên trong |
||
|
|
Bóng lưng |
Ảnh giả do bị cản bởi cấu trúc hấp thu hoặc phản âm |
Thường liên quan đóng vôi hoặc mô xơ |
|
4 |
SANG THƯƠNG NANG |
||
|
|
Bờ trong hoặc thành chứa thành phần đặc |
||
|
|
Nhú hoặc nốt |
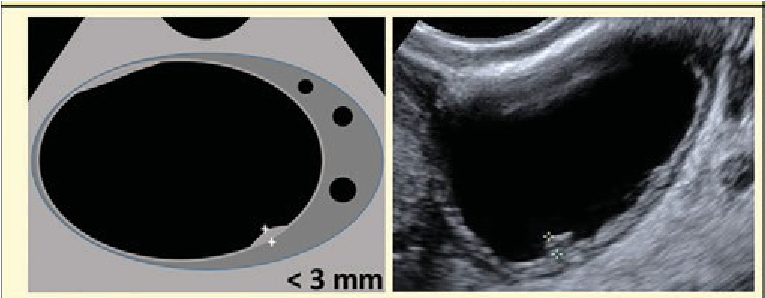
Thành phần đặc chiều cao ≥ 3mm, xuất phát từ thành hoặc vách nang nhô vào bên trong |
Số lượng nhú nên được đề cập |
|
|
Đều |
Bờ trong đều, đồng nhất có thể gồm bờ trong của thành phần đặc mà không phải là nhú |
|
|
|
Không đều |
Bờ không đều, không đồng nhất. Có thể bao gồm thành không đều do vách không hoàn toàn, thành phần đặc |
|
|
|
Bên trong, thành phần nang |
||
|
|
Dịch trống âm |
Không có hồi âm hoặc bất kỳ cấu trúc nào |
|
|
|
Thành phần tăng âm |
Vùng tăng âm nghĩ là phần mô buồng trứng bình thường và không có bóng lưng |
Liên quan nang bì hoặc sang thương xuất huyết |
|
Mô tả lành tính “kinh điển” – xem định nghĩa hình 3 Nang xuất huyết Nang bì Nang lạc nội mạc |
|||
|
5 |
MẠCH MÁU |
||
|
|
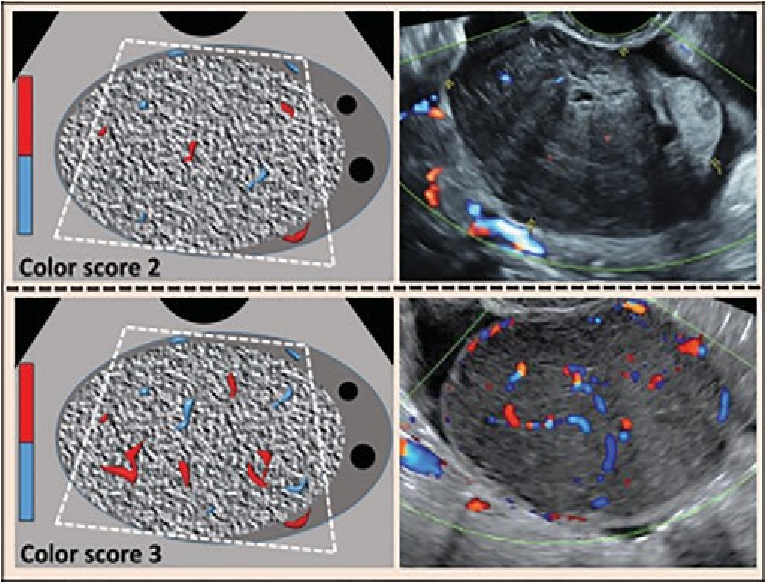
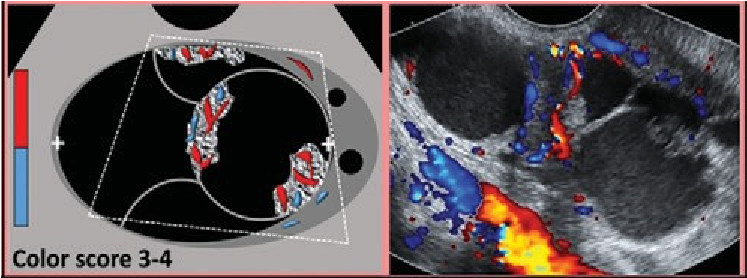
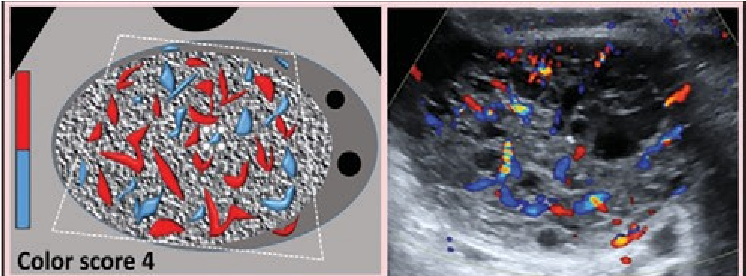
Thang điểm 1-4 |
Đánh giá chủ quan Doppler màu trong toàn sang thương (thành và/hoặc thành phần bên trong) Color score = 1 Không có dòng Color score = 2 Mạch máu ít Color score = 3 Trung bình Color score = 4 Rất mạnh |
Sử dụng tiêu chuẩn của nhóm IOTA Doppler phổ có thể được sử dụng để phân biệt dòng máu và ảnh giả |
|
6 |
TỔN THƯƠNG NGOÀI BUỒNG TRỨNG |
||
|
Mô tả lành tính “kinh điển” – xem định nghĩa hình 3 Nang cạnh buồng trứng Nang vùi phúc mạc Ứ dịch tai vòi |
|||
|
Mô tả dịch |
Dịch túi cùng |
Giới hạn ở túi cùng Douglas, dưới mức đáy tử cung hoặc giữa tử cung và bàng quang khi tử cung gập/ngã sau |
|
|
|
Báng bụng |
Dịch vượt qua đáy tử cung, khỏi túi cùng Douglas khi gập/ngã trước, và trước/trên tử cung khi gập/ngã sau |
|
|
Khác |
Dày hoặc nốt phúc mạc |
Nốt hoặc dày lan tỏa nếp phúc mạc, bề mặt thành mạc, thường liên quan carcinomatosis |
|
Hình 1: Hình ảnh cho thấy những từ khóa thuật ngữ O-RADS trong đánh giá nguy cơ. IOTA= International ovarian tumor analysis.
Phương pháp phân tầng nguy cơ
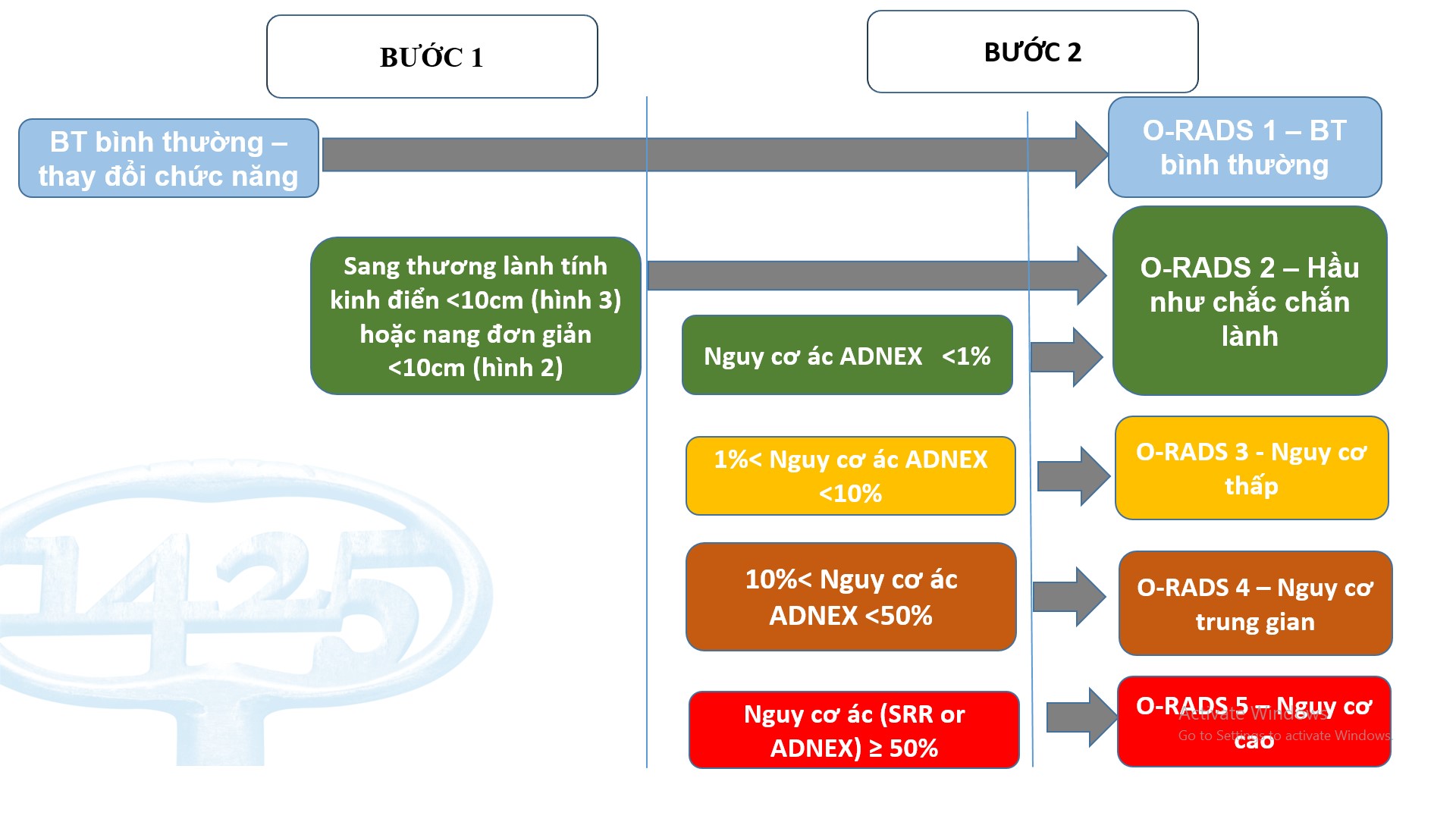
Dựa trên ý kiến chuyên gia, nhóm O-RADS US định nghĩa 6 nhóm nguy cơ.
O-RADS 0, đánh giá chưa đầy đủ;
O-RADS 1, nhóm chức năng (buồng trứng bình thường tuổi sinh sản);
O-RADS 2, nhóm hầu như chắc chắn lành (
O-RADS 3, nguy cơ ác thấp (1% đến 10%);
O-RADS 4, nguy cơ ác trung gian (10% đến 50%);
O-RADS 5, nguy cơ ác cao (≥ 50%).
Chúng tôi thực hiện phân tích hồi cứu bộ dữ liệu tiến cứu từ IOTA giai đoạn 1-3 để phân loại nguy cơ ác. Trong những nghiên cứu đoàn hệ tiến cứu đa trung tâm này, các bệnh nhân với sang thương phần phụ được tập hợp từ 24 trung tâm ở 10 quốc gia từ năm 1999 đến 2012 như sau: giai đoạn 1 (21) giữa năm 1999 đến 2002, giai đoạn 1b (22) giữa 2002 và 2005, giai đoạn 2 (23) giữa 2005 và 2007, và giai đoạn 3 (24) giữa 2009 và 2012. Tất cả các bệnh nhân được thực hiện khảo sát siêu âm chuẩn sử dụng các thuật ngữ và định nghĩa của IOTA (12) và được phẫu thuật bởi nhà lâm sàng. Trong tất cả 6169 bệnh nhân được ghi nhận trong bộ dữ liệu từ các giai đoạn 1, 1b, 2, và 3, chúng tôi loại 255 bệnh nhân (4.1%) (15). Tiêu chuẩn chọn vào và loại trừ chi tiết cũng như việc thu thập dữ liệu được xuất bản trong các nghiên cứu gốc (15,21-24). Thêm nữa, 9 bệnh nhân được loại ra do người khảo sát siêu âm không mô tả cụ thể loại u. Kết quả cuối cùng có 5905 bệnh nhân đại diện cho bộ dữ liệu lớn nhất và kết quả mô học được sử dụng làm tiêu chuẩn tham chiếu (15).
Dựa vào ý kiến chuyên gia của hội đồng, những đặc điểm của bảng được kết hợp để đại diện cho các nhóm u tương quan lâm sàng và được đặc vào các nhóm nguy cơ khác nhau dựa trên tỉ lệ hiện mắc ác tính tương ứng được tìm thấy ở bộ dữ liệu IOTA (bảng). Những nhóm thuật ngữ này kết hợp với các mô tả có thể được sử dụng để phân nhóm một số lớn các khối buồng trứng và phần phụ trên siêu âm. Phân loại này bao gồm luôn cách quản lý dựa trên sự đồng thuận của các nhà phụ khoa, ung thư phụ khoa, và các bác sĩ chẩn đoán hình ảnh trong nhóm O-RADS tạo ra nền tảng cho hệ thống phân loại O-RADS siêu âm (Hình 2,3).
|
Bảng: Dữ liệu IOTA giai đoạn 1-3 được sử dụng để định nghĩa phân loại O-RADS |
||
|
Mô tả |
Tiêu chuẩn lấp đầy |
Ác tính |
|
|
1452 (24.6) |
7 (0.5) |
|
Nang xuất huyết kinh điển ≥ 5 cm đến |
11 (0.2) |
0 (0) |
|
Nang bì kinh điển |
321 (5.4) |
0 (0) |
|
U lạc nội mạc kinh điển |
583 (9.9) |
4 (0.7) |
|
Nang đơn thùy trơn láng ≤ 3 cm |
54 (0.9) |
0 (0) |
|
Nang đơn thùy trơn láng khác > 3 cm đến |
483 (8.2) |
3(0.6) |
|
1% đến 10% |
945 (16.0) |
34 (3.6) |
|
Đơn thùy trơn láng ≥ 10 cm |
185 (3.1) |
5 (2.7) |
|
Đơn thùy thành không đều |
101 (1.7) |
4 (4.0) |
|
Đa thùy trơn láng CS 1-3 |
577 (9.8) |
19 (3.3) |
|
Đặc trơn láng CS 1 |
82 (1.4) |
6 (7.3) |
|
10% đến 50% |
1734 (29.3) |
516 (29.8) |
|
Đa thùy trơn láng ≥ 10 cm CS 1-3 |
227 (3.8) |
41 (18.1) |
|
Đa thùy trơn láng CS 4 |
22 (0.4) |
3 (13.6) |
|
Đa thùy không đều |
182 (3.1) |
35 (19.2) |
|
Đơn thùy đặc không có nhú |
198 (3.4) |
58 (29.3) |
|
Đơn thùy đặc 1-3 nhú |
338 (5.7) |
98 (29.0) |
|
Đa thùy đặc CS 1-2 |
405 (6.9) |
126 (31.1) |
|
Đặc trơn láng CS 2-3 |
362 (6.1) |
155 (42.8) |
|
50% – 100% |
1774 (30.0) |
1374 (77.5) |
|
Đơn thùy đặc ≥ 4 nhú |
94 (1.6) |
64 (68.1) |
|
Đa thùy đặc CS 3-4 |
619 (10.5) |
372 (60.1) |
|
Đặc trơn láng CS 4 |
135 (2.3) |
104 (77.0) |
|
Đặc không đều |
206 (3.5) |
178 (86.4) |
|
Báng bụng hoặc di căn |
720 (12.2) |
656 (91.1) |
|
Ghi chú.- Dữ liệu là số lượng sang thương lấp đầy mỗi tiêu chuẩn, với tỉ lệ phần trăm trong ngoặc đơn. Nguồn.- Tham khảo 14, 15. CS = thang điểm màu, IOTA = nhóm phân tích u buồng trứng quốc tế, O-RADS = Hệ thống dữ liệu và báo cáo hình ảnh vú – phần phụ |
||
|
O-RADS |
NHÓM [ Mô hình IOTA] |
BẢNG TỪ VỰNG MÔ TẢ |
QUẢN LÝ |
||
|
Trước mãn kinh |
Sau mãn kinh |
||||
|
0 |
Đánh giá không đầy đủ [N/A] |
N/A |
Lập lại nghiên cứu hoặc nghiên cứu khác |
||
|
1 |
Buồng trứng bình thường [N/A] |
Nang noãn ≤ 3 cm |
Không |
N/A |
|
|
Nang hoàng thể ≤ 3 cm |
|||||
|
2 |
Hầu hết chắc chắn lành [ |
Nang đơn giản |
≤ 3 cm |
N/A |
Không |
|
> 3 cm – 5 cm |
Không |
Theo dõi trong 1 năm* |
|||
|
> 5 cm và |
Theo dõi trong 8-12 tuần |
||||
|
Sang thương lành kinh điển |
Xem hình 3 |
Xem hình 3 |
|||
|
Nang đơn thùy không đơn giản, bờ trong trơn láng |
≤ 3 cm |
Không |
Theo dõi trong 1 năm, nếu nghi SA chuyên gia hoặc MRI |
||
|
> 3 cm và |
Theo dõi trong 8-12 tuần, nếu nghi chuyên gia SA |
Chuyên gia SA hoặc MRI |
|||
|
3 |
Nguy cơ ác tính thấp [1 – |
Nang đơn thùy ≥ 10 cm (đơn giản hoặc không) |
Chuyên gia US hoặc MRI Quản lý bởi nhà phụ khoa |
||
|
Nang bì điển hình, u lạc nội mạc, nang xuất huyết ≥ 10 cm |
|||||
|
Nang đơn thùy, bất kỳ kích thước với thành trong |
|||||
|
Nang đa thùy |
|||||
|
Đặc trơn láng, bất kỳ kích thước, CS = 1 |
|||||
|
4 |
Nguy cơ ác tính trung gian [10 – |
Nang đa thùy, không có thành phần đặc |
≥ 10 cm, thành trong trơn láng, CS=1-3 |
Chuyên gia US hoặc MRI Quản lý bởi nhà phụ khoa với tư vấn của nhà ung thư phụ khoa hoặc bởi nhà ung thư phụ khoa |
|
|
Bất kỳ kích thước, thành trong trơn láng, CS=4 |
|||||
|
Bất kỳ kích thước, thành trong không đều và/hoặc vách |
|||||
|
|
không đều, bất kỳ thang điểm màu |
|
|||
|
Nang đơn thùy có thành phần đặc |
Bất kỳ kích thước, 0- 3 nhú, CS=bất kỳ |
||||
|
Nang đa thùy có thành phần đặc |
Bất kỳ kích thước, CS=1-2 |
||||
|
Đặc |
Trơn láng, bất kỳ kích thước, CS=2-3 |
||||
|
5 |
Nguy cơ cao [≥ 50%] |
Nang đơn thùy, bất kỳ kích thước, ≥ 4 nhú, CS = bất kỳ |
Nhà ung thư phụ khoa |
||
|
Nang đa thùy đặc, bất kỳ kích thước, CS = 3-4 |
|||||
|
Đặc trơn láng, bất kỳ kích thước, CS = 4 |
|||||
|
Đặc không đều, bất kỳ kích thước, CS = bất kỳ |
|||||
|
Báng bụng và/hoặc nốt phúc mạc** |
|||||
Hình 2: Hình cho thấy hệ thống quản lý và phân tầng nguy cơ O-RADS US. * = ít nhất theo dõi 1 năm cho thấy không đổi hoặc giảm kích thước được khuyến cáo xem xét theo dõi hàng năm cho đến 5 năm, nếu ổn định. Tuy nhiên, hiện tại chưa đủ chứng cứ cho thời gian theo dõi cụ thể. ** = hiện diện báng bụng với nhóm sang thương 1-2, cần xem xét ung thư ác tính từ cơ quan khác hoặc nguyên nhân báng bụng không ác tính. CS = thang màu, IOTA = nhóm phân tích u buồng trứng quốc tế, N/A = not applicable.
|
Bảng thuật ngữ |
Định nghĩa |
Hướng xử trí PN chưa MK |
Hướng xử trí PN sau MK |
|
Nang xuất huyết điển hình |
Lưới: đường mỏng, các dải fibrin Cục máu đông: vùng vô mạch phản âm bờ lõm, co kéo |
≤ 5 cm Không |
Chuyên gia SA, phụ khoa hoặc MRI |
|
> 5 cm và Theo dõi 8 -12 tuần, nếu tồn tại hoặc lớn, chuyên gia SA, phụ khoa hoặc MRI |
Chuyên gia SA, phụ khoa hoặc MRI |
||
|
Nang bì điển hình |
Tăng âm, có bóng lưng Đường hoặc chấm tăng âm Cấu trúc tăng âm trôi |
Theo dõi 8-12 tuần dựa vào độ tự tin trong chẩn đoán Nếu không phẫu thuật, theo dõi SA hàng năm * Chuyên gia SA hoặc MRI nếu tăng kích thước, thay đổi hình thái hoặc có thành phần mạch máu |
Chuyên gia SA phụ khoa hoặc MRI Nếu chẩn đoán tự tin, nếu không phẫu thuật, SA hàng năm * MRI nếu tăng kích thước, thay đổi hình thái hoặc có thành phần mạch máu |
|
U lạc nội mạc điển hình |
Phản âm kém kính mờ đồng nhất |
||
|
Nang cạnh buồng trứng đơn giản/bất kỳ kích thước |
Nang đơn giản cách biệt buồng trứng, di động độc lập với buồng trứng khi ấn đầu dò |
Không Nếu không đơn giản, quản lý tiêu chuẩn buồng trứng |
Theo dõi 1 năm |
|
Nang vùi phúc mạc/bất kỳ kích thước |
Uốn theo cơ quan vùng chậu hoặc phúc mạc, không hiệu ứng khối và điển hình có vách. Buồng trứng có thể được bao quanh bởi sang thương |
Nhà phụ khoa |
Nhà phụ khoa |
|
Ứ dịch tai vòi điển hình/bất kỳ kích thước |
Vách không hoàn toàn Dạng ống Nếp gấp bên trong |
Nhà phụ khoa |
Nhà phụ khoa |
Hình 3: Hình cho thấy hệ thống quản lý và phân tầng nguy cơ O-RADS cho những sang thương lành kinh điển và những mô tả liên quan (O-RADS 2). * = hiện tại có ít chứng cứ về thời gian theo dõi. Chứng cứ ủng hộ tăng nguy cơ ác tính ở u lạc nội mạc sau mãn kinh.
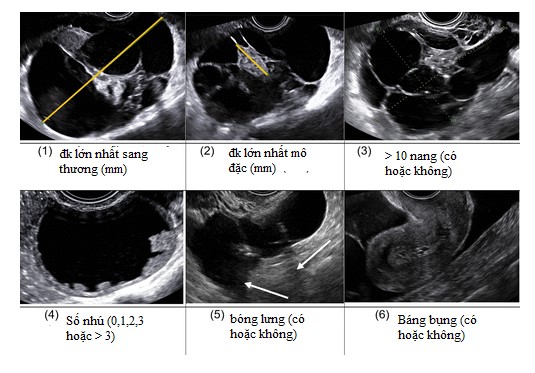
Để phân nhóm một sang thương cụ thể, có hai chiến lược bổ sung nhau. Một là có thể áp dụng những mô tả SA để khảo sát sang thương, nhận diện sang thương bởi chuyên gia siêu âm được xem là phương pháp chính xác nhất trong phân biệt sang thương lành và ác được thể hiện trong bảng từ vựng O-RADS US. Cách khác, có thể ước đoán nguy cơ bằng cách sử dụng mô hình ADNEX IOTA (Hình 4), một mô hình toán học gồm 3 biến lâm sàng (tuổi bệnh nhân, trung tâm ung thư hoặc không, và CA – 125) và 6 biến US (Hình 5). Kết quả từ công thức hồi quy logistic có thể được tính toán miễn phí tại https:// www.iotagroup.org/adnexmodel/ hoặc https://www.evidencio.com/models/show/946) trên smartphones, hoặc tích hợp vào hệ thống siêu âm. Mô hình ADNEX đã được kiểm định giá trị bên ngoài thành công (25-27), bao gồm cả những người siêu âm ít kinh nghiệm (26).
Hình 4: Hình cho thấy sự sát nhập mô hình ADNEX vào hệ thống O-RADS
Hình 5: Hình cho thấy đặc điểm US được sử dụng trong khảo sát mô hình ADNEX
Tóm tắt chiến lược quản lý và phân tầng nguy cơ O-RADS của ACR
Quan điểm chủ đạo
Các khuyến cáo trong xử trí các khối u buồng trứng và phần phụ nên được xem là có chức năng hướng dẫn hơn là bắt buộc. Một số trường hợp cá biệt, cách xử trí sẽ được thay đổi theo ý kiến đánh giá của chuyên gia, bất chấp khuyến cáo O-RADS siêu âm là gì.
Hệ thống xử trí được dựa trên các bệnh nhân có nguy cơ bệnh lý mức độ trung bình, không có những triệu chứng cấp tính và không có yếu tố nguy cơ đặc biệt cho ung thư buồng trứng, như tiền sử gia đình nổi bật có ung thư buồng trứng hoặc đột biến gen BRCA. Nếu các yếu tố này hiện diện, xử trí có thể khác.
Sự tham gia của các chuyên gia siêu âm, là người thực hành siêu âm chuyên đánh giá các sang thương phần phụ, được thêm vào hệ thống O-RADS (5). Tuy nhiên, thời điểm hiện tại, không có các tiêu chuẩn yêu cầu hoặc hướng dẫn nào để định nghĩa một chuyên gia như vậy.
Mỗi bệnh nhân sẽ được phân nhóm là trong độ tuổi sinh sản hoặc mãn kinh, nhóm mãn kinh được định nghĩa là nhóm không có kinh trong hơn 1 năm.
Kích thước sang thương, một yếu tố quan trọng trong việc đánh giá nguy cơ, đường kính nên được đo ở một mặt phẳng bất kì mà có đường kính sang thương lớn nhất.
O-RADS chỉ ứng dụng cho những sang thương liên quan buồng trứng và vòi trứng. Nếu sang thương ở vùng chậu chưa xác định nhưng nghi ngờ từ buồng trứng hoặc tai vòi, O-RADS vẫn có thể được áp dụng. Nếu sang thương đã được xác định không thuộc buồng trứng và tai vòi, hệ thống O-RADS chỉ phù hợp trong trường hợp nang cạnh buồng trứng hoặc nang vùi phúc mạc và, nếu khác, không áp dụng.
Khuyến cáo dựa vào siêu âm ngã âm đạo, tuy nhiên cũng có thể sử dụng đầu dò ngã bụng hoặc ngã trực tràng khi cần.
Trong trường hợp nhiều sang thương hoặc hai bên, mỗi sang thương nên được mô tả riêng, và xử trí nên dựa vào sang thương có thang điểm O-RADS cao nhất.
Sự phân tầng nguy cơ được chia thành 6 nhóm cơ bản (O-RADS 0-5), với nhóm nguy cơ được phát triển bởi hội đồng dựa vào dữ liệu IOTA được mô tả ở phần “phương pháp phân tầng nguy cơ”. Các mục này được mô tả tiếp theo sau.
Các nhóm o-rads
O-RADS 0: đánh giá không đầy đủ do các yếu tố kỹ thuật như hơi ruột, sang thương kích thước lớn, vị trí của phần phụ, hoặc không thể chịu được siêu âm ngã âm đạo (Hình 2,3).
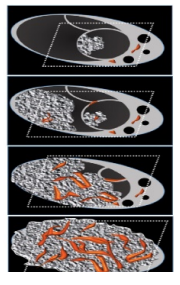
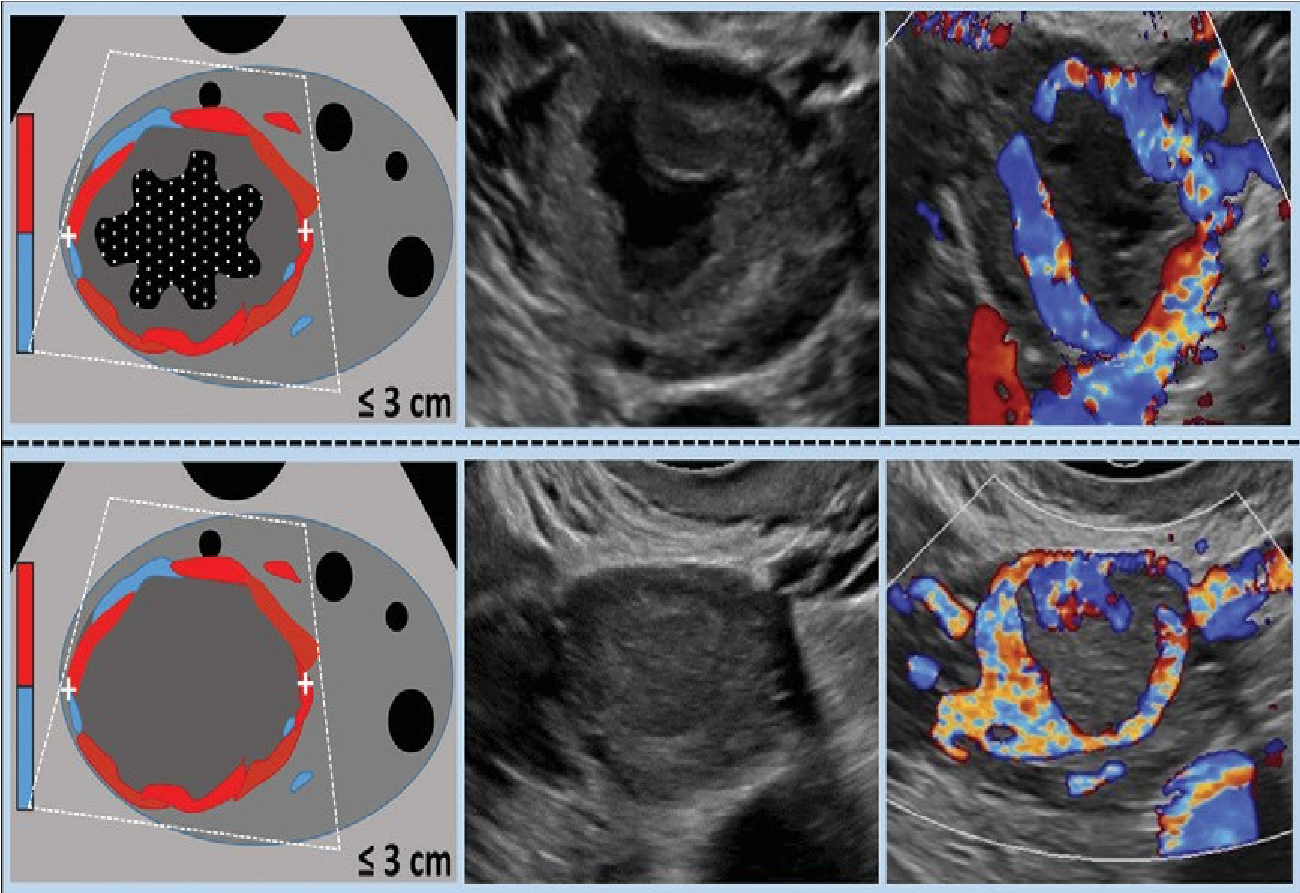
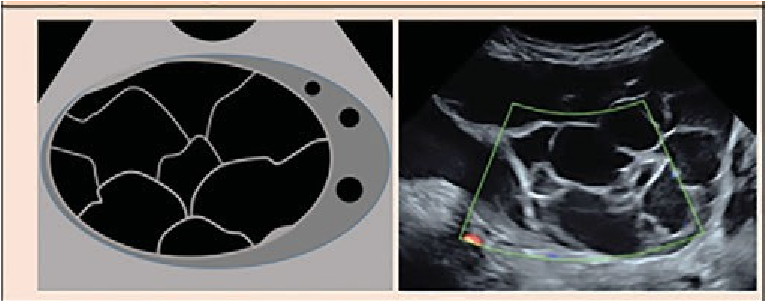
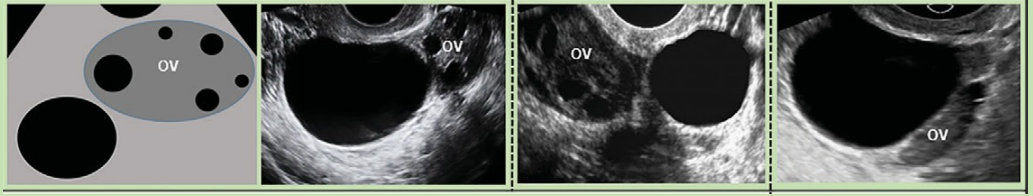
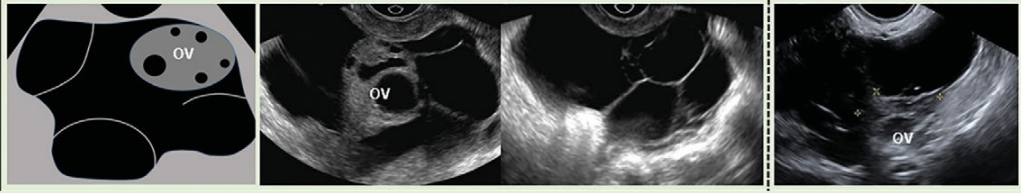
O-RADS 1: nhóm sang thương sinh lý liên quan đến độ tuổi sinh sản, bao gồm nang noãn và nang hoàng thể, được định nghĩa ở Hình 1 (cũng có thể thấy ở Hình 6,7). Để tránh hiểu lầm, khuyến cáo kết quả siêu âm nên mô tả là nang noãn hay nang hoàng thể hơn là chỉ mô tả là nang. Mặc dù được phân nhóm O-RADS 1 (buồng trứng bình thường), vài bệnh nhân, khi thấy thuật ngữ nang trong kết quả, có thể khó hiểu rằng nó không có bất thường.
|
O-RADS 1 – BT bình thường (0% ác tính)* |
|
|
Nang noãn Nang đơn thùy, phản âm trống, ≤ 3cm |
|
|
Nang hoàng thể Nang thành dày, KT ≤3cm ± thành trong dạng răng cưa, có phản âm bên trong, dòng chảy ngoại vi Hoặc Vùng phản âm kém có dòng chảy ở ngoại vi nhưng không có dạng nang bên trong. |
|
|
Chỉ áp dụng cho phụ nữ trong độ tuổi sinh sản |
|
Hình 6: Hình cho thấy nhóm O-RADS 1, buồng trứng bình thường
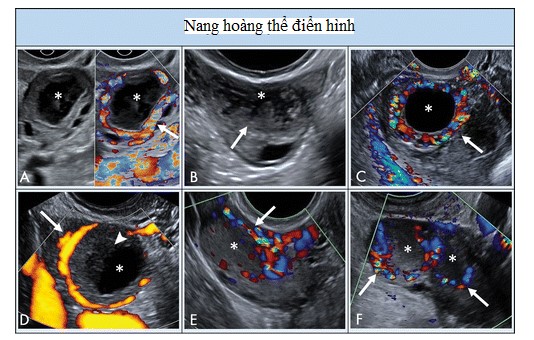
Hình 7: Hình ảnh cho thấy nang hoàng thể điển hình. A, hoàng thể có siêu âm Doppler màu và không Doppler cho thấy thành phần nang trung tâm (dấu sao) với thành dày trơn láng, vô mạch bên trong, và mạch máu ở ngoại vi (mũi tên). B, nang hoàng thể có thành phần trung tâm, thành dày, và bờ răng cưa bên trong (mũi tên). C, Nang thành dày trống âm (dấu sao) với nhiều mạch máu ngoại vi (mũi tên). D, Doppler năng lượng cho thấy mạch máu ngoại vi (mũi tên) trong nang này (dấu sao) với cục máu đông (đầu mũi tên). E, Nang hoàng thể với vùng phản âm kém (dấu sao) mà không có thành phần nang trung tâm nhưng có mạch máu ngoại vi (mũi tên). F, Hai nang hoàng thể bởi hai vùng phản âm kém (dấu sao) với mạch máu ngoại vi (mũi tên).
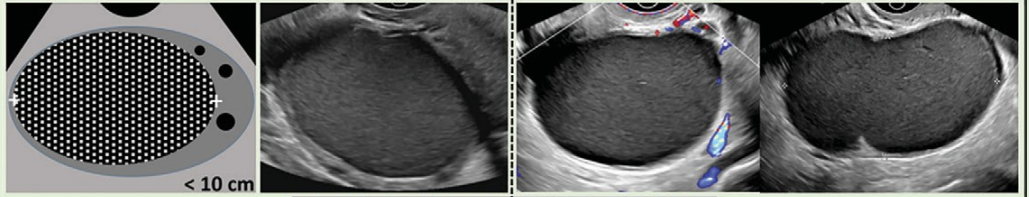
O-RADS 2: nhóm gần như chắc chắn lành (
|
O-RADS 2 – Gần như chắc chắn lành tính ( |
|
|
Nang đơn giản 3 |
|
|
Các tổn thương lành tính kinh điển |
Xem hình 9. “O-RADS 2 – các sang thương lành tính kinh điển và các mô tả liên quan” |
|
Không đơn giản*, nang đơn thùy có thành trong trơn láng, *Không đơn giản: có phản âm bên trong hoặc có vách không hoàn toàn. Chú ý : vách không hoàn toàn không tính là bờ trong không trơn láng |
 |
Hình 8: Hình cho thấy nhóm O-RADS 2, hầu như chắc chắn lành tính.
|
O-RADS 2 – các sang thương lành tính kinh điển và các mô tả liên quan |
|||||
|
Nang xuất huyết điển hình, |
 |
||||
|
Dạng lưới |
Cục máu đông |
||||
|
Nang bì điển hình, |
 |
||||
|
Phản âm dày có bóng lưng Các đường phản âm dày và nốt |
Phần phản âm dày trôi nổi Các cấu trúc hình cầu |
||||
|
Nang lạc nội mạc điển hình, |
 |
||||
|
Phản âm kém đồng nhất/dạng kính mờ |
|||||
|
Nang cạnh BT đơn giản (bất kể kich thước) |
 |
||||
|
Nang vùi phúc mạc điển hình (bất kể kích thước) |
 |
||||
|
Ứ dịch tai vòi (bất kể kích thước) |
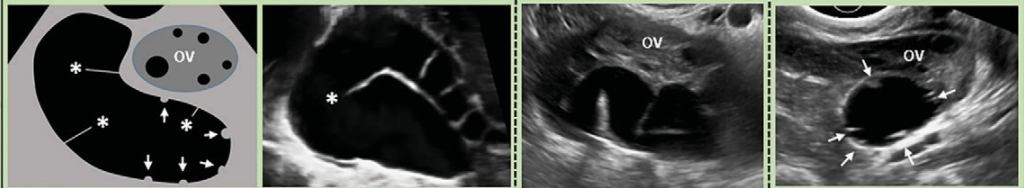 |
||||
|
Vách không hoàn toàn |
dạng ống |
nếp gấp tai vòi |
|||
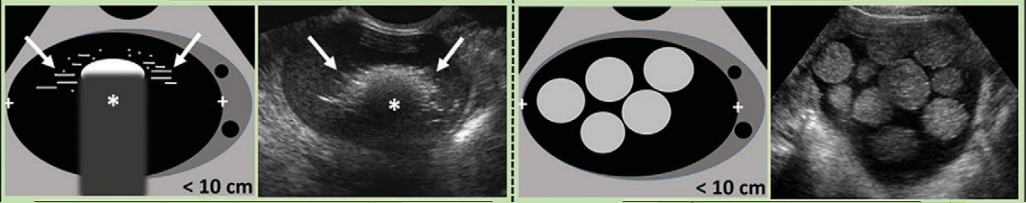
Hình 9: Hình cho thấy nhóm O-RADS 2, sang thương lành tính kinh điển và các mô tả liên quan.
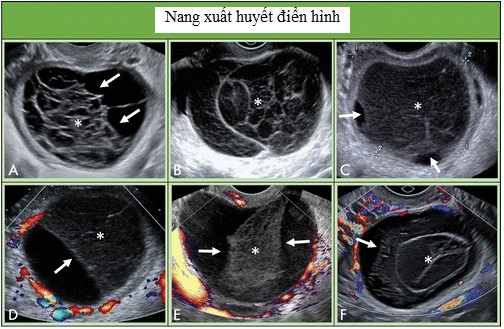
Hình 10. Hình cho thấy nang xuất huyết điển hình. A, Nang buồng trứng xuất huyết với cục máu đông co kéo bờ lõm (mũi tên) và kiểu dạng lưới bên trong (dấu sao). B, Nang xuất huyết với kiểu lưới (dấu sao) khắp nang. C, Kiểu lưới (dấu sao) với những đường hồi âm không liên tục và giai đoạn co cục máu sớm ở ngoại vi (mũi tên). D, Co cục máu với kiểu lưới (dấu sao) và bờ lõm (mũi tên). Dòng Doppler ở mô bao quanh; tuy nhiên, không thấy trong cục máu. E, kiểu lưới (dấu sao), bờ thẳng và lõm (mũi tên) và không có dòng chảy ở Doppler năng lượng phân biệt cục máu với mô đặc. F, nang xuất huyết vô mạch với kiểu lưới (dấu sao) và bờ lõm của cục máu đông (mũi tên).
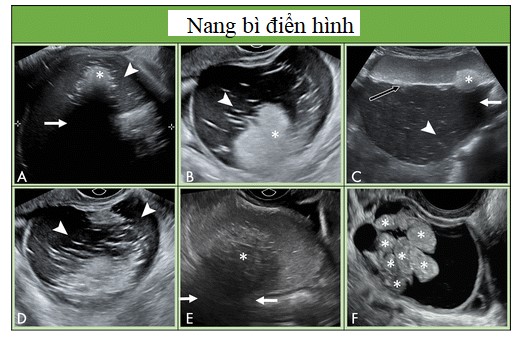
Hình 11: Hình cho thấy các nang bì điển hình. A, Nang bì với thành phần phản âm dày (dấu sao) với bóng lưng phía sau (mũi tên) và các đường và nốt tăng âm (đầu mũi tên). B, Các đường, nốt và thành phần tăng âm ở nang bì khác. C, siêu âm ngã bụng của nang bì cho thấy mức dịch dịch (mũi tên đen) với thành phần mỡ trôi nổi bên trong. Thành phần tăng âm (dấu sao) cho bóng lưng (mũi tên) và những đường tăng âm nhẹ và các đốm (đầu mũi tên) cũng thấy được. D, Sang thương dạng nang với chủ yếu là các đường và chấm tăng âm (đầu mũi tên), tương ứng với thành phần tóc trong nang bì. E, Thành phần tăng âm (dấu sao) với bóng lưng (mũi tên) trong nang bì có hồi âm bên trong. F, Những cấu trúc hình cầu trôi phản âm (dấu sao) không thường gặp nhưng là điểm đặc trưng bệnh học của nang bì.
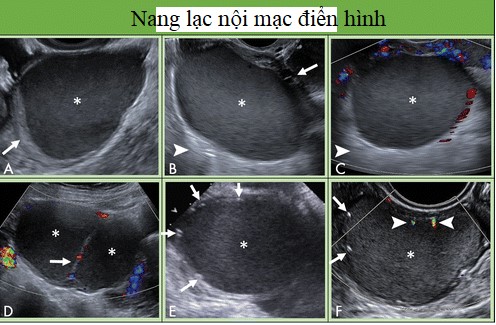
Hình 12: Hình cho thấy nang lạc nội mạc điển hình. A, Đặc điểm thường gặp của nang lạc nội mạc là hình ảnh kính mờ hoặc phản âm kém bên trong (dấu sao); nhu mô buồng trứng bao quanh (mũi tên). B, Đặc điểm tương tự phản âm kém đồng nhất hoặc kính mờ (dấu sao) với mô buồng trứng bao quanh (mũi tên) và tăng âm phía sau (đầu mũi tên). C, không có tín hiệu Doppler bên trong; phản âm đồng nhất (dấu sao) và tăng âm sau (đầu mũi tên). D, Nang lạc nội mạc đa thùy với phản âm kém đồng nhất (dấu sao) trong mỗi khoang; có thể có tín hiệu Doppler ở vách (mũi tên). E, Thỉnh thoảng, các chấm tăng âm ngoại vi có thể gặp ở nang lạc nội mạc; tuy nhiên, phản âm kém đồng nhất (dấu sao) là đặc điểm không đặc hiệu. F, Mặc dù bóng lưng điển hình không liên quan với nốt tăng âm ngoại vi (mũi tên) bao quanh nang lạc nội mạc (dấu sao), ảnh giả có thể thấy trên hình ảnh Doppler (đầu mũi tên).
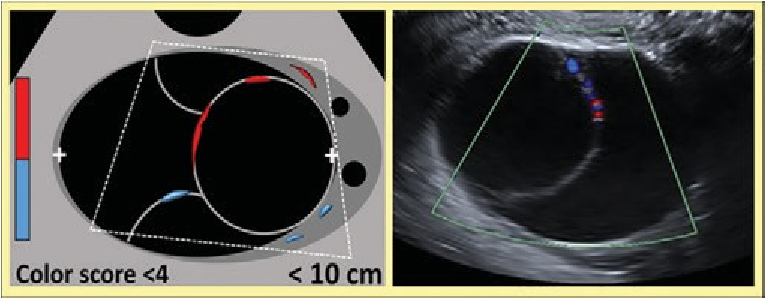
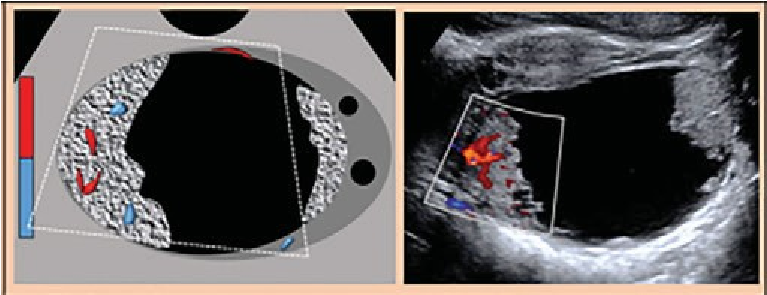
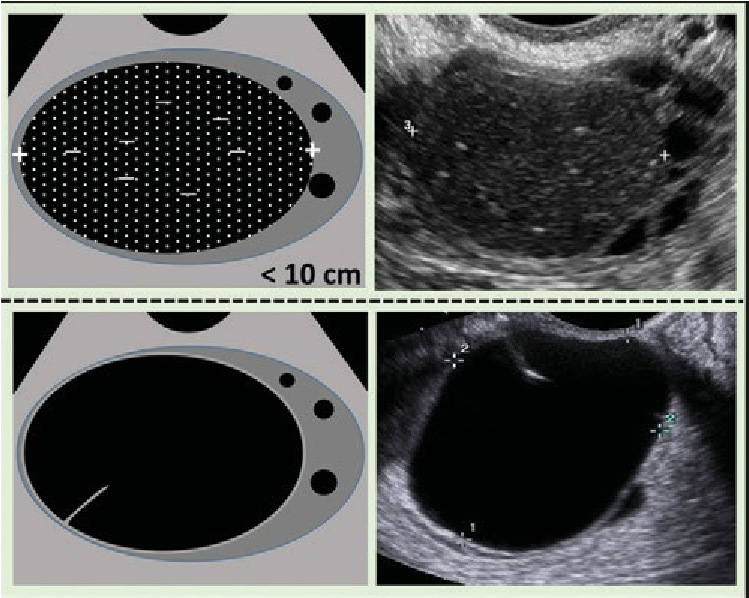
O-RADS 3, nhóm nguy cơ thấp (1% đến
|
O-RADS 3 – Nguy cơ thấp (1% đến |
|
|
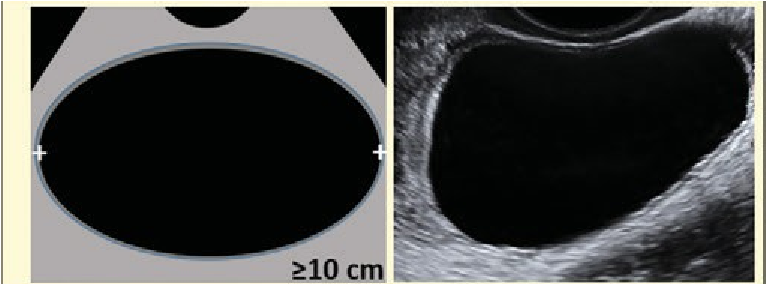
Nang đơn thùy*, ≥ 10cm * Đơn giản hoặc không |
|
|
Nang bì, nang xuất huyết, nang lạc nội mạc điển hình, ≥ 10cm |
|
|
Nang đơn thùy với bờ trong không đều*, bất kể kích thước * Có phần đặc |
Xem hình 9. “O-RADS 2 – các sang thương lành tính kinh điển và các mô tả liên quan” |
|
Nang đa thùy với thành trong trơn láng, * CS 1-3: không TS hoặc TSMM trung bình |
|
|
Đặc hoặc dạng đặc (≥ 80%) với bờ ngoài đều, bất kể kích thước, CS 1* * CS1: không TSMM
|
|
Hình 13. Hình cho thấy nhóm O-RADS 3, nguy cơ ác tính thấp
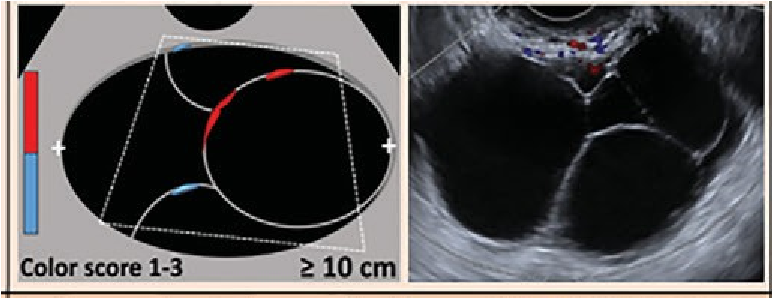
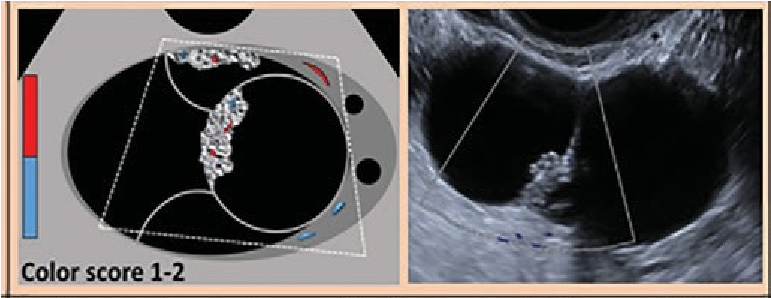
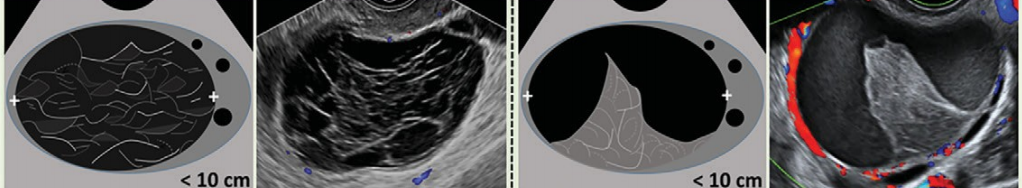
O-RADS 4 đề cập đến nhóm nguy cơ ác tính trung gian (10% đến 80% đặc) với CS 2-3. Cần chú ý rằng nhú là một dạng của thành phần đặc với chiều cao từ 3mm trở lên xuất phát từ thành nang hoặc vách và nhô vào trong nang. Các mô tả O-RADS 4 được liệt kê trong Hình 2.
|
O-RADS 4 – Nguy cơ trung bình (10 – |
|
|
Nang đơn thùy có bờ trong trơn láng, ≥ 10cm, CS 1-3* *CS 1-3 : TSMM từ không đến TB |
|
|
Nang đa thùy có thành trong trơn láng, bất kể kích thước, CS 4* *CS 4 : TSMM nhiều |
|
|
Nang đa thùy có thành trong không trơn láng và/hoặc có vách không đều bất kể kích thước và CS |
|
|
Nang đơn thùy có phần đặc hoặc dạng đặc, không chồi, bất kể kích thước và CS |
|
|
Nang đơn thùy có 1-3 chồi bất kể kích thước và CS |
|
|
Nang đa thùy có phần đặc hoặc dạng đặc, bất kể kích thước, CS 1-2* *CS 1-2: TSMM từ không đến ít |
|
|
Đặc (≥80%) bờ ngoài đều, bất kể kích thước, CS 2-3* *CS 2-3: TSMM ít đến trung bình |
|
Hình 14. Hình cho thấy nhóm O-RADS 4, nguy cơ ác tính trung gian
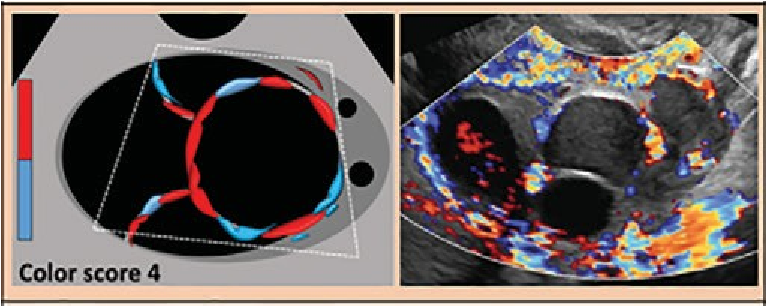
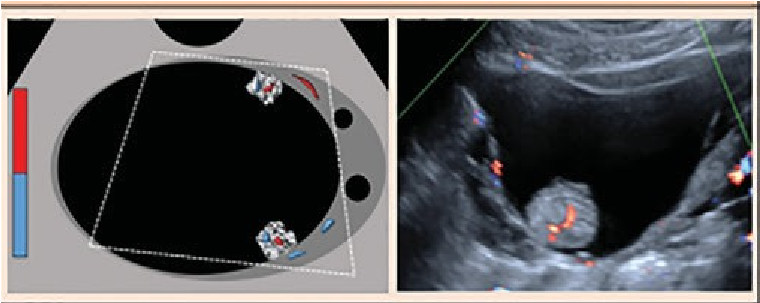
O-RADS 5, nhóm nguy cơ ác tính cao (≥ 50% ác tính), bao gồm các mô tả mà độ ước đoán ác tính cao như sang thương đặc bờ không đều và nang đa thùy với thành phần đặc và có CS cao (Hình 15). Sự hiện diện của báng bụng và/hoặc nốt phúc mạc được xem là O-RADS 5 trừ khi có báng bụng liên quan với nang chức năng hoặc hầu như sang thương chắc chắn lành (xem O-RADS 2), khi đó các nguyên nhân khác gây báng bụng cần được xem xét. Các mô tả O-RADS 5 được liệt kê trong Hình 2.
|
O-RADS 5 – Nguy cơ cao (≥ 50% ác tính) |
|
|
Nang đơn thùy ≥ 4 chồi, bất kể kích thước, bất kể CS |
|
|
Nang đa thùy có thành phần đặc, bất kể kích thước, CS 3-4* * CS 3-4: TSMM trung bình đến nhiều |
|
|
Đặc (≥80%) bờ ngoài đều, bất kể kích thước, CS 4 * CS 4: TSMM nhiều |
|
|
Đặc hoặc dạng đặc (≥80%) bờ ngoài không đều, bất kể kích thước và CS |
|
|
Dịch bụng và/hoặc nốt phúc mạc |
|
Hình 15. Hình cho thấy nhóm O-RADS 4, nguy cơ ác tính cao
Xử trí
Hệ thống phân loại O-RADS US giúp nhà chăm sóc sức khỏe trong quyết định những sang thương nào không cần theo dõi hoặc theo dõi bảo tồn, thường với sự giúp đỡ của chuyên gia SA hoặc thực hiện MRI để tối ưu trong việc xác định tính chất (10,40) với những sang thương buộc phải tư vấn bởi BS phụ khoa hoặc ung bướu phụ khoa (41). Sự đồng thuận chung của các thành viên trong hội đồng trong việc đưa ra các chiến lược xử trí cho mỗi nhóm dựa trên cơ sở y văn và ý kiến chuyên gia thông qua các cuộc hội đàm và trao đổi qua email (Hình 2). Các mô tả chi tiết bên dưới
O-rads 0, đánh giá không đầy đủ
Nói chung, lặp lại US được khuyến cáo, mặc dù một kỹ thuật khác như MRI có thể là lựa chọn thích hợp trong một số trường hợp nhất định
O-rads 1, buồng trứng bình thường
Không cần theo dõi hoặc lặp lại các chẩn đoán hình ảnh.
O-RADS 2, hầu như chắc chắn lành tính (
Nói chung, không cần theo dõi hoặc can thiệp đối với các sang thương hầu như chắc chắn lành. Siêu âm bởi chuyên gia hoặc MRI, cũng như quản lý bởi nhà phụ khoa, có thể được khuyến cáo trong một vài nhóm bệnh nhân
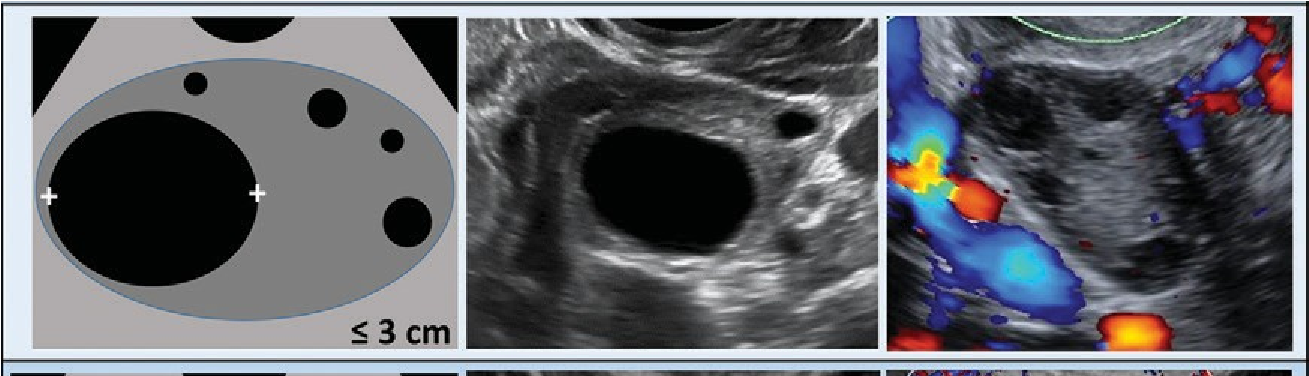
Nang đơn giản
Nang đơn giản là tập con của nang đơn thùy với thành mỏng, trơn láng, tăng âm sau, và không có thành phần bên trong nang (vì thế nó trống âm), như được đề cập trong bảng từ vựng O-RADS (20). Mặc dù nang đơn giản không phải là một nhóm riêng biệt trong dữ liệu IOTA, trong y văn ủng hộ đây là nhóm lành tính. Nghiên cứu gần đây của Smith-Bindman và cs (42) trên 72093 phụ nữ được thực hiện siêu âm từ năm 1997 đến 2008, không có nang đơn giản nào được chẩn đoán là ung thư ở nhóm dưới 50 tuổi (0 / 12957 nang), và chỉ có một nang đơn giản được chẩn đoán là ác ở phụ nữ trên 50 tuổi (1/2349 nang) sau 3 năm. Một nghiên cứu trên một nhóm đối tượng ở độ tuổi mãn kinh tầm soát ung thư buồng trứng cũng cho kết quả tương tự (43-47). Một phân tích gộp gần đây của Parazzini và cs (48) ở những nang đơn thùy được phẫu thuật, cho thấy nguy cơ ác rất thấp ở nhóm trước mãn kinh có sang thương phản âm trống 0,5% (3/657) với sau mãn kinh 1,5% (7/469). Giới hạn của nghiên cứu gộp này là tính không đồng nhất trong các nghiên cứu. Dựa trên dữ liệu ủng hộ khả năng ác tính thấp của nang đơn giản, ACOG khuyến cáo “nang đơn giản đường kính tối đa 10 cm trên siêu âm ngã âm đạo được thực hiện bởi người làm có kinh nghiệm nhiều khả năng là lành tính và có thể được theo dõi lặp lại hình ảnh mà không cần phẫu thuật, ngay cả ở nhóm sau mãn kinh” (11).
Hội đồng đã đồng ý rằng không cần xử trí gì thêm đối với các nang đơn giản có đường kính nhỏ hơn hoặc bằng 5 cm ở bệnh nhân trước mãn kinh, và những nang nhỏ hơn hoặc bằng 3 cm nên được xem là sinh lý (phù hợp với sinh lý bình thường, tức là nang noãn). Do thách thức của việc thực hiện một nghiên cứu chất lượng ở các nang lớn hơn và lưu ý rằng phần lớn các nang này là chức năng, hội đồng đã đồng ý rằng bệnh nhân trước mãn kinh nên khuyến cáo theo dõi trong 8 -12 tuần đối với các nang lớn hơn 5 cm nhưng dưới 10 cm để xác định tính chất chức năng của nó hoặc đánh giá lại các bất thường của thành nang (dễ bị bỏ sót hơn trong các nang lớn, gần 10 cm). Nói chung, pha tăng sinh chu kì kinh là thời gian tối ưu để đánh giá lại vì các nang chức năng lúc này đã thoái lui. Nếu nang vẫn tồn tại hoặc lớn thêm, nên được quản lý bởi bác sĩ phụ khoa. Đôi khi, các nang lớn hơn có thể đánh giá không đầy đủ qua siêu âm ngã âm đạo, và trong những trường hợp này, điều quan trọng là phải thực hiện đầu dò ngã bụng hoặc chỉ ra đây là trường hợp đánh giá không đầy đủ do kích thước, vị trí hoặc cả hai, do đó trở lại nhóm 0.
Bởi vì dữ liệu xác nhận hiếm gặp u ác tính trong nhóm nang đơn giản sau mãn kinh (42-47), không cần xử trí gì hơn cho các nang nhỏ hơn 3 cm. Đối với các nang lớn hơn 3 cm nhưng dưới 10 cm, nên theo dõi ít nhất 1 năm để cho thấy sự ổn định hoặc giảm kích thước được khuyến cáo và xem xét theo dõi hàng năm trong 5 năm, nếu ổn định (47). Nếu nang lớn, thì nên được quản lý bởi bác sĩ phụ khoa. Tuy nhiên, hiện tại có rất ít bằng chứng để xác định thời lượng bao lâu hoặc khoảng cách giữa các lần theo dõi.
Những sang thương lành tính kinh điển và mô tả liên quan
Một lần nữa, khi gặp một số đặc điểm lành tính cổ điển được trích dẫn trong y văn, chúng ta nên cho luôn một chẩn đoán cụ thể. Cố gắng sử dụng các mô tả khác, chung chung hơn có thể dẫn đến chẩn đoán không chính xác và xử trí không phù hợp. Nếu những sang thương gần như chắc chắn lành tính này không điển hình, thì một số có thể rơi vào nhóm nguy cơ cần phải xác định thêm bằng cách giới thiệu đến một chuyên gia SA hoặc bằng cách thực hiện MRI. Tuy nhiên, thông qua quá trình này, sẽ cho ra chẩn đoán chính xác và những bệnh nhân này than phiền bị điều trị quá mức. Một ví dụ là ứ dịch tai vòi có thể hiện diện vách ngăn hoàn toàn hoặc nếp gấp vòi trứng bị đọc nhầm là thành phần đặc (xem Hình 3).
Nang xuất huyết.
Nang xuất huyết điển hình ở nhóm tuổi trước mãn kinh mà nhỏ hơn hoặc bằng 5 cm không cần quản lý. Khi lớn hơn 5 cm nhưng dưới 10 cm, nên theo dõi trong 8 -12 tuần. Nếu nang vẫn tồn tại hoặc lớn lên, thì nên giới thiệu đến chuyên gia SA hoặc nhà phụ khoa, hoặc MRI. Nang xuất huyết không xuất hiện ở phụ nữ mãn kinh. Do đó, khi gặp nang xuất huyết điển hình có kích thước dưới 10 cm ở nhóm tuổi sau mãn kinh, cần đánh giá thêm bởi chuyên gia SA, giới thiệu đến bác sĩ phụ khoa hoặc thực hiện MRI.
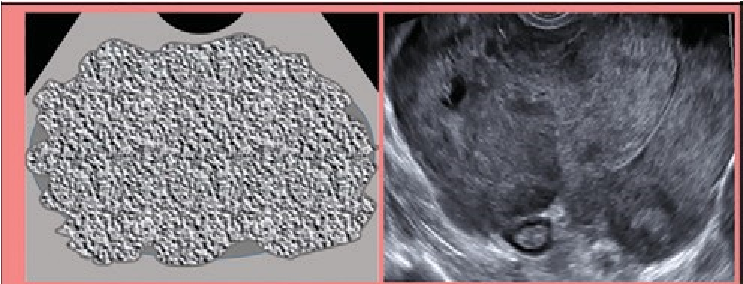
Nang bì và nang lạc nội mạc tử cung.
Nang bì và nang lạc nội mạc điển hình dưới 10 cm được quản lý tương tự. Ở bệnh nhân trước mãn kinh, việc theo dõi lần đầu tối ưu là khoảng 8 -12 tuần sau, phụ thuộc vào mức độ tự tin trong chẩn đoán và, nếu không được phẫu thuật cắt bỏ, siêu âm hàng năm cần xem xét. Những bệnh nhân này thường được chăm sóc bởi bác sĩ phụ khoa. Trong nhóm sau mãn kinh, bệnh nhân với chẩn đoán tự tin nang bì hoặc nang lạc nội mạc có thể được xem xét để theo dõi siêu âm hàng năm khi không phẫu thuật cắt bỏ. Tuy nhiên, ở những bệnh nhân sau mãn kinh, nguy cơ ác tính và nguy cơ biến đổi ác tính (nghĩa là ung thư tế bào sáng và ung thư dạng nội mạc tử cung) cao hơn trong u lạc nội mạc, vì vậy nên cân nhắc nguy cơ này khi quyết định xử trí (34). Nếu có sự thay đổi hình thái hoặc thành phần mạch máu phát triển trong tổn thương, thì nên giới thiệu đến chuyên gia siêu âm hoặc MRI ở nhóm tuổi tiền mãn kinh và MRI ở nhóm sau mãn kinh. Tương tự như theo dõi nang đơn giản và không đơn giản ở nhóm sau mãn kinh, thời gian tối ưu hoặc khoảng thời gian để giám sát chưa được thiết lập.
Nang ngoài buồng trứng.
Bao gồm các nang cạnh buồng trứng, nang vùi phúc mạc điển hình và ứ dịch tai vòi điển hình với bất kỳ kích thước. Nói chung, nếu chẩn đoán rất tự tin rằng đó là một nang ngoài buồng trứng, không cần theo dõi thêm đối với các nang cạnh buồng trứng đơn giản nếu trong độ tuổi sinh sản và theo dõi 1 năm trong nhóm tuổi sau mãn kinh. Nếu nang không đơn giản, thì nên xử trí theo tiêu chí phân nhóm nang buồng trứng của O-RADS US. Quản lý bởi bác sĩ phụ khoa được khuyến nghị cho nang vùi phúc mạc hoặc ứ dịch tai vòi điển hình
Nang đơn thùy trơn láng không đơn giản
Nang đơn thùy có bờ trong trơn láng không đơn giản và không thuộc bất kỳ loại tổn thương lành tính kinh điển nào không đòi hỏi phải xử trí ở nhóm tuổi tiền mãn kinh khi kích thước nhỏ hơn hoặc bằng 3 cm. Siêu âm theo dõi trong 8 -12 tuần, ở pha tăng sinh, nếu có thể, được khuyến nghị cho các nang lớn hơn 3 cm và dưới 10 cm. Nếu nang vẫn tồn tại hoặc lớn lên, thì nên chuyển đến bác sĩ chuyên siêu âm hoặc thực hiện MRI để khảo sát thêm. Ở nhóm tuổi mãn kinh, mặc dù theo dõi 1 năm là một lựa chọn nếu nang nhỏ hơn hoặc bằng 3 cm, việc xác định thêm tính chất dịch và bờ trong nang có thể được thực hiện bởi một chuyên gia SA hoặc thực hiện MRI và nên được xem xét cho các nang này bất kể kích thước. Quản lý bởi một bác sĩ phụ khoa được đề nghị cho các nang lớn hơn 3 cm ở nhóm tiền mãn kinh và tất cả các nang đơn thùy trơn láng không đơn giản sau mãn kinh.
O-RADS 3 (1% đến
Phần lớn các sang thương O-RADS 3 (> 90%) là lành tính và hội đồng đồng ý rằng không cần tham khảo ý kiến bác sĩ ung thư phụ khoa. Bệnh nhân thuộc nhóm tổn thương này nên được quản lý bởi bác sĩ phụ khoa tổng quát, mặc dù điều quan trọng là phải đánh giá hình ảnh tối ưu. Do đó, việc tham khảo ý kiến chuyên gia US hoặc thực hiện MRI để giảm thiểu rủi ro bỏ qua các đặc điểm đáng nghi được khuyến khích bởi chương trình quản lý O-RADS US.
O-RADS 4 (10% đến
Nhóm 4 (sang thương có nguy cơ trung bình) là chắc chắn cần phải được tham vấn với BS ung thư phụ khoa trước khi khối u được loại bỏ hoặc là gửi ngay đến cho BS ung thư phụ khoa (2). Tình trạng mãn kinh, đánh giá của chuyên gia US, đặc điểm trên MRI và dấu ấn sinh học huyết thanh (phổ biến nhất là CA-125) có thể đóng vai trò trong việc quyết định những sang thương nào nên được giới thiệu đến bác sĩ ung thư phụ khoa (49). Nếu phẫu thuật được thực hiện bởi bác sĩ phụ khoa tổng quát, thì cơ sở y tế nên có các “dịch vụ tham vấn và hỗ trợ khi cần” để có dự hậu tốt nhất cho bệnh nhân. (11).
O-rads 5 (50%-100% nguy cơ ác)
Hệ thống này tuyên bố rằng nhóm 5 (sang thương có nguy cơ cao) nên được chuyển trực tiếp đến bác sĩ chuyên khoa ung thư phụ khoa để quản lý.
Mặc dù các dấu ấn huyết thanh cũng có vai trò trong việc đánh giá, hội đồng ORADS US không ủng hộ việc sử dụng chúng thường quy trong đánh giá dựa trên nhóm sang thương và chúng không được đưa vào hệ thống phân tầng nguy cơ của chúng tôi. Hội đồng cảm thấy rằng việc đánh giá khối u nên được cá nhân hóa cho mỗi bệnh nhân. Ví dụ, nồng độ CA-125 tăng cao ở bệnh nhân trong độ tuổi sinh sản, có tổn thương nguy cơ thuộc nhóm trung bình, và bối cảnh lâm sàng rất nghi ngờ lạc nội mạc tử cung, có thể làm tăng việc lo lắng không cần thiết về bệnh ác tính. Tương tự, CA-125 bình thường ở một phụ nữ mãn kinh có thể tạo ra sự trấn an sai lầm đối với một sang thương nhóm 4 hoặc 5. CA-125 trong mô hình ADNEX có tính tối ưu hơn vì chúng không cải thiện hiệu suất mô hình chung để phân biệt giữa các tổn thương lành tính và ác tính. Tuy nhiên, CA-125 giúp phân loại các phân nhóm trong tổn thương ác tính đó (ví dụ, ung thư xâm lấn giai đoạn 2 -4 so với các tổn thương di căn). Hội đồng cũng nhấn mạnh rằng phân loại O-RADS không phải là sự thay thế cho một bệnh sử và khám lâm sàng kỹ lưỡng và việc thực hiện xét nghiệm bổ sung. Mặc dù không có hệ thống phân loại nào có thể hoàn thiện bao hàm tất cả các khía cạnh để quản lý mỗi một bệnh nhân có tổn thương phần phụ, O-RADS US định nghĩa rõ ràng hơn các tiêu chí quản lý khi so sánh với các phương pháp đã được công bố trước đó (50).
Thảo luận
Hội đồng O-RADS tin rằng đã đáp ứng được mục tiêu đưa ra một hệ thống mà chưa từng có trước đây, sử dụng siêu âm với một hệ thống thuật ngữ được định nghĩa trước, để phân loại nguy cơ ác tính trong toàn bộ các sang thương đi từ lành đến khả năng ác tính cao hơn và cung cấp các định hướng xử trí. Hệ thống mới này kết hợp các xu thế quản lý của trường phái Châu Âu cũng như Bắc Mỹ bao gồm các lựa chọn giới thiệu đến chuyên gia SA hoặc thực hiện MRI để xác định đặc điểm sang thương và sử dụng bổ sung các mô tả tổn thương hoặc mô hình toán học để đạt được cùng một sơ đồ quản lý.
Ban đầu, nó có vẻ thất vọng vì tính đặc hiệu của hệ thống O-RADS US thấp so với một số Hệ thống dữ liệu và báo cáo khác như Hệ thống dữ liệu và báo cáo hình ảnh gan (LI-RADS) (51), cái mà có tính đặc hiệu cực kỳ cao. Điều này có liên quan đến các quần thể dân số khác nhau. Trong khi LI-RADS chỉ áp dụng cho những bệnh nhân có nguy cơ mắc ung thư tế bào gan cao, hệ thống O-RADS đã được phát triển cho bệnh nhân có nguy cơ trung bình. Điều này giúp tối đa hóa độ nhạy chứ không phải độ đặc hiệu để không bỏ sót một bệnh ung thư buồng trứng, có tỷ lệ lưu hành thấp nhưng là một bệnh có khả năng gây tử vong cao. Theo thiết kế, hệ thống thực hiện tốt việc giao quản lý phù hợp cho bệnh nhân dựa trên đánh giá nguy cơ với việc quản lý bảo tồn đối với các sang thương giống lành tính và chuyển đến bác sĩ ung thư phụ khoa khi tổn thương nghi ngờ hơn. Do đó, bệnh nhân ung thư buồng trứng sẽ được hưởng lợi từ việc cải thiện khả năng sống sót bằng cách giới thiệu cho trung tâm ung thư phụ khoa, trong khi chẩn đoán dương tính giả sẽ không gây hại cho sự sống sót.
Hội đồng cũng hiểu rằng một hạn chế của phân tầng nguy cơ hiện tại đó là nền tảng của nó dựa trên cơ sở dữ liệu chỉ bao gồm các tổn thương được phẫu thuật làm tiêu chuẩn tham khảo. Điều này có thể dẫn đến nguy cơ ác tính được đánh giá quá mức ở các nhóm lành tính hơn. Vì lý do này, mặc dù dữ liệu phân tích khối u buồng trứng quốc tế (IOTA) cho tất cả các nang đơn thùy trơn láng là một nhóm, chúng tôi đã tách loại nang đơn thùy đơn giản và không đơn giản ra. Có rất nhiều dữ liệu không phải IOTA đồng thuận với sự hiếm gặp của bệnh ác tính trong nhóm này (42-47). Một hạn chế khác là nghiên cứu hồi cứu, thay vì tiến cứu, thử nghiệm các mô tả sử dụng dữ liệu IOTA giai đoạn 1-3.
Trong quá trình này, hội đồng đã nhận thấy rằng một số thuật ngữ trong bảng từ vựng gốc O-RADS US (20) là không cần thiết trong quy trình phân tầng nguy cơ. Theo đó, chúng tôi đã bao gồm một bảng từ vựng cô đọng chỉ chứa các mô tả cần thiết để tạo thuận lợi cho việc áp dụng các thuật ngữ từ vựng để phân tầng nguy cơ (Hình 1).
Hướng trong tương lai
Với kết quả từ nghiên cứu IOTA 5, nghiên cứu đoàn hệ tiến cứu đa trung tâm lớn nhất không chỉ bao gồm các bệnh nhân được lựa chọn cho phẫu thuật mà còn theo dõi bảo tồn, chúng tôi dự định xác định giá trị từ nhóm bệnh nhân này. Điều này sẽ chứng minh tính giá trị của nó trên một dân số rộng hơn, bao gồm tất cả các loại đặc điểm bệnh lý phần phụ (4).
Việc đánh giá tổn thương không chính thức bằng cách sử dụng thuật ngữ để phân loại nguy cơ đã được thực hiện thành công giữa các thành viên hội đồng. Tuy nhiên, cần có một nghiên cứu về việc sử dụng hệ thống ở các cá nhân khác nhau để xác nhận việc sử dụng hệ thống bởi các chuyên gia cũng như người làm ít kinh nghiệm hơn, do đặc điểm tổn thương ban đầu là chìa khóa để phân tầng nguy cơ và dữ liệu IOTA dựa trên dân số chủ yếu là người châu Âu. Sau khi xác nhận gía trị trong tương lai, mục đích của hội đồng là công cụ quản lý này sẽ được chấp nhận như một tài liệu tham khảo quốc tế để quản lý bệnh nhân có sang thương phần phụ. Chúng tôi mong đợi hệ thống phân tầng nguy cơ này có thể phát triển với các tài liệu dựa trên bằng chứng.