Đại cương
Một cặp vợ chồng được gọi là vô sinh nếu họ không có thai sau một năm sinh hoạt vợ bình thường và không sử dụng bất kỳ một biện pháp tránh thai nào.
Vô sinh được chẩn đoán có nghĩa là kết án rằng cặp vợ chồng này sẽ chắc chắn không có con, nhưng điều này hiện nay đã trở nên có ý nghĩa tương đối.
Năm 1978, đứa trẻ thụ tinh trong ống nghiệm đầu tiên ra đời đã mở ra một bước ngoặc mới trong điều trị vô sinh.
Siêu âm có vai trò then chốt trong việc phụ giúp các kỹ thuật điều trị vô sinh.
Trong thập kỹ 80, siêu âm đường âm đạo đã mở ra một sự thay đổi trong việc tăng cường độ chính xác chẩn đoán và giúp các hướng dẫn thủ thuật trong chẩn đoán và thăm dò phụ khoa nói chung và vô sinh nói riêng.
Các nguyên nhân vô sinh bao gồm:
Rối loạn chức năng buồng trứng (chức năng rụng trứng).
Rối loạn chức năng vòi trứng.
Các bất thường của người chồng Các nguyên nhân khác:
Rối loạn về tình dục
Rối loạn chức năng tử cung.
Kháng tinh trùng của dịch ctc.
Có ít nhất 25% các cặp vô sinh không giải thích được nguyên nhân và có đến hơn 30% có hơn một yếu tố gây vô sinh.
Vai trò của siêu âm trong thăm dò vô sinh
Khám một cặp vô sinh bắt đầu bằng khai thác tiền sử của cả 2 vợ chồng và khám lâm sàng. Khám người phụ nữ nhằm khám phát hiện các bệnh tật nói chung và các bất thường của chu kỳ sinh sản.
Siêu âm đặc biệt hữu ích trong việc phát hiện cả bình thường lẫn bất bình thường của cấu trúc hệ sinh sán của người phụ nữ.
Một giản đồ chung cho việc khám một cặp vô sinh bao gồm:
Các rối loạn chức năng buồng trứng.
Định lượng FSH (follicle stimulating hormone) huyết thanh trong giai đoạn đầu của vòng kinh.
Định lượng mức progesterone giữa giai đoạn hoàng thể .
Siêu âm đường âm đạo có vai trò rất quan trọng.
Khảo sát các rối loạn chức năng vòi. Bao gồm:
Chụp X quang tử cung-vòi trứng (HSG).
Nội soi có bơm chất màu kiểm tra thông vòi.
Siêu âm tương phản tử cung (hysterocontrast sonography (HyCoSy).
Đối với người chồng thì làm tinh dịch đồ
Siêu âm không những giúp chẩn đoán nguyên nhân vô sinh mà còn là một qui trình thăm dò xác định chẩn đoán và theo dõi điều trị.
Trong việc khảo sát các cơ quan sinh dục nữ, siêu âm đường âm đạo là phương pháp được chọn lựa do tính chính xác và tiện lợi của nó
Các vấn đề cơ bản cần phát hiện và thăm dò khi siêu âm đương âm đạo: (bảng 1).
Siêu âm đường âm đạo là một bắt buộc cần thiết nhằm thu thập được các hình ảnh tối ưu và đạt được lượng thông tin tối đa. Siêu âm nên thực hiện trong thời điểm trước lúc rụng trứng của vòng kinh (thường là ngày thứ 8 đến 12 của vòng kinh). Vào giai đoạn này của vòng kinh, siêu âm có thể thu nhận được tốt nhất các thông tin về thân tử cung, nội mạc, vòi trứng, buồng trứng và nang trứng.
Siêu âm Doppler rất hữu ích trong khảo sát chu kỳ sinh sản của người phụ nữ. Khảo sát Doppler trực tiếp sự tạo lập những mạch máu mới xảy ra trong buồng trứng và nội mạc tử cung sẽ cung cấp những thông tin có giá trị và cho những dự báo kết quả điều trị. Đo đạc tốc độ và trở kháng dòng chảy mạch máu giúp ích cho việc dự báo và chẩn đoán các bất thường.
Siêu âm Doppler màu mạch máu (Color power angiography (CPA) là một phương pháp mới hơn bằng việc áp dụng các ký âm Doppler biên độ lớn.
Siêu âm 3 chiều mở rộng thêm việc áp dụng siêu âm trong đánh giá vô sinh.
Bảng 1: Các yêu cầu siêu âm cơ bản cần thực hiện trong thời gian từ ngày thứ 8 đến thứ 12 của vòng kinh
|
Các vùng cần khảo sát |
Thông tin yêu cầu |
|
Tử cung và buồng tử cung |
Các đường kính (dài, trước sau, ngang) Các bất thường/khối u. |
|
Nội mạc tử cung |
Độ dày. Hình dáng. Siêu âm bơm buồng (nếu cần thiết). |
|
Các thông số Doppler động mạch tử cung |
Đỉnh tốc độ tâm thu (PSV-peak systolic velocity). Chỉ số xung (PI-Pulsatility). |
|
Hình thái học buồng trứng |
Bình thường/đa nang/nhiều nang. Vị trí/độ di động. Thể tích/số lượng nang. |
|
Kích thước nang noãn (follicular) Cấu trúc đệm buồng trứng và các thông số mạch máu quanh nang |
PSV PI |
|
Cấu trúc vòi trứng |
Siêu âm HyCoSy |
|
Tiểu khung |
Dịch tiểu khung? Khối u? |
Khảo sát tử cung
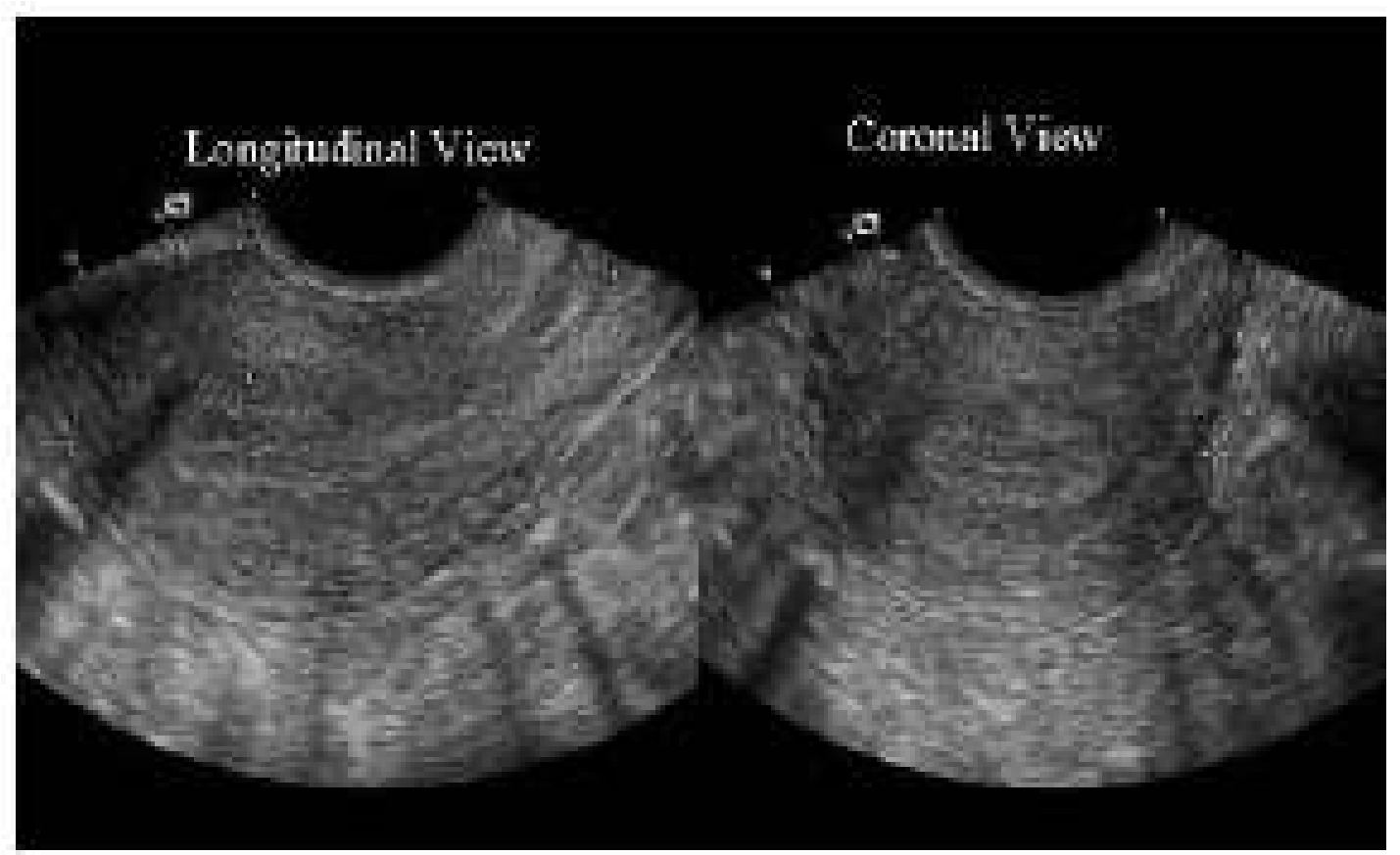
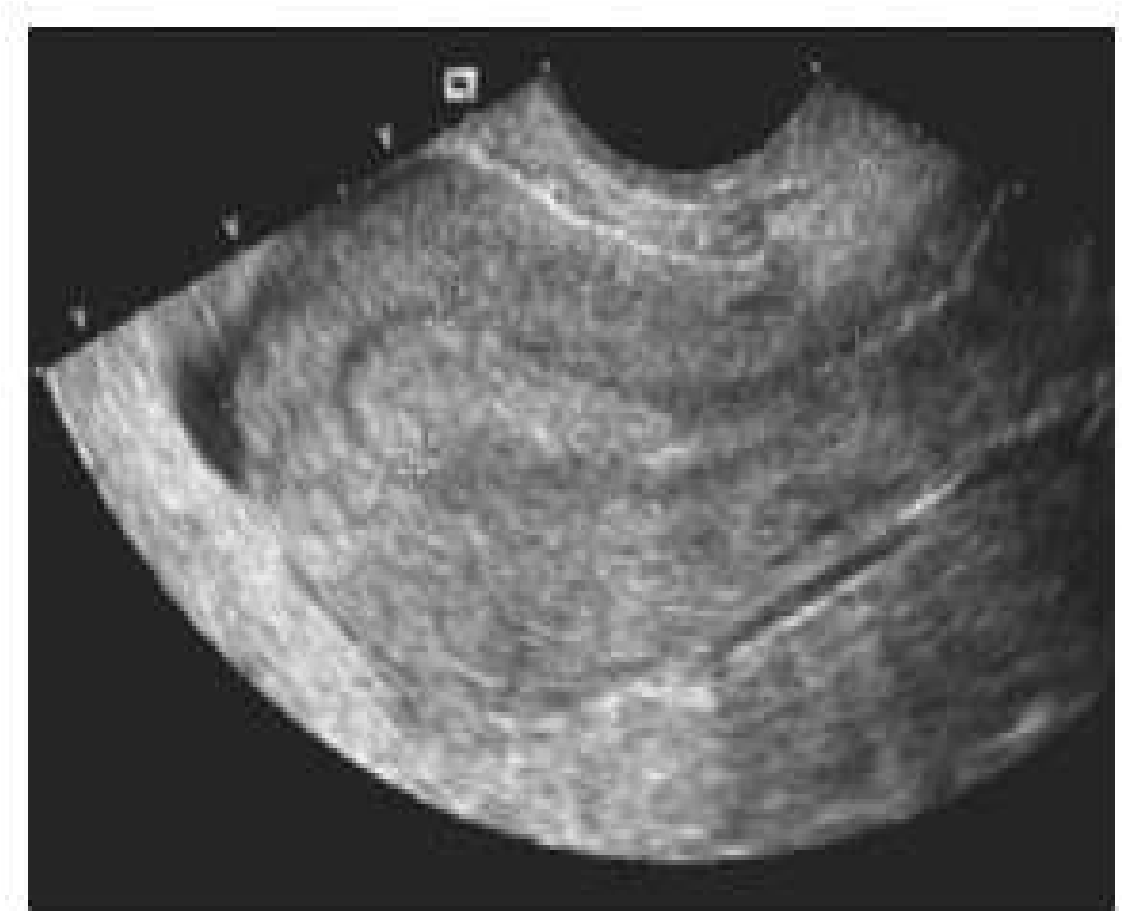
Xác định hình thái cấu trúc và kích thước bình thường của tử cung là rất quan trọng. Các đường kính và hình dáng tử cung phải được ghi nhận trong cả 2 mặt cắt dọc và mặt căt dọc giữa (hình 1), và xoay mặt cắt một góc 900 để cắt các mặt cắt ngang (coronal Plane).
U xơ tử cung là một dấu chứng thường gặp nhất trong số phụ nữ ở độ tuổi sinh sản. U xơ có thể nằm ở trong cơ, dưới thanh mạc, dưới niêm mạc hoặc có cuống. U xơ dưới niêm mạc có thể gây khó khăn cho sự làm tổ của phôi. Hơn nữa, u xơ trong cơ cũng có nguy cơ làm giảm khả năng có thai. Cơ chế xác thực của vấn đề này còn chưa được biết nhưng có thể do u xơ gây khó khăn cho việc làm tổ .
Hình 1: Trên mặt cắt dọc giữa (sagittal) và mặt cắt ngang tử cung mô tả các đường kính đo của tử cung
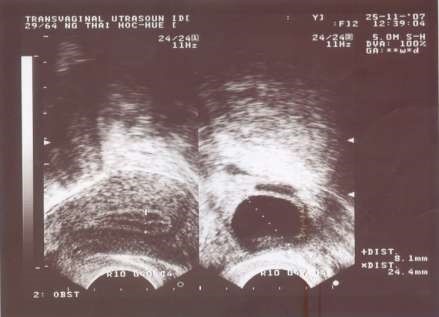
Hình 2: Nang noãn trưởng thành trái (24,4mm) và nội mạc hoài thai với hình ảnh 3 đường điển hình (8,1 mm)
Lạc nội mạc trong cơ tử cung (Adenomyosis) là một bệnh lý do lạc nội mạc tử cung bên trong lớp cơ tử cung. bệnh được chẩn đoán chính xác sau khi cắt tử cung. Tỷ lệ phát hiện trước mổ bệnh lạc nội mạc trong cơ ngày càng tăng nhờ có siêu âm độ phân giải cao.
Lạc nội mạc trong cơ tử cung được chẩn đoán tốt nhất với siêu âm tức thì (real-time). Các hình ảnh bệnh bao gồm:
Tử cung lớn mà không có hình ảnh u xơ tử cung.
Có sự dày lên bất đối xứng thành trước và sau của cơ tử cung
Cấu trúc cơ tử cung không đồng nhất do sự có mặt nhiều vùng nhỏ mô lạc nội mạc. Hình ảnh đặc hiệu hơn có thể bao gồm có các nốt hoặc nang trong cơ tử cung có thể do các điểm xuất huyết rãi rác.
Mặc dù có nhiều vấn đề còn bàn cãi, người ta đưa ra một số tỷ lệ bệnh lạc nội mạc trong cơ tử cung gây vô sinh khác nhau.
Ngoài khảo sát về hình thái học, siêu âm đường âm đạo cũng cho phép khảo sát độ di động của tử cung, dịch tự do trong tiểu khung (dịch Dougglas) và các bất thường của các cơ quan lân cận như bàng quang hay trực tràng.
Kỹ thuật siêu âm 3 chiều cũng đã chứng minh được tính hữu ích trong việc khảo sát hình thái học và đặc biệt giúp đỡ xác định các bất thường bẩm sinh của tử cung (hình 2).
Vách ngăn tử cung
Hình 3: Hình ảnh siêu âm 3 chiều của tử cung 2 sừng
Khảo sát nội mạc tử cung
Nội mạc tử cung thay đổi rõ ràng theo từng thời điểm của chu kỳ kinh. Trong giai đoạn đầu của vòng kinh, nội mạc tử cung mõng và giảm âm so với vùng cơ tử cung xung quanh. Do sự tiến triển của pha noãn nang, nội mạc tử cung dày lên và tạo thành hình ảnh đặc trưng ba lớp mõng (hình 4).
Hình 4: Trên hình ảnh cắt dọc tử cung cho thấy hình ảnh 3 lớp đặc trưng của pha tăng sinh nội mạc tử cung.
Sau thời điểm rụng trứng, nội mạc trở nên kém đồng nhất và tăng âm so với hồi âm của lớp cơ xung quanh (hình 5).
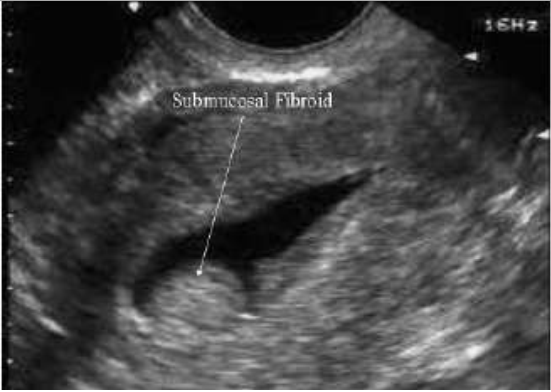
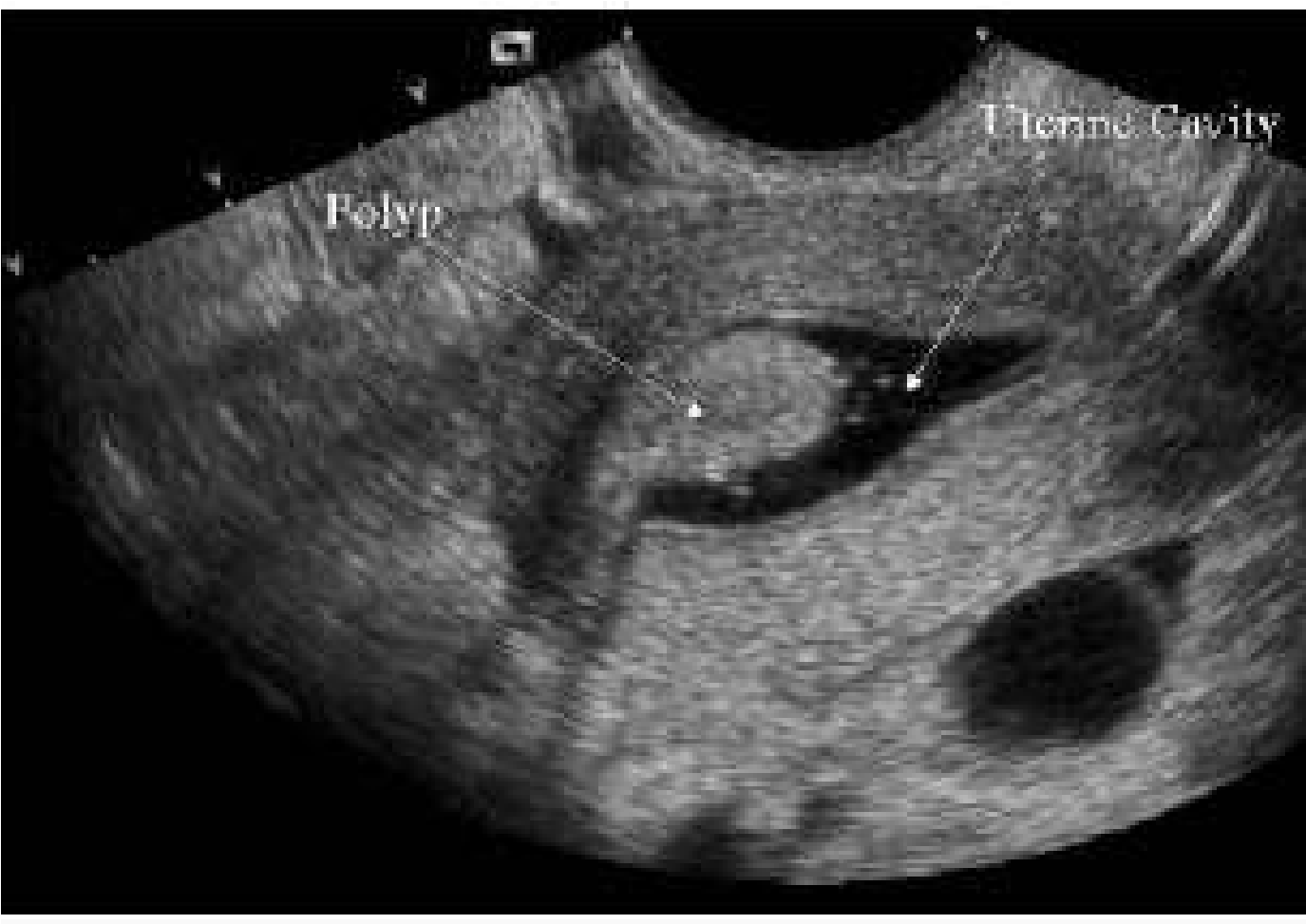
Thương tổn nội mạc tử cung sẽ gây khó khăn cho sự làm tổ của phôi. U xơ tử cung dưới niêm mạc (hình 6) và polyp nội mạc tử cung có thể gây cản trở sự làm tổ của phôi thai. Những polyp này có thể phát hiện được qua siêu âm đường âm đạo và có hiệu quả chẩn đoán ngang bằng soi lòng tử cung. Siêu âm phối hợp bơm lòng tử cung bằng nước muối sinh lý (Saline contrast hysterosonography -SCHS) làm tăng độ chính xác chẩn đoán các loại polyper lòng tử cung.
Hình 5: Mặt cắt dọc qua tử cung cho thấy hình ảnh nội mạc tăng âm đặc trưng của pha chế tiết .
Hình 6: U xơ dưới niêm mạc
Hình 7: Hình ảnh polype nội mạc tử cung qua siêu âm bơm buồng bằng nước muối (saline contrast hysterosonography)
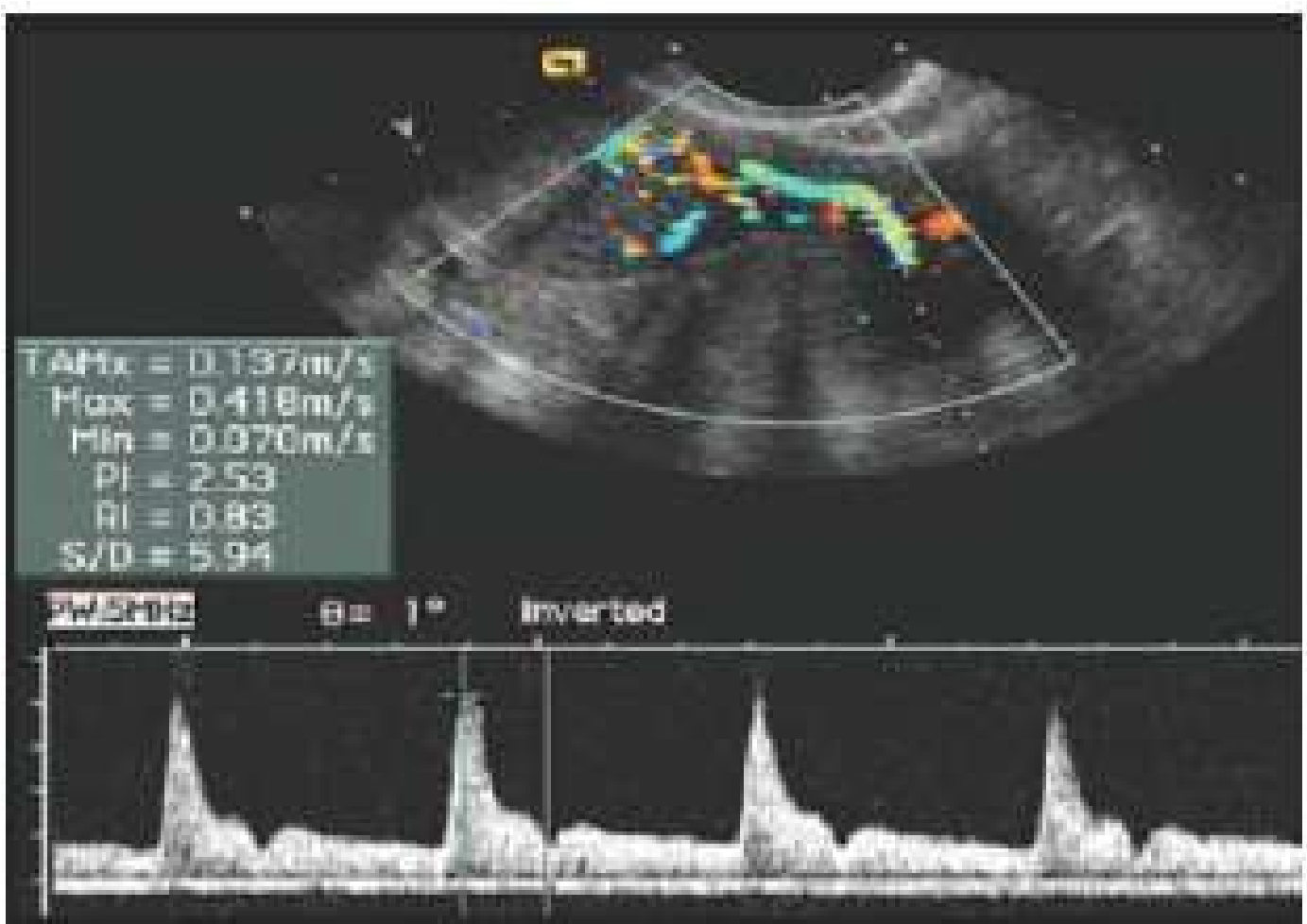
Khả năng thụ thai của nội mạc (endometrial receptivity) là một thuật ngữ mô tả tình trạng nội mạc tử cung thích hợp với sự làm tổ của phôi thai. Siêu âm đánh giá khả năng thụ thai của nội mạc bao gồm khảo sát hình dáng và độ dày của nội mạc tử cung, đánh giá dòng chảy của mạch máu tử cung qua siêu âm Doppler (hình 8).
Hình 8: Siêu âm Doppler mạch máu tử cung.
Nếu siêu âm trong thời điểm cuối giai đoạn tăng sinh của vòng kinh, những dấu chỉ điểm của khả năng thụ thai (hoài thai) của nội mạc bao gồm:
Nội mạc dày ít nhất 7 mm.
Hình dáng nội mạc ba đường (trilaminar)
Chỉ số xung động mạch tử cung (PI)
Đánh giá khả năng hoài thai của nội mạc trong quá trình khám vô sinh có thể giúp xác định nhóm bệnh nhân bị vô sinh “không giải thích được” tạo cơ hội điều trị chính xác ở nhóm bệnh nhân này bằng cách cải thiện tình trạng tưới máu tử cung.
Trong một số nghiên cứu cho thấy có sự khác biệt chỉ số xung (PI) động mạch tử cung giữa những người đã thụ thai và những người không thụ thai sau khi thực hiên thụ tinh trong ống nghiệm (IVF). Khi giá trị PI trung bình động mạch tử cung > 3,0 thì giảm cơ hội thành công làm tổ của thai.
Gần đây, khi người ta nghiên cứu sự tưới máu nội mạc tử cung bằng siêu âm Doppler màu, nếu không thấy mạch máu dưới niêm mạc tử cung thì đồng nghĩa với sự làm tổ thất bại.
Siêu âm khảo sát buồng trứng
Dùng đầu dò âm đạo khảo sát mặt cắt dọc giữa tử cung sau đó quét đầu dò sang 2 bên để phát hiện buồng trứng. tìm vị trí buồng trứng cho hình ảnh lớn nhất để đo chiều rộng và chiều dài, sau đó quay đầu dò 90 độ để đo chiều cao buồng trứng.
|
Siêu âm đường âm đạo là phương pháp khảo sát buồng trứng tốt nhất. Bao gồm các thông số sau: |
|
1. Hình dáng. |
|
2. Kích thước (dài, rộng, cao). |
|
3. Thể tích (dài x rộng x cao x 0,5233).(1) |
|
4. Vị trí/độ di động/ mức tiếp cận. |
|
5. Nang trội. |
|
6. Các thông số Doppler mạch máu nang noãn/mô đệm |
|
Hình dáng buồng trứng được phân loại tổng quát như sau: |
|
1. Bình thường |
|
2. Nhiều nang (multicystic) |
|
3. Đa nang (polycystic) |
|
Tiêu chuẩn chẩn đoán buồng trứng đa nang :(H 6.10) |
|
1. Có 10 hoặc hơn 10 nang phân bố ở vùng vỏ có đường kính 2-8mm. |
|
2. Thể tích buồng trứng > 8cm3 (gợi ý gia tăng mô đệm buồng trứng) |
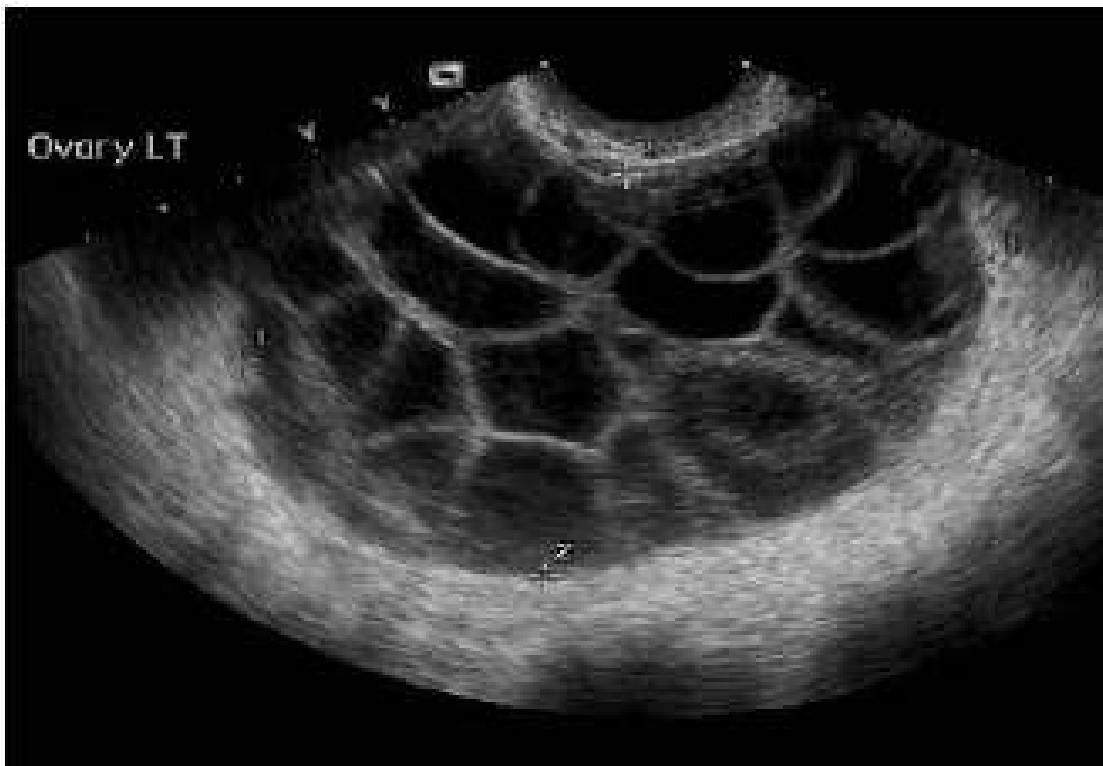
Hình 9: Hình ảnh buồng trứng đa nang đặc trưng với nhiều nang phân bố ở ngoại vi và gia tăng tập trung mô đệm ở trung tâm.
Buồng trứng nhiều nang được phân biệt với buồng trứng đa nang khi các nang phân bố đều trong buồng trứng hơn là chủ yếu phân bố ở ngoại vi như ở buồng trứng đa nang.
Thể tích buồng trứng được tính theo công thức (1). Ở phụ nữ có chu kỳ kinh đều, thể tích buồng trứng thay đổi theo từng giai đoạn của chu kỳ kinh và sự hiện diện của nang trội hoặc nang hoàng thể.
Phụ nữ mãn kinh thể tích buồng trứng sẽ giảm dần.
Ở bệnh nhân buồng trứng đa nang (PCOS), thể tích buồng trứng lớn hơn bình thường do sự tăng sinh tổ chức đệm.
Khi thể tích buồng trứng nhỏ hơn 3 cm3 và có ít hơn 5 nang noãn biểu hiện nang dự trữ của buồng trứng đã giảm và cơ hội đáp ứng điều trị kích thích rụng trứng sẽ giảm đi. Điều này dường như có tính đặc hiệu hơn là đánh giá FSH trong giai đoạn sớm của chu kỳ. Siêu âm 3 chiều có thể tạo được hình ảnh toàn bộ buồng trứng, và khi đó việc khảo sát các nang trứng tương đối dễ dàng hơn.
Ở bệnh nhân vô sinh, đặc biệt là ở bệnh nhân điều trị IVF, siêu âm buồng trứng cần phải khảo sát:
Vị trí buồng trứng,
Tính di động
Khả năng rung trứng của buồng trứng. (hình 10)
Siêu âm nếu thấy được nang trội tại thời điểm thích hợp của chu kỳ kinh thì đó là bằng chứng chu kỳ có rụng trứng. Siêu âm Doppler khảo sát mạch máu noãn nang có thể giúp đánh giá khả năng thụ tinh của noãn tốt hơn và chỉ dẫn khả năng chuyển phôi thành công cao hơn.
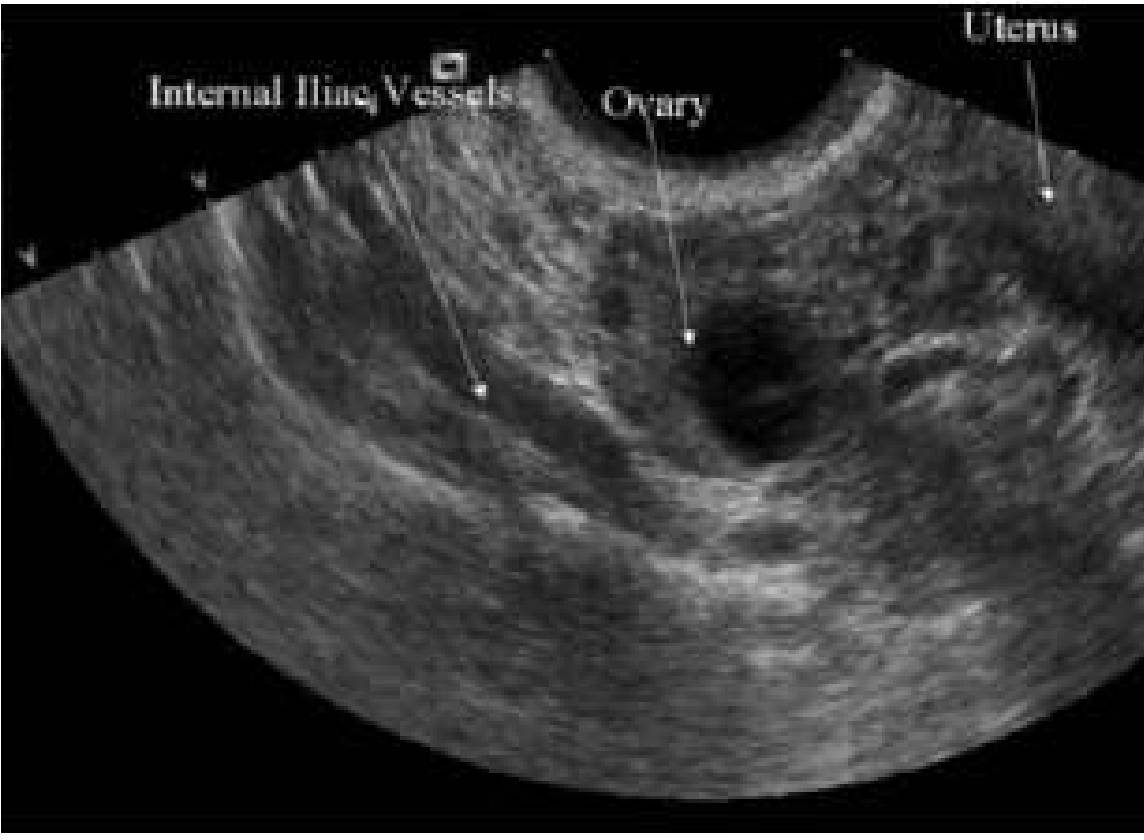
Hình 10: Hình ảnh buồng trứng bình thường và mối liên quan giải phẫu buồng trứng với tử cung và mạch máu chậu trong.
Ngoài khảo sát hình thái học bên trong và chức năng buồng trứng, siêu âm đường âm đạo cũng rất tốt cho việc xác định các bệnh lý buồng trứng như các thương tổn nang cơ năng hoặc nang xuất huyết buồng trứng, lạc nội mạc buồng trứng, u nang bì buồng trứng. Từ đó có thể đánh giá nguyên nhân để thực hiện các phương pháp điều trị thích hợp.
Một đơn nang thành mỏng đường kính nhỏ hơn 5 cm thường là lành tính. Nang hoàng thể xuất huyết thường kèm với chảy máu trong nang và thường tự biến mất. Điều trị vô sinh nên trì hoãn cho đến khi các nang này biến mất. Những nang này có chứa máu cũ và trên siêu âm có hình ảnh dạng “gương mờ” (ground glass) (hình 11).
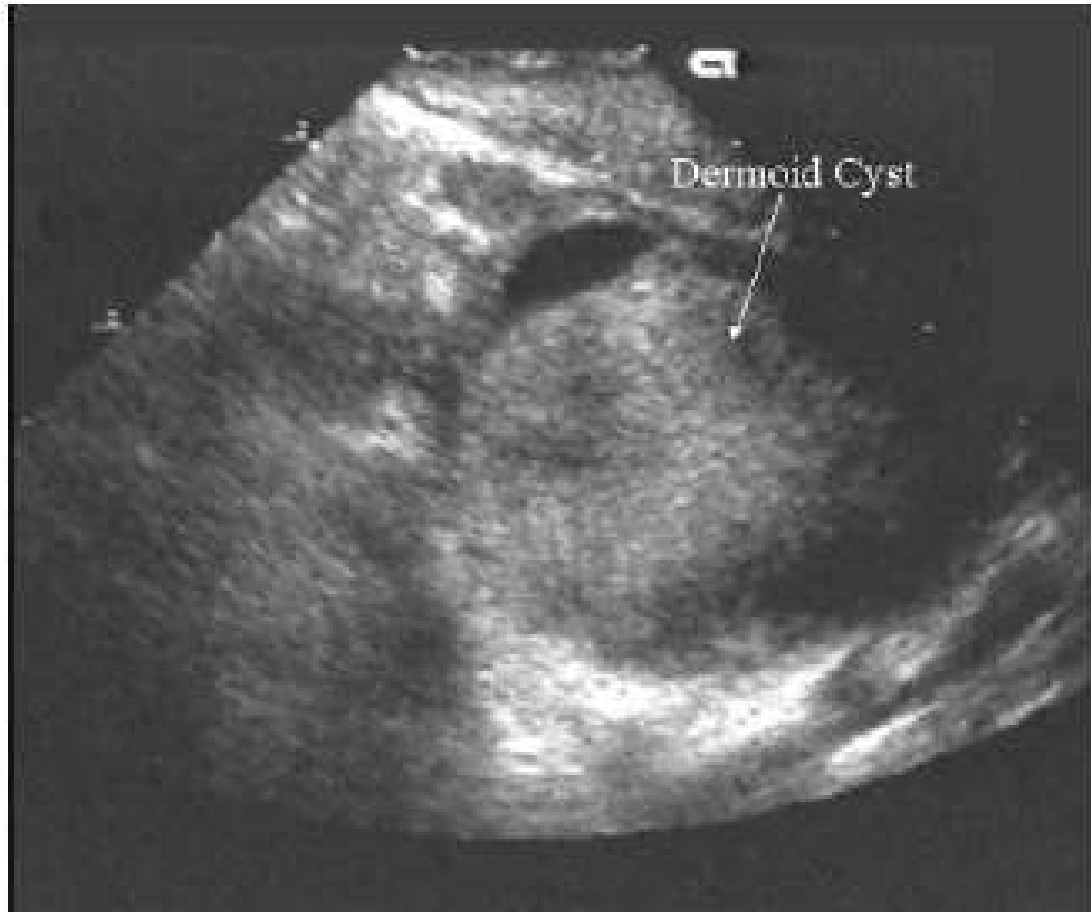
U nang bì là lọai u lành tính có chứa nhiều lọai mô khác nhau và có nhiều hình ảnh siêu âm khác nhau. Hình ảnh hồi âm nghèo làm dễ nhầm lẫn với hồi âm của ruột, nhiều chỗ tăng âm rãi rác ở các vùng trong nang là do hồi âm của các tổ chức đặc như xương, tóc, sụn…(hình 12). Những thương tổn này làm giảm khả năng rụng trứng.
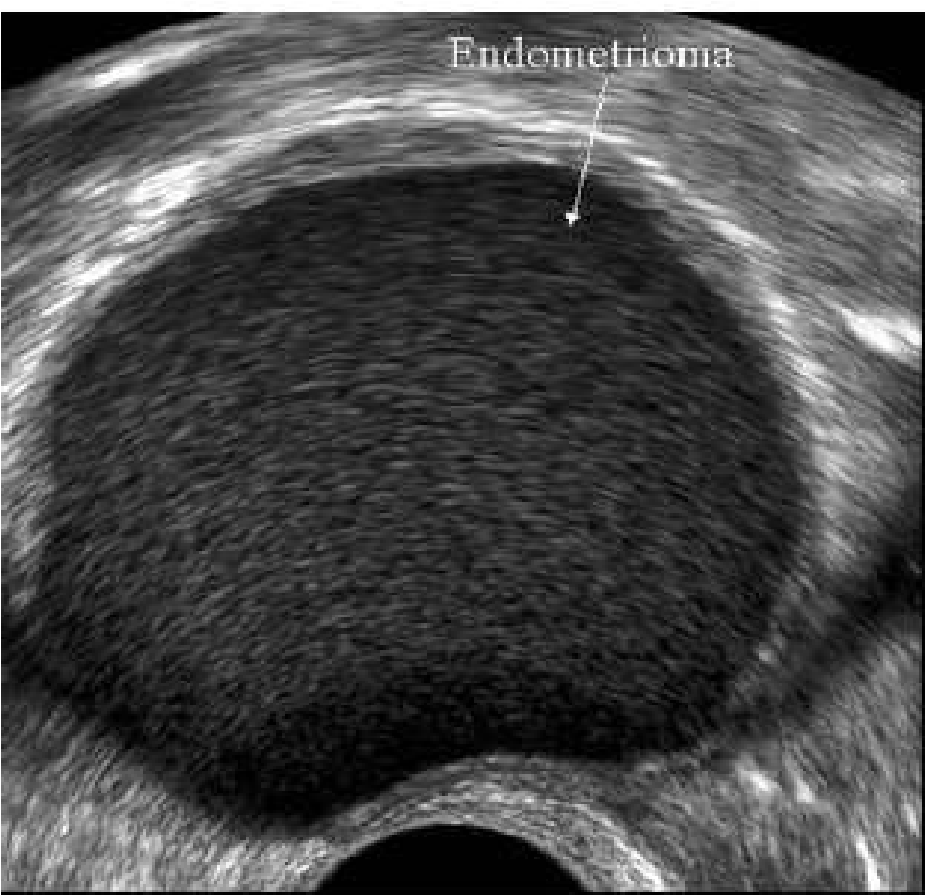
Hình 11: Hình ảnh đặc trưng dạng “gương mờ” của nang lạc nội mạc tử cung
Hình 12: U nang bì buồng trứng
Khảo sát mạch máu buồng trứng để đánh giá chức năng buồng trứng. Hiện nay chưa có một kết luận rõ ràng nhưng một vài nghiên cứu cho thấy có sự liên quan giữa dòng chảy mạch máu mô đệm buồng trứng và kết quả điều trị IVF. Những bệnh nhân có đỉnh tốc độ dòng chảy tâm thu (PSV) lớn hơn 10cm/s thì khả năng có thai cao. Tốc độ dòng chảy mô đệm cao cũng là một yếu tố nguy cơ cao của hội chứng quá kích buồng trứng, đặc biệt là sau điều trị IVF. Việc phát hiện gia tăng dòng chảy mô đệm trong những bệnh nhân này có thể giúp chúng ta dự báo các nguy cơ trên.
Siêu âm 3 chiều ít có giá trị trong khám vô sinh ngoại trừ các phát hiện các bất thường hình thái học.
Siêu âm khảo sát nang noãn
Siêu âm Doppler màu khảo sát PSV của mạch máu xung quanh nang là một chỉ dẫn tốt nhất cho tân sinh mạch máu. PSV tăng trong thời gian quanh rụng trứng. Có sự liên quan giữa tốc độ dòng chảy của noãn bào và chất lượng của trứng bên trong noãn nang. (h. 6.17).
Ở những phụ nữ điều trị IVF, nếu PSV của nang trứng lớn hơn 10 cm s-1 thì có 70% cơ hội noãn bào tạo được phôi giai đoạn I hoặc II sau khi thụ tinh. Tỷ lệ này chỉ thành công được 20% ở nang trứng có PSV thấp hoặc bằng 0.
Siêu âm khảo sát vòi trứng
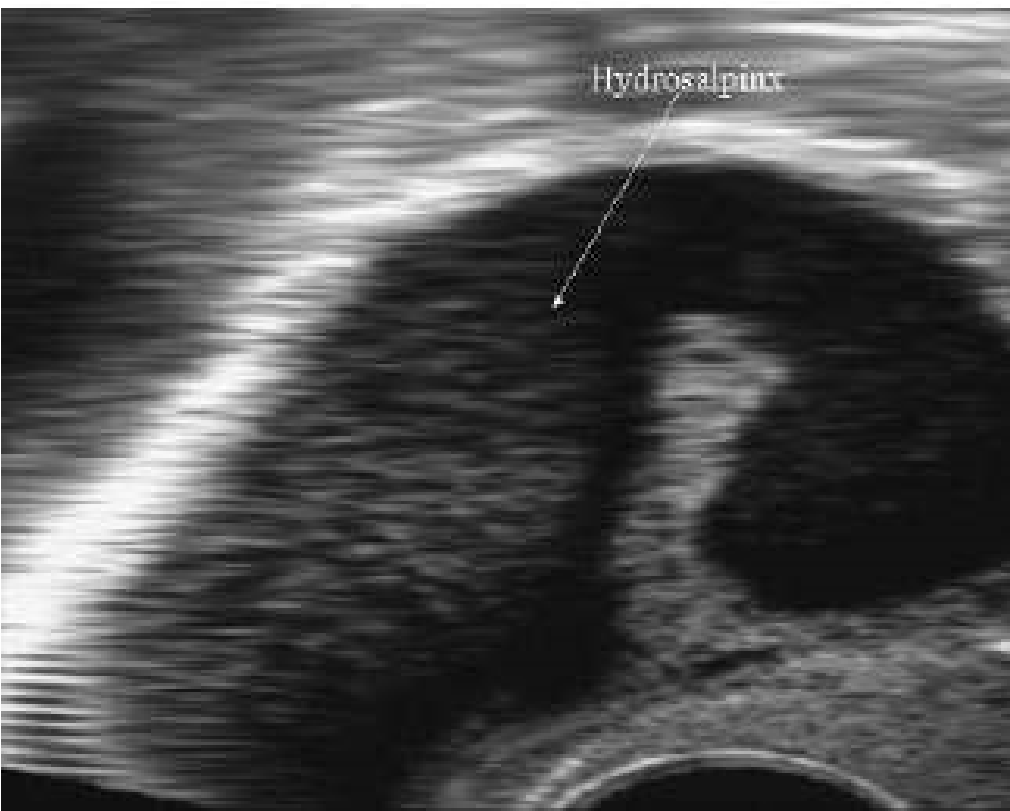
Hình ảnh vòi trứng thường không thấy được trên siêu âm ngoại trừ khi có dịch ở túi cùng Douglas hoặc khi vòi trứng bị thương tổn do nhiễm trùng và bị ứ nước.
Hình ảnh vòi trứng ứ nước có ý nghĩa tiên lượng quan trọng. Người ta cho rằng khi cả 2 voì trứng bị ứ nước sẽ cản trở sự làm tổ của phôi sau khi thực hiện IVF. Dịch ứ bên trong vòi trứng dường như có độc tính cho phôi. Vì lý do này mà người ta khuyên nên cắt bỏ vòi trứng trước khi điều trị IVF. Trong khi ứ nước vòi trứng một bên thường không có biểu hiện rõ ràng.
Khảo sát siêu âm vòi trứng có vai trò quan trọng trong khám vô sinh. Vòi trứng bị tắc là nguyên nhân phổ biến ở phụ nữ bị vô sinh.
Hình 13: Hình ảnh ứ nước vòi trứng cấu trúc giảm âm và vách ngăn không hoàn toàn.
Siêu âm quan sát vòi trứng có thể được thực hiện bằng “siêu âm tương phản tử cung vòi trứng” (hysterosalpingo-contrast sonography: HyCoSy) bằng cách bơm một chất một chất phản âm (Echovist – Schering AG, Đức) vào trong lòng tử cung khi siêu âm.
Ứng dụng siêu âm trong điều trị vô sinh
Ngày nay, siêu âm đường âm đạo đóng một vai trò then chốt trong điều trị và theo dõi cũng như hướng dẫn các thủ thuật xâm nhập trong điều trị vô sinh. Có nhiều phương pháp được áp dụng điều trị cho các cặp vô sinh. Việc chọn lựa một phương pháp điều trị không những phụ thuộc vào bệnh nguyên mà còn phụ thuộc vào thời gian vô sinh, đặc biệt là tuổi người vợ.
Siêu âm đóng vai trò quan trong điều trị theo dõi vô sinh bao gồm:
Theo dõi rụng trứng/thụ tinh trong tử cung
Quá trình điều trị bao gồm cho bệnh nhân dùng thuốc kích thích rụng trứng. Phổ biến là Clomifene citrate (antiestrogene) hoặc Gonadotrophin. Siêu âm đóng vai trò thiết yếu trong quá trình điều trị. Thông thường bệnh nhân được siêu âm vào ngày thứ 8 sau khi bắt đầu kích thích rụng trứng, tại thời điểm này người ta có thể khảo sát kích thước của nang trội, độ dày và hình thái của nội mạc tử cung. Siêu âm được nhắc lại cho đến khi phát hiện được nang trứng có kích thước 16 đến 18 mm. Tại thời điểm này, tiêm một liều duy nhất hCG (human chorionic gonadotrophin) để giúp trưởng thành nang trứng và gây rụng trứng. Sau đó có thể cho cặp vợ chồng giao hợp hoặc thực hiện thụ tinh bằng tinh trùng của người chồng.
Trường hợp sau khi kích thích rụng trứng bệnh nhân có hơn 3 nang noãn lớn hơn 16 mm thì nên ngừng thụ tinh vì có nguy cơ cao bị đa thai. Đôi khi xảy ra hội chứng quá kích buồng trứng do sản xuất quá mức số lượng noãn nang.
Thụ tinh trong ống nghiệm (ivf: in vitro fertilization)
Đầu tiên người ta áp dụng phương pháp điều trị này cho bệnh nhân vô sinh có nguyên nhân do vòi trứng nhưng ngày nay được áp dụng rộng rãi cho nhiều nguyên nhân khác nhau. Siêu âm đường âm đạo đóng vai trò then chốt trong các giai đoạn điều trị. Cơ bản có 4 phase then chốt trong một chu trình IVF tiêu chuẩn đợc tóm tắt như sau:
Ức chế tuyến yên hay điều hòa dưới (downregulation).
Bệnh nhân được cho hormon đồng vận giải phóng gonadotrophin (GnRHa) để ức chế trục buồng trứng tuyến yên bình thường. Với liệu trình này sẽ gây ra hiện tượng mãn kinh tạm thời (“temporary menopause”). Phase điều trị này kéo dài khoảng 2 tuần và cải thiện sự kiểm soát sự phát triển nang noãn trước khi bắt đầu kích thích rụng trứng. Tuy nhiên, trước lúc khởi đầu phase kế tiếp, bệnh nhân nên được siêu âm để khẳng định chắc chắn tuyến yên bị ức chế. Hình ảnh đặc hiệu của phase này là nội mạc tử cung mõng (-1 biểu hiện buồng trứng đáp ứng tốt hơn với kích thích rụng trứng và kết quả là tỷ lệ có thai sẽ cao hơn.
Kích thích rụng trứng (Ovarian superovulation)
Khi quá trình ức chế tuyến yên thành công. Quá trình kích thích rụng trứng bắt đầu bằng việc tiêm gonadotrophin hàng ngày (FSH hoặc kết hợp FSH và LH) để kích thích nang noãn (follicle) phát triển. trung bình chúng ta sẽ có được 10 hoặc hơn 10 nang ở cả 2 buồng trứng. Siêu âm đường âm đạo để theo dõi phát triển nang noãn và các dữ liệu được ghi nhận trên biểu đồ theo dõi trứng. Khi những nang noãn lớn nhất (tốt nhất là có hơn 3 nang noãn đường kính tổi thiểu ít nhất 18 mm và nội mạc tử cung dày ít nhất 6 mm thì tiêm một liều duy nhất hCG để kích thích trưởng thành nang trứng trước khi chọn trứng (hình 14).
Chọc hút trứng
Khoảng 36 giờ sau khi tiêm hCG, nang trứng được lấy ra khỏi buồng trứng. Việc chọn thời điểm lấy trứng rất quan trọng vì khi nang trứng trưởng thành cần phải được lấy đúng lúc trước khi xảy ra rụng trứng. Thủ thuật lấy trứng được thực hiện qua siêu âm đường âm đạo và trong hầu hết trường hợp chỉ cần cho thuốc giảm đau nhẹ. Kim chọc trứng chuyên dụng được gắn với đầu dò siêu âm để chọc và hút nang noãn. Nang trứng được chọn đem cho thụ tinh với tinh trùng. Trong trường hợp thụ tinh không được do có bất thường tinh trùng trầm trọng thì người ta có thể tiêm tinh trùng vào nang trứng để thụ tinh. Quá trình này được gọi là tiêm tinh trùng vào trong bào tương (intracytoplasmic sperm injection (ICSI).
Chuyển phôi
Thông thường chuyển phôi được thực hiện 2-3 ngày sau khi chọc trứng. Bình thường 1 hoặc 2,3 phôi sẽ được cho vào buồng tử cung qua một catheter đặt qua cổ tử cung vào khoang tử cung. Thủ thuật được thực hiện qua của siêu âm đường âm đạo để hường dẫn vị trí catheter trong khoang tử cung (H 15). Lúc này, nội mach tử cung có hình ảnh tăng âm đồng nhất đặc trưng của giai đoạn hoàng thể. Khảo sát dòng chảy động mạch tử cung và mạch máu nội mạc tử cung trước lúc chuyển phôi đôi khi tỏ ra hữu ích. Nếu độ trở kháng động mạch tử cung (PI>3,0) gia tăng thì có thể cho bệnh nhân uống một liều thấp aspirine để cải thiện dòng chảy mạch máu và làm gia tăng cơ hội thành công của làm tổ.
Sau khi chuyển phôi, bệnh nhân thường được cho dùng progesteron để hổ trợ chức năng hoàng thể vì GnRHa và quá trình chọn lọc nang trứng có thể làm suy quá trình tạo lập hoàng thể bình thường.
Hình 15: hình ảnh catheter trong lòng tử cung trước khi thực hiện chuyển phôi, hình ảnh đặc trưng của nội mạc giai đoạn hoàng thể
Đối với người hiến noãn
Việc hiến noãn được sử dụng làm cho diều trị vô sinh được mở rộng rãi và vì vậy mà yếu tố tuổi tác không còn là một yếu tố giới hạn. Vấn đề là người hiến noãn, người hiến noãn lý tưởng nhất là dưới 35 tuổi có khả năng thụ thai, người hiến noãn phải trãi qua một vòng điều trị IVF như mô tả ở trên. Nội mạc của người nhận phải được chuẩn bị để sẵn sàng nhận phôi ngay lúc tương ứng với chu kỳ của bệnh nhân.
Phối hợp theo dõi cả người cho lẫn ngừơi nhận trứng là một việc làm rất cần thiết cho thành công của quá trình thụ tinh. Người hiến noãn được theo dõi theo chu trình IVF tiêu chuẩn. Đối với người nhận trứng, khoảng thời gian ức chế rụng trứng bắt đầu song song như với người hiến noãn.
Sự ức chế rụng trứng được xác nhận qua hình ảnh niêm mạc mõng và buồng trứng không hoạt động khi siêu âm qua đường âm đạo.
Khi người hiến noãn bắt đầu được kích thích rụng trứng thì người nhận trứng cũng bắt đầu uống oestrogen để kích thích nội mạc tăng sinh. Người nhận trứng được siêu âm theo dõi trong những khoảng thời gian tương tự với người hiến noãn để khẳng định chắc chắn nội mạc tăng sinh đầy đủ. Tốt nhất là tại thời điểm người hiến noãn sẵn sàng để lấy trứng thì nội mạc người nhận trứng dày 78mm với hình ảnh đặc trưng 3 lớp (trilaminar). Người nhận trứng được cho dùng progesterone để hoàng thể hoá nội mạc tử cung cùng thời gian người hiến noãn tiêm hCG trước khi lấy trứng . Tại thời điểm chuyển phôi thì nội mach tử cung nên được khảo sát trên siêu âm để khẳng định giai đoạn hoàng thể đã xảy ra.
Siêu âm và các biến chứng do điều trị vô sinh
Trong điều trị vô sinh, các biến chứng có thể xảy ra do:
Do các thủ thuật điều trị
Do thai nghén.
Biến chứng liên quan đến điều trị
Biến chứng phổ biến nhất và đáng ngại nhất là hội chứng quá kích buồng trứng (OHSS). Bệnh xuất hiện khi buồng trứng phì đại do đáp ứng quá mức với thuốc kích thích rụng trứng do sự phát triển quá nhiều nang trứng (hình 16). Tần suất xảy ra ở thể nhẹ hoặc trung bình khoảng 5%, thể nặng chiếm khoảng 1-2%. Các triệu chứng có xu hướng không phát triển cho đến khi các nang trứng bị hoàng thể hoá (sau giai đoạn lấy trứng) và thường nặng lên khi bệnh nhân có thai. Tuỳ thuộc vào mức độ trầm trọng, các triệu chứng có thể xuất hiện bao gồm chướng bụng, buồn nôn và nôn mữa và các dấu chứng của mất nước.
Trong OHSS thể trung bình và nặng, hình ảnh siêu âm buồng trứng bao gồm buồng trứng lớn, có thể có dịch báng bụng. Bệnh có thể nguy hiểm đến tính mạng do đó nên cho bệnh nhân vào điều trị nội trú tại bệnh viện. Nguyên nhân tử vong được báo cáo chủ yếu do huyết khối, là một biến chứng thứ phát do mất nước.
Hình 16: Hình ảnh quá kích buồng trứng đặc trưng với nhiều nang noãn cùng phát triển.
Trong phần lớn trường hợp, bệnh tự động ngưng phát triển và kéo dài nếu có thai.
Những người có nguy cơ bị OHSS là những bệnh nhân bị buồng trứng đa nang, đặc biệt bệnh nhân có hình ảnh siêu âm tốc độ dòng chảy mô đệm cao, hoặc hormon hoàng thể huyết thanh gia tăngtrước khi điều trị. Những bệnh nhân có tiền sử bị OHSS cũng thuộc nhóm nguy cơ cao.
Siêu âm đường âm đạo có thể hữu ích trong hướng dẫn dẫn lưu dịch báng để làm giảm triệu chứng. Đây là một thủ thuật đơn giản.
Các biến chứng do các thủ thuật điều trị chủ yếu liên quan đến quá trình lấy trứng bao gồm: chảy máu âm đạo hoặc khoang phúc mạc, nhiễm trùng hoặc áp xe hố chậu.
Các biến chứng liên quan thai nghén
Các biến chứng thai nghén sớm xảy ra nhiều hơn đối với những thai nghén được điều trị vô sinh. Nguy cơ sẩy thai và thai lạc chỗ có tỷ lệ xảy ra cao hơn ở nhóm bệnh nhân này do đó cần chú ý khi siêu âm phát hiện trong giai đoạn sớm thai kỳ.
Trong những bệnh nhân được điều trị IVF có nhiều hơn một phôi. Vấn đề quan trọng cần xem xét là khả năng xảy ra một thai trong và một thai ngoài tử cung (heterotopic pregnancy). Bình thường tần suất một thai trong và một thai ngoài tử cung dao động trong khoảng 1/4000 đến 1/30.000 trường hợp mang thai. Đối với bệnh nhân sau điều trị IVF, nguy cơ này có thể cao đến 1/100 trường hợp mang thai.
Siêu âm và vô sinh nam
Hiện nay có nhiều bằng chứng gợi ý rằng có một sự liên quan giữa vô sinh nam với ung thư tinh hoàn. Trong thực hành khám vô sinh nam, người ta cho rằng siêu âm bìu thường qui được xem là một qui trình thiết yếu . Một vài nghiên cứu gần đây đã xác định có mối liên quan giữa nhiều bệnh của tinh hoàn với vô sinh nam. Thêm vào đó, một số ung thư tinh hoàn có thể được phát hiện qua siêu âm mà không thể phát hiện được trên lâm sàng.
Trong giới hạn bài này chúng tôi chưa bàn đến các vấn đề cụ thể trong siêu âm bìu-tinh hoàn.