Phương thức thông khí xâm lấn
Như đã được minh họa, thuật ngữ được sử dụng để thông khí cơ học có thể gây nhầm lẫn, vì nhiều bác sĩ sử dụng các thuật ngữ khác nhau cho cùng một cài đặt. “Chế độ” của thông khí chỉ đơn giản đề cập đến cách máy thở được cài đặt để tương tác với bệnh nhân. Một yếu tố phân biệt quan trọng giữa các chế độ là liệu bệnh nhân có thể thay đổi nhịp thở mà họ nhận được hay liệu máy thở sẽ điều hành cùng một nhịp thở mỗi lần, bất kể nỗ lực của bệnh nhân.
Kiểm soát hỗ trợ (AC) là một trong những chế độ thông khí thông dụng nhất. AC có thể được cài đặt để nhắm mục tiêu (kiểm soát) hoặc là một áp lực hoặc một thể tích, như được mô tả chi tiết hơn dưới đây. Trong kiểm soát hỗ trợ, các bác sĩ lâm sàng cài đặt các biến độc lập (thể tích khí lưu thông hoặc áp lực), tần số thở, và FiO2. Nếu bệnh nhân không có nỗ lực hô hấp, họ sẽ nhận được một nhịp thở giống nhau mỗi lần. Ngoài ra, nếu bệnh nhân bắt đầu thở, hoặc “kích hoạt” máy thở, máy thở sẽ cho nhịp thở giống hệt nhau. Điều này cho phép bệnh nhân “thở nhiều hơn” nhưng bệnh nhân không thể thay đổi các thuộc tính khác của bác sĩ cài đặt của nhịp thở. Ví dụ, nếu bệnh nhân được cài đặt để nhận 400 mL mỗi nhịp thở trong thông khí kiểm soát thể tích AC, với lưu lượng 60 L/phút, với tần số thở 12 nhịp mỗi phút, đây là những gì bệnh nhân sẽ nhận được nếu họ thực hiện không có nỗ lực để thở. Nếu bệnh nhân sau đó ít an thần hơn và bắt đầu thực hiện các nỗ lực hô hấp, người đó có thể làm tăng tần số thở, và mỗi nhịp thở sẽ vẫn có khoảng 400 mL giao với tốc độ 60 mL/phút.
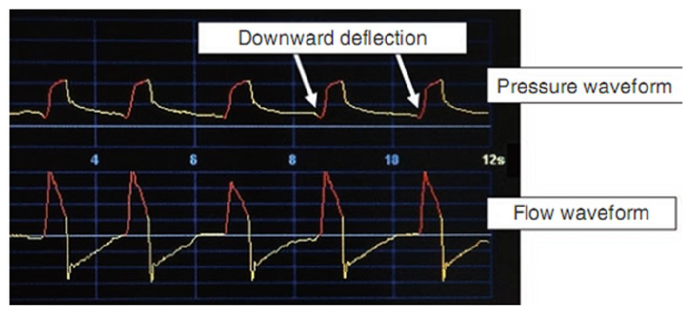
Hình 5.1 Minh họa các dạng sóng kiểm soát thể tích điển hình cho áp lực và lưu lượng
Trong hình 5.1, đường cong lưu lượng nằm trên đường trên cùng và đường cong áp lực trên dòng dưới cùng. Lưu ý rằng mọi dạng sóng đều giống nhau. Cũng lưu ý rằng không có độ lệch hướng xuống khi bắt đầu từng nhịp thở, chỉ ra rằng đây là những nhịp thở được kích hoạt bằng máy.
Khi chúng tôi tiếp tục xem xét ảnh chụp màn hình máy thở, điều quan trọng là phải bắt đầu nhận dạng các mẫu, vì vị trí của đường cong thể tích, lưu lượng và áp lực có thể thay đổi tùy theo sở thích của bác sĩ và không phản ánh sinh lý bệnh nhân.
Thông khí bắt buộc ngắt quãng đồng bộ (SIMV) liên quan đến các thành phần của cả AC và PS. Một tần số thở được đặt trong SIMV, nhưng nó thường là một tần số thấp, chẳng hạn như 8-10 nhịp mỗi phút. Bệnh nhân sẽ nhận được những nhịp thở “bắt buộc”, và họ sẽ nhận được các thông số nhịp thở được cài đặt, với một thể tích hoặc áp lực, tốc độ và lưu lượng hoặc thời gian thở, được xác định bởi bác sĩ, giống như trong AC. Tuy nhiên, giữa những nhịp thở bắt buộc này, bệnh nhân có thể hít thở tự phát thêm với sự hỗ trợ áp lực, cho phép họ thay đổi hình dạng thở của mình. Chế độ này trước đây được sử dụng như một chế độ cai máy, nhưng các nghiên cứu đã chỉ ra rằng nó không mang lại lợi ích nào so với các chế độ khác.
Hỗ trợ áp lực (PS hoặc PSV) là chế độ thông khí được hỗ trợ một phần, hoặc tự thở bằng phương thức thông khí kiểm soát áp lực. Ở chế độ này, không có tần số thở hoặc thể tích khí lưu thông được cài đặt, và bệnh nhân phải tỉnh táo đủ để kích hoạt từng nhịp thở. Bệnh nhân nhận được áp lực đường cơ sở, PEEP và, với sự kích hoạt của nhịp thở, một áp lực bổ sung, hỗ trợ trên đường cơ sở đó để giúp khắc phục sức cản đường thở và giảm công thở. Các bác sĩ lâm sàng đặt PEEP và áp lực hỗ trợ.
Sự khác biệt đáng kể khác là trong hỗ trợ áp lực, máy thở có thể cảm nhận được khi bệnh nhân ngừng nỗ lực thở. Khi lưu lượng giảm xuống giới hạn định sẵn (thường là 25%), máy thở ngừng cung cấp hỗ trợ áp lực bổ sung cho nhịp thở đó. Bằng cách này, bệnh nhân có nhiều kiểm soát hơn đối với kiểu thở.
Hình 5.2 là ảnh chụp màn hình máy thở của bệnh nhân thở với PSV. Lưu ý độ lệch hướng xuống khi bắt đầu từng nhịp thở, cho thấy bệnh nhân đã kích hoạt nhịp thở.
Hình 5.2 Minh họa dạng sóng hỗ trợ áp lực điển hình
Cũng lưu ý rằng trái ngược với sơ đồ cuối cùng của bệnh nhân thở trên thông khí AC, bệnh nhân trên PSV tạo ra dạng sóng lưu lượng có sự đa dạng về hình dạng, kích thước và nhịp điệu, bởi vì bệnh nhân xác định từng nhịp thở. Tuy nhiên, dạng sóng áp lực trên dòng trên cùng là không đổi trong năm nhịp thở này, bởi vì máy thở đang cung cấp áp lực tối đa, như được cài đặt bởi bác sĩ lâm sàng. Cuối cùng, lưu ý rằng trong hình này, dạng sóng áp lực hiện ở trên và lưu lượng ở phía dưới. Một lần nữa, đây là vấn đề ưu tiên và không phản ánh gì về sinh lý của bệnh nhân.
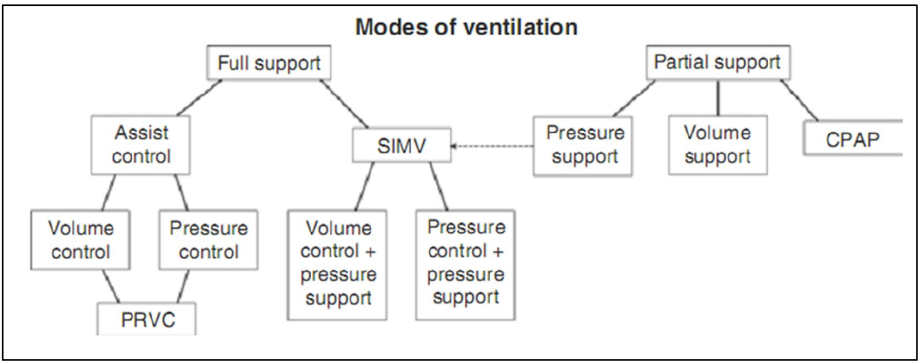
Hình 5.3 thể hiện mối quan hệ giữa các chế độ thông khí thông thường, tách chúng thành các hỗ trợ đầy đủ hoặc các chế độ hỗ trợ một phần.
Hình 5.3 Mối quan hệ giữa các chế độ thông khí cơ học thường được sử dụng. Lưu ý rằng SIMV thường kết hợp các khía cạnh của cả thông khí kiểm soát hỗ trợ và thông khí hỗ trợ áp lực. Kiểm soát thể tích được điều chỉnh áp lực (PRVC) là một chế độ nhắm mục tiêu theo thể tích có áp lực tối đa cho phép đạt tới thể tích đó
Các chế độ được sử dụng phổ biến nhất sẽ thay đổi tùy bệnh viện. Miễn là bệnh nhân nhận được mức hỗ trợ phù hợp với tình trạng của họ (thí dụ, bệnh nhân suy hô hấp nặng, đòi hỏi sự an thần sâu và được hỗ trợ thông khí đầy đủ, trong khi bệnh nhân đặt nội khí quản do phù thanh quản chỉ yêu cầu hỗ trợ thông khí một phần …), chế độ không thực sự được hiển thị để tạo sự khác biệt đáng kể về kết quả [1].
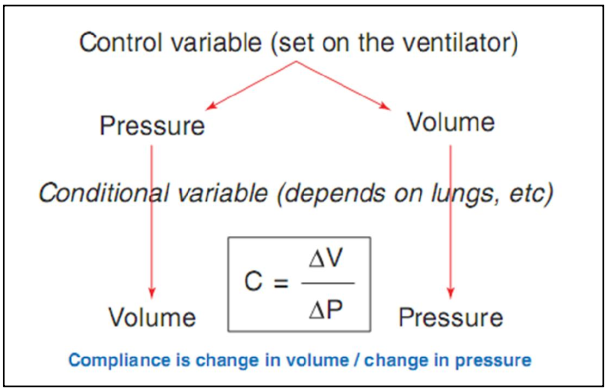
Hình 5.4 Độ giãn nở là mối quan hệ giữa thay đổi áp lực và sự thay đổi về thể tích. Đối với bất kỳ cài đặt thông khí nào, bác sĩ chỉ có thể đặt áp lực hoặc thể tích. Độ giãn nở của hệ thống hô hấp sẽ xác định giá trị khác.
Mỗi chế độ, kiểm soát hỗ trợ, SIMV, hoặc chế độ hỗ trợ một phần, có thể được cài đặt để được nhắm mục tiêu theo thể tích (chẳng hạn như kiểm soát thể tích, hoặc VC) hoặc nhắm mục tiêu áp lực (kiểm soát áp lực, PC). Khi thể tích được cài đặt (thông khí “kiểm soát thể tích” hoặc “mục tiêu thể tích”), sức cản đường thở và độ giãn nở của bệnh nhân sẽ xác định áp lực. Khi áp lực được cài đặt (“kiểm soát áp lực” hoặc “thông khí nhắm mục tiêu áp lực”), sức cản đường thở và độ giãn nở sẽ xác định thể tích.
Hiểu được mối quan hệ này là quan trọng đối với các bác sĩ lâm sàng để theo dõi bệnh nhân thở máy. Mối quan hệ này được minh họa trong hình 5.4.
Ngoài chế độ này, các bác sĩ lâm sàng nên hiểu các cài đặt máy thở cơ bản khác và mối quan hệ của họ. Các ví dụ sau minh họa các cài đặt của máy thở.
Trong kiểm soát thể tích AC (AC/VC), nhà cung cấp cài đặt một thể tích khí lưu thông được xác định trước (ví dụ: 500 mL), tốc độ lưu lượng (ví dụ: 60 L/phút) và tần số thở (ví dụ: 12 nhịp thở/phút). Trong chế độ thông khí này, tỷ lệ thời gian hít vào:thở ra (I:E) được xác định gián tiếp bởi tần số RR và lưu lượng, như được trình bày dưới đây:
Đối với cài đặt VC:
TV = 500 mL
Lưu lượng = 60 L/phút = 1 L/s
RR = 20 nhịp thở/phút
Các phép tính kết quả thể hiện tỷ lệ I:E:
Tổng thời gian chu kỳ (TCT) = (60 s/phút)/(20 lần/phút) = 3 s/chu kỳ nhịp thở
Thời gian hít vào (iTime) = (500 mL)/(1 L/s) = 0,5 s
Thời gian thở ra (eTime) = TCT – iTime = 3 s – 0,5 s = 2,5 s
Tỷ lệ I:E = 1:5
Ngược lại, trong kiểm soát áp lực AC (AC/PC), máy thở được cài đặt để tạo áp lực mong muốn trong một khoảng thời gian đã định. Ví dụ, bác sĩ có thể đặt máy thở cho áp lực đỉnh như 15 cmH2O, và thời gian hít vào, chẳng hạn như 1 s. Vì vậy, người ta có thể cài đặt tỷ lệ I:E trực tiếp, vì PC là thời gian quay vòng hoặc nói cách khác, cho áp lực đã chọn trong một khoảng thời gian đã định.
Đối với cài đặt PC:
Đặt áp lực = 15cmH2O
RR = 20 nhịp thở/phút
Thời gian hít vào = 0,5 s
Kết quả tính toán thể hiện tỷ lệ I:E
Tổng thời gian chu kỳ (TCT) = (60 s/phút)/(20 lần/phút) = 3 s/chu kỳ nhịp thở
Thời gian hít vào (iTime) = 0,5 s
Thời gian thở ra (eTime) = TCT – iTime = 3 s – 0,5 s = 2,5 s
Thời gian thở (eTime) = TCT – iTime = 3 s – 0,5 s = 2,5 s
Tỷ lệ I:E = 1:5
Kiểm soát thể tích được điều chỉnh áp lực, hoặc PRVC, là một chế độ thông khí cơ học khác pha trộn các khía cạnh tốt nhất của cả thông khí thể tích và thông khí áp lực. Đây là chế độ kiểm soát hỗ trợ (AC) mà phần lớn được nhắm mục tiêu theo thể tích, trong đó bác sĩ lâm sàng chọn một thể tích khí lưu thông mong muốn. Tuy nhiên, máy thở cố gắng để quản lý thể tích khí lưu thông ở áp lực thấp nhất có thể, dựa trên giới hạn áp lực đỉnh được cài đặt bởi các bác sĩ. Nếu áp lực hít vào đỉnh đạt đến giới hạn do bác sĩ cài đặt, máy thở sau đó sẽ chuyển chu kỳ sang giai đoạn thở ra để bảo vệ phổi khỏi chấn thương khí áp (barotrauma) trước khi đạt được thể tích khí lưu thông đã cài đặt. Sau đó, bác sĩ sẽ được cảnh báo với những áp lực cao, cho phép can thiệp hỗ trợ để đạt được thể tích khí lưu thông mong muốn.
Áp lực trên máy thở
Các máy thông khí cơ học hiện đại đều cung cấp thông khí áp lực dương, trái ngược với thông khí áp lực âm được sử dụng trong nhịp thở sinh lý bình thường. Áp lực này, cho phép cho cả oxy hóa máu và thông khí, có thể có khả năng gây bất lợi cho bệnh nhân nếu áp lực vượt quá cao. Vì vậy, mục tiêu là sử dụng áp lực tối thiểu cần thiết để oxy hóa và thông khí đầy đủ, đồng thời giảm thiểu rủi ro của chấn thương khí áp và chấn thương thể tích (volutrauma).
Áp lực hô hấp đỉnh (PIP) đại diện cho áp lực trong toàn bộ hệ thống đường thở và là thước đo cả sức cản và độ giãn nở. PIP được hiển thị trên màn hình thông khí tương ứng với từng nhịp thở.
Áp lực cao nguyên (Pplat), được đo khi không có sự lưu lượng khí trong giai đoạn cao nguyên, là phản ánh áp lực được truyền tới phế nang và độ giãn nở của hệ thống. Do đó, để ngăn ngừa tổn thương phế nang, Pplat nên được duy trì 2O. Pplat không được hiển thị trực tiếp trên máy thở nhưng có thể được đo bằng cách nhấn nút tạm dừng hít vào, cho phép tất cả các áp lực cân bằng khi không có luồng khí. Sau đó, máy sẽ hiển thị giá trị được tính toán này.
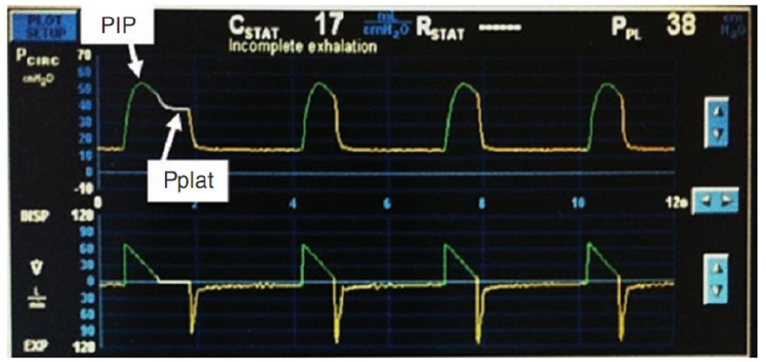
Trong hình 5.5, dạng sóng áp lực nằm trên và dạng sóng lưu lượng ở phía dưới. PIP cao hơn 50 cmH2O một ít, nhìn vào trục tung bên trái của màn hình. Pplat là 38 cmH2O, như đã lưu ý trên trục tung bên trái trong nhịp thở đầu tiên trên hình ảnh này, cũng như giá trị được tính ghi ở góc trên bên phải của máy thở, sau khi nhấn nút tạm dừng hít vào. Điều này cho thấy rằng có vấn đề về độ giãn nở. Sự khác biệt giữa PIP và Pplat lớn hơn 5 cmH2O, cho thấy đó cũng là một vấn đề về sức cản đường thở. Truy tìm này được lấy từ máy thở của bệnh nhân COPD giai đoạn cuối, bệnh nhân này đã bị viêm phổi bội nhiễm.
Hình 5.5 Màn hình thông khí cho thấy mối quan hệ giữa áp lực hô hấp đỉnh (PIP) và áp lực cao nguyên (Pplat.) Pplat chỉ được nhìn thấy bằng thao tác giữ nhịp thở
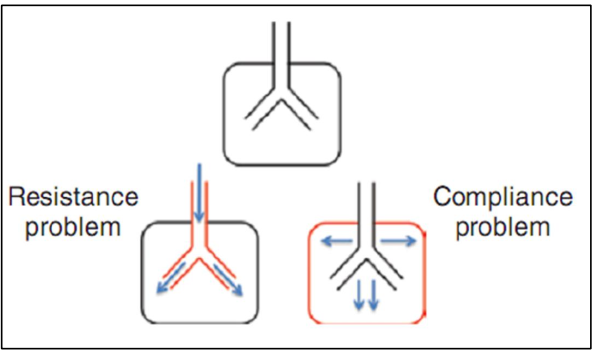
Để quay trở lại sơ đồ về sức cản và độ giãn nở của chúng tôi trong hình 5.6, chúng ta có thể hình dung rằng bệnh nhân ở bên trái có thể có PIP rất cao, do sức cản đường thở trong hệ thống. Nhưng, với phổi khỏe mạnh và độ giãn nở bình thường, Pplat sẽ thấp hoặc bình thường. Vì vậy, có thể có một khoảng cách lớn giữa PIP và Pplat, cho thấy một vấn đề với sức cản đường thở.
Trong phổi bên phải, PIP vẫn có thể tăng lên, vì có áp lực cao truyền tới hệ thống, Pplat cũng sẽ được tăng lên trong sơ đồ này bởi vì có áp lực cao được chuyển tới phế nang. Tuy nhiên, nếu sự khác biệt giữa PIP và Pplat cao là 2O, điều này sẽ chỉ ra một vấn đề về độ giãn nở một mình.
Hình 5.6 Sức cản đường thở vs độ giãn nở
Một áp lực quan trọng khác trên máy thở là autoPEEP hoặc PEEP nội tại (iPEEP). Khi không khí bị mắc kẹt trong phế nang vào cuối nhịp thở ra, nó tạo ra áp lực cao hơn và vượt ra ngoài PEEP đã đặt. Áp lực này thực sự có thể được định lượng trên máy thở bằng cách nhấn nút tạm dừng thở ra, cho phép máy thở nhanh chóng cân bằng áp lực khi thở ra.
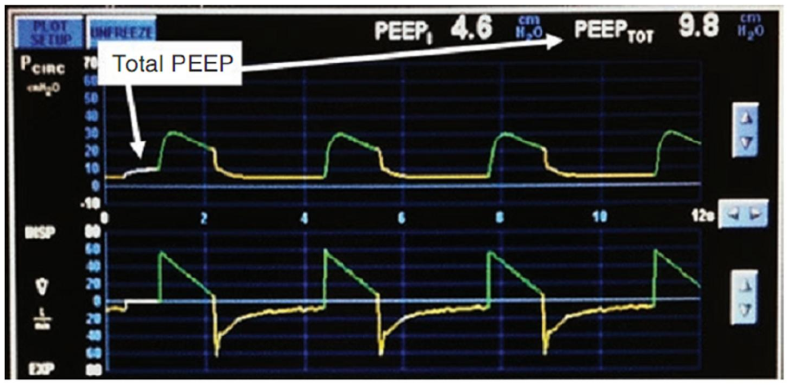
Trong hình 5.7, các bác sĩ đã thực hiện một thủ thuật giữ thở ra (expiratory hold maneuver), như đã lưu ý trong nhịp thở đầu tiên trên sơ đồ này. Việc giữ thở ra tính toán PEEP tổng (PEEPTOT) trong hệ thống. Giả sử bác sĩ đã đặt PEEP là 5 cmH2O, chúng tôi có thể xác định PEEP nội tại như sau: PEEPTOT = ePEEP + iPEEP. Do đó, iPEEP, như đã nói ở trên cùng của con số này, là khoảng 4,6 cmH2O. Nói cách khác, bệnh nhân này không hoàn toàn thở ra vào cuối mỗi nhịp thở, để lại một số áp lực bổ sung trong phế nang.
Hình 5.7 Màn hình thông khí thể hiện thao tác giữ đường thở. Tổng PEEP là 9,8, cho một PEEP nội tại, còn được gọi là autoPEEP, là 4,6
Điều này cũng có thể được lưu ý trong các dạng sóng lưu lượng ở dưới cùng của hình này, vì lưu lượng ở phần cuối của mỗi nhịp thở không trở lại đường cơ sở. Với áp lực dư thừa ở phần cuối của thở ra, như có thể thấy ở bệnh nhân COPD, công thở có thể tăng lên đáng kể, dẫn đến các vấn đề về thông khí.