I. ĐẠI CƯƠNG
Huyết khối tĩnh mạch sâu chi dưới và thuyên tắc động mạch phổi được coi là hai biểu hiện cấp tính có chung một quá trình bệnh lí, gọi là thuyên tắc huyết khối tĩnh mạch. Cơ chế hình thành huyết khối tĩnh mạch là do sự phối hợp của ba yếu tố (gọi là tam giác Virchow): ứ trệ tuần hoàn tình mạch, rối loạn quá trình đông máu gây tăng đông và tổn thương thành mạch.
Bảng 1. Các yếu tổ nguy cơ chính của tuyên tắc huyết khối tĩnh mạch
| Yếu tố nguy cơ mắc phải (Yếu tố nguy cơ thúc đẩy) | Yếu tố nguy cơ di truyền (Tăng đông bẩm sinh) |
|
|
NGUYÊN NHÂN
Thuyên tắc huyết khối tĩnh mạch có yếu tố thúc đầy:
Cần khai thác tiền sử y khoa để tìm yếu tố nguy cơ thuận lợi (Bảng 1). Những trường hợp huyết khối tĩnh mạch sâu chi dưới có yếu tố thúc đẩy rõ ràng, như sau phẫu thuật, bất động, chấn thương, ung thư,… được coi là có căn nguyên. Tuy nhiên, có khoảng 1/3 bệnh nhân huyết khối tĩnh mạch sâu chi dưới là vô căn, cần được chẩn đóan nguyên nhân.
Bệnh lí rối loạn đông máu gây tăng đông bẩm sinh hoặc mắc phải
Cần nghĩ đến trên những đôi tượng sau:
- Dưới 50 tuổi, bị huyết khối tình mạch sâu chi dưới khống rõ căn nguyên
- Huyết khối tĩnh mạch ở những vị trí không thường gập: tĩnh mạch tạng, cửa, nội sọ
- Huyết khối tĩnh mạch tái phát không rõ căn nguyên
- Tiền sử gia đình bị thuyên tắc huyết khối tĩnh mạch
- Hoại tử da do warfarin.
Bệnh lí ung thư:
ở bệnh nhân thuyên tắc huyết khối tĩnh mạch không rõ yếu tố thúc đẩy và chưa từng phát hiện ung thư, tùy vào triệu chứng lâm sàng gợi ý, mà chỉ định các thăm dò chẩn đoán ung thư phù hợp:
- Lâm sàng: sút cân, nổi hạch, ho máu, đại tiện phân máu, đái máu …
- Thâm dò cận lâm sàng thường quy: X-quang tim phổi, siêu âm bụng, phần phụ, xét nghiệm nước tiểu, chức năng gan thận, công thức máu, máu lắng,…
- Thăm dò cận lâm sàng mờ rộng: chụp cắt lớp vi tính ngực bụng, soi dạ dày, đại tràng, xét nghiệm đấu ấn ung thư (các dấu ấn ung thư không được chỉ định với mục đích sàng lọc ung thư).
CHẨN ĐOÁN VÀ ĐIỀU TRỊ
❖ HUYẾT KHỐI TĨNH MẠCH SÂU CHI DƯỚI
Chẩn đoán
Lâm sàng
Thường ở một bên chân: đau khi sờ, tăng lên khi gấp mặt mu của bàn chân vào cẳng chân (dấu hiệu Homans), tăng nhiệt độ tại cho, nổi ban đỏ, tăng trưomg lực, giảm độ ve vầy, dãn các tĩnh mạch nông, tăng chu vi của bắp chân, đùi (trên 3 cm), phù mắt cá chân.
❖ Đánh giá nguy cơ bị huyết khối tĩnh mạch sâu chi dưới ứên lâm sàng: bằng thang điểm Wells cải tiến ở những bệnh nhân có triệu chứng lâm sàng nghi ngờ huyết khối tĩnh mạch sâu chi dưới.
Cận lâm sàng
- D-Dimer: D-dimer được xem là dương tính khi trên 500 Hg/L. Đối với người trên 50 tuổi, D-Dimer cần được hiệu chỉnh theo tuổi (tuồi X 10 ịig/L)
- Siêu âm Doppler tĩnh mạch với nghiệm pháp ấn: chẩn đoán xác định khi thấy huyết khối lấp đầy lòng tĩnh mạch, tĩnh mạch ấn không xẹp hoặc chỉ xẹp một phần; có hiện tượng khuyết màu, phổ Doppler không thay đồi theo nhịp hô hấp.
- Chụp hệ tình mạch cản quang: chỉ định khi nguy cơ mắc bệnh cao trên lâm sàng nhưng các xét nghiệm không xâm lấn cho kết quả ừái ngược nhau hoặc không kết luận được hoặc không thê thực hiện được.
- Các xét nghiệm tầm soát bệnh lí rối loạn tâng đông bâm sinh/mắc phải:
+ Chỉ định:
- Bệnh nhân dưới 50 tuổi, bị huyết khối tĩnh mạch sâu chi dưới tự phát không rõ căn nguyên
- Huyết khối tĩnh mạch ở những vị trí không thường gặp: tĩnh mạch tạng, cửa, trong não
- Huyết khối tình mạch tái phát không rõ căn nguyên
- Tiền sử gia đình bị thuyên tắc huyết khối tĩnh mạch
- Hoại từ da do warfarin
+ Xét nghiệm:
- Protein C, Protein s
- Antithrombin III
- Đột biến yếu tố V Leyden, đột biến gen prothrombin
G20210A
- Xét nghiệm tìm bệnh hệ thống
- Xét nghiệm hội chứng kháng phospholipid
Bảng 2. Thang điểm Wells cải tiến đánh giá xác suất lâm sàng huyết khối tĩnh mach sâu chi dưới
| Yếu tố nguy cơ | Điểm |
| 1. Ung thư hoạt động (đang điếu trị hoặc mới phát hiện trong vòng 6 tháng)
2 Liêt, yếu cơ, hoặc mới phải bất động chi dưới (bó bột,…) 3. Nằm liệt giường >= 3 ngày hoặc mới phẫu thuật lớn trong vòng 4 tuần trước |
+ 1
+ 1 + 1 |
| Dấu hiệu lâm sàng (nếu bị cả 2 chân, đánh giá ờ chân triệu chứng nặng hơn) | |
4 Đau dọc đường đi cùa hệ tĩnh mạch sâu
|
+ 1
+ 1 + 1 + 1 +1 -2 |
| Xác suất lâm sàng bị huyết khối tĩnh mạch sâu chi dưới | Tổng điểm |
| Thấp | <1 |
| Trung bình | 1-2 I |
| Cao | – I |
Chẩn đoán phân biệt
Với một số bệnh lí có dấu hiệu lâm sàng tương tự huyết khối tĩnh mạch sâu chi dưới, như:
- Viêm mô tế bào: hay gặp ở bệnh nhân bị suy tĩnh mạch chi dưới, tắc mạch bạch huyết, đái tháo đường.
- Huyết khối tĩnh mạch nông chi dưới: thường gặp sau tiêm truyền, hoặc ở người bị suy tĩnh mạch chi dưới.
- Vỡ kén Baker: sưng, đau đột ngột bắp chân
- Tụ máu trong cơ: thường gặp sau chấn thương, hoặc ở người có rôi loạn đông máu (xơ gan, quá liều thuốc chống đông,…)
- Tắc mạch bạch huyết
- Phù do thuốc
Điều trị
Giai đoạn cấp (0-10 ngày)
Thuốc chống đông
Bảng 3. Các loại thuốc chống đông sử dụng điều trị huyết khối tĩnh mạch sâu chi dưới
| Loại | Liều | Lưu ý ‘ |
| Heparin trọng lượng phân tử thấp (enoxaparin) |
|
Điều chỉnh liều trên bệnh nhân suy thận eGFR <30 mL/phút/1,73 m2 da |
| Fondaparinux |
|
Không dùng cho phụ nữ có thai, suy thận (eGFR < 30 mưphút/1,73 m2 da) |
| Kháng Vitamin K | Coumadin 3-5 mg/ngày
Acenocoumarol 1-2 mg/ngày |
|
| Thuốc chống đông đường uống thế hệ mới | Nhóm ức chế Xa:
Nhóm ức chế trực tiếp thrombine: Bắt đầu sau khi dùng heparin trọng lượng phân từ thấp (hoặc fondaparinux) 5 -7 ngày (liều đầu tiên sau khi dừng mũi heparin trọng lượng phàn từ thấp cuối cùng 6-12 tiếng)’.
|
Không tương tác thuốc và thức ăn Không cần theo dõi thường quy Liều cố định |
® Chọn lựa loại thuốc chống đông trong giai đoạn cap:
Điều trị trong giai đoạn cấp có thể chọn lựa một trong các loại thuốc chống đông kể trên. Việc điều trị nên được cá thể hóa, tủy theo các bệnh lí đi kèm, mức độ suy giảm chức năng thận, khả năng kinh tế.
Ví dụ:
- Bệnh nhân suy thận eGFR < 30 mL/phútl,73m2 da: chỉ dùng được heparin trọng lượng phân tử thấp, kháng vitamin K.
- Bệnh nhân có thai: dùng được heparin trọng lượng phân tử thấp.
Các điểu trị khác
- Băng chun áp lực, tất áp lực y khoa.
- Vận động sớm: bệnh nhân được khuyến khích ngồi dậy và vận động sớm ngay từ ngày đầu tiên.
- Phẫu thuật lấy huyết khối: cân nhắc trên những bệnh nhân huyết khối lớn, cấp tính (< 7 ngày), vùng chậu đùi, toàn trạng tốt, tiên lượng sống trên 1 năm; hoặc huyết khối có nguy cơ đe dọa hoại tử chi do chèn ép động mạch.
- Lưới lọc tĩnh mạch chủ dưới: chỉ định trên bệnh nhân có huyết khối tĩnh mạch sâu chi dưới đoạn gàn, nhưng có chống chi định điều trị chống đông (mới phẫu thuật, xuất huyết nội sọ, chảy máu tiến triển); hoặc bệnh nhân bị tái phát thuyên tắc huyết khối tĩnh mạch mặc dù được điều trị chống đông liều tối ưu.
- Tiêu sợi huyết đường toàn thân (hoặc trực tiếp qua catheter): cân nhắc chỉ định trong trường hợp huyết khối lớn, cấp tính (< 14 ngày), vùng chậu đùi, có nguy cơ hoại tử chi do chèn ép động mạch, tiên lượng sống trên 1 năm, không có chống chi đinh thuốc tiêu sợi huyết.
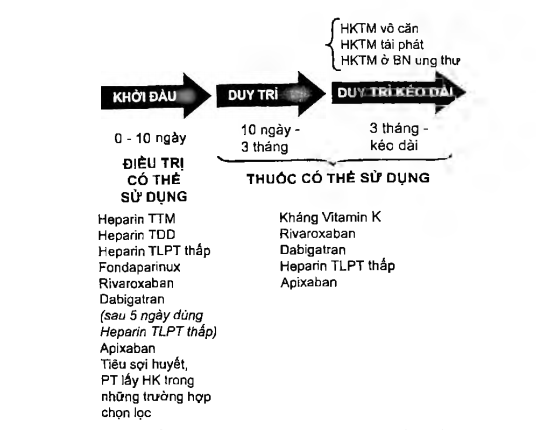
Giai đoạn duy trì (10 ngày – 3 tháng)
Thuốc chổng đông
- Sử dụng các thuốc chống đông đường uống: kháng vitamin K, kháng đông đường uống thế hệ mới (rivaroxaban, dabigatran, apixaban).
- Heparin trọng lượng phân tử thấp được ưu tiên sử dụng trong một số trường hợp đặc biệt: huyết khối tĩnh mach sâu chi dưới trên phụ nữ có thai, ung thư.
Điêu trị khác
- Băng chun áp lực, tất áp lực y khoa
- Lưới lọc tĩnh mạch chủ dưới.
Đối tượng
Tất cả các bệnh nhân huyết khối ữnh mạch sâu chi dưới được khuyến cáo điều trị chống động hiệu quả ít nhất 3 tháng.
Giai đoạn kéo dài (trên 3 tháng)
Đối tượng
Trên những bệnh nhân chọn lọc, như thuyên tắc huyết khối tĩnh mạch vẫn còn tồn tại yếu tố thúc đẩy (như ung thư), hoặc không rõ căn nguyên.
Thuốc chống đông
Tưong tự như điều trị trong giai đoạn duy tri.
Chẩn đoán
Lâm sàng:
đa dạng và không đặc hiệu.
- Triệu chứng cơ năng: khó thở khi nghỉ ngơi hay khi gắng sức, đau ngực kiều màng phối, khò khè, ho máu.
- Khám lâm sàng: thở nhanh; nhịp tim nhanh, T2 phổi mạnh; ran phổi; rung thanh giảm; tĩnh mạch cồ nổi; sưng, đau, nóng đỏ chi dưới nếu có kèm theo huyết khối tĩnh mạch sâu.
Dấu hiệu nặng: sốc, tụt huyết áp kéo dài (huyết áp tâm thu < 90mmHg hoặc tụt huyết áp > 40 mmHg, trong ít nhất 15 phút, mà không có rối loạn nhịp mới xuất hiện, thiếu dịch hoặc nhiễm trùng).
Đánh giá nguy cơ thuyên tắc động mạch phồi trên lâm sàng: có thể sử dụng một trong hai thang điểm Wells, hoặc Geneva đơn giản hóa.
Thang điểm Wells đánh giá nguy cơ thuyên tắc động mạch phổi
|
Thang điểm Wells |
Điểm đầy đủ | Điểm đơn giản hóa | |
| các biến số | |||
| Tiền sử huyết khối tĩnh mạch sâu chi dưới hay thuyên | 1.5 | 1 | |
| tắc động mạch phổi | 1.5 | 1 | |
| Nhịp tim >= | 100 l/phủt | 1.5 | 1 |
| Phẫu thuật hay bất động trong 4 tuân | 1 | 1 | |
| Ung thư tiến triển | 1 | 1 | |
| Ho ta máu | 3 | 1 | |
| Triệu chứng lâm sàng cùa huyết khối tĩnh mạch sâu chi | |||
| dưới | 3 | 1 | |
| It khả năng bị bệnh lí khác | |||
| Xác suất lâm sàng | |||
| Ba mức
độ |
Thấp | 0-1 | Không áp dụng |
| Trung bình | 2-6 | ||
| Cao | Ỉt7 | ||
| Hai mức độ | ít nguy cơ thuyên tắc động mạch phổi | 0-4 | 0-1 |
| Cỏ nguy cơ thuyên tắc động mạch phổi | >5 | >2 | |
Bảng 5. Thang điểm Geneva đánh giá nguy Cơ thuyên tắc động mạch phổi
| Thang điểm Geneva | Điểm đằy đù | Điểm đơn giản hóa |
| Các biên số | ||
| Tiền sừ huyết khối tĩnh mạch sâu chi dưới hay thuyên tắc động | 3 | 1 |
| mạch phổi | ||
| Nhịp tim: 75 – 94 ck/phút | 3 | 1 |
| >= 95 ck/phút | 5 | 2 |
| Phẫu thuật hay gãy xương trong vòng 1 tháng | 2 | 1 |
| Ung thư tiến triển | 2 | 1 |
| Ho ra máu | 2 | 1 |
| Đau chi dưới một bên | 3 | 1 |
| Đau khi sờ tĩnh mạch sâu chi dưới và phù một bên | 4 | 1 |
| Tuổi > 65 | 1 | 1 |
| Xác suất tâm sàng | ||
| Thấp | 0-3 | 0-1 |
| Ba mức độ Trung bình | 4-10 | 2-4 |
| Cao | >11 | >5 |
| Hai mức độ It nguy cơ thuyên tắc động mạch phổi | 0-5 | 0-2 |
| Có nguy cơ thuyên tắc động mạch phổi | *6 | >3 |
206 PHẢC ĐÒ ĐIỀU TRỊ 2018
Cận lâm sàng
- D-Dimer: dương tính khi hên 500 ng/mL (dưới 50 tuổi); hoặc số tuổi X 10 ng/mL (từ 50 tuổi trở lên). Đôi với các bệnh nhân có xác suất lâm sàng thấp hoặc ít khả năng thuyên tăc động mạch phổi, kết qua D-Dimer bình thường cho phép loại trừ thuyên tắc động mạch phổi.
- MDCT (chụp cắt lớp điện toán đa lát cắt): đây là phương pháp lựa chọn đầu tiên để đánh giá hệ động mạch phôi ở những bệnh nhân nghi ngờ thuyên tắc động mạch phổi.
- Siêu âm Doppler tĩnh mạch với nghiệm pháp ấn: cân nhắc chỉ định trên một số bệnh nhân chọn lọc, nhăm tránh làm thêm các xét nghiệm hình ảnh học khác nếu kết quả dương tính.
- Chụp động mạch phổi cản quang: ít sử dụng, có thề cân nhắc chỉ định nếu bệnh nhân đã được đưa trực tiêp vào phòng can thiệp, sau khi được chụp mạch vành để loại trừ hội chứng mạch vành cấp.
- Chụp xạ hình thông khí/tưới máu phoi: là phương pháp chẩn đoán gián tiếp vì không trực tiếp phát hiện được huyết khối, mà chi cho thấy một vùng có thông khí bình thường nhưng tưới máu giảm.
Chiến lược chấn đoán thuyên tắc động mạch phổi
Nghi ngờ thuyên tắc động mạch phổi ở bệnh nhân có sốc hoặc tụt huyết áp (xem sơ đồ 2, mục IV).
Nghi ngờ thuyên tắc động mạch phổi ở bệnh nhân huyết động ổn định (xem sơ đồ 3, mục IV).
Chẩn đoán mức độ nặng
Chẩn đoán mức độ nặng của thuyên tắc động mạch phổi dựa vào tình trạng huyết động, các thông số lâm sàng qua thang diêm PESI hay sPESI, chức năng thất phải (siêu âm tim, chụp cắt lớp), các dấu ấn sinh học (men tim, D-dimer, proBNP).
Bảng 6. Thang điểm tiên lượng PESI và sPESI
| Dấu hiệu | PESl | sPESI |
| Tuổi . | Tuổi (theo năm) | 1 (nếu > 80) |
| Giới nam | +10 | – |
| Ung thư | +30 | 1 |
| Suy tim mạn | + 10 | 1 |
| Bệnh phổi mạn tinh | + 10 | |
| Mạch >= 110 lần/phút | +20 | 1 |
| Huyết áp tâm thu < 100 mmHg | +30 | 1 |
| Nhịp thờ >= 30 lần/phút | +20 | – |
| Nhiệt độ < 36°c | +20 | |
| Rối loạn ý thức | +60 | – |
| Bão hoà oxy < 90% | +20 | 1 |
| Phân loại nguy cơ tử vong | PESI | sPESI |
Theo 5 mức
|
|
|
Theo hai mức
|
Bàng 7. Đánh giá nguy cơ tử vong sớm ở bệnh nhân thuyên tắc động mạch phổi cấp
| Nguy cơ tử vong
sớm |
Lâm sàng và cận lâm sàng | ||||
| Sốc hoặc tụt huyết áp | PESI III – IV, hoặc sPESl > 1 | Rối loạn chức năng thất phải | Men tìm | ||
| Cao | + | + | + | + | |
| Trung bình | TB cao | – | + | Cả 2 đều dương tính | |
| TB thấp | – | + | Cả 2 (-) hoặc chỉ 1 (+) | ||
| Thấp | – | – | Nếu có lượng giá, cả 2 (-) | ||
Điều trị
Hồi sức hô hấp
- Thở oxy qua cannula hoặc mặt nạ, duy trì SpC>2 > 90%.
- Thông khí nhân tạo: chỉ định đặt nội khí quản, thở máy cho bệnh nhân thuyên tắc động mạch phổi cấp có sốc, suy hô hấp.
Hồi sức huyết động
- Truyền dịch
- Thuốc vận mạch: dobutamine, noradrenaline.
Điều trị tái tưới máu
Điều trị thuốc tiêu sợi huyết
Chỉ định: Bệnh nhân thuyên tắc động mạch phổi cấp có sốc, tụt huyết áp; được cân nhắc điều trị cho bệnh nhân thuyên tắc động mạch phổi cấp nguy cơ tử vong sớm ở mức trung bình cao và có rối loạn huyết động.
Ngoài ra, có thể cân nhắc chỉ định cho từng trường hợp chọn lọc như:
+ Phải hồi sinh tim phổi, mà nghi ngờ nguyên nhân ngừng tim là do thuyên tắc động mạch phổi
+ Có bằng chứng của huyết khối lan rộng (trên phim cắt lớp vi tính, hoặc có vùng giảm tưới máu rộng trên xạ hìnhỲthông khí tưới máu phổi)
+ Có huyết khối di động trong buồng tim phải
+ Có giảm oxy máu nặng
+ Có thuyên tắc động mạch phổi phổi kèm theo tồn tại lỗ bầu dục
Bàng 8. Chống chỉ đinh tiêu sợi huyết
| Chốnq chỉ định tuyệt đối | Chống chỉ định tương đốl |
| Xuất huyết não hay đột quỵ không rõ nguyên nhân
NMN trong vòng 6 tháng Tổn thương hay u hệ thần kinh trung ương Chấn thương đầu hay có phẫu thuật, chấn thương nặng trong 3 tuần Xuất huyết tiêu hoá nặng trong 1 tháng Đang chảy máu Nghi ngờ bóc tách động mạch chù ngực |
Tăng huyết áp kiềm soát kém (huyết áp tâm thu trên 180 mmHg)
Cơn thiếu máu não thoáng qua trong 6 tháng Hòi sinh tim phổi kéo dải (>10 phút) hay chấn thương sau thủ thuật hồi sinh tim phổi, hay phẫu thuật lớn trong 3 tuần Vị trí chọc động mạch không thể đè ép Có thai hay hậu sản trong vòng 1 tuần Loét dạ dày tiến triển Đang dùng thuốc chống đông uống có INR >1,7 hay thời gian prothrombin > 15 giây Tuổi > 75 Bệnh võng mạc đái tháo đường Bệnh gan nặng Viêm nội tâm mạc nhiễm khuẩn |
Liều dùng: rt-PA, truyền tĩnh mạch liên tục trong vòng 15 phút với liều 0,6 mg/kg (tối đa 50 mg); hoặc 100 mg truyền tĩnh mạch trong vòng 2 giờ.
Thời gian: 6-14 ngày, hiệu quả cao nhất trong 48 tiếng kể từ khi xuất hiện triệu chứng.
Phẫu thuật lấy huyết khối, hoặc can thiệp lấy huyết khối bằng ống thông (catheter)
Chỉ định cho bệnh nhân thuyên tắc động mạch phổi cấp có sốc, tụt huyết áp nhưng chống chỉ định điều trị tiêu sợi huyết, hoặc điều trị tiêu sợi huyết thất bại.
Điểy trị kháng đông
- Huyết động không ổn định: heparin không phân đoạn truyền tĩnh mạch
- Huyết đông ồn định: loại thuốc chống đông và thời gian điều trị chống đông tương tự như huyết khối tĩnh mạch sâu chi dưới.
Đặt lưới lọc tĩnh mạch chủ dưới
Bệnh nhân thuyên tắc động mạch phổi cấp nhưng có chống chi định điều trị thuốc chông đông, hoặc bệnh nhân thuyên tắc động mạch phổi và/hoặc huyêt khôi tĩnh mạch sâu chi dưới tái phát mặc du đã điều trị chông đông tôi ưu
Oxy hóa máu bằng màng ngoài cơ thể (ECMO)
Khi bệnh nhân thuyên tắc động mạch phổi cấp có sôc, tụt huyêt áp nhưng chông chỉ định tiêu sợi huyêt, hoặc điều trị tiêu sợi huyêt thất bại , phương pháp ECMO có thề cân nhắc thực hiện nhằm hỗ trợ ồn định huyêt động trước khi tiên hành phẫu thuật lấy huyêt khôi động mạch phổi.
Lưu đồ chẩn đoán và điều trị
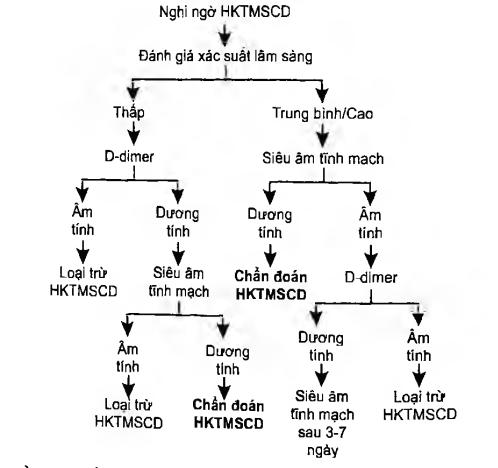
Sơ đo 1. Lưu đồ chẳn đoán huyết khối tĩnh mạch sâu chi dưới (HKTMSCD)
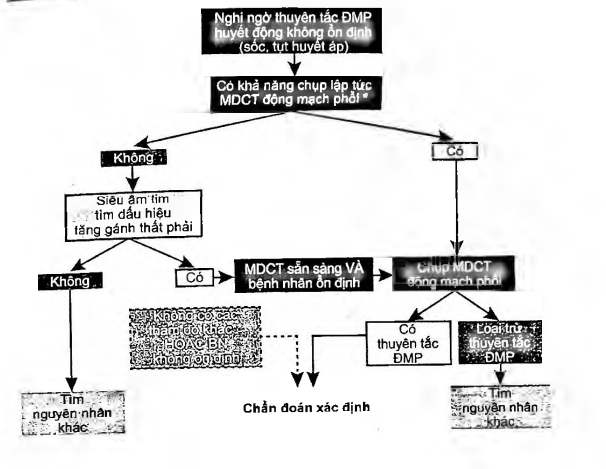
Sơ đồ 2. Lược đồ chần đoán thuyên tắc động mạch phổi ờ bệnh
nhân sốc, tụt huyết áp
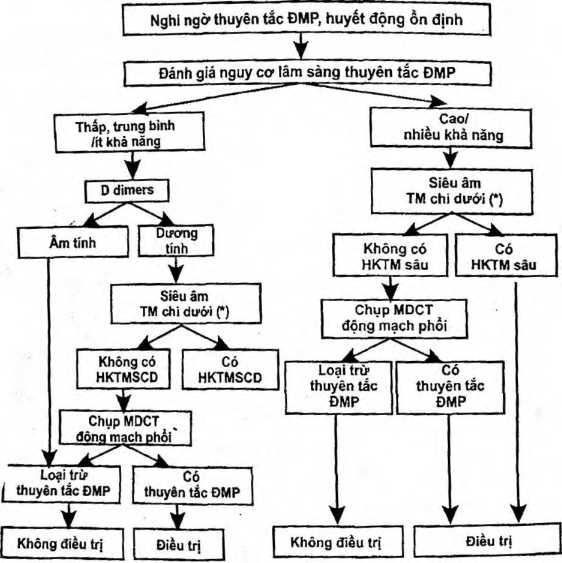
So đồ 3. Lược đồ chẩn đoán và điều trị thuyên tắc động mạch phổi ở bệnh nhân huyết động ổn định
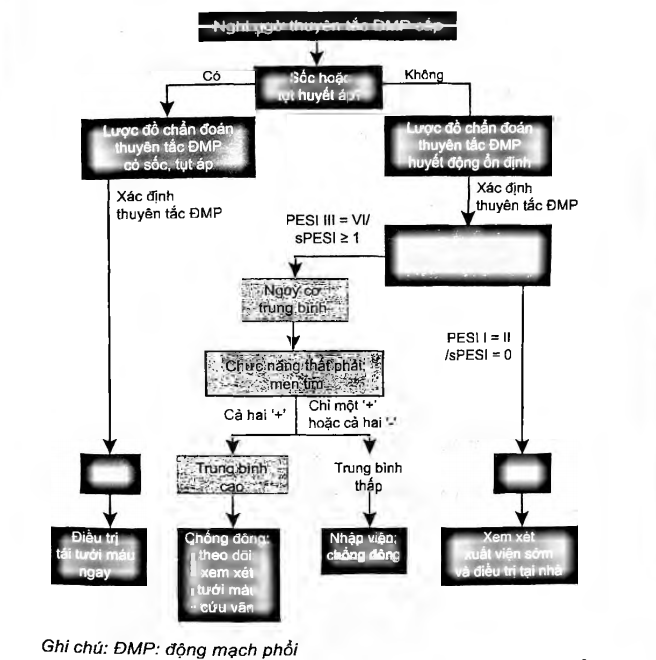
Ghi chú: ĐMP: động mạch phổi
(*■ Siêu âm Doppler tĩnh mạch với nghiệm pháp ấn là thăm dò dễ thực hiện, giúp quyêt định nhanh chóng chỉ định điều trị chống đông, nếu có huyết khôi tĩnh mạch sâu. Chân đoán xác định thuyên tắc động mạch phôi sẽ được tiên hành sau đó nếu như có điều kiện thực hiện MDCT)
Sơ đồ 4. Lược đồ chẩn đoán và điều trị thuyên tắc động mạch phổi cấp
Sơ đồ 5. Tóm tắt quá trình điều trị thuyên tắc huyết khối tĩnh mạch
THEO DÕI VÀ TÁI KHÁM
Theo dõi
- Giai đoạn cấp:
+ Bệnh: đau, viêm mô tế bàũ, huyết khối tĩnh mạch sâu gây thuyên tắc phổi, nghi ngờ thuyên tắc phổi trên bệnh nhân có huyết khối tĩnh mạch sâu chi dưới: nhịp tim nhanh, đau ngực, khó thở, tụt huyết áp.
+ Thuốc:
- Xuất huyết: đánh giá lâm sàng: xuất huyết tiêu hóa, tiết niệu, sinh dục, bầm da…
- Giảm tiểu cầu do heparin: mỗi 2-3 ngày, kể từ ngày thứ 4 đến ngày thứ 14 tới khi dừng heparin.
- Giai đoạn duy trì:
+ Bệnh: đánh giá biến chứng hậu huyết khối: đau, phù, loạn dưỡng, loét
+ Thuốc: xuất huyết tiêu hóa, tiết niệu, sinh dục, bầm da…
Tái khám
Tái khám mỗi 2 -4 tuần.
TÀI LIỆU THAM KHẢO
- Nguyễn Văn Trí và cs, “Khuyến cáo vê chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch của Hội Tim mạch học quốc gia Việt Nam”, Hội tim mạch học Việt Nam, 2016.
- Konstantinides sv, Torbicki A, Agnelli G, and Danchin N (2014)”‘ESC Guidelines on the diagnosis and Management of acute puỉmonary embolism”, Eur Heart J (35), pp. 3033-3073.
- Gould MK, Garcia DA, Wren SM, et ai. “American College of Chest Physicians Prevention of VTE in nonorthopedic surgical patients: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed:American College of Chest Physicians Evidence Based Clinical Practice Guidellnnẽ’. ehest-2012; 141(2 Suppl):e227S-e277S.