Đại cương
Ung thư da bao gồm ung thư xuất phát từ biểu mô da che phủ mặt ngoài cơ thể và từ các tuyến phụ thuộc da.
Ung thư da tế bào đáy xuất phát từ lớp tế bào đáy, bình diện ngay trên màng đáy của da. Ung thư này hay gặp ở người già, vị trí phổ biến ở vùng mặt, chiếm 65% tổng số các ung thư da. Đặc điểm ung thư da tế bào đáy là phát triển chậm, hầu như không di căn hạch, không di căn xa, có tiên lượng tốt.
Ung thư da tế bào vảy xuất phát từ lớp tế bào vảy, lớp này gồm vài hàng tế bào đa diện. Ung thư này thường xuất hiện trên nền sẹo cũ, sẹo bỏng vôi, sẹo bỏng do cháy xăng dầu. Vị trí hay gặp ở tứ chi, chiếm 25% trong tổng số các ung thư da. Đặc điểm ung thư da tế bào vảy là phát triển nhanh, có di căn hạch, di căn xa, tiên lượng xấu hơn ung thư da tế bào đáy.
Ung thư tuyến phụ thuộc da xuất phát từ các tế bào của tuyến mồ hôi hoặc tuyến bã. Vị trí hay gặp ở vùng da đầu, nách, mông, chiếm khoảng 10% trong tổng số các ung thư da. Đặc điểm ung thư tuyến phụ thuộc da là phát triển nhanh, hay di căn hạch, di căn xa, tiên lượng xấu.
Về dịch tễ học, ung thư da chủ yếu gặp ở người già, nam nhiều hơn nữ.
Bệnh thường xuất hiện ở vùng da hở, 90% ở vùng mặt. Tỷ lệ mắc ung thư da ở Việt Nam khoảng 2,9-4,5/100.000 dân.
Về nguyên nhân sinh bệnh, ung thư da chủ yếu do tia cực tím. Một số nguyên nhân khác như tia phóng xạ, chất thạch tín, hoá chất diệt cỏ. Sẹo bỏng lâu ngày, mụn cơm, xơ da nhiễm sắc được coi là tổn thương tiền ung thư. Các tổn thương này có thể biến đổi từ lành tính sang ác tính sau một thời gian dài tồn tại và tiến triển.
Chẩn đoán
Triệu chứng lâm sàng
Các triệu chứng sớm ung thư da: ổ loét lâu liền hoặc loét rớm máu; ổ dày sừng có loét, nổi cục, dễ chảy máu; ổ loét hoặc u trên nền sẹo cũ; nốt đỏ mạn tính có loét.
Ung thư da tế bào đáy
Vị trí: Ung thư da tế bào đáy hay gặp ở vùng da hở, đặc biệt là mũi, má, thái dương và rất ít khi ở niêm mạc.
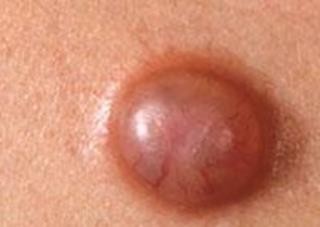
Đặc điểm lâm sàng: Thể điển hình là những tổn thương dạng hạt nổi gồ lên bề mặt da, màu đỏ hồng, cản sáng có đường kính khoảng vài milimet và có giãn mạch (hình 1).
Hình 1. Ung thư da tế bào đáy
Ngoài ra còn có các dạng khác như sau:
Dạng nốt: tổn thương dạng nốt to màu trắng.
Dạng sẹo phẳng: được hình thành từ vùng trung tâm của sẹo trên da với vùng bờ nổi gồ lên, thường ở má.
Dạng loét: tổn thương dạng loét, không nổi gồ, tiến triển nhanh.
Dạng có màu sắc: các hạt nổi gồ trên da có màu sắc.
Dạng xơ cứng bì: tổn thương thâm nhiễm không rõ ranh giới.
Dạng tổn thương đỏ da, ranh giới rất rõ với bờ nổi gồ.
Tính chất di căn hạch: ung thư da tế bào đáy hầu như không di căn hạch vùng, không di căn xa.
Ung thư da tế bào vảy
Vị trí: Ung thư da tế bào vảy gặp nhiều nhất ở vùng mặt, mu bàn tay và mặt lưng cẳng tay, là những vị trí có cường độ tiếp xúc với ánh nắng cao nhất.
Đặc điểm lâm sàng:
Tổn thương tiền ung thư: dày sừng ánh sáng (keratose actinique): là các tổn thương không nổi gồ, nhưng sần sùi kích thước bé hơn 1cm thường màu đen và tăng sừng hóa, thường gặp ở mặt, mu bàn tay và vùng da đầu có tóc.
Những tổn thương này có thể thoái triển một cách tự nhiên, nhưng có khoảng 5-20% tiến triển tiếp thành ung thư da tế bào vảy.
Ung thư da tế bào vảy tại chỗ (bệnh Bowen): là tổn thương ung thư chưa vượt qua lớp màng đáy, thường gặp ở những phụ nữ trên 70 tuổi. Tổn thương thường dạng ovan, ranh giới rõ, bề mặt sần sùi, màu đỏ, tiến triển chậm và thường ở chi dưới.
Ung thư da tế bào vảy xâm nhập:
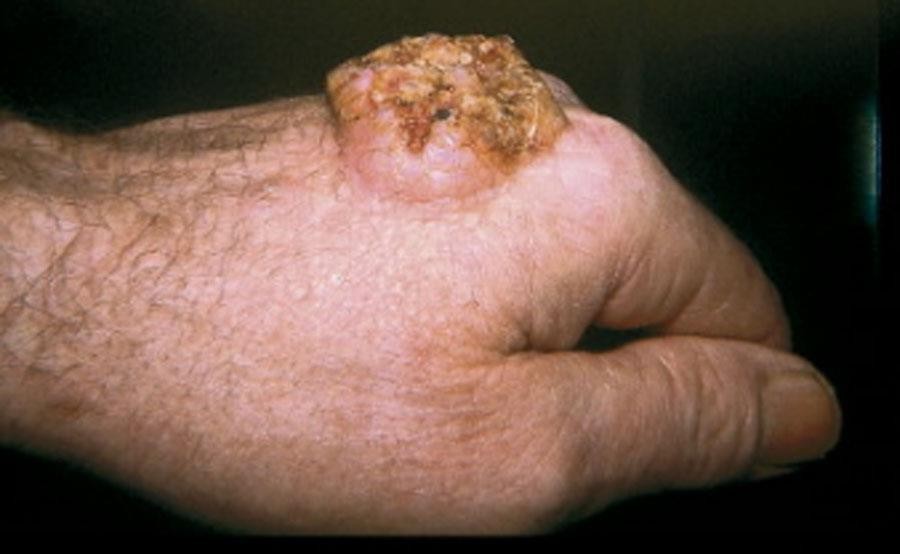
Thường xuất phát trên vùng da bất thường, có thể trên nền của bệnh dày sừng ánh sáng hoặc bệnh Bowen hay trên nền sẹo cũ như sẹo bỏng cháy nhà, cháy xăng dầu, hố vôi, bom napan. Tổn thương ung thư thường có cả 3 đặc điểm: nổi sùi, loét và thâm nhiễm. Thể loét sùi, là thể thường gặp nhất, có đặc điểm: u sùi, thâm nhiễm, bề mặt không đều, ở giữa có loét, dễ chảy máu.
Hình 2. Ung thư da tế bào vảy thể loét-sùi
Đôi khi u lớn thể hiện như một khối loét sùi kiểu súp lơ, mùi hôi khó chịu.
Ở giai đoạn muộn, khối u bội nhiễm, nề đỏ quanh u, đau, nghẽn tĩnh mạch nông. Khối u tiến triển nhanh, loét sùi lan rộng, xâm lấn xuống lớp sâu, ở vùng bàn tay bàn chân có thể làm rụng ngón, ở vùng gần khớp gây hạn chế vận động chi. Khối u vùng da đầu có thể làm lộ xương sọ, biến dạng và bội nhiễm trầm trọng.
Ung thư da tế bào vảy hay di căn hạch khu vực. U vùng đầu mặt di căn hạch cổ. U chi trên và nửa trên thân mình di căn hạch nách. U chi dưới và nửa dưới thân mình di căn hạch bẹn, hạch chậu ngoài. Hạch di căn thường to, chắc, đơn độc hoặc dính thành đám, di động hoặc cố định. Da trên bề mặt của hạch bình thường, thâm nhiễm hoặc vỡ loét. Ung thư da tế bào vảy độ ác tính càng cao, càng ít biệt hoá thì càng sớm di căn theo đường bạch huyết vào hạch và di căn theo đường máu vào phổi, xương, gan, não.
Ung thư da tế bào vảy thể không điển hình, u xuất hiện trên nền tổn thương tiền ung thư, trên nền sẹo xơ hoá lâu ngày, tiến triển chậm. Bề mặt khối u có gai, sừng hóa hoặc sùi không rõ rệt. Bệnh phát triển tại chỗ là chính, ít di căn hạch khu vực và di căn xa. Thể ung thư này thường có độ ác tính mô học thấp, tế bào biệt hoá cao. Ngoài ra, có thể gặp Paget của da ở vùng bẹn, bộ phận sinh dục và tầng sinh môn.
Ung thư tuyến phụ thuộc da
Tuyến phụ thuộc da gồm tuyến mồ hôi, tuyến bã. Các tuyến này nằm ngay dưới da nên khi xuất hiện ung thư thường nằm dưới mặt da, đẩy lồi da lên cao, dễ nhầm ung thư phần mềm. U vùng nách dễ nhầm với ung thư tuyến vú phụ hay di căn hạch nách của ung thư vú. U vùng mông dễ nhầm với u tuyến bã lành tính.
Đặc điểm u: Khối u chắc, dính, di động kém, nề đỏ, đau khi khám như một khối viêm. U vùng trên lồi cầu trong xương cánh tay dễ nhầm với hạch viêm. U phát triển nhanh, xâm lấn xuống lớp sâu vào cơ và xương kế cận.
Ung thư tuyến phụ thuộc da sớm di căn hạch và di căn xa.
Cận lâm sàng
Sinh thiết tổn thương chẩn đoán mô bệnh học.
Xét nghiệm huyết học, hóa sinh: đánh giá tình trạng thiếu máu, chức năng gan thận.
Xét nghiệm chất chỉ điểm khối u (tumor marker): SCC có thể tăng trong một số trường hợp. Có giá trị theo dõi đáp ứng điều trị, phát hiện bệnh tái phát, di căn xa.
Xét nghiệm sinh học phân tử: giải trình tự nhiều gen.
Chụp Xquang, chụp cộng hưởng từ để đánh giá xâm lấn xương (đối với ung thư tuyến phụ thuộc da).
Chụp Xquang để phát hiện di căn phổi, xương, chụp cộng hưởng từ phát hiện di căn não. Siêu âm để tìm di căn gan
Xạ hình xương bằng máy SPECT, SPECT/CT với 99mTc-MDP để đánh giá tổn thương di căn xương, chẩn đoán giai đoạn bệnh trước điều trị, theo dõi đáp ứng điều trị, đánh giá tái phát và di căn.
Xạ hình thận chức năng bằng máy SPECT, SPECT/CT với 99mTc-DTPA để đánh giá chức năng thận trước điều trị và sau điều trị.
Chụp PET/CT toàn thân với 18F-FDG trước điều trị để chẩn đoán u nguyên phát, chẩn đoán giai đoạn bệnh; chụp sau điều trị để theo dõi đáp ứng điều trị, đánh giá tái phát và di căn; mô phỏng lập kế hoạch xạ trị.
Chẩn đoán phân biệt ung thư da
Ung thư da tế bào đáy cần được chẩn đoán phân biệt với u nhú, mụn cơm, viêm nốt ruồi, u máu nhiễm trùng, loét mạn tính.
Ung thư da tế bào vảy chẩn đoán phân biệt với loét mạn tính cẳng bàn chân, u nhú nhiễm trùng, ung thư khác di căn hạch cổ, nách, bẹn.
Ung thư tuyến phụ thuộc da cần được chẩn đoán phân biệt với ung thư phần mềm, hạch viêm, ung thư vú, u lympho ác tính, u Malherbe. Chẩn đoán bằng sinh thiết mở, sinh thiết cắt toàn bộ u, sinh thiết kim lớn khi u nằm sâu.
Chẩn đoán giai đoạn bệnh ung thư da
Chẩn đoán giai đoạn bệnh ung thư da loại tế bào vảy dựa vào xếp loại TNM lần theo AJCC lần thứ 8 năm 2017.
U nguyên phát (T) ở da. Hạch khu vực (N) của u vùng đầu mặt là hạch cổ, của u ở chi trên, ở nửa trên thân mình là hạch nách, của u ở chi dưới ở nửa dưới thân mình là hạch bẹn. Di căn xa (M) là di căn phổi /gan/ não.
T– Khối u nguyên phát
Tx Không đánh giá được u nguyên phát
T0 Không có u nguyên phát
Tis Ung thư tiền xâm lấn, u tại chỗ chưa qua màng đáy
T1 Kích thước u
T2 Kích thước u ≥2cm và
T3 Kích thước u ≥4cm hoặc ăn mòn xương nhỏ, hoặc xâm lấn thần kinh, hoặc xâm lấn sâu T4 Khối u xâm lấn xương lớn, tủy xương hoặc xâm lấn nền sọ
T4a U xâm lấn xương lớn, tủy xương
T4b U xâm lấn nền sọ
N– Hạch vùng
N theo lâm sàng (cN)
Nx Chưa đánh giá hạch tại vùng.
N0 Chưa có di căn hạch vùng.
N1 Di căn 1 hạch duy nhất, cùng bên ≤3cm, không xâm lấn ngoài hạch {Extranodal extension-ENE (-)}
N2 Di căn hạch vùng kích thước ≤6cm và ENE (-)
N2a Di căn 1 hạch cùng bên, hạch từ 3-6cm, không xâm lấn ngoài hạch ENE (-)
N2b Di căn nhiều hạch cùng bên, hạch ≤6cm, không xâm lấn ngoài hạch ENE (-)
N2c Di căn hạch hai bên hoặc đối bên, hạch ≤6cm, không xâm lấn ngoài hạch ENE (-)
N3 Di căn hạch kích thước >6cm hoặc ENE (+)
N3a Di căn hạch >6cm
N3b Di căn hạch bất kỳ có xâm lấn ngoài hạch ENE (+)
N theo mô bệnh học (pN)
Nx Chưa đánh giá hạch tại vùng.
N0 Chưa có di căn hạch vùng
N1 Di căn một hạch vùng kích thước ≤3cm và ENE (-)
N2 Di căn hạch vùng kích thước ≤6cm và ENE (-) hoặc hạch kích thước ≤3cm và ENE (+)
N2a Di căn một hạch vùng kích thước >3cm và ≤6cm và ENE (-) hoặc hạch kích thước ≤3cm và ENE (+)
N2b Di căn nhiều hạch vùng kích thước ≤6cm và ENE (-)
N2c Di căn hạch 2 bên hoặc đối bên kích thước ≤6cm và ENE (-)
N3 Di căn hạch kích thước >6cm hoặc ENE (+) trừ N2a
N3a Di căn một hạch kích thước >6cm và ENE (-)
N3b Di căn hạch bất kỳ và ENE (+) loại trừ di căn một hạch kích thước ≤3cm
M– Di căn xa
M0 Chưa có di căn xa
M1 Có di căn xa
Giai đoạn theo TNM
Giai đoạn 0 TisN0M0
Giai đoạn 1 T1N0M0
Giai đoạn 2 T2N0M0
Giai đoạn 3 T3N0M0; T1-3N1M0
Giai đoạn 4 T1-3N2M0; Tbất kỳN3M0;T4Nbất kỳM0; Tbất kỳNbất kỳM1
Xếp độ mô học (độ ác tính mô học của ung thư da tế bào vảy)
Gx Chưa xếp được độ mô học
G1 Ung thư biểu mô biệt hoá cao
G2 Ung thư biểu mô biệt hoá vừa
G3 Ung thư biểu mô biệt hoá kém
G4 Ung thư biểu mô không biệt hoá
Điều trị
Các phương pháp điều trị
Điều trị ung thư da dựa vào loại mô bệnh học, vị trí u, mức độ lan rộng, giai đoạn bệnh của ung thư. Riêng ung thư da tế bào vảy còn dựa vào xếp độ ác tính mô học.
Điều trị triệt căn ung thư da chủ yếu bằng phẫu thuật, trong đó có phẫu thuật cắt rộng u và phẫu thuật tạo hình.
Điều trị ung thư da tế bào đáy cần cắt u cách bờ u ≥5mm, kiểm tra vi thể diện cắt sạch tế bào ung thư, không cần vét hạch trừ trường hợp đặc biệt có di căn hạch nhưng rất hiếm. Tia xạ điều trị ung thư da tế bào đáy có kết quả tương đương phẫu thuật nhưng thời gian điều trị dài, thẩm mỹ kém, hay tái phát.
Điều trị ung thư da tế bào vảy cần cắt u với diện cắt cách bờ u >2cm, kiểm tra vi thể diện cắt sạch tế bào ung thư, vét hạch khu vực một cách hệ thống. Điều trị bổ trợ tia xạ tại vùng liều cao nếu có di căn hạch pN1. Điều trị hoá chất bổ trợ chống vi di căn đối với G3, G4.
Ung thư tuyến phụ thuộc da ít đáp ứng với tia xạ hoặc hoá chất nên vai trò phẫu thuật rất lớn. Phẫu thuật gồm cắt bỏ u rộng rãi và vét hạch khu vực một cách hệ thống. Cân nhắc chỉ định điều trị bổ trợ, thường ít hiệu quả như mong muốn.
Điều trị không triệt căn ung thư da nhằm giảm triệu chứng, chống chảy máu, hạn chế nhiễm khuẩn, chống đau. Đối với ung thư da tế bào vảy G3, G4 có thể hóa trị toàn thân, kéo dài thời gian sống thêm và duy trì chất lượng sống nhờ sự đáp ứng hoá chất.
Đối với những bệnh nhân giai đoạn muộn, bên cạnh hóa chất điều trị kháng thể đơn dòng cetuximab – ức chế yếu tố phát triển biều bì (EGFR) cho tỷ lệ đáp ứng khả quan 28%, tỷ lệ kiểm soát bệnh 69%.
Vismodegib٭: là một kháng thể đơn dòng ức chế SMO (receptor smoothened homolog trên bề mặt tế bào) đang được nghiên cứu pha II trong điều trị ung thư da.
Phác đồ điều trị
Ung thư da tế bào đáy
Giai đoạn 0 (TisN0M0): phẫu thuật đơn thuần.
Giai đoạn I (T1N0M0), giai đoạn II (T2N0M0): phẫu thuật đơn thuần.
Giai đoạn III (T3N0M0): chỉ định tia xạ liều 55Gy, bảo vệ mắt trước khi tia.
Giai đoạn IV: chăm sóc triệu chứng, điều trị liệu pháp toàn thân bằng thuốc vismodegib٭ 150mg uống hàng ngày
Ung thư tế bào vảy và tuyến phụ thuộc da
Ung thư da tế bào vảy và tuyến phụ thuộc da có đặc điểm tương tự nhau nên được chỉ định điều trị gần như nhau.
Giai đoạn 0 (TisN0M0): phẫu thuật cắt rộng u.
Giai đoạn I (T1N0M0), giai đoạn II (T2N0M0), giai đoạn III (T3N0M0): cắt rộng u, vét hạch khu vực. Vét hạch cổ đối với u đầu mặt cổ; vét hạch nách đối với u chi trên, nửa trên thân mình; vét hạch bẹn đối với u chi dưới, da bìu bẹn, tầng sinh môn, nửa dưới thân mình. Thường vét một bên, nếu u ở đường giữa phải vét hai bên. Xạ trị bổ trợ tại chỗ liều 55-60Gy đối với G3, G4, diện cắt tiếp cận u. Xạ trị bổ trợ tại hạch đối với pN1.
Giai đoạn III (TbấtkỳN1M0): đối với u, cắt bỏ rộng tuỳ theo T1,T2,T3,T4. Đối với hạch nên vét xa hơn 1 chặng hạch, ví dụ N1 hạch bẹn thì vét hạch bẹn + hạch chậu ngoài, N1 hạch nách thì vét hạch nách, hạch dưới đòn. Xạ trị bổ trợ tại chỗ liều 55-60Gy đối với G3, G4, diện cắt tiếp cận u, tại hạch. Hoá trị bổ trợ chống vi di căn.
Giai đoạn IV (T4NbấtkỳM0): khối u ở chi, chỉ định cắt cụt chi hoặc tháo khớp, vét hạch khu vực. Nếu u ở đầu cổ và thân mình, phẫu thuật cắt u tối đa, đục bạt một phần xương nếu bị u xâm lấn. Nên tạo hình bằng vạt da – cơ che phủ khuyết. Xạ trị bổ trợ tại chỗ liều 55-60Gy đối với G3, G4, diện cắt tiếp cận u. Xạ trị bổ trợ tại hạch đối với pN1.
Giai đoạn IV (N3M1): bệnh đã tiến xa, nên điều trị triệu chứng. Phẫu thuật sạch sẽ khối u nguyên phát phối hợp với hoá chất toàn thân nếu toàn trạng bệnh nhân cho phép, tuổi 3, G4.
Một số phác đồ hóa chất và điều trị đích:
Bleomycin 30mg, truyền tĩnh mạch mỗi 2 tuần, tối đa 300mg.
5-FU dạng uống 175mg uống hàng ngày.
Cisplatin 100mg/m2 da, truyền tĩnh mạch ngày 1 kết hợp với 5-FU 650mg/m2 da, truyền tĩnh mạch từ ngày 1 đến ngày 5.
Cisplatin 75mg/m2 da, truyền tĩnh mạch ngày 1 kết hợp với doxorubicin 50mg/m2 da, truyền tĩnh mạch ngày 1.
Carboplatin AUC 5 hoặc 200-400mg/m2 da, truyền tĩnh mạch ngày 1 chu kỳ 21 hoặc 28 ngày.
Capecitabine 1250mg/m2 da, uống ngày hai lần, ngày 1-14 chu kỳ 21 ngày
INF-α 3.000 đơn vị tiêm bắp hàng ngày kết hợp với 13-cis-retinoic acid (13cRA) 1mg/kg uống hàng ngày.
Gefitinib 250mg uống hàng ngày.
Cetuximab 400mg/m2, truyền tĩnh mạch ngày 1, sau đó 250mg/m2 truyền tĩnh mạch hàng tuần.
Tiên lượng
Ung thư da tế bào đáy có tiên lượng tốt do tiến triển chậm, hầu như không di căn hạch và di căn xa. Kết quả sống thêm 5 năm đạt 98%. Nếu tái phát tại chỗ có thể phẫu thuật lại hoặc xạ trị, sống thêm 5 năm đạt 96%.
Ung thư da tế bào vảy biệt hoá cao, chưa di căn hạch có tiên lượng tốt, kết quả điều trị cao. Trường hợp ung thư da tế bào vảy có di căn hạch, ung thư ít hoặc không biệt hoá thường di căn xa, kết quả sau điều trị thường xấu. Sống thêm 5 năm khoảng 70%.
Ung thư tuyến phụ thuộc da tiên lượng xấu, do ung thư xâm lấn sâu và rộng, sớm di căn hạch, di căn xa, ít đáp ứng với xạ và hoá trị. Tỷ lệ sống thêm 5 năm ≤ 50%.
Theo dõi
Khám định kỳ
Khám định kỳ mỗi 3 tháng trong 2 năm đầu, 6 tháng/ lần trong 3 năm tiếp theo, sau đó 1 năm/lần. Mỗi lần khám cần làm:
Khám lâm sàng tại vùng mổ, khám hạch khu vực. Khám toàn thân để phát hiện một số dấu hiệu di căn xa âm thầm như da xanh, sút cân nhiều, ho khan, đau ngực.
Siêu âm, chụp Xquang, chụp CT, MRI, SPECT, SPECT/CT, PET/CT … phát hiện di căn.
Điều trị tái phát
Tái phát sau mổ ung da tế bào đáy có thể phẫu thuật lại hoặc tia xạ, kết quả tốt.
Tái phát sau mổ ung da tế bào vảy hoặc tuyến phụ thuộc da thường rất khó khăn do bệnh ác tính cao. Tái phát ung thư da ở chi nên chỉ định cắt cụt hoặc tháo khớp. Tái phát tại hạch cần cắt bỏ khối hạch. Nếu trước đây chưa xạ trị thì nên xạ trị bổ trợ sau mổ. Ung da tế bào vảy G3, G4 có chỉ định hoá trị nếu tái phát. Hầu hết các trường hợp di căn xa rất khó điều trị khỏi, vậy nên điều trị triệu chứng.
Tài liệu tham khảo
Nguyễn Bá Đức, Trần Văn Thuấn, Nguyễn Tuyết Mai (2010). Điều trị nội khoa bệnh ung thư. Nhà xuất bản Y học.
Nguyễn Chấn Hùng (2004). Ung bướu học nội khoa. Nhà xuất bản Y học.
Mai Trọng Khoa (2014). Hướng dẫn chẩn đoán và điều trị một số bệnh ung bướu. Nhà xuất bản Y học.
Trần Văn Thuấn, Lê Văn Quảng, Nguyễn Tiến Quang (2019). Hướng dẫn chẩn đoán điều trị bệnh ung thư thường gặp. Nhà xuất bản Y học.
Bùi Diệu và cs (2016). Hướng dẫn chẩn đoán và điều trị các bệnh ung thư thường gặp. Nhà xuất bản Y học.
Nguyễn Văn Hiếu (2010). Điều trị phẫu thuật bệnh ung thư. Nhà xuất bản Y học.
Mai Trọng Khoa (2016). Kháng thể đơn dòng và phân tử nhỏ trong điều trị ung thư. Nhà xuất bản Y học.
Nguyễn Văn Hiếu (2016). Ung thư học. Nhà xuất bản Y học. Hà Nội. Tr 302-310.
Mai Trọng Khoa (2013), “Ứng dụng kỹ thuật PET/CT trong ung thư”. Nhà xuất bản Y học.
National Comprehensive Cancer Network (2019). Squamous cell skin cancer, version 2.2019. NCCN Clinical Practice Guideline in Oncology.
National Comprehensive Cancer Network (2019). Basal cell skin cancer, version 2.2019. NCCN Clinical Practice Guideline in Oncology.
Jame Abraham, James L. Gulley, Carmen J. Allegra (2010). The bethesda handbook of clinical oncology.
Lee D Cranmer, Candece Engelhardt, Sherif S.Morgan (2010). Treatment of Unresectable and Metastatic Cutaneous Squamous Cell Carcinoma. The oncologist. 15(2): 1320-1328.