Đại cương
Khối u di căn vào não thường là khối u nội sọ khá phổ biến ở người lớn, chiếm trên 50% tổng số các loại u não. Đối với bệnh nhân ung thư, di căn não thường gặp từ 10 đến 30% ở người lớn và 6 đến 10% ở trẻ em.
Trước đây, bệnh nhân ung thư bị di căn lên não thường có tiên lượng xấu, tử vong nhanh. Cùng với sự phát triển của phẫu thuật, xạ trị, xạ phẫu và hóa trị nên đã giảm được tỷ lệ tử vong, kéo dài thời gian sống thêm và nâng cao hơn chất lượng cuộc sống cho người bệnh.
Chẩn đoán
Triệu chứng lâm sàng
Bệnh nhân đang điều trị bất kỳ khối u ở vị trí nào, có biểu hiện triệu chứng thần kinh hoặc bệnh nhân chưa được phát hiện bệnh ung thư nhưng biểu hiện đầu tiên là các triệu chứng sọ não gồm:
Đau đầu: xảy ra trong khoảng 40 đến 50% bệnh nhân di căn não. Tỷ lệ càng cao khi di căn đa ổ, kích thước u di căn lớn hoặc di căn não hố sau. Đau đầu cũng tăng lên theo sau các động tác làm tăng áp lực nội sọ như ho, hắt hơi. Đau đầu buổi sáng sớm kinh điển không phổ biến. Các đặc điểm của bệnh nhân đau đầu hướng tới khối u não bao gồm buồn nôn và nôn, sự thay đổi kiểu đau đầu trước đó, khám thấy dấu hiệu thần kinh bất thường và triệu chứng nặng hơn.
Hội chứng tăng áp lực nội sọ: đau đầu, buồn nôn, phù gai thị, rối loạn ý thức…
Dấu hiệu thần kinh khu trú: biểu hiện trong khoảng 20 đến 40% bệnh nhân, gồm liệt vận động, rối loạn cảm giác, liệt dây thần kinh sọ, thất ngôn….
Thay đổi tính cách, hành vi: đây là dấu hiệu kín đáo, bệnh nhân thường hay cáu giận, hay quên… Thay đổi tâm trạng hoặc tính cách biểu hiện trong 30 đến 35% bệnh nhân.
Động kinh: Cơn động kinh mới khởi phát là triệu chứng biểu hiện trong 10 đến 20% bệnh nhân.
Đột qụy: Khoảng 5 đến 10% biểu hiện đột quỵ cấp gây bởi chảy máu trong khối di căn, tăng đông, xâm lấn hoặc chèn ép động mạch bởi khối u, hoặc huyết khối do tế bào u.
Triệu chứng cận lâm sàng
Chẩn đoán hình ảnh cung cấp các thông tin hữu ích, tuy nhiên sinh thiết não là cần thiết trong một số trường hợp để chẩn đoán xác định.
Chụp cắt lớp vi tính (CT scan)
U di căn não thường ở vùng ranh giới giữa chất xám và chất trắng ở bán cầu đại não, một hay nhiều khối u. Trước tiêm thuốc: Tổn thương thường là khối đồng hay giảm tỷ trọng. Đôi khi có tỷ trọng cao hơn vùng nhu mô não liền kề do chảy máu trong u di căn hoặc lắng đọng calci. Sau tiêm thuốc: Tổn thương ngấm thuốc dạng lốm đốm, dạng nốt hay hình vòng (dạng nhẫn), thường có phù não rộng xung quanh. Một số các trường hợp có hiệu ứng khối với dấu hiệu chèn ép đường giữa và tổ chức lân cận.
Chụp cộng hưởng từ (CHT)
CHT là phương tiện chẩn đoán hình ảnh có giá trị để chẩn đoán di căn não. CHT có độ nhạy cao hơn CT scan sọ não trong tìm kiếm tổn thương ở bệnh nhân có nghi ngờ di căn não và phân biệt di căn não với các tổn thương thần kinh trung ương khác.
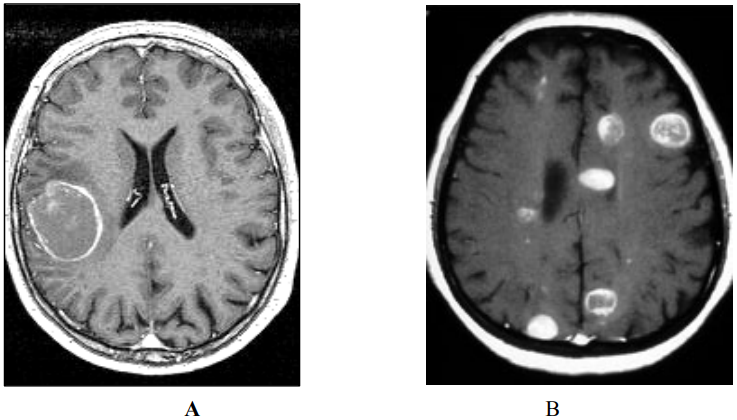
Hình 1. Hình ảnh cộng hưởng từ ung thư di căn não đơn ổ (A), và u di căn não đa ổ (B)
Hình ảnh di căn não trên cộng hưởng từ: Trên xung T1, tổn thương đồng hay giảm tín hiệu. Có thể tăng tín hiệu khi có chảy máu trong u di căn ở giai đoạn sớm. Sau tiêm thuốc đối quang từ, thường ngấm thuốc dạng vòng (nhẫn), có thể dạng lốm đốm hay đều. Theo nhiều tác giả, các tổn thương không ngấm thuốc trên MRI rất hiếm khi là di căn. Trên xung T2, FLAIR thường tăng tín hiệu, có dấu hiệu phù não quanh u. Đặc trưng hình ảnh có thể giúp phân biệt di căn não với các tổn thương nội sọ khác bao gồm:
Sự xuất hiện đa ổ.
Vị trí ở ranh giới chất trắng và chất xám.
Bờ rõ.
Một lượng lớn phù mạch so với kích thước của tổn thương.
Chẩn đoán u nguyên phát và sự lan tràn của khối u
Cần phải thăm khám, xét nghiệm, đánh giá toàn thân để xác định khối ung thư nguyên phát ở vị trí nào di căn lên não, như ung thư phổi, ung thư vú…
Điều trị
Nguyên tắc điều trị
Nguyên tắc cơ bản của điều trị ung thư di căn lên não là kết hợp điều trị tại chỗ (điều trị tổn thương ung thư di căn tại não) và điều trị toàn thân ung thư nguyên phát gây nên di căn não (ung thư phổi, ung thư vú….). Việc điều trị khối u di căn não là cần thiết và nhiều khi là cấp thiết, cần xử lý gấp các dấu hiệu chèn ép, phù não… là nguyên nhân gây tử vong cao, đây là ưu tiên hàng đầu phải xử lý. Tuy nhiên việc điều trị khối u di căn tại não vẫn chỉ là điều trị tại chỗ, chưa phải điều trị căn nguyên, nguy cơ tái phát di căn là rất lớn. Điều trị toàn thân ung thư nguyên phát cần được tiến hành phối hợp với điều trị tại chỗ.
Thái độ điều trị dựa vào các yếu tố sau:
Loại mô bệnh học và giai đoạn bệnh của u nguyên phát.
Tình trạng chức năng thần kinh của bệnh nhân.
Mức độ lan rộng của u nguyên phát.
Thang điểm tiên lượng bệnh.
Với những bệnh nhân có khối u não chưa xác định được u nguyên phát, thì cần tiến hành sinh thiết khối u não nếu điều kiện bệnh nhân cho phép.
Điều trị ngoại khoa
Chỉ định
Phẫu thuật cắt bỏ u với u não đơn độc có hiệu ứng khối.
Sinh thiết chẩn đoán nếu không có tổn thương nguyên phát ngoài sọ.
Phẫu thuật triệu chứng.
Mục đích phẫu thuật
Cắt bỏ toàn bộ hoặc một phần khối u
Sinh thiết u để xác định chẩn đoán mô bệnh học và tìm các đột biến gen nếu có.
Xạ trị khối u não
Là phương pháp điều trị chính trong điều trị các khối u di căn não nhằm kiểm soát tại chỗ khối u di căn và kiểm soát ổ di căn khác chưa phát hiện trên chẩn đoán hình ảnh. Có 2 phương pháp xạ trị não gồm:
Xạ trị toàn não
Chỉ định
Di căn não đa ổ (>3 ổ).
Các trường hợp không thể phẫu thuật hoặc xạ phẫu do điều kiện kỹ thuật, trang thiết bị hoặc có chống chỉ định.
Bệnh lan tràn, tình trạng toàn thân kém.
Liều xạ trị:
Liều thường quy: 30Gy trong 10 phân liều (3Gy/ngày x 10 ngày)
Các kiểu phân liều khác: 20Gy trong 5 phân liều, 37,5Gy trong 15 phân liều, 40Gy trong 20 phân liều.
Xạ phẫu khối u não
Chỉ định
U não di căn một hay ≤ 3 ổ. Kích thước u
Điều trị kết hợp với phẫu thuật hoặc xạ trị toàn não.
Tổn thương còn lại hoặc tái phát sau điều trị: xạ trị toàn não, phẫu thuật, hóa chất.
Liều xạ trị
Tùy theo kích thước khối u:
2 – 3cm: 18 Gy
3 – 4cm: 15 Gy
Tuy nhiên, liều xạ trị cụ thể tùy thuộc tình trạng bệnh nhân, vị trí tổn thương, số lượng tổn thương và loại mô bệnh học.
Với bệnh nhân đã xạ trị toàn não trước đó, liều khuyến cáo nên giảm 30%.
Điều trị nội khoa
Điều trị triệu chứng:
Liệu pháp corticoid: Dùng khi tăng áp lực nội sọ hoặc liệt. Thường dùng dexamethason liều 4mg, liều 4-8 lọ/ngày, tiêm tĩnh mạch. Hoặc sử dụng methylprednisolone 4-16mg, uống ngày 2-4 viên, uống vào 8 giờ sáng sau ăn no. Trong một số trưởng hợp tổn thương phù não nhiều có thể dùng methylprednisolone 40mg, 1-2 lọ/ngày, tiêm tĩnh mạch hoặc pha truyền với 250ml dung dịch NaCl 0,9% truyền tĩnh mạch. Có thể sử dụng synacthene 1mg tiêm bắp, mỗi lần 1 lọ, tuần 1-2 lọ. Cần giảm liều corticoid dần dần trước khi dừng.
Chống động kinh: không điều trị dự phòng nếu không có cơn. Thuốc thường dùng depakine 500mg uống ngày 1- 3 viên hoặc tegretol 200mg ngày 1-2 viên tùy theo đáp ứng của người bệnh mà lựa chọn liều duy trì phù hợp.
Phục hồi chức năng: tập vận động, lời nói.
Điều trị giảm đau: khi bệnh nhân có triệu chứng đau đầu hoặc đau các vị trí khác (tham khảo phác đồ chi tiết bài đau do ung thư).
Hóa trị (điều trị toàn thân)
Chỉ định: Điều trị toàn thân cho các khối u nguyên phát và cả tổn thương di căn não. Điều trị toàn thân có thể là hóa trị, điều trị đích, miễn dịch, nội tiết…Việc điều trị này được thực hiện theo phác đồ điều trị toàn thân của khối u nguyên phát kết hợp (tham khảo phác đồ chi tiết của các loại ung thư nguyên phát) với các phương pháp điều trị tại chỗ khối u di căn não.
Tài liệu tham khảo
Nguyễn Bá Đức, Trần Văn Thuấn, Nguyễn Tuyết Mai (2010). Điều trị nội khoa bệnh ung thư. Nhà xuất bản Y học. 445-446.
Nguyễn Chấn Hùng (2004). Ung bướu học nội khoa. Nhà xuất bản Y học.
Mai Trọng Khoa (2014). Hướng dẫn chẩn đoán và điều trị một số bệnh ung bướu. Nhà xuất bản Y học.
Trần Văn Thuấn, Lê Văn Quảng, Nguyễn Tiến Quang (2019). Hướng dẫn chẩn đoán điều trị bệnh ung thư thường gặp. Nhà xuất bản Y học.
Bùi Diệu và cs (2016). Hướng dẫn chẩn đoán và điều trị các bệnh ung thư thường gặp. Nhà xuất bản Y học.
Phan Sỹ An, Mai Trọng Khoa và cs (2007). Dao gamma, một công cụ xạ phẫu sọ não tiên tiến. Tạp chí Y học lâm sàng 17, 15-18.
Mai Trọng Khoa, Nguyễn Xuân Kử (2012). Một số tiến bộ về kỹ thuật xạ trị ung thư và ứng dụng trong lâm sàng. Nhà xuất bản Y học, Hà Nội.
Mai Trọng Khoa (2013). Điều trị u não và một số bệnh lý sọ não bằng dao gamma quay. Nhà xuất bản Y học.
Mai Trọng Khoa, Nguyễn Quang Hùng, Trần Đình Hà, Vương Ngọc Dương và cs (2019). Đánh giá kết quả điều trị 5.600 bệnh nhân u não và một số bệnh lý sọ não bằng dao gamma quay tại Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai. Tạp chí Y học thực hành. Số 1-2019, trang 62-68.
Anne G. Osborn, Susan I. Blaser, Karen L. Salzman et al (2007). Diagnostic imaging brain: I6,16- I6,41.
National Comprehensive Cancer Network (2019). Central nevous system tumor, version 1.2019. NCCN Clinical Practice Guideline in Oncology.
National Comprehensive Cancer Network (2019). Non small cell lung cancer, version 7.2019. NCCN Clinical Practice Guideline in Oncology.
Handbook of evidence – based radiation oncology (2010). Breast Cancer. Spinger, pp: 261-310.
National Comprehensive Cancer Network (2019), Breast Cancer. V2.2019.
Vincent T DeVita, Theodore S. Lawrence, Steven A. Rosenberg (2014), Cancer Principles and Practice of Oncology, 10th edition. Lippincott Ravell publishers. Philadelphia, United States.
The Japanese Breast Cancer Society Clinical Practice Guideline for systemic treatment of breast cancer, 2015 edition.