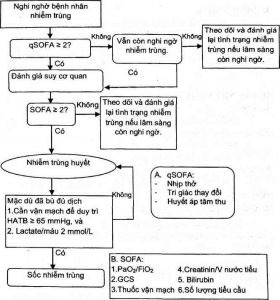
Định nghĩa
Thang điểm qSOFA[6]
Tần số thở 22 lần/phút
Thay đổi tri giác
HA tâm thu 100 mmHg.
Nhiễm trùng huyết[6]
Nhiễm trùng huyết được định nghĩa là một rối loạn chức năng cơ quan đe dọa tính mạng do đáp ứng mất cân bằng của cơ thể đối với nhiễm trùng.
Rối loạn chức năng cơ quan: SOFA 2 hoặc sự thay đổi cấp tính điểm SOFA 2 do nhiễm trùng, hoặc
Ở bệnh nhân đã nghi ngờ nhiễm trùng, những người nằm hồi sức kéo dài hoặc nguy cơ tử vong bệnh viện, thang điểm tại giường qSOFA 2 giúp xác định nhiễm trùng huyết.
Choáng nhiễm trùng[6]
Choáng nhiễm trùng là một phân nhóm của nhiễm trùng huyết, trong đó những bất thường về tuần hoàn và chuyển hóa/tế bào đủ nặng để có thể làm tăng đáng kể tỉ lệ tử vong. Xác định sốc nhiễm trùng trên lâm sàng ờ bệnh nhân nhiễm trùng huyét khi: tụt huyết áp dai dẳng đòi hỏi phải sử dụng thuốc vận mạch để duy trì HATB 65mmHg và có lactate/máu > 2 mmol (18 mg/dL) mặc dù đã bù đủ dịch.
Chuẩn đoán (xem thêm Sơ đồ chẩn đoán)
Bệnh sử và khám lâm sàng: để xác định:
Ổ nhiễm trùng: viêm phổi là nguyên nhân thường gặp, rồi đến nhiễm trùng ổ bụng, nhiễm trùng tiết niệu và các vị trí khác như nhiễm trùng xương khớp, mô mềm, viêm màng não, viêm nội tâm mạc, nhiễm trùng từ các catheter tĩnh mạch, ống dẫn lưu. Một số trường hợp không rõ nguồn gốc nhiễm trùng.
Tác nhân gây bệnh: đường vào hoặc ổ nhiễm gợi ý tác nhân gây bệnh. Tác nhân gây bệnh hàng đầu là các vi khuẩn gram âm, rồi đến vi khuẩn gram dương. Ngoài ra có thể do nấm, siêu vi và ký sinh trùng. 20-30% trường hợp không xác định được tác nhân gây bệnh.
Cận lâm sàng
Cấy máu: trước khi điều trị kháng sinh, cần lấy tối thiểu 2 mẫu máu ở 2 vị trí để cấy, một mẫu lấy xuyên da, một mẫu lấy từ catheter đã được đặt lưu 48 giờ và thể tích mỗi lằn cấy máu >10 mL.
Cấy dịch những vị trí khác tùy theo ổ nhiễm hoặc đường vào (nước tiểu, dịch não tủy, đàm, các vết thương, hoặc những dịch khác của cơ thể), cần cấy trước điều trị kháng sinh nhưng không làm chậm trễ việc cho kháng sinh.
Chẩn đoán hình ảnh cần thực hiện để xác định ồ nhiễm và hướng dẫn lấy mẫu ổ nhiễm.
Các dấu ấn sinh học đánh giá nhiễm trùng: CRP, PCT trong chẩn đoán và theo dõi đáp ứng điều trị.
Chẩn đoán phân biệt:
Với choáng giảm thể tích, choáng tim, choáng do thuyên tắc, choáng phản vệ dựa vào bệnh sử, thí khám lâm sàng và các phương tiện cận lâm sàng.
Điều trị
Hồi sức ban đầu[3]:
bắt đầu hồi sức ngay khi có tụt huyết áp lactate/máu > 4 mmol/L
Mục tiêu trong 6 giờ đầu:
CVP 8-12 mmHg (12-15 mmHg khi có thở máy hoặc có giảm sức đàn của tâm thất)
Huyết áp động mạch trung bình 65 mmHg
Nước tiểu 0,5 mL/kg/giờ
Khi đã đạt được mục tiêu huyết áp động mạch trung bình, đo độ bão hòa oxy máu tĩnh mạch trung tâm (ScvO2) hoặc tĩnh mạch trộn (SvO2). Mục tiêu cần đạt là ScvO270%,hoặcSvO265%. Nếu ScvO2 không đạt mục tiều điều trị thì có thể: (1) truyền thêm dịch, (2) truyền hồng cầu lắng để Hct 30%, (3) dùng dobutamine.
Bù dịch[4]:
Dịch chọn lựa hồi sức ban đầu là dịch tinh thể (Ringer fundin, NaCl 0,9%, Lactate Ringer). Albumin kết hợp dịch tinh thể để duy trì thể tích nội mạch trong hồi sức nhiễm trùng huyêt hoặc sôc nhiễm trùng.
Truyền nhanh dịch tinh thể (NaCl 0,9% hoặc Lactate Ringer) 30 mL/kg, có thể kết hợp dịch keo (albumin) trong 3 giờ đầu. Đánh giá lại sau bù dịch với huyết áp, nhịp tim, nước tiểu, CVP, PPV, Scv02 lactate, siêu âm tim, rvc, đo lường động học (EV 1000, PiCCO…) để quyết định tiếp tục bù dịch hay thêm inotrope.
Không sử dụng hydroxyethyl starches (HESs) trong bù dịch ở bệnh nhân nhiễm trùng huyết hoặc sốc nhiễm trùng.
Vận mạch và inotrope[4]:
Vận mạch: sử dụng khi đã bù đủ dịch mà chưa đạt mục tiêu huyết áp hoặc trong thời gian bù dịch mà tụt huyết áp nặng đe dọa tính mạng.
+ Norepinephrine là thuốc vận mạch được chọn lựa đầu tiên để nâng huyết áp. Liều 0,01-3 g/kg/phút. Các nghiên cứu lâm sàng cho thấy tỉ lệ loạn nhịp tim xảy ra nhiều hơn ở bệnh nhân choáng nhiễm trùng được sử dụng dopamin để nâng huyết áp.
+ Kết hợp thêm hoặc vasopressin liều đến 0,03 đơn vị/phút hoặc adrenalin (liều 0,01-0,1 µg/kg/phút) để đạt mục tiêu HATB hoặc để giảm liều noradrenaline.
+ Dopamin có thê dùng thay cho norepinephrin ở những bệnh nhân được chọn lựa kỹ, có nguy cơ loạn nhịp rất thấp và có cung lượng tim thấp và/hoặc nhịp tim không nhanh. Liều 2-20 g/kg/phút tối đa 50 µg/kg/phút. Không sử dụng liều thấp dopamin cho mục đích bảo vệ thận.
+ Catheter động mạch theo dõi huyết áp xâm lấn nên đặt sớm nhất có thể ở tất cả bệnh nhân sừ dụng thuốc vận mạch.
Dobutamin đuợc sử dụng:
+ ở bệnh nhân có rối loạn chức năng cơ tim biểu hiện bằng tăng áp lực đổ đầy thất và giảm cung lượng tim.
+ Ở bệnh nhân có ScvO2 < 70%, hoặc SvO2 < 65% khi đã bù đủ dịch và truyền hồng cầu lắng.
+ Liều 2-20 µg/kg/phút.
Kháng sinh:
Một số nguyên tắc chung:
Dùng kháng sinh càng sớm càng tốt, ngay sau khi cấy bệnh phẩm.
Dùng kháng sinh phổ rộng một hoặc kết hợp kháng sinh bao phủ được cả vi trùng gram (-) và gram (+) ngay cả nấm, virus, dùng đường tĩnh mạch, liều cao.
Chọn lựa kháng sinh dựa vào bệnh sử và lâm sàng gợi ý ổ nhiễm hoặc đường vào, bệnh nền và tình trạng miễn dịch bệnh nhân, việc sử dụng kháng sinh gần đây cũng như khả năng dung nạp thuốc của bệnh nhân và tình trạng kháng thuốc của vi trùng tại bệnh viện và địa phương.
Thời gian điều trị trung bình khoảng 7-10 ngày. Tuy nhiên, có thể kéo dài tùy theo: đáp ứng lâm sàng chậm, không dẫn lưu được ổ nhiễm, nhiễm trùng máu do s. Aureus, vị trí nhiễm trùng, có dẫn lưu được ồ nhiễm trùng không, sự nhạy cảm của kháng sinh và bệnh nền cùa bệnh nhân (suy giảm miễn dịch, giảm bạch cầu hạt).
Chọn lựa kháng sinh cụ thể tùy theo ổ nhiễm và đường vào: tham khảo sách hướng dẫn sử dụng kháng sinh của Bệnh viện Chợ Rẫy.
Giải quyết ổ nhiễm:
Can thiệp ngoại khoa giải quyết các ổ nhiễm có thể xử trí ngoại khoa.
Steroid [4Ỉ:
Hydrocortisone đường tĩnh mạch được sử dụng ở bệnh nhân có nguy cơ suy thượng thận cấp và ờ bệnh nhân tụt huyết áp đáp ứng kém với bù đủ dịch và vận mạch. Liều hydrocortisone 200 mg/ngày, ngưng khi không cần sử dụng vận mạch.
Kiểm soát dường huyết:
Sử dụng insulin truyền tĩnh mạch để kiềm soát đường huyết khi đường huyết >180 mg/dL, duy trì đường huyết mục tiêu 140 – 180 mg/dL.
Phòng ngừa huyết khối tĩnh mạch sâu:
Bằng heparin tiêm dưới da.
Phòng ngừa xuất huyết tiêu hóa do stress:
Băng thuốc ức chế thụ thể H2 hoặc thuốc ức chế bơm proton.
Điều trị thay thế thận:
CRRT hoặc 1HD cho nhiễm trùng huyết, sốc nhiễm trùng có tổn thương thận cấp. CRRT cho bệnh nhân huyết động không ổn định cần cân bằng dịch
Tài liệu tham khảo
De Backer D, Aldecoa c, Njimi H, Vincent J-L (2012), Dopamine versus norepinephrine in the treatment of septic shock: a meta-analysis, Critical Care Medicine, 40 (3), 725-730.
Dellinger R p, Schorr c A, Levy M M (2017), A users’ guide to the 2016 Surviving Sepsis Guidelines, Intensive Care Medicine, 43 (3), 299- 303.
Kollef M, Isakow w (2012), Severe sepsis and Septic shock, The Washington Manual of Critical Care 2nd edition, Lippincott Williams & Wilkins, Philadelphia, 8-13.
Rhodes A, Evans L E, Alhazzani w, Levy M M, Antonelli M, et al. (2017), Surviving sepsis campaign: International guidelines for management of sepsis and septic shock 2016, Intensive Care Medicine, 43 (3), 304-377.
Rivers E p, Jaehne A K, Eichhom-Wharry L, Brown s, Amponsah D (2010), Fluid therapy in septic shock, Current Opinion in Critical Care, 16 (4), 297-308.
Singer M, Deutschman c s, Seymour c w, Shankar-Hari M, Annane D, et ai. (2016), The thừd intemational consensus deíĩnitions for sepsis and septic shock (sepsis-3), JAMA, 315 (8), 801-810.
| Sơ đồ chẩn đoán bệnh nhân nhiễm trùng huyết và sốc nhiễmtrùng[6] |