Đại cương
Sinh đôi là thai nghén có nguy cơ cao. Đặc điểm “nguy cơ cao” xảy ra ngay cả trong thời kỳ mang thai cũng như trong chuyển dạ đẻ.
Thành công hay thất bại khi đỡ đẻ song thai tùy thuộc vào chẩn đoán chính xác các ngôi, thế của hai thai, sự chuẩn bị tốt các phương tiện chăm sóc, hồi sức cho mẹ và thai nhi, vào kiến thức, kỹ năng cũng như kinh nghiệm của người đỡ đẻ. Nguy cơ gặp trong cuộc đẻ song thai thường là suy thai, ngôi bất thường, sang chấn cho thai.
Chỉ định
Các ca chuyển dạ sinh đôi và cuộc chuyển dạ tiến triển thuận lợi.
Chống chỉ định
Sinh đôi hai thai dính nhau.
Sinh đôi hai thai mắc nhau: thai thứ nhất là ngôi mông, thai thứ hai ngôi đầu do đó khi xuống hai thai có thể mắc nhau.
Thai 1 ngôi bất thường, ngôi vai.
Suy thai, sa dây rốn…
Tử cung có sẹo mổ cũ, rau tiền đạo, sản phụ sinh con so lớn tuổi.
Mẹ bị các bệnh lý không được đẻ đường âm đạo: bệnh tim mạch, cao huyết áp, tiền sản giật nặng…
Nơi không có phòng mổ, thiếu các phương tiện theo dõi, hồi sức cho sản phụ và trẻ sơ sinh.
Chuẩn bị
Tuyến áp dụng
Chỉ tiến hành theo dõi chuyển dạ và đỡ đẻ sinh đôi ở tuyến huyện trở lên. Tuy nhiên đôi khi có khả năng tất cả các tuyến bắt buộc phải xử trí nếu sản phụ đến muộn không thể chuyển tuyến hoặc không chẩn đoán song thai được từ trước.
Người thực hiện
Kíp đỡ đẻ tốt nhất có 3 người: 1 bác sỹ sản khoa (hoặc nữ hộ sinh giỏi, có kinh nghiệm), 1 người gây mê hồi sức, 1 chuyên chăm sóc và hồi sức sơ sinh.
Tuy nhiên trong một số ca đặc biệt, không đủ nhân viên thì tối thiểu kíp đỡ đẻ phải có 2 người: 1 để đỡ đẻ, 1 chăm sóc và hồi sức sơ sinh.
Phương tiện
Hai hộp đỡ đẻ
Hai bộ làm rốn
Hai bộ khăn bông, áo tã cho trẻ sơ sinh-Hai bộ dụng cụ hồi sức sơ sinh.
Bộ săng trải bàn vô khuẩn: 5 cái
Găng vô khuẩn: ít nhất 5 cặp
Thuốc co hồi tử cung: Oxytocin, Ergometrine, Alsoben, Duratocin
Dịch truyền, các phương tiện để hồi sức mẹ và sơ sinh
Sản phụ
Sản phụ được tư vấn trước sinh về thuận lợi và khó khăn trong cuộc đẻ sinh đôi.
Thụt tháo, thông tiểu, vệ sinh âm hộ âm đạo
Hồ sơ bệnh án
Ngoài các thủ tục của một bệnh án thông thường nên ghi rõ tình trạng của hai thai : ngôi thế của hai thai, dự kiến trọng lượng thai, tình trạng ối, dây rốn (xác định qua khám lâm sàng và siêu âm thai)
Các bước tiến hành
Nguyên tắc
Luôn theo dõi tình trạng sức khỏe của người mẹ và hai thai, nhất là thai nhi thứ hai. Phát hiện kịp thời nguy cơ suy thai và có biện pháp xử trí thích hợp.
Do tử cung quá căng nên cơn co tử cung thường yếu và thưa, cổ tử cung mở chậm. Nếu đủ điều kiện có thể bấm ối cho tử cung bớt căng, điều chỉnh cơn co tử cung để chuyển dạ tiến triển tốt hơn.
Nên đặt một đường truyền tĩnh mạch để điều chỉnh cơn co tử cung và có thể hồi sức ngay cho mẹ và thai khi cần.
Kiểm tra, bổ xung hồ sơ đầy đủ trước khi đỡ đẻ.
Chuẩn bị đầy đủ các trang thiết cần thiết cho cuộc đẻ, cho mẹ và trẻ sơ sinh
Các bước tiến hành
Thì 1: đỡ đẻ thai nhi thứ nhất:
Thai thứ nhất thường là ngôi thuận, đôi khi là ngôi mông. Thường ngôi lọt chậm, cơn co yếu. Nếu là ngôi chỏm thì đỡ đẻ như bình thường, chú ý khi ối vỡ dễ gây sa dây rốn. Sau khi thai sổ kẹp chặt dây rốn về phia bánh rau trước khi cắt để ngăn ngừa mất máu của thai thứ hai nếu có tuần hoàn nối thông.
Thì 2: kiểm tra ngay ngôi, thế và tim thai của thai thứ hai:
Chú ý thai thứ hai luôn bị đe doạ trước nguy cơ thiếu oxy. Sau khi thai thứ nhất sổ, buồng tử cung trở thành quá rộng làm cho thai thứ hai không bình chỉnh tốt, dễ sinh ra ngôi bất thường như ngôi vai, ngôi ngược.
Lập tức khám ngay (khám ngoài và khám âm đạo) để kiểm tra ngôi, thế, kiểu thế của thai thứ hai.
Nếu đang truyền Oxytocin mà tử cung co mạnh, bóp chặt, khó xác định được ngôi, phải tạm thời ngừng truyền để tử cung bớt co, xác định được ngôi thai và cũng để thuận lợi hơn cho việc xoay thai trong nếu thai thứ hai ngôi bất thường.
Giai đoạn này cần nhanh, chính xác nhưng không vội vàng. Phải xác định rõ ngôi thai thứ hai trước khi quyết định.
Thì 3: đỡ đẻ thai thứ hai
Tùy theo thai thứ hai là ngôi gì mà có hướng xử trí thích hợp:
Nếu ngôi đầu: tiếp tục truyền Oxytocin, chờ có cơn co tử cung rồi bấm ối, cố định ngôi và đỡ đẻ như thường lệ.
Nếu ngôi mông: đỡ đẻ như ngôi mông.
Nếu ngôi bất thường: ngôi vai, ngôi trán, thì phải bấm ối ngay và nội xoay thai thành ngôi mông. Sau đó đỡ đẻ ngôi mông như thường hoặc đại kéo thai ngay. + Trong song thai, thai nhi thường nhỏ, hơn nữa sau khi đẻ thai 1, buồng tử cung rộng nên việc xoay thai có thể tiến hành thuận lợi. Nếu quá chậm cổ tử cung sẽ co lại, bong rau nên thai thứ hai dễ bị suy.
Chú ý:
Chỉ tiến hành xoay thai thứ hai trong đẻ song thai với điều kiện ối còn, thai nhỏ, tử cung không co cứng bóp chặt phần thai, không bị ngôi vai sa tay. Nếu không đủ điều kiện phải mổ lấy thai.
Nếu nội xoay thai không đúng chỉ định và kỹ thuật dễ xảy ra tai biến như vỡ tử cung, thai bị sang chấn, bong rau, suy thai…
Thì 4: sổ rau
Sau khi thai sổ thai hai tiến hành xử trí tích cực giai đoạn 3, trong thời kỳ sổ nhau dễ có biến chứng chảy máu do đờ tử cung, do đó phải dùng thuốc co bóp tử cung ngay và duy trì nhỏ giọt tĩnh mạch.
Theo dõi
Nguy cơ sau khi thai sổ là đờ tử cung, do đó cần dự phòng bằng các thuốc tăng co tử cung, xoa tử cung đảm bảo tử cung co thành khối an toàn.
Cần theo dõi sát sản phụ những giờ đầu sau đẻ vì dễ xảy ra chảy máu do đờ tử cung thứ phát. Bảo đảm tốt chế độ dinh dưỡng để tạo cho sản phụ khả năng nhanh chóng phục hồi sức khoẻ và có đủ sữa nuôi hai con.
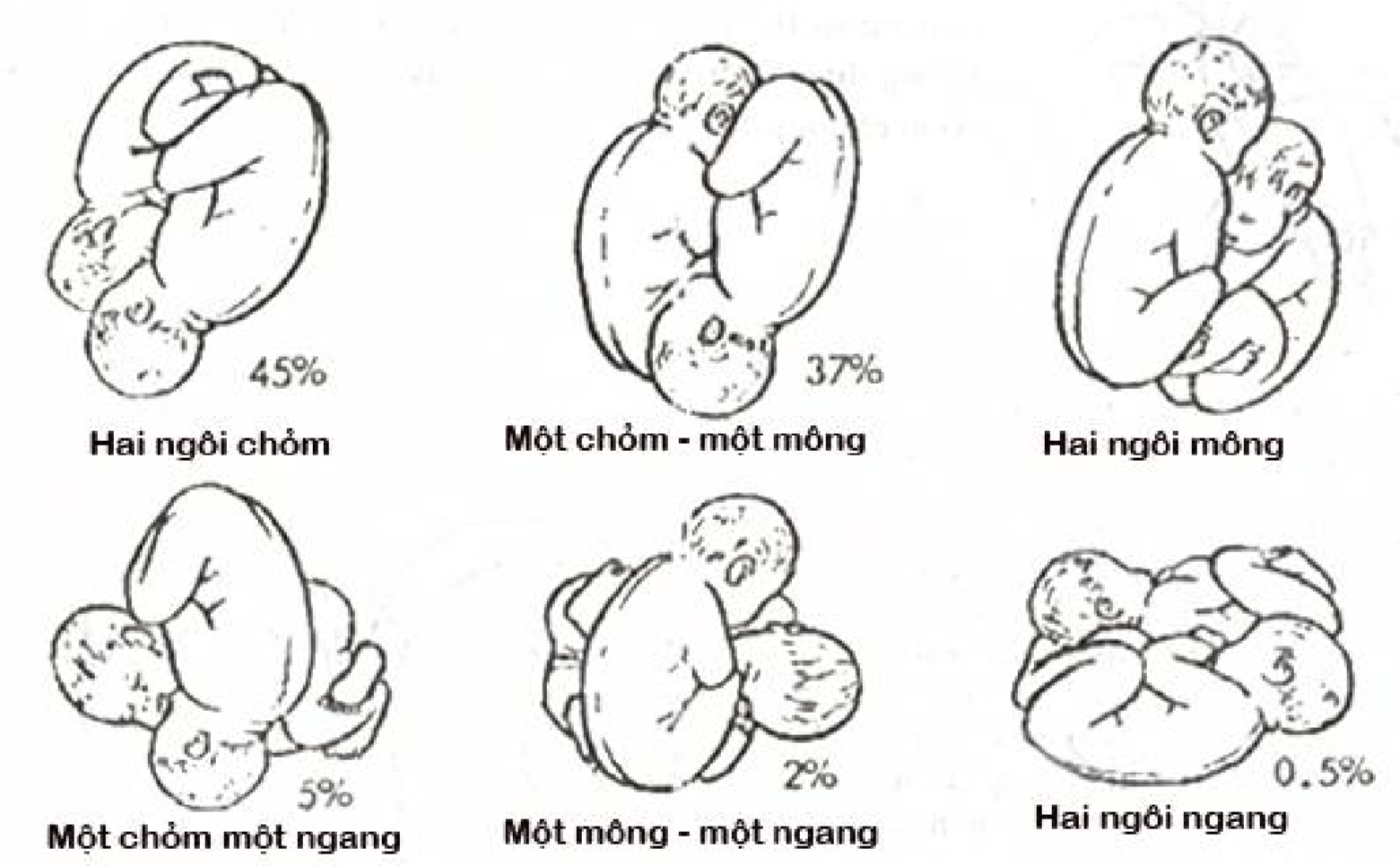
Hình 1. Các tư thế của song thai