XỬ TRÍ DỊ TẬT BẨM SINH CẤP CỨU
Giới thiệu
Dị tật bẩm sinh xảy ra khoảng 3% trẻ sơ sinh. Nếu không được can thiệp phẫu thuật khoảng 1/3 số trẻ này sẽ tử vong do các dị tật này làm trẻ không thích ứng được với đời sống bên ngoài tử cung.
Dị tật bẩm sinh có nhiều kiểu bất thường về hình thái. Tuy nhiên các rối loạn chức năng đóng vai trò chính trong quyết định thái độ xử trí cấp cứu hơn là các hình thái biểu hiện bên ngoài.
Nguyên nhân gây dị tật bẩm sinh đa số không rõ ràng:
- Yếu tố môi trường: 10%.
- Yếu tố di truyền: 20%.
- Không rõ nguyên nhân: 70%.
- Các tác nhân ảnh hưởng bao gồm:
- Tác nhân vật lý: tia phóng xạ, bức xạ.
- Tác nhân hóa học: Thalidomide, nitrofen, vitamin, thuốc nội tiết
- Tác nhân nhiễm trùng: Virus, ký sinh trùng, xoắn khuẩn + Tác nhân di truyền : rối loạn NST, gen.
Các dị tật bẩm sinh ngoại khoa thường gặp
Các dị tật ở vùng ngực
Thoát vị hoành bẩm sinh.
Là tình trạng các tạng trong ổ bụng thoát vị lên lồng ngực qua các lỗ khiếm khuyết của cơ hoành. Thường xảy ra bên trai nhiều hơn bên phải, 85-90% thoát vị qua khe Bochdaleck, 1-5% thoát vị 2 bên.
|
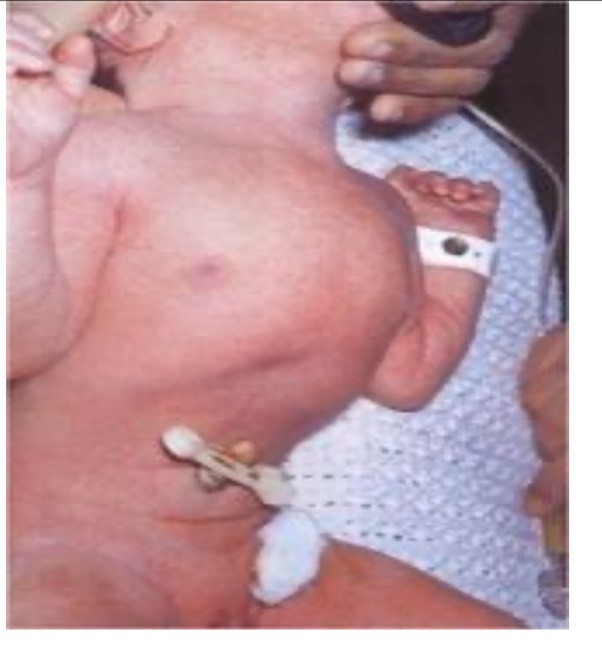
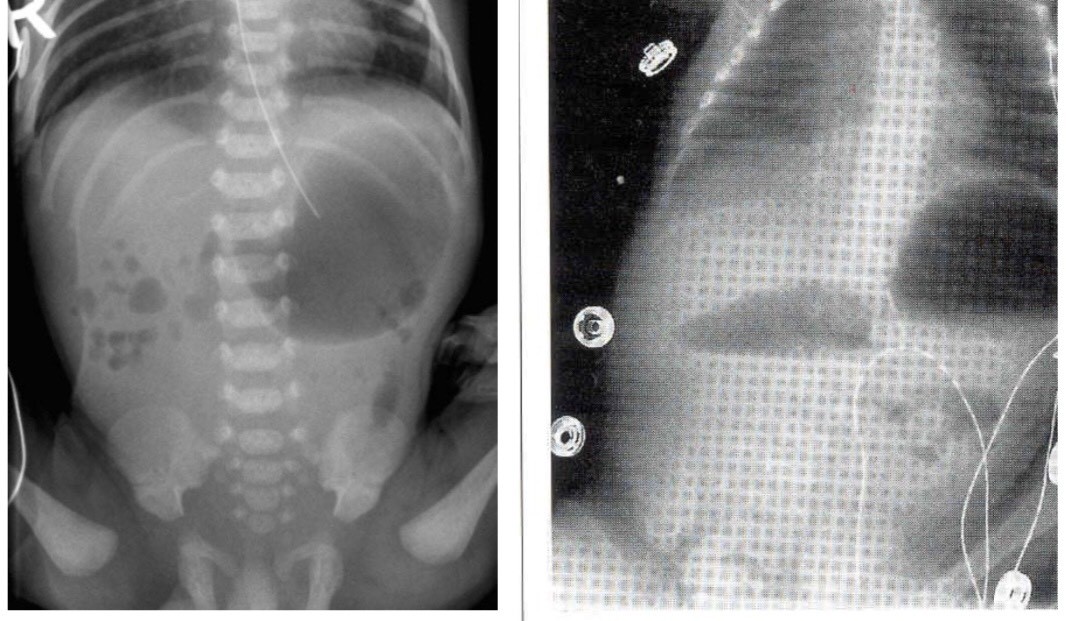
– Chẩn đoán giai đoạn sau sinh + Tam chứng kinh điển: Tím tái, khó thở, tim lệch phải + Khám: Bụng xẹp, lồng ngực phồng, tiếng tim nghe bên phải, nghe tiếng nhu động ruột trong lồng ngực
|
|
|
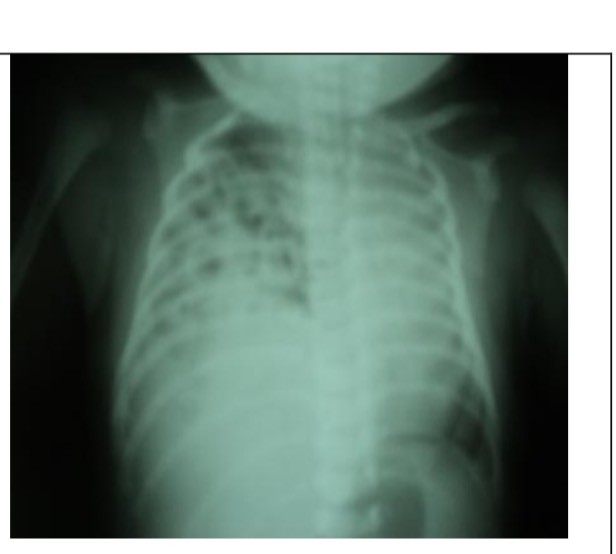
+ XQ lồng ngực (thể điển hình) o Bóng hơi ruột trong lồng ngực o Trung thất bị đẩy lệch sang phải o Rất ít nhu mô phổi phải
|
|
Xử trí:
Không được dùng bóng và mặt nạ để hỗ trợ hô hấp.
Đặt ống NKQ và cho trẻ thở máy.
Đặt ống thông dạ dày.
Nuôi dưỡng tĩnh mạch, kháng sinh.
Điều chỉnh rối loạn nước – điện giải, thăng bằng toan kiềm.
Chuyển phẫu thuật nếu trẻ ổn định sau 24 giờ.
Dị dạng phế quản và phổi bẩm sinh.
Dị tật này thường được phát hiện trước sinh qua siêu âm. Nếu phát hiện sau sinh thường tình cờ qua chụp phổi ở những trẻ có biểu hiện suy hô hấp. Các tổn thương bao gồm:
Kén phế quản: là các thương tổn dạng.
Kén chứa đầy khí nếu có thông thương với phế quản hoặc dạng đặc nếu không thông thương với phế quản hoặc dạng mức khí – dịch nếu vừa chứa khí và dịch.
Nang tuyến bẩm sinh: bao gồm một khối nhiều nang nhỏ nằm trong nhu mô phổi có sự gia tăng của các cấu trúc phế quản, phế nang.
Xử trí: chỉ can thiệp khi có dấu hiệu suy hô hấp.
Các dị tật ở đường tiêu hóa
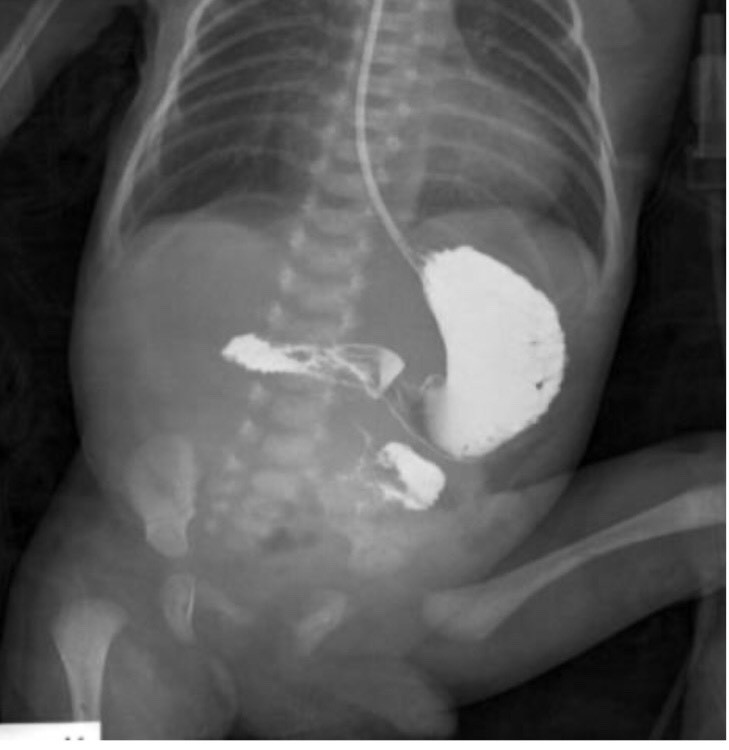
Teo thực quản
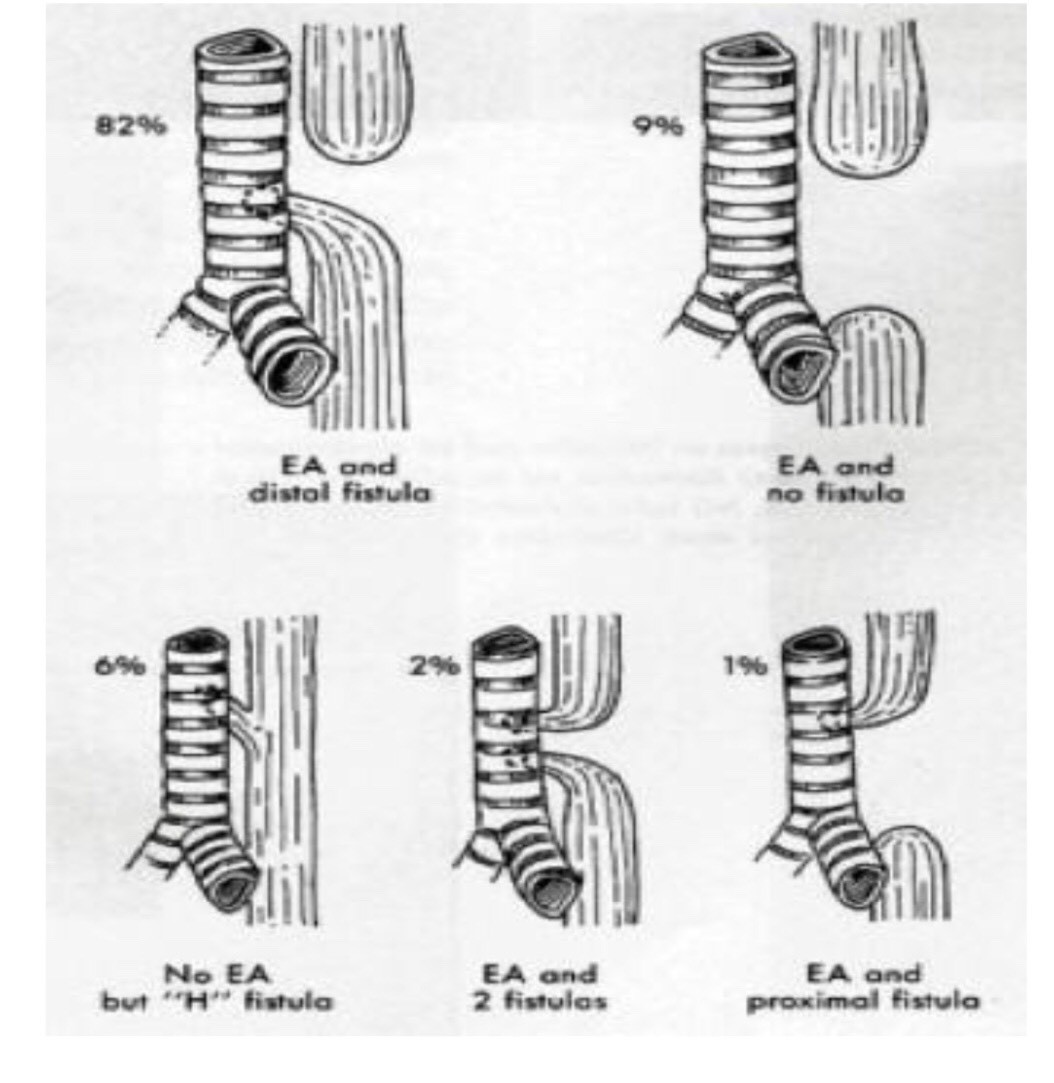
Phân loại thể lâm sàng theo GROSS: 5 type.
Đầu dưới thông với khí quản (82%).
Thực quản mất hẳn 1 đoạn (9%).
Dò khí thực quản, thông với nhánh PQ gốc (6%).
2 đầu thông với khí quản nhưng không thông nhau (2%).
Đầu trên thông với khí quản (1%).
Dấu hiệu lâm sàng sau khi sinh (thể điển hình).
Tăng tiết nước bọt.
Tím tái, ho sặc khi bú.
Phổi nghe nhiều ran ẩm.
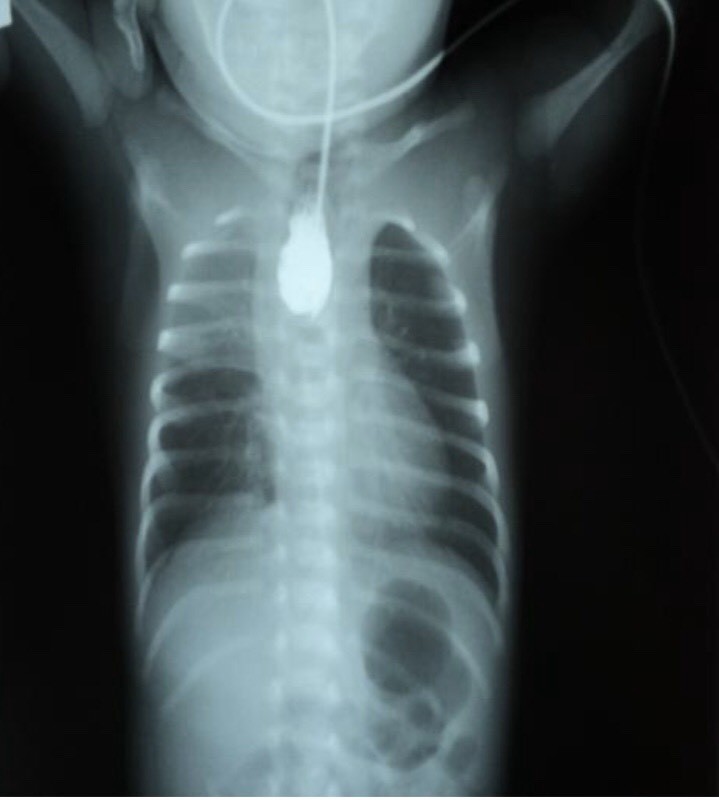
Đặt ống thông dạ dày số 8-10 bị nghẽn, bơm hơi qua ống thông sẽ nghe thấy vị trí tắc nghẽn trên lồng ngực.
Tìm các dị tật phối hợp: Hội chứng VACTERL = dị tật cột sống, hậu môn, tim mạch, dò khí thực quản, thận tiết niệu, tứ chi.
Xq ngực bụng:
Xác định túi cùng trên qua vị trí ống thông dạ dày.
Xem có hơi trong đường tiêu hóa để xác định dò khí thực quản, xem có dị dang tiêu hóa khác phối hợp như tắc tá tràng.
Đánh giá tình trạng viêm phổi.
Trường hợp nghi ngờ có thể chụp phim ngay sau khi bơm thuốc cản quang qua ống thông dạ dày (sau đó phải hút thuốc cản quang ra ngay, thường thực hiên tại bênh viên có khả năng phẫu thuật).
Xử trí trước phẫu thuật
Đặt trẻ ở tư thế đầu cao 45o
Hút nước bọt qua ống thông đặt ở túi cùng thực quản bằng bơm tiêm 5 ml mỗi 30 phút – 1 giờ.
Hỗ trợ hô hấp nếu có suy hô hấp.
Nuôi dưỡng đường tĩnh mạch.
Kháng sinh.
Tắc ruột
Tắc ruột là cấp cứu ngoại khoa thường gặp nhất ở trẻ sơ sinh. Gồm 3 loại
Tắc ruột nội sinh (Teo ruột): Do tổn thương ngay tại đường tiêu hóa.
Tắc ruột ngoại sinh: Tắc nghẽn do tác động từ bên ngoài đường tiêu hóa (mạc treo chung, dây chằng…).
Tắc ruột chức năng:
Do rối loạn nhu động ruột: Ở trẻ sơ sinh non tháng do đám rối mạc treo chưa phát triển hoàn chỉnh hoặc trong những trường hợp giảm nhu động do vô hạch.
Do rối loạn độ đặc của phân: Tắc ruột phân su, bệnh quánh niêm dịch.
Các nguyên nhân tắc ruột sơ sinh
Tắc tá tràng: Là do teo tá tràng, hẹp tá tràng do màng ngăn niêm mạc, do tụy nhẫn, do dây chằng Ladd, do tá tràng đôi…
Teo ruột non.
Teo đại tràng và trực tràng.
Tắc ruột phân su.
Triệu chứng lâm sàng:
Trẻ nôn dịch mật: trẻ nôn dịch mật là triệu chứng quan trọng (cần XQ bụng cấp cứu để loại trừ xoắn ruột). Trừ trường hợp tắc tá tràng trên bóng Valter (hiếm gặp) trẻ nôn dịch trong.
Trẻ không đi phân su: trong trường hợp tắc tá tràng do màng ngăn không hoàn toàn hoặc các trường hợp tắc ruột không hoàn toàn do hẹp ruột trẻ vẫn đi phân su.
Bụng chướng: Chướng toàn ổ bụng khi tắc ruột thấp, chướng dưới rốn nếu tắc ruột cao.
Kích thích thấy có sóng nhu động hoặc dấu hiệu rắn bò.
Thăm trực tràng không có phân su mà chỉ thấy ít kết thể nhày trắng ( trường hợp hẹp ruột vẫn có phân su).
xét nghiệm chẩn đoán:
XQ bụng không chuẩn bị: là XN bắt buộc, thường là đủ để xác định tắc ruột (có hình mức nước và hơi) và vị trí tắc như trong tắc tá tràng có 2 mức nước và hơi. Tắc thấp hơn nếu có nhiều mức nước và hơi. Nếu có hình ảnh calci hóa gợi ý thủng ruột trước sinh.
Có thể có hình ảnh liềm hơi.
Chụp lưu thông ruột là xét nghiệm đặc hiệu, thường chỉ định khi tắc nghẽn chức năng (Hirschsprung, tắc ruột phân su). Là xét nghiệm có thể gây nguy hiểm cần thực hiện ở các trung tâm lớn.
Xử trí:
Đặt ống thông dạ dày để dẫn lưu.
Nuôi dưỡng tĩnh mạch.
Kháng sinh phổ rộng, vitamin K.
Chuyển cơ sở phẫu thuật nhi.
Viêm phúc mạc phân su
Là viêm phúc mạc do phân su vô khuẩn hiện diện trong ổ bụng sau thủng đường tiêu hóa, xảy ra khoảng từ tháng thứ 5 của thai kỳ đến những giờ đầu sau đẻ khi đường tiêu hóa chưa có vi khuẩn.
Các hình thái của viêm phúc mạc phân su.
Viêm phúc mạc dính: Thủng đường tiêu hóa trong thời kỳ bào thai, phân su vô khuẩn gây viêm phúc mạc hóa học, lỗ thủng được hàn gắn tạo thành quá trình dính và calci hóa.
Viêm phúc mạc hình thành nang giả: Thủng đường tiêu hóa, phân su tràn vào ổ bụng nhưng được ruột non và mạc nối lớn bao bọc khu trú lại thành nang thường ở hạ sườn phải.
Viêm phúc mạc kết bọc: Thủng đường tiêu hóa, phân su tràn vào ổ bụng nhưng không thủng đường tiêu hóa, phân su tràn vào ổ bụng nhưng không được khu trú lạị nên tràn ngập vào ổ bụng, làm ruột non dính lại với nhau, phúc mạc phản ứng viêm mạnh nên rật dày
Viêm phúc mạc tự do: Thủng đường tiêu hóa xảy ra quanh đẻ, phân su tràn ngập ổ bụng
Lâm sàng:
Bụng chướng căng sờ nắn có cảm giác chống đỡ dưới tay, trên da bụng thấy nhiều tĩnh mạch giãn, gõ đục vùng thấp.
Nôn: Xuất hiện sớm sau sinh, nôn dịch xanh hoặc vàng.
Không đi phân su.
XQ bụng có thể có các hình ảnh.
Một mức nước và hơi lớn khu trú ở một phần của ổ bụng gặp trong các trường hợp hình thành nang giả.
Ổ bụng mờ đặc, có một số bóng hơi nằm ở giữa ổ bụng, phía trước cột sống hoặc một hình mức nước và hơi lớn nằm ngang ổ bụng – gặp trong các trường hợp viêm phúc mạc kết bọc.
Hình liềm hơi lớn dưới cơ hoành 2 bên hoặc một hình mức nước và hơi lớn nằm ngang trong ổ bụng – gặp trong viêm phúc mạc tự do.
Xử trí:
Đặt ống thông dạ dày để dẫn lưu.
Nuôi dưỡng tĩnh mạch.
Kháng sinh phổ rộng, vitamin K.
Chuyển cơ sở phẫu thuật nhi.
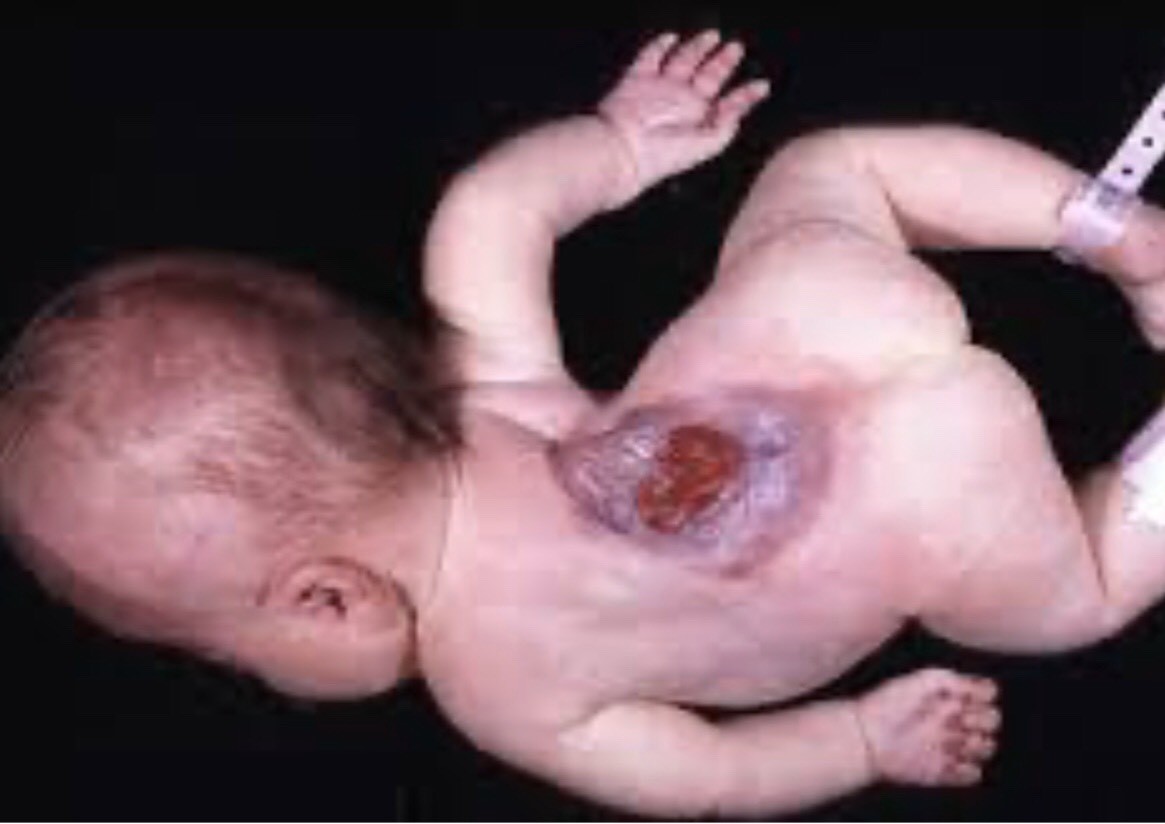
thoát vị rốn và khe hở thành bụng
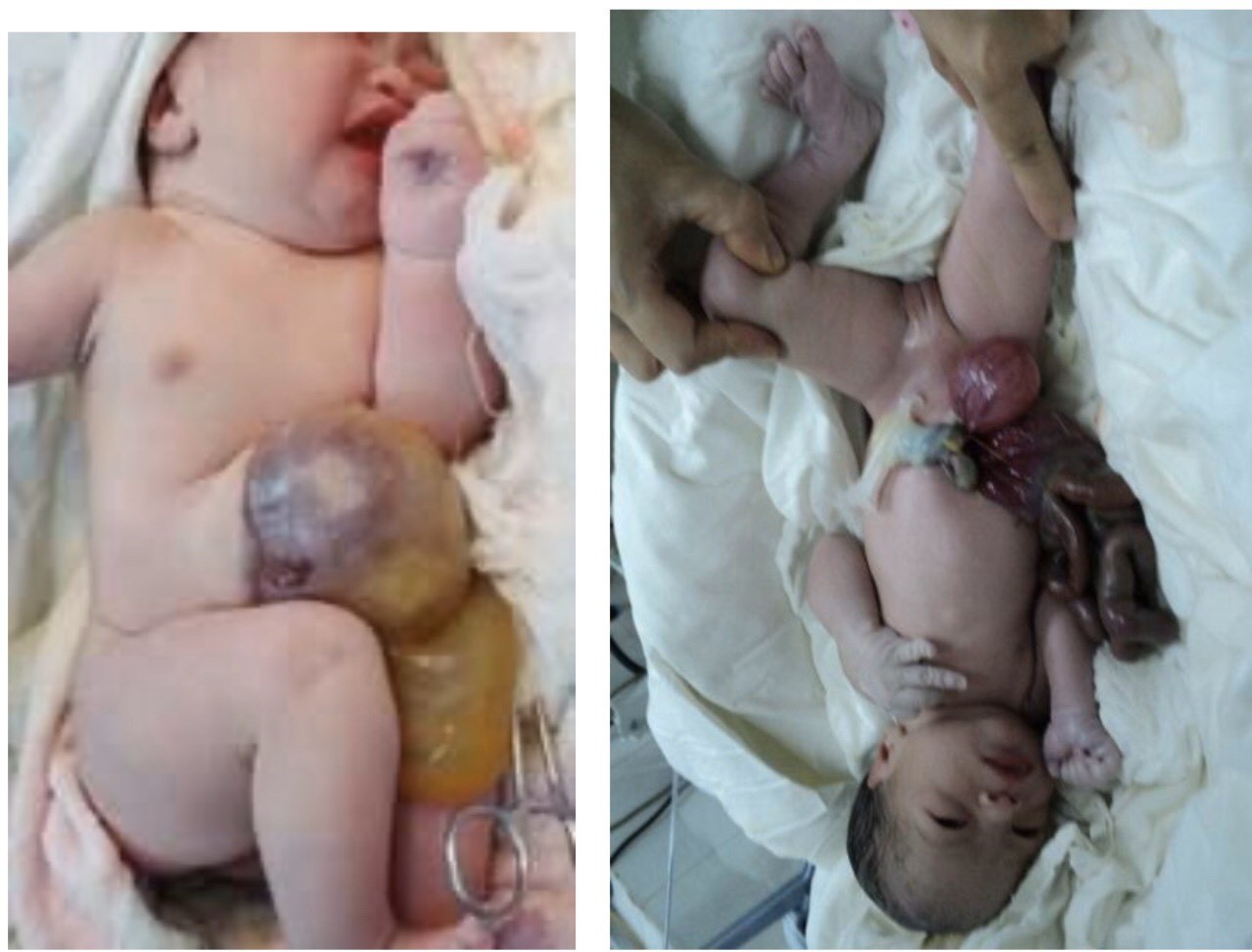
Thoát vị rốn là tình trạng vùng rốn trong thời kỳ bào thai không khép lại được, nguyên nhân thường do trung tràng sau thời kỳ phát triển ngoài ổ bụng không trở lại vị trí bình thường trong ổ bụng. Trong thoát vị rốn, toàn bộ nội tạng được bao bọc bởi một túi gồm phúc mạc bên trong và màng ối bên ngoài, cuống rốn nằm bên trên túi.
Thoát vị qua khe hở thành bụng là thoát vị ruột qua khe hở thành bụng thường ở bên phải rốn, do tình trạng thoái hóa bất thường của tĩnh mạch rốn phải gây nên. Hở thành bụng đường kính khoảng 2-4 cm, các quai ruột thoát ra ngoài không có phúc mạc che phủ, thường ở bên phải thành bụng bên cạnh cuống rốn.
Hai dị tật này tuy về mặt giải phẫu và phôi thai học hoàn toàn khác nhau nhưng lại có cùng cách xử trí bước đầu như nhau trong giai đoạn chu sinh.
Xử trí:
Chống hạ thân nhiệt.
Tốt nhất là dùng túi plastic bao bọc quanh các tạng thoát vị hoặc quấn gạc tẩm betadine xung quanh tuân thủ nguyên tắc vô khuẩn.
Đặt trẻ nằm lồng ấp hoặc dưới đèn sưởi ấm.
Đặt trẻ nằm nghiêng phải trong trường hợp hở thành bụng.
Đặt ống thông dạ dày.
Bồi phụ nước và điện giải, kháng sinh.
Thăm khám kỹ để phát hiện các dị tật phối hợp.
Chuyển cơ sở phẫu thuật nhi.
Không hậu môn
Dị tật không hậu môn được phân làm 2 thể.
Thể thấp: Gặp trong 90% trường hợp, tiến hành phẫu thuật tạo hình hậu môn 1 thì. Thể này có tiên lượng tốt.
Thể cao: Trẻ hoàn toàn không có vết tích của hậu môn. Tiến hành phẫu thuật Xquang đầu dốc: xác tạo hình hậu môn là 2 thì, thì 1 làm hậu định khoảng cách từ môn nhân tạo, thì 2 làm hậu môn thật túi cùng đến vết tích sau thì 1 vài tháng. Hậu môn này được hậu môn nong dần, đến khi đạt kích thước bình thường sẽ đóng hậu môn nhân tạo.

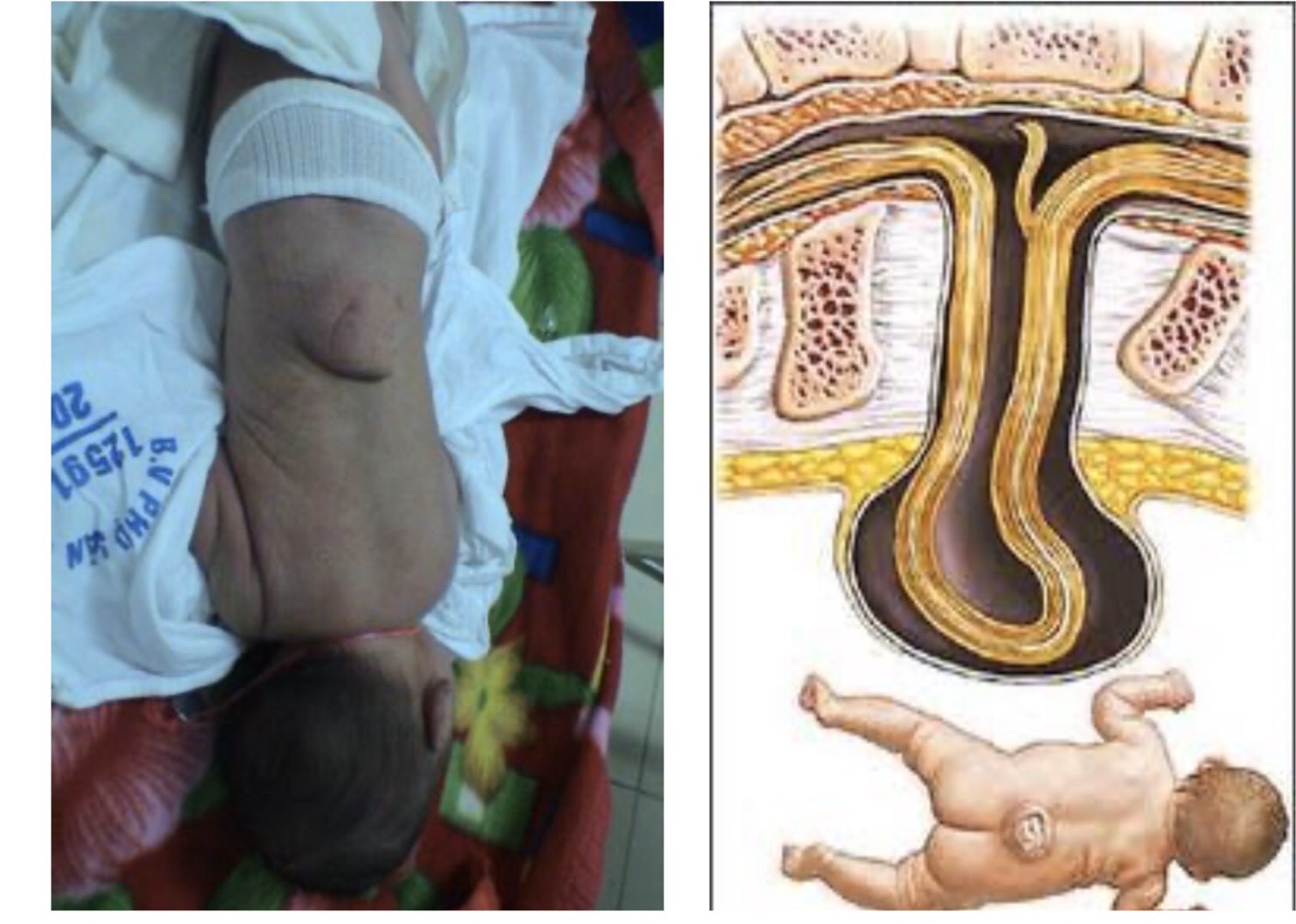
Thoát vị màng não tủy và tật nứt đốt sống
Vị trí thoát vị hay gặp là vùng cột sống thắt lung (chiếm 80%), vùng chẩm.
Tại vị trí thoát vị có một nang phồng lên, bên trong nang chứa dịch não tủy và thông thương với khoang dưới nhện.
Thể nhẹ: Khối thoát vị được che phủ bằng lớp da và lông hay một u mỡ che phủ bên ngoài.
Thể nặng: Khi lớp màng não lộ ra ngoài kèm theo dò dịch não tủy.
Chăm sóc trẻ tránh làm sang chấn và làm tăng áp lực nơi thương tổn.
Phủ gạc ẩm lên chỗ thoát vị, phải dùng gạc tẩm Betadine che phủ vùng thoát vị nếu trường hợp vỡ bao thoát vị.
Tránh dây phân vào chỗ thoát vị.
Chuyển cơ sở phãu thuật nhi.
Teo tịt lỗ mũi sau
Trẻ sinh ra hoàn toàn không có lỗ mũi sau hoặc có u nang chèn ép gây tịt mũi, hoặc lỗ mũi sau có một màng ngăn có lỗ nhỏ thông qua màng. Có thể bị một hoặc cả hai bên. Có thể kèm theo các dị tật khác.
Triệu chứng lâm sàng: Phụ thuộc vào tắc hoàn toàn hay có màng ngăn có lỗ, tình trạng suy hô hấp sẽ rất nặng nếu lỗ mũi bị tịt hoàn toàn.
Chẩn đoán:
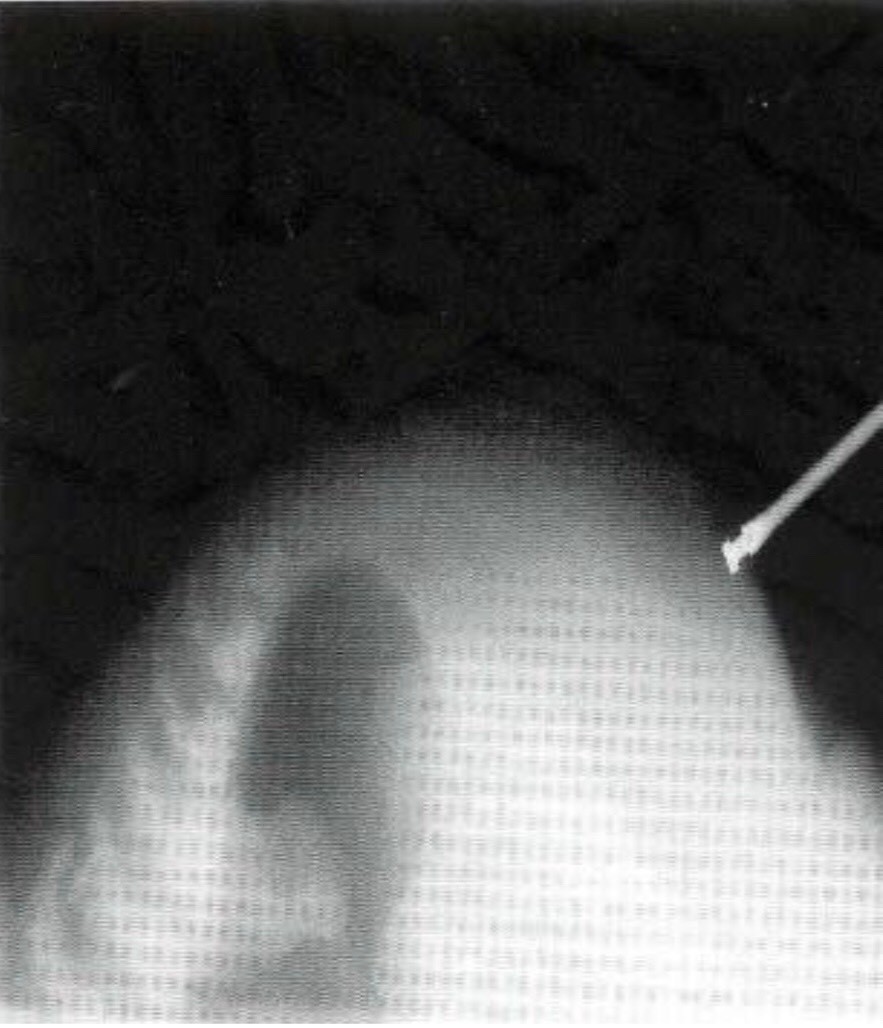
Đặt ống thông qua mũi, không luồn sâu ống thông vào qua lỗ mũi sau được.
Bơm 0.5 ml xanh metylen 1% qua lỗ mũi, dùng đèn soi NKQ không thấy thuốc xuống thành sau họng.
Xử trí: Cần chuyển ngoại để giải phóng đường thở ngay khi teo tịt hoàn toàn lỗ mũi sau. Trong trường hợp có thể trì hoàn sẽ phẫu thuật khi điều kiện trẻ cho phép từ 4 -12 tháng tuổi.
Dự phòng
Phụ nữ mang thai tránh tiếp xúc với các tác nhân gây ảnh hưởng tới quá trình phát triển của thai như: Tia phóng xạ, bức xạ, tác nhân hóa học (Thalidomide, nitrofen, vitamin, thuốc nội tiết), tác nhân nhiễm trùng (Virus, ký sinh trùng, xoắn khuẩn).
Tăng cường chẩn đoán trước sinh để sàng lọc và xử trí sớm các bệnh lý bất thường bẩm sinh.