Đại cương
Đặc điểm chung
Gãy thân 2 xương cẳng chân là loại gãy thân xương dài thường gặp do nhiều nguyên nhân; tại Việt Nam, nguyên nhân chủ yếu là do tai nạn giao thông.
Gãy thân xương cẳng chân là gãy đoạn xương được giới hạn từ dưới lồi củ trước xương chày 1cm đến trên khớp chầy sên 3 khoát ngón tay. (5cm)
Với gãy 2 xương cẳng chân: tổn thương phức tạp, chẩn đoán thì dễ, song điều trị lại có nhiều khó khăn và dễ gặp nhiều biến chứng.
Đặc điểm giải phẫu:
Đặc điểm về xương:
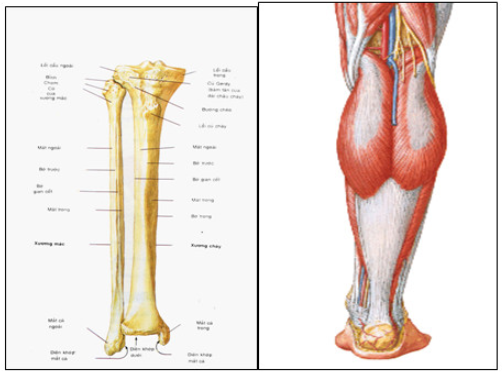
Xương chày nằm ở phía trước trong của cẳng chân và là xương chịu lực tỳ nén chính của cơ thể. Thân xương chày hình lăng trụ tam giác trên to, dưới nhỏ lại và đến 1/3 dưới cẳng chân thì chuyển thành hình lăng trụ tròn. Vì vậy đây là điểm yếu dễ gãy xương. Xương chày hơi cong hình chữ S: nửa trên thì hơi cong ra ngoài còn ở dưới hơi cong vào trong .
Mạch máu nuôi dưỡng xương chày gốm 3 nguồn mạch là : động mạch nuôi xương ( đi vào lỗ nuôi xương ở mặt sau chỗ nối 13 giữa và 1/3 trên xương chày), động mạch đầu hành xương và động mạch màng xương có nguồn gốc từ các động mạch cơ… Mạch máu nuôi xương chày rất nghèo và càng về phía dưới giữa các hệ thống mạch ít có sự nối thông vì thế gãy xương chày rất khó liền xương.
Xương mác: là một xương dài, ở ngoài cẳng chân, mảnh khảnh, là một xương phụ vì thế người ta có thể lấy bỏ 2/3 trên xương mác cũng không ảnh hưởng đến chức năng của chi dưới. Xương mác rất dễ liền xương vì thế khi gãy cả 2 xương cẳng chân, xương mác thường liền xương trước và sự liền xương này lại cản trở đến sự liền xương của xương chày. do đó khi điều trị CLX, KG 2 xương cẳng chân phải đục gãy thậm chí cắt đoạn 2-3 cm.
Về phần mềm:
Các cơ ở cẳng chân phân bố không đều. Mặt trong xương chày nằm ngay dưới da, chỉ có một lớp mỏng tổ chức tế bào liên kết phủ trên, còn ở xương mác có các cơ che phủ toàn phần. Vì thế khi gãy 2 xương cẳng chân thường có di lệch gấp góc mở ra ngoài và ra sau; đầu gãy sắc nhọn có thể chọc thủng da gây gãy hở ở mặt trước trong.
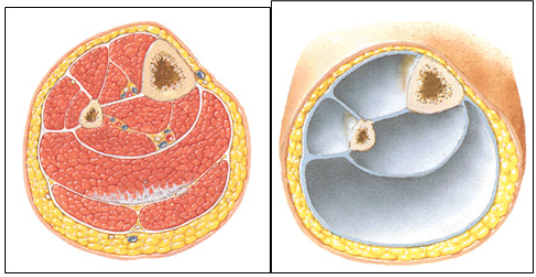
Có hai vách liên cơ gồm vách trước và vách ngoài, đi từ bờ trước và bờ ngoài xương mác tới tận cẳng chân. Màng liên cốt và các vách liên cơ và thành xương cứng chia cẳng chân ra làm 4 khoang: khoang trước, khoang ngoài, khoang sau sâu và khoang sau nông. Khoang trước có bó mạch chày trước, khoang sau sâu có bó mạch chày sau. Khi gãy xương máu từ ổ gãy chảy vào các khoang, sự di lệch chồng của 2 đầu gãy, sự phù nề của các cơ làm tăng các thể tích các thành phần trong khoang. Bình thường áp lực trong các khoang là bằng không, khi gãy xương áp lực trong khoang tăng lên, nếu đến mức 20mm Hg là báo động và đến 30 mm Hg là chỉ định mổ cấp cứu giải thoát chèn ép khoang.
Lớp da vùng cẳng chân: da ở mặt trước trong cẳng chân dính xương và kém đàn hồi, khi gãy 2 xương cẳng chân, da ở chỗ gãy dễ bị bầm dập, thậm chí bị căng lên như da trống và bị hoại tử dẫn đến bục toác vết mổ lộ xương, viêm xương.
Khu cẳng chân sau có nhiều cơ có “tiềm năng” làm vạt, các cơ này đều có chức năng gần giống nhau, vì vậy nếu cần phải hy sinh một cơ nào đó để làm vạt thì chức năng của chi ít bị ảnh hưởng….
Nguyên nhân và cơ chế gãy xương:
Gãy 2 xương cẳng chân có thể do cơ chế chấn thương trực tiếp hoặc cơ chế chấn thương gián tiếp. Người lớn có thể gặp cả hai cơ chế, còn ở trẻ em thường do cơ chế gián tiếp do ngã.
Cơ chế trực tiếp:
Gãy xương ở ngay chỗ lực chấn thương tác động vào ví dụ như bánh xe đâm vào, đồ vật nặng đè trực tiếp vào mặt trong cẳng chân do sập nhà… Trong các trường hợp gãy 2 xương cẳng chân do cơ chế chấn thương trực tiếp xương chày và xương mác thường gãy ngang mức.
Cơ chế chấn thương gián tiếp:
Thường do ngã, cẳng chân bị bẻ gãy xương nếu bàn chân tự do thì gãy ngang, nếu bàn chân bị kẹt (cố định) thì gãy chéo vát, xoắn vặn. Xương mác gãy thứ phát sau gãy xương chày nên thường gãy cao hơn mức gãy ở xương chày.
Tổn thương giải phẫu bệnh:
Thương tổn ở xương chày :
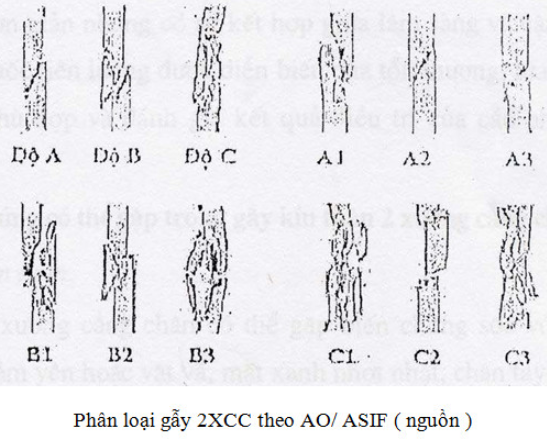
Vị trí gãy: có thể gãy ở các vị trí 1/3 trên, 1/3 giữa, 1/3 dưới.
Ở xương : có thể gãy ngang, gãy chéo vát hoặc gãy có nhiều mảnh rời, thậm chí gãy làm 3 đoạn.
Ở xương mác: vị trí gãy thay đổi tuỳ theo cơ chế chấn thương, nếu gãy do cơ chế chấn thương trực tiếp thì 2 xương thường gãy ngang mức, nếu do cơ chế gián tiếp thì xương mác thường gãy ở vị trí cao hơn .
Di lệch: gãy 2 xương cẳng chân thường có di lệch phức tạp, 2 đoạn gãy chồng lên nhau, di lệch trục thường mở góc ra ngoài và ra sau, di lệch sang bên và đoạn ngoại vi có thể bị xoay ngoài.
Thương tổn ở phần mềm:
Mức độ tổn thương phần mềm nặng nhẹ tuỳ từng trường hợp, phụ thuộc vào cơ chế chấn thương, các trường hợp gãy do cơ chế chấn thương trực tiếp thì lớp da, tổ chức dưới da và cơ ở xung quanh ổ gãy tổn thương nhiều hơn là gãy xương do cơ chế chấn thương gián tiếp.
Lớp da ở ngay vị trí gãy có thể bị đụng dập dễ hoại tử thứ phát. Tình trạng rối loạn dinh dưỡng biểu hiện bằng sưng nề và những nốt phổng thanh huyết; các trường hợp đến muộn và không được cố định sớm thì rối loạn dinh dưỡng càng nặng
Các cơ xung quanh ổ gãy bị bầm dập, phù nề thậm chí có cơ bị đứt.
Có thể có tổn thương các bó mạch chầy trước, chầy sau.
Triệu chứng lâm sàng và xquang
Đối với gãy kín thân 2 xương cẳng chân triệu chứng gãy xương rất điển hình .
Triệu chứng toàn thân:
Bệnh nhân có thể bị sốc.
Tại chỗ:
Cơ năng:
Sau khi bị gãy xương bệnh nhân thấy đau chói tại chỗ gãy, chân gãy không vận động được.
Thực thể:
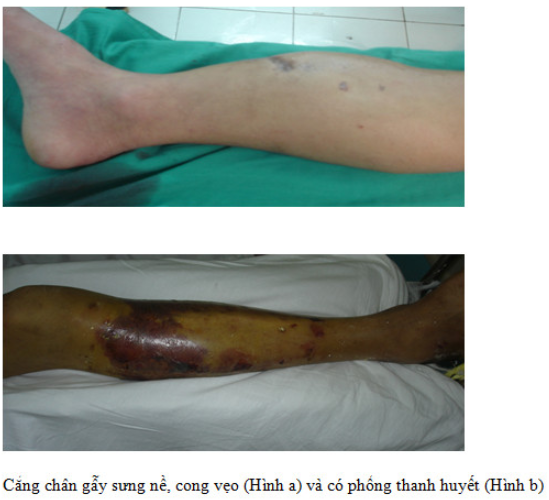
Cẳng chân sưng nề, càng đến muộn càng sưng nhiều và có thể kèm theo các nốt phổng thanh huyết.
Cẳng chân cong vẹo, thường mở góc ra ngoài và ra sau. Có thể nhìn thấy đầu gãy gồ ngay dưới da.
Ngắn chi: đo độ dài tuyệt đối và độ dài tương đối của xương chầy đều ngắn hơn so với bên lành, lệch trục chi nếu gãy xương có di lệch. Bàn chân đổ ngoài.
Sờ dọc theo mào chày thấy chỗ mất liên tục và ấn có điểm đau chói tại chỗ gãy xương.
Dấu hiệu lạo xạo xương và cử động bất thường nếu khám thấy sẽ cho phép khẳng định là gãy xương nhưng thực tế không nên tìm dấu hiệu này vì gây đau đớn thậm chí làm tổn thương thêm phần mềm xung quanh.
Có thể có các triệu chứng của tổn thương mạch máu thần kinh, khám bằng bắt mạch mu chân, mạch ống gót và kiểm tra vận đọng các ngón chân, cảm giác ở bàn chân.
Triệu chứng x.q
Cần chụp hai tư thế thẳng và nghiêng, chụp toàn bộ cẳng chân lấy cả khớp gối và khớp cổ chân, kết quả chụp phim cho ta thấy rõ vị trí của xương chầy và xương mác, hình thái đường gãy và mức độ di lệch.
Chẩn đoán
Dựa theo :
Cơ chế chấn thương.
Triệu chứng lâm sàng: ở nơi chưa có XQ, triệu chứng có giá trị chẩn đoán nhất là đo độ dài tuỵêt đối và tương đối của xương gãy.
Triệu chứng XQ.
Tiến triển và biến chứng
Diễn biến bình thường:
Nếu điều trị kịp thời và đúng phương pháp, ổ gãy sẽ liền xương sau từ 2,5 – 4 tháng. Phải chú ý hướng dẫn bệnh nhân tập vận động liệu pháp như tập lên gân trong bột từ tuần thứ 3, tập đi có tỳ nén tăng dần lên chân đau ngay từ lúc còn mang bột mới hạn chế được rối loạn dinh dưỡng và rút ngắn thời gian phục hồi chức năng.
Để phục hồi cơ năng sau gãy 2 xương cẳng chân, thời gian không dưới 6 tháng.
Gãy kín thân 2 xương cẳng chân ngay từ đầu hay trong quá trình điều trị có thể gặp một số biến chứng.
Biến chứng:
Toàn thân:
Các biến chứng sớm
Sốc chấn thương do đau đớn và mất máu nhiều. Thực tế các trường hợp bệnh nhân gãy nhiều xương cùng lúc, gãy xương có kèm theo tổn thương các tạng trong ổ bụng, gãy khung chậu thì tỷ lệ sốc cao hơn.
Tắc mạch máu do mỡ: nguyên nhân là do các hạt mỡ ở tuỷ xương khi gãy xương đã tràn vào các xoang bạch mạch bị rách rồi vào vòng tuần hoàn. Bệnh nhân có thể tắc mạch não, tắc mạch phổi, mạch vành….
Các biến chứng muộn: như loét điểm tỳ, viêm phổi, viêm đường tiết niệu do nằm lâu, có thể gặp ở các bệnh nhân tuổi cao bị gãy 2 xương cẳng chân, điều trị bằng các phương pháp kéo liên tục hoặc bó bột.
Tại chỗ:
Biến chứng sớm:
Thương tổn mạch máu thần kinh: có thể gặp tổn thương động mạch chầy sau khi gãy xương chầy ở vị trí 1/3 trên và gãy đầu trên xương chầy, thương tổn thần kinh hông khoeo ngoài khi gãy đầu trên xương mác…
Biến chứng gãy kín thành gãy hở do ngay sau khi gãy xương không được cố định, các cơ co làm cho đầu gãy sắc nhọn chọc thủng da.
Rối loạn dinh dưỡng sớm: sau gãy cẳng chân vài giờ thấy cẳng chân sưng nề nhiều và xuất hiện các nốt phổng thanh huyết.
Biến chứng chèn ép khoang (có tác giả gọi là hội chứng khoang ngăn – compartment syndrom). Biến chứng này thường gặp ngay sau gãy 2 xương cẳng chân từ 6-12 giờ với các biều hiện lâm sàng rất điển hình: bắt đầu là đau liên tục ngày càng tăng ở vùng bắp chân, ngay cả khi ổ gãy đã được nắn chỉnh và cố định nhưng đau vẫn không giảm, bệnh nhân có cảm giác bắp chân căng, chặt như bị ai bóp; lúc đầu có cảm giác tê bì và muộn hơn thì mất cảm giác toàn bộ vùng cẳng bàn chân.
Khi khám thấy bắp chân căng cứng, bàn chân tím lạnh, mạch mu chân và ống gót sờ thấy rất nhỏ, thậm chí không rõ so với bên lành, hồi lưu tuần hoàn các ngón chân cũng kém hơn nhiều so với bên lành.
Đo kiểm tra áp lực trong các khoang ở cẳng chân: bình thường áp lực trong các khoang bằng 0, nếu đo được # 20 mmHg là phải đề phòng, sấp sỉ 30 mmHg là chỉ định mổ rạch mở khoang cấp cứu.
Hội chứng khoang hay gặp ở những trường hợp gãy 2 xương cẳng chân ở các bệnh nhân bị bệnh chảy máu kéo dài, bệnh nhân đang điều trị bằng các thuốc chống đông, bệnh nhân gãy ở vị trí 1/3 trên và gãy đầu trên xương chầy…
Các biến chứng muộn
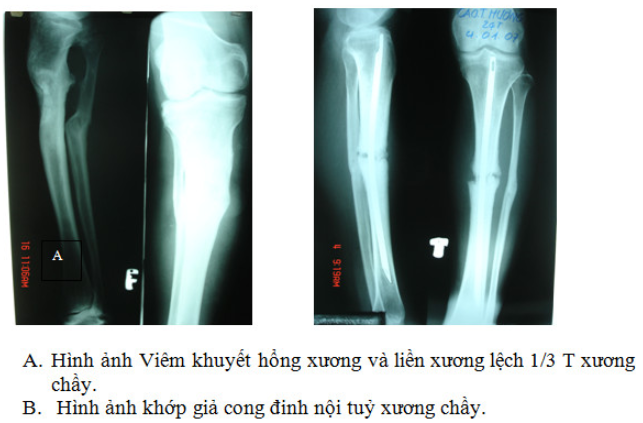
Châm liền xương và khớp giả: đây là biến chứng gặp khá nhiều khi điều trị gãy 2 xương cẳng chân. Có nhiều nguyên nhân: trước hết là do đặc điểm giải phẫu của xương chầy như đã trình bày ở phần đại cương, do nắn chỉnh, cố định không tốt, không liên tục, đủ thời gian; kết xương không vững chắc nhưng không bó bột tăng cuờng mà lại bắt bệnh nhân tập vận động sớm. Ngoài ra còn có thể do các yếu tố toàn thân như gãy 2 xương cẳng chân trên bệnh nhân đang có thai hoặc đang cho con bú, bệnh nhân có bệnh rối loạn chuyển hoá can xi, bệnh nhân suy chức năng gan …Các bệnh nhân ngoài gãy cẳng chân còn bị gãy đồng thời nhiều xương khác, hay gặp là gãy xương đùi cùng bên, gãy 2 xương cẳng chân nhiều đoạn….
Liền lệch: do ngay từ đầu nắn không hết di lệch, hoặc nắn chỉnh đạt yêu cầu nhưng sau đó bị di lệch thứ phát do lỏng bột, gãy bột, hoặc tháo bột sớm.
Rối loạn dinh dưỡng muộn: xuất hiện sau khi tháo bột, tuy ổ gãy đã liền xương nhưng khi để bệnh nhân tập đi lại thấy các biểu hiện sưng nề ở bàn chân, cổ chân, cẳng chân khi đứng hoặc đi lại nhiều, khi nghỉ ngơi nằm gác cao chân lại đỡ. Da khô, dày, móng chân khô, teo lại. Các triệu chứng rối loạn dinh dưỡng như vậy thường kéo dài trong 2-3 tháng kể từ khi tháo bột.
Teo cơ, hạn chế vận động của khớp cổ chân, khớp gối, ảnh hưởng nhiều đến đi lại. Biến chứng này hay gặp ở các bệnh nhân điều trị bằng phương pháp bó bột
Điều trị
Sơ cứu:
Giảm đau:
Toàn thân: Promedol 0,02 hoặc Morphin 0,01 x 1 ống tiêm bắp thịt nếu không có các phản chỉ định. Có thể dùng các thuốc giảm đau dạng uống như Efferalgan Codêin 0,50, Morfen….
Tại chỗ: phóng bế gốc chi bằng dung dịch Novocain 0,25% x 60ml. + Bất động tạm thời: cố định từ 1/3 trên đùi tới gót chân bằng nẹp êke gỗ hoặc 2 nẹp tre đặt ở mặt trong và mặt ngoài. Nếu không có thì bất động bằng nẹp tuỳ ứng như cố định chi gãy vào súng trường hoặc buộc vào cẳng chân bên lành…
Ở một số nước đã sử dụng các nẹp bằng chất dẻo hoặc nẹp dạng phao khi dùng bơm khí vào, thuận lợi trong ngoại khoa dã chiến và cấp cứu thảm hoạ.
Điều trị thực thụ:
Điều trị bảo tồn:
Bó bột ngay: đối với gãy thân 2 xương cẳng chân không di lệch hoặc ít di lệch, gãỹ 2XCC ở trẻ em.
Bó bột rach dọc từ 1/3 trên đùi tới bàn chân, theo dõi chèn ép bột trong 48 giờ đầu. Sau 5-7 ngày khi cẳng chân hết sưng nề thì quấn bột tròn kín. Để bột từ 8-10 tuần.
Đối với đường gãy ngang (gãy vững) sau 2 tuần bó bột cho bệnh nhân tập đi có tỳ nén tăng dần lên chân đau, nếu gãy chéo xoắn, dù không có di lệch cũng phải đợi sau 4 tuần mới được tập đứng và tập đi có tỳ nén
Nắn chỉnh trên khung nắn Bohler rồi bó bột:
Chỉ định đối với các trường hợp gãy kín 2 xương cẳng chân có đường gẵy ngang hoặc gãy chéo vát ngắn. Đối với gãy xương cẳng chân có di lệch, thường kéo nắn bằng tay không kết quả do khi cẳng chân duỗi, cơ tam đầu cẳng chân bị kéo căng. Do đó không gì tốt bằng phải nắn trên khung nắn của Bohler.
Đối với các trường hợp gãy xương cẳng chân đến muộn sưng nề lớn, cần xuyên đinh kéo liên tục qua xương gót, sau 7-10 ngày khi hết sưng nề mới nắn chỉnh trên khung Bohler và bó bột.
Bột ôm gối kiểu Sarmiento được Sarmiento làm lần đầu từ năm 1963 để điều trị các gãy 1/3 dưới và gãy đầu dưới 2 xương cẳng chân hoặc gãy 1/3 giữa cẳng chân đã qua 1 tháng bó bột đùi bàn chân. Không nên bó bột Sarmiento khi cẳng chân còn sưng nề. Bột này có ưu điểm là cho phép bệnh nhân tập gấp duỗi khớp gối sớm và tập đi tỳ nén sớm…
Phương pháp nắn chỉnh trên khung L.Bohler trước sau đó kéo liên tục rồi mới bó bột.
Chỉ định đối với các trường hợp gãy chéo, xoắn 2 xương cẳng chân có di lệch nhiều. Sau khi nắn chỉnh trên khung Bohler, bó bột từ trên cẳng chân tới ngón chân, khi bột khô tháo cẳng chân khỏi khung kéo, nhưng vẫn giữ đinh Kirschner ở xương gót để kéo liên tục trên giá Braun. Kéo trong 3-4 tuần với trọng lương từ 3-4 kg để tránh di lệch thứ phát. Sau 3-4 tuần khi ổ gãy có can non, rút đinh Kirschner bó bột thêm từ 1/3 giữa đùi tới ngón chân. Khi bột khô cho tập đi tỳ nén tăng dần lên chân gãy, không sợ di lệch thứ phát. Thời gian để bột từ 10-14 tuần. Sau khi tháo bột cần cho điều trị lý liệu kết hợp tập vận động.
Điều trị bằng phương pháp phẫu thuật:
Về mặt chỉ định điều trị phẫu thuật gãy thân 2 xương cẳng chân:
Chỉ định mổ cấp cứu: các trường hợp gãy hở, gãy kín nhưng có tổn thương mạch máu, thần kinh chính và các trường hợp biến chúng chèn ép khoang.
Chỉ định mổ phiên: các trưòng hợp nắn chỉnh không đạt yêu cầu, các trường hợp di lệch thứ phát sau khi đã nắn và các trường hợp gãy 2 xương cẳng chân bị chậm liền xương và khớp giả.
Hiện nay, ở những nơi có trang bị đầy đủ, phẫu thuật viên có kinh nghiệm và có các phương tiện kết xương bảo đảm cố định vững chắc ổ gãy, bệnh nhân có nguyện vọng thì có thể chỉ định mổ với các trường hợp gãy 2 xương cẳng chân di lệch lớn mà không qua nấn chỉnh
Một số phương pháp kết xương đã và đang được áp dụng cho các gãy thân 2 xương cẳng chân:
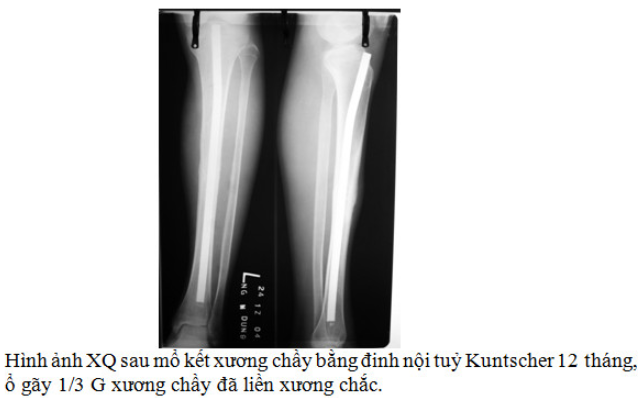
Phương pháp đóng đinh nội tuỷ kinh điển với đinh nội tuỷ Kuntscher có mở vào ổ gãy được áp dụng lần đầu từ những năm 40 của thế kỷ trước.
Chỉ định của phương pháp là các gãy kín và gãy mở đội 1, độ 2 1/3 giữa xương chày đến sớm trong 6 giờ đầu có đường gãy ngang hoặc chéo ngắn. Kỹ thuật đóng đinh ở đây là đóng xuôi dòng từ đầu trên xương chầy qua ổ gãy xuống đoạn ngoại vi. Ưu điểm của phương pháp là kỹ thuật đơn giản, cố định ổ gãy vững chắc, sau mổ không cần bó bột, bệnh nhân tập phục hồi chức năng sớm. Đặc biệt về mặt cơ học khi cho bệnh nhân tập tỳ nén sớm, trọng lượng của cơ thể và sự co của các cơ sẽ dồn ép 2 đầu gãy áp khít lại với nhau tạo thuận lợi cho quá trình liền xương.
Nhược điểm của đinh nội tuỷ Kuntscher kinh điển là không chống được di lệch xoay nên với các gãy xương chầy ở đoạn 1/3 dưới, 1/3 trên do ống tuỷ không hẹp đều nên không có chỉ định.
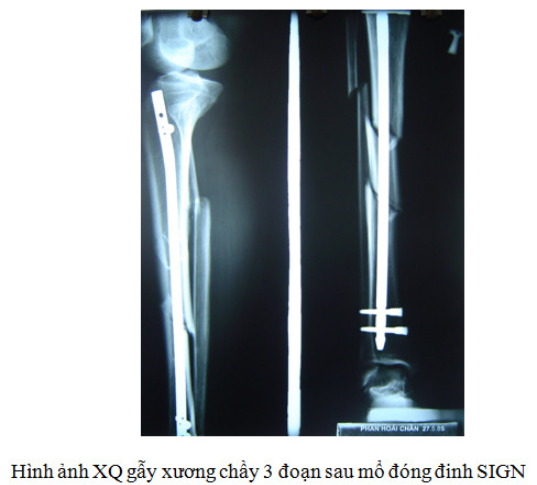
Các đinh nội tuỷ có chốt trên và chốt dưới: với các khung ngắm định vị để bắt chốt. Phương pháp đóng đinh có chốt, có mở vào ổ gãy đã mở rộng chỉ định đóng đinh nội tuỷ cho cả các trường hợp gãy ở vị trí 1/3 dưới, gãy chéo vát, gãy có mảnh rời ở xương chầy.
Trong vòng 20 năm trở lại đây nhờ có máy X.Q tăng sáng truyền hình nên phương pháp đóng đinh nội tuỷ kín có chốt đã được áp dụng ngày càng phổ biến.
Ưu điểm của phương pháp này ngoài những ưu điểm của đóng đinh có chốt còn có ưu điểm là không mở vào ổ gãy nên rất ít có nguy cơ nhiễm khuẩn, tôn trọng tối đa các thành phần hình thành khối can xương nguyên thuỷ và đạt tính thẩm mỹ cao…
Một số loại đinh nội tuỷ kín có chốt hiện nay đang được sử dung để kết xương ở cẳng chân là đinh TWX của hãng Sanatmetal và đinh SIGN của Hoa kỳ.
Phương pháp kết xương nẹp vit: Chỉ định của phương pháp là ở cả 3 vị trí 1/3 trên, 1/3 giưa, 1/3 dưới với các hình thái gãy khác nhau ( gãy ngang, gãy chéo, xoắn, gãy nhiều mảnh….) (hình 185 b). Ưu điểm của phương pháp kết xương nẹp vít là cố định ổ gãy vững chắc, phục hồi một cách hoàn hảo về giải phẫu, giúp cho bệnh nhân tập vận động sớm các khớp.
Tuy nhiên phương pháp này cũng có một số nhược điểm là: do phải lóc cốt mạc rộng nên ảnh hưởng xấu đến nguồn nuôi dưỡng của ổ gãy, khoan nhiều lỗ trên xương lành để bắt vít nên dễ có nguy cơ nhiễm khuẩn. Phương pháp này không được chỉ định cho các trường hợp gãy mở độ 3A trở lên, gãy hở đến muộn và gãy kín có tình trạng phần mềm xấu.
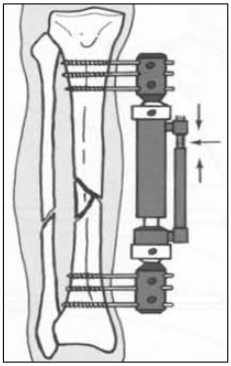
Phương pháp kết xương bằng các khung cố định ngoài:
Chỉ định ưu việt nhất của khung cố định ngoài là các gãy hở từ độIIIA trở lên, gãy hở đến muộn và gãy kín nhưng tình trạng phần mềm xấu… Do không đưa các phương tiện kết xương vào tại ổ gãy nên ngay cả trong trường hợp gãy hở nhiễm khuẩn thì vẫn có thể kết xương được.
Nhược điểm lớn nhất của phương pháp là tỷ lệ nhiễm khuẩn chân đinh khá cao, nếu không kiểm tra thường xuyên thì dễ có biến chứng chậm liền xương khớp giả do lỏng các chân đinh.
Hiện nay ở trong nước đang sử dụng các khung cố định ngoài như cọc ép ren ngược chiều của Nguyên Văn Nhân, khung Muller, khung F.E.S.S.A …
Hình ảnh minh hoạ gẫy xương chầy được kết xương bằng khung cố định ngoài Hofmann