Người dịch: BS Nguyễn Xuân Lan
Hiệu chỉnh: BS Hà Tố Nguyên
giới thiệu
Chúng tôi giới thiệu từng bước tiếp cận siêu âm sản khoa cơ bản quý 2 và 3 để giúp cho chúng ta có phương pháp chuẩn trong quá trình siêu âm, rất đơn giản để học, có thể tìm những bất thường chính, và an toàn cho mẹ và con. Quy trình này bao gồm 6 bước, và chúng tôi tin rằng nó không thể thiếu trong siêu âm quý 2, 3. Sáu bước này là: đánh giá ngôi thai và kiểu thế, hoạt động tim thai, số lượng thai, nước ối, vị trí bánh nhau và đánh giá tuổi thai/cân nặng (Hình 10.1). Thuật ngữ siêu âm căn bản đã được dùng ở những quốc gia khác nhau và những tổ chức quốc tế để siêu âm bao gồm cả giải phẫu học thai nhi. Sáu bước mô tả trong chương này được thiết kế để phát hiện những thai kỳ nguy cơ để từ đó có kế hoạch chăm sóc trước sinh và chuẩn bị trang thiết bị, nhân lực cho lúc sinh khi có những bất thường. Bước tiếp cận này chủ yếu cho những cơ sở ban đầu, dễ dàng để học, không cần trang thiết bị phức tạp mà có thể phát hiện ra những thai kỳ nguy cơ cao.
Nắm giải phẫu học thai nhi là bước cần thiết nhất và nó thường không được giảng dạy ngay từ ban đầu, làm cho chúng ta khó khăn khi chẩn đoán thai nhi với những bất thường lớn. Tuy nhiên không thể vì điều này mà thêm vào một bước siêu âm cho việc tìm bất thường thai vì cơ sở chúng ta có khả năng chăm sóc những trẻ sơ sinh có những bất thường.
Chương này mô tả cách tiếp cận siêu âm bằng sáu bước căn bản ở quý 2 và quý 3.
Mỗi bước đều có hình ảnh và video kèm theo.
|
BẢNG 10.1: Chuẩn hóa các trình tự của tiến trình siêu âm sản khoa quý 2 và quý 3 |
|
Kiểu thế và ngôi thai Hoạt động tim thai Số lượng thai trong tử cung Nước ối Vị trí bánh nhau Chỉ số sinh học thai |
Bước một: kiểu thế thai và ngôi thai trong tử cung
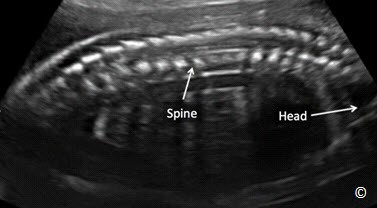
Kiểu thế thai trong tử cung được định hướng dựa vào cột sống thai nhi so với cột sống của mẹ. Nằm dọc được định hướng khi cột sống thai nhi song song cột sống mẹ. Và nằm ngang khi cột sống thai nhi nằm ngang so với cột sống mẹ. Việc xác định kiểu thế thai nhi qua siêu âm cần thực hiện mặt cắt dọc giữa cột sống thai nhi (Hình 10.1), nó sẽ khó khăn cho những người mới làm siêu âm .Vì vậy chúng tôi khuyên nên xác định kiểu thế thai nhờ vào việc xác định ngôi thai. Nếu thai nhi ngôi đầu hoặc ngôi mông, kỹ thuật này dễ dàng xác định qua siêu âm, gợi ý kiểu thế thai nhi nằm dọc. Nếu thai nhi không phải ngôi đầu hoặc ngôi mông ở đoạn dưới tử cung, nên nghi ngờ kiểu thế nằm ngang hoặc chếch và nên thực hiện mặt cắt dọc giữa cột sống. (Hình 10.1) và định hướng cột sống thai nhi so với cột sống của mẹ.
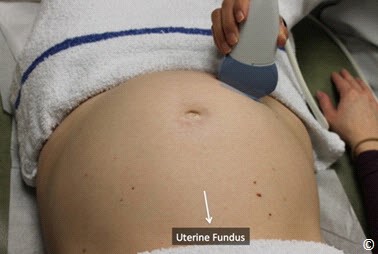
Hình 10.1: Mặt cắt dọc giữa cột sống qua siêu âm cuối quý 2. Mặt cắt này giúp xác định kiểu thế thai trong tử cung. Mục đích xác định vị trí đầu thai nhi để định hướng kiểu thế. Xem chi tiết trong bài
Bước một- kỹ thuật xác định ngôi thai trong tử cung
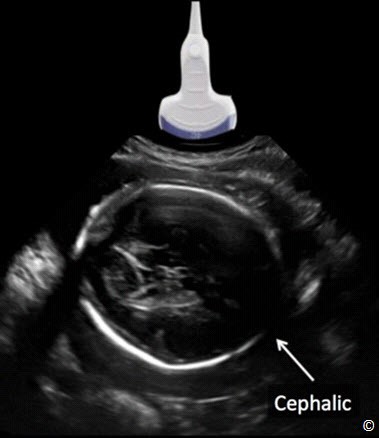
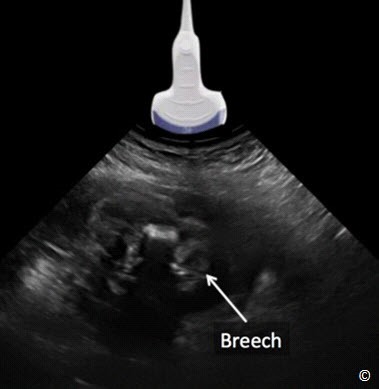
Đặt đầu dò ngang bụng dưới trên khớp mu như trong Hình 10.2 và 10.3, và góc dưới hướng về phía cổ tử cung như trong Clip 10.1. Thấy hình ảnh đầu thai nhi trên màn hình thì chẩn đoán là ngôi đầu (Hình 10.4) và thấy hình ảnh mông thai nhi thì chẩn đoán là ngôi mông (Hình 10.5). Chú ý rằng sự trình diện ngôi đầu hoặc mông đều ngụ ý nói là thai nhi nằm tư thế dọc . Nếu không thấy đầu thai nhi hoặc mông ở đoạn dưới tử cung ở bước một (Hình 10.6), cần đánh giá thêm để xác định kiểu thế bất thường. Lưu ý rằng nhau tiền đạo thường phối hợp với kiểu thế và ngôi thai bất thường.
Hình 10.2: Vị trí đặt đầu dò đặt ban đầu để xác định kiểu thế thai (bước 1). Chú ý vị trí đặt đầu dò tư thế ngang ở bụng dưới trên khớp mu. Hình này được chụp từ phía bên trái bệnh nhân
Hình 10.3: Vị trí đặt đầu dò ban đầu để xác định kiểu thế thai ( bước 1). Chú ý vị trí đặt đầu dò tư thế ngang ở bụng dưới trên khớp mu. Cách đặt đầu dò giống như Hình 10.2 , hình ảnh được chụp từ góc độ khác.
Hình 10.4: Bước 1: xác định ngôi thai. Chú ý đầu dò hướng nằm ngang. Hình này minh họa ngôi đầu . Xem chi tiết trong bài.
Hình 10.5: Bước 1: xác định ngôi thai. Chú ý đầu dò hướng nằm ngang. Hình này minh họa ngôi mông . Xem chi tiết trong bài
Hình 10.6: Bước 1: xác định ngôi thai. Chú ý đầu dò hướng nằm ngang. Hình này hướng đến kiểu thế ngang hoặc chếch vì không thấy phần thai nào. Xem chi tiết trong bài.
Bước hai: hoạt động tim thai
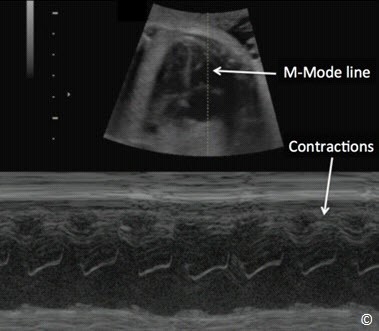
Xác định sự sống của thai bằng cách xem hoạt động tim thai là bước chính và cần thực hiện sớm trong quá trình siêu âm. Ở quý 2 và 3, có thể dễ dàng nhận ra sự sống của thai qua cử động của tim thai nhi trên siêu âm. Dùng doppler màu, nó có thể có trên máy siêu âm, giúp nhận biết hoạt động tim thai nhưng không cần thiết đối với bước này khi hoạt động tim có thể dễ dàng trên siêu âm 2D theo thời gian thực ( real time). Có thể lưu lại hoạt động tim thai bằng tính năng lưu vào bộ nhớ (cine loop) trên ổ cứng hoặc dùng M- mode. M-mode là mode chuyển động, đều thấy trên hầu hết máy siêu âm. Khi nhấn M-mode, có một đường xuất hiện trên màn hình, có thể dò tìm bất cứ hoạt động nào trên đường đi của nó bằng cách di chuyển track ball. M- Mode được đặt xuyên qua các buồng tim, cử động của buồng tim có thể lưu lại và có thể in ra (Hình 10.7). Xem chi tiết trong chương 2 và 3.
Hình 10.7: Hoạt động tim thai ở quý 2 và 3. Chú ý đường M-mode được đặt ở buồng tim và sự co bóp của tim trong khu vực dò tìm. Xem chi tiết trong bài. Ở chương 1 và 2 có nói về M-mode
BƯỚC HAI – KỸ THUẬT XÁC ĐỊNH HOẠT ĐỘNG TIM THAI
Đặt đầu dò nằm ngang bụng dưới, trên khớp mu ( Hình 10.1 và 10.2), và trượt đầu dò lên phía giữa bụng hướng về phía rốn nhưng vẫn giữ đầu dò hướng nằm ngang (trong Clip 10-2). Hoạt động tim thai có thể thấy trên đường di chuyển của đầu dò trong quá trình siêu âm. Nếu không thấy hoạt động tim thai ở bước trên, ta trượt đầu dò từ bụng giữa ra bên phải hoặc trái bụng, nhưng vẫn luôn giữ đầu dò tư thế nằm ngang (trong Clip 10.3). Những bước này có thể thấy hoạt động tim thai trong hầu hết tất cả ngôi thai.
Bước ba- số lượng thai trong tử cung
Một trong những thuận lợi quan trọng của siêu âm sản khoa là có khả năng nhận diện song thai hoặc nhiều thai hơn nữa. Thai kỳ song thai thường phối hợp nhiều nguy cơ như: sanh non, tiền sản giật, chuyển dạ bất thường và chậm tăng trưởng (xem chương 7). Nhận biết được song thai trước sinh, để theo dõi sát thai kỳ và lên kế hoạch lúc sanh nhằm giảm thiểu tối đa những nguy cơ biến chứng của thai kỳ.
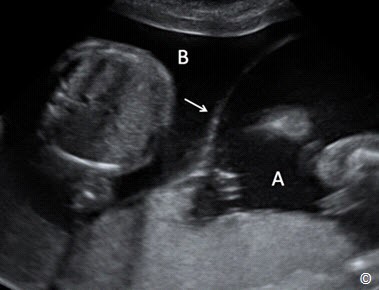
Chẩn đoán song thai ở quý 2 và 3 thường nghi ngờ trước tiên khi thấy hai đầu thai nhi trong tử cung trong suốt quá trình siêu âm. Chẩn đoán xác định song thai khi thấy hai cơ thể thai nhi tách biệt trong tử cung. Có màng ngăn khi trong song thai hai nhau hai ối hoặc một nhau hai ối. Khi thấy hai đầu thai nhi trong tử cung, sự hiện diện của màng ngăn có thể chẩn đoán xác định đa thai (Hình 10.8)
Hình 10.8: siêu âm bụng trong song thai cho thấy màng ngăn phân chia ( mũi tên) giúp xác định là song thai. A và B biểu thị cho vị trí riêng biệt của song thai A và B.
Bước ba- kỹ thuật nhận biết số lượng thai trong tử cung
Kỹ thuật nhận biết số lượng thai trong tử cung phụ thuộc vào việc siêu âm theo một cách có hệ thống toàn bộ tử cung tìm số lượng đầu thai nhi. Nếu có hơn một đầu thai nhi thì chẩn đoán xác định là song thai. Siêu âm toàn bộ tử cung bao gồm cả hai tư thế ngang và dọc.
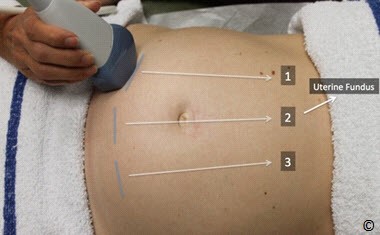
Kỹ thuật siêu âm toàn bộ tử cung, tìm hai đầu thai nhi, bao gồm hình ảnh buồng tử cung theo hướng ngang (phần 1) và dọc (phần 2): bắt đầu bằng việc đặt đầu dò theo hướng ngang ở bụng dưới bên phải (Hình 10.9) và kéo đều dò lên bụng trên bên phải, trong khi đó đầu dò luôn ở tư thế ngang (Hình 10.10 và Clip 10.4). Làm lại những bước tương tự ở bụng giữa và bụng bên trái (Hình 10.10 and Clip 10.4).phần 2: đặt đầu dò theo hướng dọc ở bụng trên bên phải (Hình 10.11) và kéo đầu dò về hướng bụng trên bên trái trong khi đầu dò luôn ở tư thế dọc (Hình 10.12 và Clip 10.5 ). Lập lại những bước trên ở bụng dưới như được chỉ trong Hình 10.12 và Clip 10.5. Tìm thấy sự hiện diện của hơn một cái đầu thai nhi gợi ý đây là đa thai. Siêu âm có thể chẩn đoán sai song thai, lỗi do chỉ có một đầu thai từ nhiều mặt cắt khác nhau. Lỗi này xảy ra khi đầu dò siêu âm đặt chếch hoặc không thẳng đứng vuông góc với thành bụng (Hình 10.9 đến 10.12) .Vì vậy kỹ thuật này quan trọng là phải để đầu dò thẳng đứng vuông góc với thành bụng. Khi nghi ngờ song thai, chỉ chẩn đoán xác định khi có hai cơ thể tách biệt và có màng ngăn. Có thể chụp được một hình ảnh có cả hai đầu thai nhi hoặc hai cơ thể là một bằng chứng để chẩn đoán song thai.
Hình 10.9: Bước đầu tiên đặt đầu dò hướng ngang xác định số lượng thai trong tử cung (bước 3-phần 1). Chú ý đặt đầu dò hướng ngang ở bụng dưới bên phải.
Hình 10.10: Di chuyển đầu dò nằm ngang xác định số lượng thai trong tử cung (bước 3- phần 1). Chú ý quyét tử cung theo hướng từ dưới lên theo đường 1,2 và 3 trong khi đó luôn giữ tư thế đầu dò thẳng đứng vuông góc với thành bụng.
Hình 10.11: Bước đầu tiên đặt đầu dò theo hướng dọc xác định số lượng thai trong tử cung (bước 3-phần 2). Chú ý đặt theo hướng dọc bụng trên bên phải và đầu dò luôn thẳng đứng vuông góc với thành bụng.
Hình 10.12: Di chuyển đầu dò theo hướng dọc xác định số lượng thai trong tử cung (bước 3phần 2). Chú ý tử cung được quyét từ phải qua trái theo đường 1 và 2 trong khi đó đầu dò luôn ở tư thế thẳng đứng vuông góc với thành bụng.
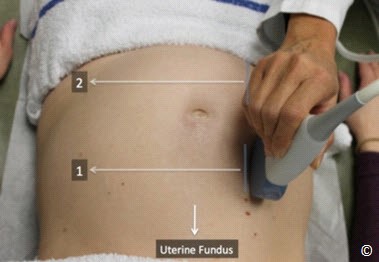
Bước bốn : vị trí bánh nhau trongt ử cung
Nhau bám bất thường như nhau tiền đạo làm tăng nguy cơ xuất huyết mẹ trước, trong và sau sinh. Siêu âm là phương tiên chẩn đoán hình ảnh tốt nhất trong chẩn đoán bất thường bánh nhau và chẩn đoán nhau tiền đạo qua siêu âm rất thuận lợi do nó phối hợp với siêu âm khác trong chăm sóc trước sinh. Việc mô tả chi tiết các loại nhau tiền đạo và các biến chứng trong thai kỳ đã được nói trong chương 8. Ở đây chỉ nói đến kỹ thuật xác định vị trí bánh nhau qua siêu âm.
Bước bốn – kỹ thuật xác định vị trí bánh nhau trong tử cung
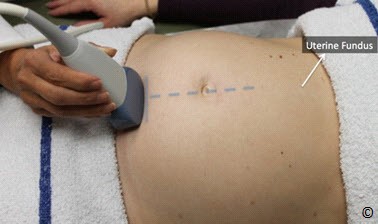
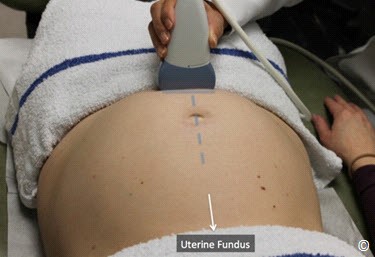
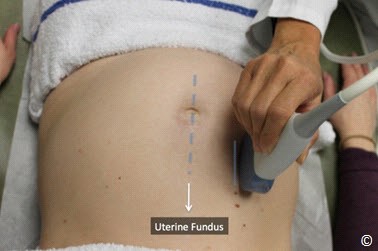
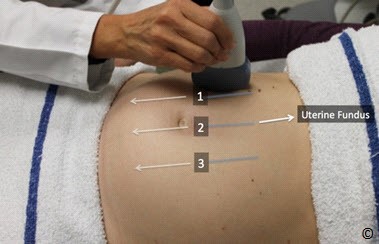
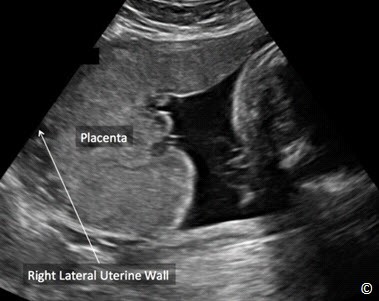
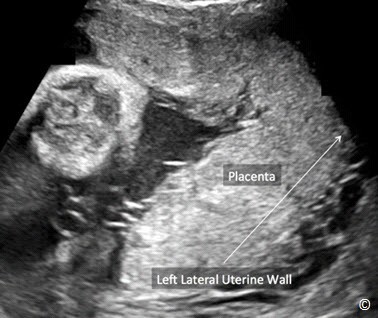
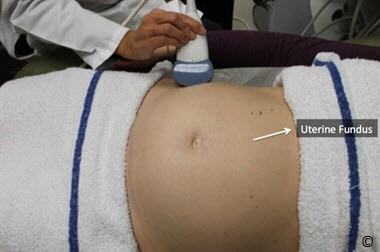
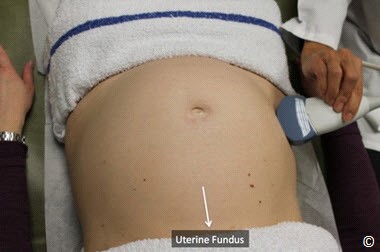
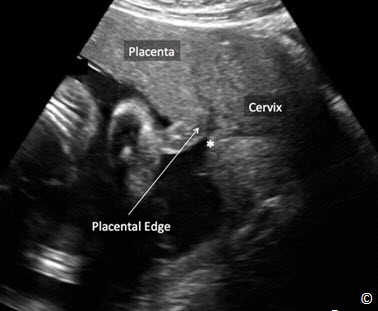
Đặt đầu dò hướng dọc ở bụng trên bên phải, trên đáy tử cung và quyét dọc xuống bụng dưới bên phải (hình 10.13). Lặp lại tương tự ở bụng giữa và bụng bên trái (hình 10.13 và Clip 10.6). Rất quan trọng khi bắt đầu từ đáy tử cung để chắc rằng bạn đã thấy được đường viền của đáy tử cung nhằm tránh bỏ qua trường hợp nhau bám đáy. Siêu âm tìm bánh nhau để xác định vị trí của nó trong tử cung. Bánh nhau có thể ở các vị trí: đáy, thành trước, thành sau, bên phải, bên trái (Hình 10.14 – 10.18). Khi bánh nhau ở thành sau,bóng lưng của thai nhi (đặc biệt ở quý 3) có thể làm hạn chế quan sát bánh nhau. Điều này có thể khắc phục bằng cách đặt đầu dò ở phía bên (hình 10.19 và 10.20). Bờ dưới bánh nhau nên được đánh giá và xem có liên quan đến đoạn dưới tử cung và cổ tử cung hay không. Nếu bờ dưới bánh nhau được thấy ở đoạn dưới tử cung ( Hình 10.21) và nghi ngờ nằm gần hoặc tràn qua cổ tử cung thì nên làm siêu âm ngã âm đạo để xác định có nhau tiền đạo hay không. Chẩn đoán nhau tiền đạo tốt nhất là qua siêu âm ngã âm đạo.
Hình 10.13: Di chuyển đầu dò tư thế dọc xác định vị trí bánh nhau (bước 4). Chú ý buồng tử cung được quyét từ trên (vùng đáy tử cung) xuống dưới theo đường 1,2 và 3 trong khi đó đầu dò luôn ở thế thẳng đứng vuông góc.
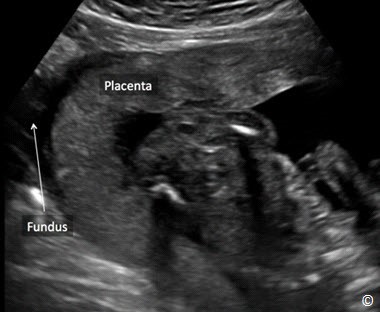
Hình 10.14: Nhau bám đáy được thực hiện ở mặt cắt dọc của tử cung
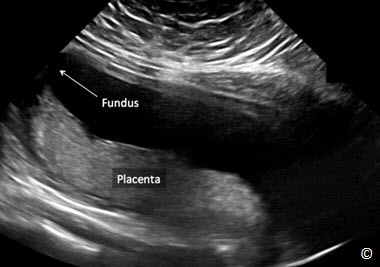
Hình 10.15: Nhau bám mặt trước được thực hiện ở mặt cắt dọc tử cung.
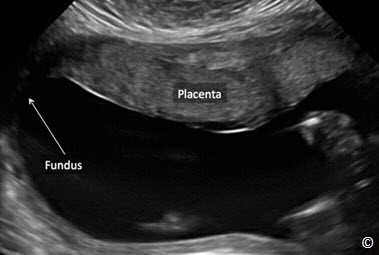
Hình 10.16: Nhau bám mặt sau được thực hiện ở mặt cắt dọc tử cung.Xem chi tiết trong bài
Hình 10.17: Nhau bám bên phải được thực hiện ở mặt cắt dọc tử cung. Xem chi tiết trong bài
Hình 10.18: Nhau bám bên trái được thực hiện ở mặt cắt dọc tử cung. Xem chi tiết trong bài
Hình 10.19: Hình ảnh siêu âm ở phía bên của thành bụng tìm vị trí bánh nhau ở quý 3 khi mà bóng thai nhi có thể che khuất bánh nhau bám mặt sau.
Hình 10.20: Hình ảnh siêu âm ở phía bên của thành bụng tìm vị trí bánh nhau ở quý 3 khi mà bóng thai nhi có thể che khuất bánh nhau bám mặt sau. Chú ý hướng đầu dò, đặt ở phía bên gần sát mặt bàn. Cách đặt đầu dò này giống như trong hình 10.19, chụp hình từ góc độ khác.
Hình 10.21: Hình ảnh bánh nhau trên siêu âm ngã bụng ở mặt cắt dọc thấy ở đoạn dưới tử cung, gần với lỗ trong cổ tử cung (dấu sao). Siêu âm ngã âm đạo được chỉ định để đánh gía vị trí bờ dưới bánh nhau. Xem chi tiết trong bài.
Bước năm: đánh giá nước ối
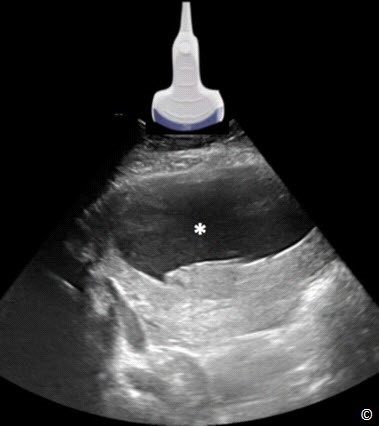
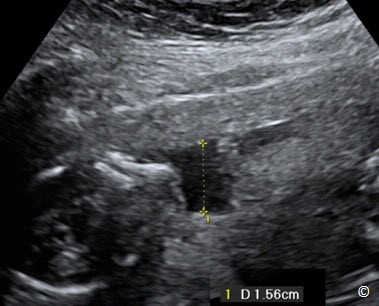
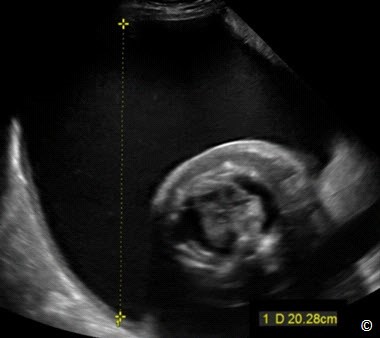
Đánh giá nước ối là một phần quan trọng trong siêu âm. Có nhiều cách để đánh giá lượng nước ối như: đánh giá chủ quan, đo chiều sâu khoang ối lớn nhất (maximal vertical pocket:MVP) và chỉ số ối (amniotic fluid index:AFI). Chúng tôi giới thiệu kỹ thuật đo chiều sâu khoang ối lớn nhất (MVP) vì nó dễ học và có tỉ lệ dương tính giả thấp trong chẩn đoán thiểu ối ở một số nghiên cứu ngẫu nhiên (1). Thuật ngữ thiểu ối (lượng nước ối giảm) được định nghĩa khi MVP nhỏ hơn 2cm (Hình 10.22), thường phối hợp với những bất thường đường niệu thai nhi, vỡ ối non, tuần hoàn tử cung nhau không hiệu quả hiệu quả và có thể gặp ở giai đoạn cuối thai kỳ.Thiểu ối có liên quan trong việc làm tăng tỉ lệ bệnh và tử vong chu sinh (2). Thuật ngữ đa ối (tăng lượng nước ối) được định nghĩa khi MVP bằng hoặc lớn hơn 8cm (Hình 10.23), thường tự phát nhưng cũng có thể phối hợp với đái tháo đường thai kỳ, miễn dịch, bất thường cấu trúc hoặc nhiễm săc thể thai hoặc gặp trong đa thai. Thảo luận về đánh giá nước ối đã trình bày ở chương 9.
Hình 10.22: Thiểu ối trên siêu âm với chiều sâu khoang ối lớn nhất (MVP) là 1,5cm.
Hình 10.23: Đa ối trên siêu âm với chiều sâu khoang ối lớn nhất (MVP) là 20,2cm. Chú ý có hiện tượng phù thai.
Bước năm- kỹ thuật đánh giá lượng nước ối
Đánh giá nước ối sử dụng kỹ thuật đo chiều sâu khoang ối lớn nhất (MVP) đó là tìm kiếm một khoang ối sâu nhất trong các khoang ối trong quá trính siêu âm, ngoại trừ dây rốn và các phần thai, và sau đó đo theo chiều thẳng đứng khoang ối sâu nhất với đầu dò theo hướng dọc và vuông góc với thành bụng. Để đo khoang ối đó, thì chiều rộng của nó phải ít nhất 1cm.
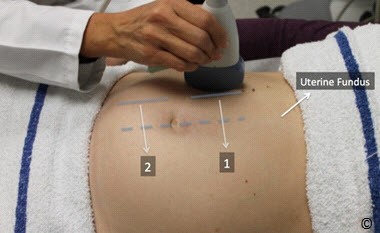
Bước này ban đầu cần phải vạch ra sơ đồ của buồng tử cung để nhận diện vị trí của MVP. Sơ đồ được vạch ra khi đang quyét toàn bộ các khoang ối với đầu dò luôn ở tư thế dọc và vuông góc với thành bụng (hình 10.24 và 10.25 và Clip 10.7). Khi khoang ối sâu nhất đã được xác định, tiến hành đo bằng cách đặt thước đo theo một đường thẳng tránh dây rốn và các phần thai như trong hình 10.22 và 10.23.
Hình 10.24: Cách đặt đầu dò đúng để đo nước ối theo phương pháp AFI hoặc MVP. Chú ý đầu dò luôn ở tư thế dọc và thẳng đứng vuông góc với thành bụng.
Hình 10.25: di chuyển đầu dò theo tư thế dọc để đánh giá nước ối ( bước 5). Chú ý rằng buồng tử cung được quyét từ bên phải qua bên trái theo đường 1 và 2 , trong khi đầu dò luôn ở tư thế hướng dọc và thẳng đứng vuông góc với thành bụng.
Bước sáu: chỉ số sinh học của thai
Bước cuối cùng (bước 6) trong siêu âm cơ bản quý 2 và 3 là đo các chỉ số sinh học thai : đường kính lưỡng đỉnh, chu vi đầu, chu vi bụng và chiều dài xương đùi , đã được thảo luận chi tiết ở chương 5 và 6, bao gồm việc đánh giá cân nặng và kỹ thuật đo của các chỉ số trên. Người đọc nên xem lại những chương này để có thêm thông tin chi tiết cho việc thực hiên bước này.
References:
Chauhan S, Doherty D, Magann E, Cahanding F, et al. Amniotic fluid index vs. single deepest pocket technique during modified biophysical profile: A randomized clinical trial. Am J Obstet Gynecol 2004; 191:661-8.
The Cochrane Collaboration. Amniotic fluid index versus single deepest vertical pocket as a screening test for preventing adverse pregnancy outcome. 2009; Issue 3, pp (1 – 31).
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD