Người dịch: BS Ngô thị Kim Loan
giới thiệu
Bánh nhau phát triển từ lớp nguyên bào nuôi của nguyên bào phôi vào khoảng ngày thứ 6 sau khi thụ tinh. Sau khi phôi bào bám vào lớp nội mạc tử cung, các nguyên bào nuôi sẽ phân chia thành một lớp trong bao gồm các tế bào nuôi và một lớp ngoài gồm các hợp bào nuôi. Các hợp bào nuôi sẽ phát triển thành các xoang tạo thành các khoảng liên gai nhau sơ khai.
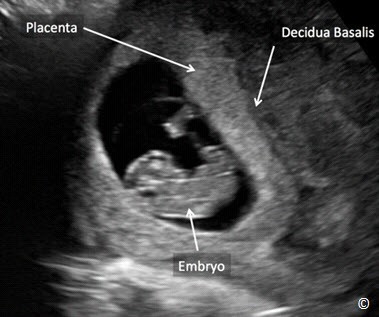
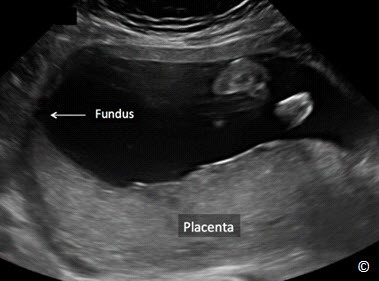
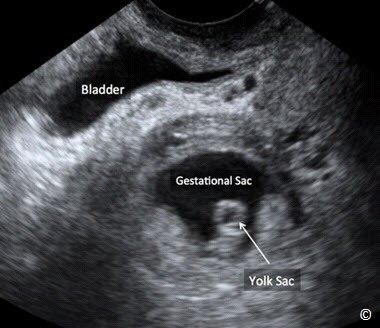
Bánh nhau hình thành tại vị trí của nhung mao đệm ( mặt con của bánh nhau) và lớp màng rụng đáy. Bánh nhau được nhận thấy đầu tiên trên siêu âm là một vùng có phản âm dày ở thời điểm khoảng 9-10 tuần tuổi thai (Hình 8.1). Luồng máu mẹ được thiết lập bên trong bánh nhau ở tuổi thai khoảng 12 tuần (1). Bánh nhau vào cuối thai kỳ có đường kính khoảng 20 cm và thể tích khoảng 400 to 600 ml (2). Nói chung, việc đo đạc bánh nhau không được áp dụng thường qui ngoại trừ trong một số trường hợp bệnh lý và vì vậy ngày nay việc đánh giá các kích thước sinh học của bánh nhau sẽ không được thực hiện thường xuyên trong siêu âm chẩn đoán trước sinh. Bề dày bình thường của bánh nhau cũng tương ứng với tuổi thai, khoảng 1 mm ứng với mỗi tuần tuổi thai (3).
Hình 8.1: Hình ảnh siêu âm của một thai kỳ khoảng 9 tuần: phần bánh nhau có phản âm dày (mũi tên dài). Hãy chú ý lớp màng rụng đáy (mũi tên giữa) là một vùng phản âm kém phía sau bánh nhau. Phôi thai cũng được nhìn thấy rõ (mũi tên ngắn).
Xác định vị trí của bánh nhau qua siêu âm là một trong sáu yếu tố cần đánh giá trong việc chuẩn hóa tiếp cận của siêu âm khảo sát sản khoa và kỹ thuật khảo sát chi tiết sẽ được mô tả ở chương 10. Trong phạm vi chương này, chúng tôi chỉ đề cập đến siêu âm chẩn đoán các bất thường của bánh nhau.
Nhau tiền đạo
Thuật ngữ nhau tiền đạo để mô tả tình trạng bánh nhau che kín một phần hay toàn bộ lỗ trong cổ cung. Ở thai kỳ bình thường, bánh nhau sẽ bám ở phần trên của tử cung. Trong trường hợp nhau tiền đạo, bánh nhau sẽ bám một phần hay toàn bộ ở phần thấp của tử cung.
Nhau tiền đạo là một trong những nguyên nhân thường gặp nhất gây xuất huyết ở quý hai và quý ba thai kỳ. Tại Mỹ, tần suất của nhau tiền đạo vào ở thai đủ tháng vào khoảng 4.8/1000 ca sinh (4). Có bằng chứng cho thấy có một mối liên hệ giữa nhau tiền đạo và đa sản, điều này có nghĩa là tỉ suất nhau tiền đạo sẽ tăng lên ở những quốc gia có tỉ lệ đa sản cao. Triệu chứng kinh điển của nhau tiền đạo là xuất huyết âm đạo không kèm đau bụng ở cuối quý hai và quý ba thai kỳ. Xuất huyết kèm theo đau bụng có thể xuất hiện ở ở một số ít thai kỳ có nhau tiền đạo tuy nhiên đó là do có những cơn gò tử cung hoặc do sự bóc tách bánh nhau ( nhau bong non). Triệu chứng đầu tiên của nhau tiền đạo có thể là chảy máu trong quá trình chuyển dạ và vì vậy điểm mấu chốt có tầm quan trọng đặc biệt là việc chẩn đoán được trước sinh và lên kế hoạch sinh mổ chủ động nếu nhau tiền đạo vẫn tồn tại đến quý ba của thai kỳ. Nhau tiền đạo cũng đồng thời có tỉ lệ cao liên quan với những trường hợp ngôi thai bất thường mà cũng có thể chính ngôi bất thường là một đầu mối giúp tìm ra sự hiện diện của nhau tiền đạo.
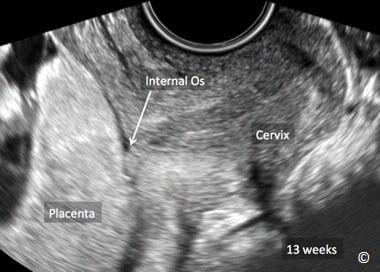
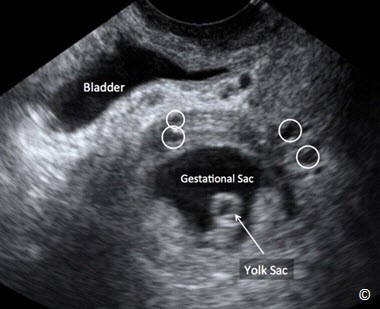
Nhau tiền đạo thường gặp nhiều hơn ở những thai kỳ có tuổi thai nhỏ (Hình 8.2), và trong nhiều trường hợp như vậy, khi thai lớn lên cùng với sự phát triển của tử cung, bánh nhau sẽ được dời lên vị trí cao hơn của tử cung. Cơ chế “ di dời hay chuyển dịch bánh nhau” này không được hiểu rõ nhưng có lẽ có liên quan với một sự phát triển của bánh nhau theo hướng ưu tiên tiến về phía nội mạc tử cung cao hơn là nơi có sự tưới máu tốt hơn (trophotropism).
Hình 8.2: Hình ảnh siêu âm của một thai kỳ 13 tuần. Hãy chú ý đến bánh nhau ( được chú thích) đang che kín lỗ trong cổ tử cung (đánh dấu bằng đầu mũi tên) cho thấy đây là một trường hợp nhau tiền đạo.
Bảng 8.1 liệt kê những yếu tố nguy cơ của nhau tiền đạo. Có một sự tăng vọt về tần suất của nhau tiền đạo tồn tại song hành với sự gia tăng của số lần mổ lấy thai trước đó. Tiền căn của bốn lần mổ lấy thai trước đó làm gia tăng tỉ suất nhau tiền đạo lên gấp 10 lần (5).
|
BẢNG 8.1: Các yếu tố nguy cơ của nhau tiền đạo |
|
Tiền căn mổ lấy thai trước đó Phá thai trước đó Phẫu thuật tử cung trước đó Mẹ hút thuốc Mẹ lớn tuổi Đa sản Mẹ sử dụng chất kích thích cocain Đa thai |
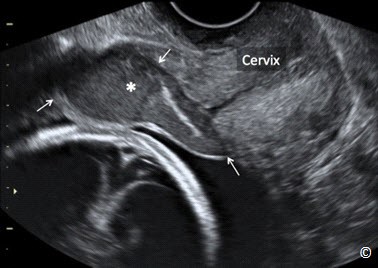
Thuật ngữ hiện tại dùng để mô tả các loại nhau tiền đạo vẫn còn một vài điều chưa thống nhất. Nhau tiền đạo trung tâm mô tả tình trạng bánh nhau che kín hoàn toàn lỗ trong cổ tử cung, nhau tiền đạo bán trung tâm mô tả tình trạng một bánh nhau che phủ một phần lỗ mở cổ tử cung và nhau bám mép là để mô tả tình trạng một bánh nhau có mép dưới bám đến lỗ trong cổ tử cung. Nếu mép dưới bánh nhau cách lỗ trong cổ tử cung một đoạn ngắn khoảng một vài cm thì nên sử dụng thuật ngữ nhau bám thấp và nên đo đạc khoảng cách đó. Việc đánh giá lỗ mở cổ tử cung trên siêu âm để chẩn đoán nhau tiền đạo bán trung tâm sẽ khó khăn nếu không tìm được lỗ mở cổ cung và khoảng cách để xác định nhau bám thấp cũng có nhiều ý kiến khác nhau trên y văn. Gần đây, một hội nghị lấy ý kiến đồng thuận được tổ chức ở Mỹ đã đưa ra một thuật ngữ về nhau tiền đạo đơn giản hơn nhưng phù hợp hơn và dễ áp dụng trên thực tế hơn. Phân loại mới này chỉ sử dụng 3 thuật ngữ: nhau tiển đạo, nhau bám thấp và nhau bám ở vị trí bình thường. Những thuật ngữ như nhau tiền đạo bán trung tâm và nhau bám mép được giản lược đi. Những thuật ngữ khác như nhau tiền đạo hoàn toàn và không hoàn toàn cũng nên được loại bỏ.
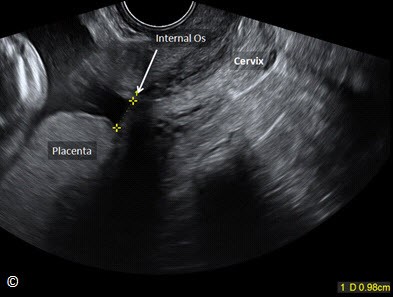
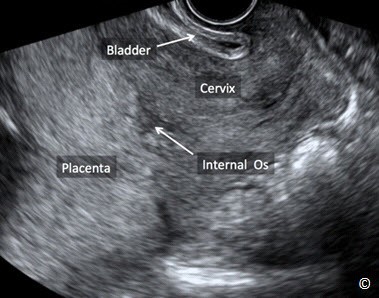
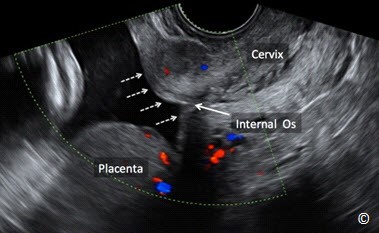
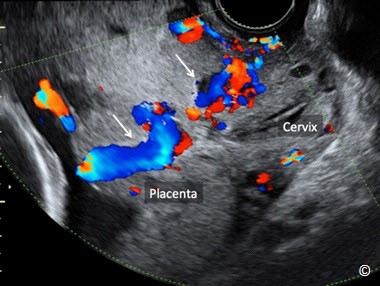
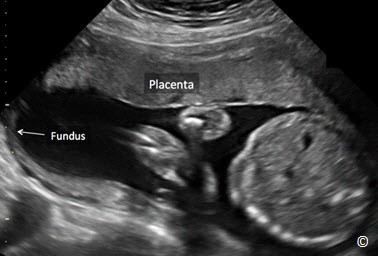
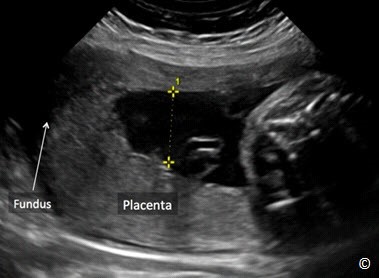
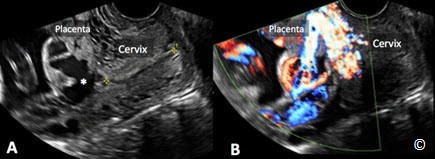
Phân loại mới cụ thể như sau: Đối với những thai kỳ dưới 16 tuần tuổi thai, nếu chẩn đoán nhau tiền đạo có thể sẽ bị quá mức. Đối với những thai kỳ lớn hơn 16 tuần, nếu mép dưới bánh nhau cách lỗ trong cổ tử cung >2 cm thì vị trí của bánh nhau nên được xem như là bình thường. Nếu mép dưới bánh nhau cách lỗ trong cổ tử cung Hình 8.3) đồng thời khuyến cáo nên theo dõi bằng siêu âm lúc thai 32 tuần. Nếu mép dưới bánh nhau che kín lỗ trong cổ tử cung thì bánh nhau được gọi là nhau tiền đạo (Hình 8.4) đồng thời khuyến cáo nên theo dõi bằng siêu âm lúc thai 32 tuần.. Vào thời điểm theo dõi bằng siêu âm lúc thai 32 tuần, nếu mép dưới bánh nhau vẫn cách lỗ trong cổ tử cung (nhau tiền đạo) thì siêu âm đầu dò âm đạo được đề nghị ở thời điểm thai 36 tuần (6). Những khuyến cáo này được áp dụng đối với thai phụ không có triệu chứng, còn những trường hợp có xuất huyết âm đạo thì có thể được chỉ định siêu âm theo dõi sớm. Bởi vì có một câu hỏi đặt ra sau đó là nhau bám thấp hoặc nhau tiền đạo được phát hiện ở quý hai thai kỳ có mạch máu tiền đạo hay không? Cho nên siêu âm Doppler màu bằng đầu dò âm đạo ở quý ba thai kỳ ( độ khoảng quanh 32 tuần) được khuyến cáo nên thực hiện để loại trừ mạch máu tiền đạo (Hình 8.5) (6). Siêu âm đầu dò âm đạo nên được sử dụng như một phương tiện hình ảnh đầu tay để chẩn đoán nhau tiền đạo vì nếu siêu âm đầu dò bụng khi bàng quang đầy và/ hoặc khi có cơn co tử cung ở đoạn dưới tử cung, có thể dễ dàng dẫn đến chẩn đoán dương tính giả là nhau tiền đạo. Siêu âm đầu dò âm đạo cho phép xác định rõ ràng lỗ trong cổ tử cung và mốc giải phẫu chính xác từ mép dưới bánh nhau đến cổ tử cung. Hơn nữa, siêu âm Doppler màu, khi sử dụng, có thể đánh giá sự tưới máu của bánh nhau, tình trạng cổ tử cung và đoạn dưới của tử cung, còn đánh giá nguy cơ nhau cài răng lược và chảy máu lúc sinh (Hình 8.6). Tính an toàn khi sử dụng đầu dò âm đạo để đánh giá tình trạng nhau tiền đạo đã được xác định rõ (7). Điều này là do góc của đầu dò âm đạo vì đầu dò được đặt đối diện với mép trước cổ tử cung, không giống như việc khám bằng tay với hình ảnh kinh điển được hình dung là đưa một ngón tay vào kênh cổ tử cung. Hình 8.7, 8.8 và 8.9 theo thứ tự cho thấy hình ảnh bánh nhau bình thường ở mặt trước, ở vùng đáy và ở mặt sau.
Hình 8.3: Siêu âm đầu dò âm đạo ở quý ba thai kỳ cho thấy một bánh nhau bám thấp (được chú thích). Hãy chú ý rằng mép dưới bánh nhau cách lỗ trong cổ tử cung 0.9 cm (được chú thích). Cổ tử cung cũng được chú thích cho thấy định hướng của hình ảnh.
Hình 8.4: Siêu âm đầu dò âm đạo ở quý ba thai kỳ cho thấy một bánh nhau tiền đạo. Hãy chú ý rằng bánh nhau (được chú thích trên hình) che kín lỗ trong cổ tử cung (như chú thích trên hình). Bàng quang được nhìn thấy ở phía trước (như chú thích). Cổ tử cung cũng được chú thích cho thấy định hướng của hình ảnh.
Hình 8.5: Siêu âm Doppler màu ngả âm đạo ở thời điểm 32 tuần cho thấy không có mạch máu tiền đạo (những mũi tên đứt quãng) ở một thai kỳ có chẩn đoán nhau tiền đạo ở quý hai thai kỳ. Chú ý rằng bánh nhau không còn che kín lỗ trong cổ tử cung nữa (như chú thích trong hình). Cổ tử cung và lỗ trong cũng được chú thích cho thấy định hướng của hình ảnh.
Hình 8.6: Siêu âm Doppler màu ngả âm đạo ở quý ba thai kỳ ở một bệnh nhân có nhau tiền đạo và bánh nhau này cài răng lược. Hãy chú ý sự hiện diện tăng sinh mạch máu của bánh nhau và cổ tử cung (phần chú thích bánh nhau – các mũi tên).
Hình 8.7: Siêu âm đầu dò bụng vào qúy hai thai kỳ trên mặt cắt dọc cho thấy một bánh nhau bám mặt trước bình thường (được chú thích trên hình). Đáy tử cung được chú thích cho thấy định hướng của hình ảnh.
Hình 8.8: Siêu âm đầu dò bụng vào qúy hai thai kỳ trên mặt cắt dọc cho thấy một bánh nhau bình thường bám ở đáy tử cung (được chú thích trên hình). Đáy tử cung được chú thích cho thấy định hướng của hình ảnh. Trong hình này, một khoang ối cũng được đo theo trục dọc.
Hình 8.9: Siêu âm đầu dò bụng vào qúy hai thai kỳ trên mặt cắt dọc cho thấy một bánh nhau bám mặt sau bình thường (được chú thích trên hình). Đáy tử cung được chú thích cho thấy định hướng của hình ảnh.)..
Bảng 8.2 mô tả cách tiếp cận bằng đầu dò âm đạo để đánh giá bánh nhau khi nghi ngờ một trường hợp có nhau tiền đạo.
|
Bảng 8.2: Cách tiếp cận bằng đầu dò âm đạo để đánh giá bánh nhau |
|
Dùng đầu dò âm đạo Đảm bảo rằng bàng quang của thai phụ này không có nước tiểu Đưa đầu dò âm đạo vào cho đến khi bạn thấy cổ tử cung, hãy nhận diện lỗ trong cổ tử cung Đi theo định hướng mặt cắt dọc của đầu dò âm đạo Đảm bảo dùng áp lực nhẹ nhất áp lên cổ tử cung Định vị mép dưới bánh nhau và đo khoảng cách giữa mép dưới bánh nhau và lỗ trong cổ tử cung |
Mạch máu tiền đạo
Mạch máu tiền đạo được định nghĩa là khi có sự hiện diện của những mạch máu nuôi thai (mạch máu xuất phát từ dây rốn) nằm giữa phần ngôi thai và vùng cổ tử cung. Các mạch máu nuôi thai có thể đi trong phần màng ối ngoài bánh nhau hoặc có thể do dây rốn cắm vào vùng màng ối ở ngay mức lỗ trong cổ tử cung.
Tần suất của mạch máu tiền đạo vào khoảng 1 trên 2500 trẻ sinh ra (8). Vấn đề xảy ra khi có các mạch này nằm ngay phía trước của ngôi thai sẽ cực kỳ nghiêm trọng một khi màng ối vỡ, lúc đó các mạch máu nuôi thai sẽ đứng trước nguy cơ bị đứt vỡ dẫn đến mất kiệt hết máu của thai nhi. Nếu bỏ sót không chẩn đoán trước mạch máu tiền đạo thì tỉ lệ chết chu sinh sẽ khoảng 60%, trái lại 97% thai nhi sẽ sống sót nếu chẩn đoán đã được thiết lập trước sinh (9).
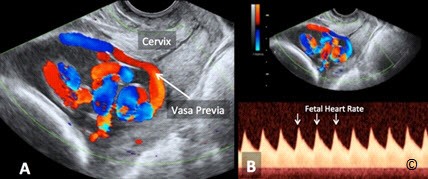
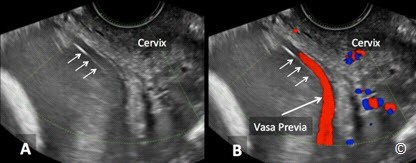
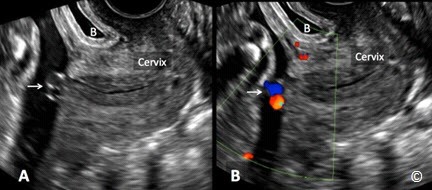
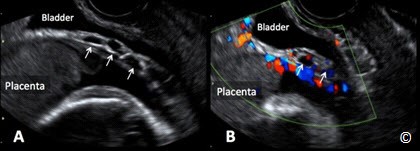
Việc chẩn đoán vấn đề này trước sinh nằm dưới sự kiểm soát của siêu âm đầu dò âm đạo. Mạch máu tiền đạo được chẩn đoán qua siêu âm khi các dấu hiệu trên Doppler màu cho thấy có sự hiện diện của mạch máu nuôi thai nằm tại vùng cổ tử cung (Hình 8.10 A và B). Một điều rất quan trọng là chúng ta cần xác định lại bằng Doppler xung để chắc chắn rằng dòng chảy của mạch máu đó có nguồn gốc là dòng chảy của mạch máu rốn (Hình 8.10 B). Trên siêu âm trắng đen ngả âm đạo khi khảo sát vùng cổ tử cung, những đường phản âm kém dọc theo màng ối và nằm áp lên lỗ trong cổ tử cung, gợi ý cho người thực hiện siêu âm sự hiện diện của mạch máu tiền đạo (Hình 8.11 A). Khi thấy những đường phản âm kém này, cần dùng thêm Doppler màu để xác định đó chính là những mạch máu chạy trong màng ối của thai nhi (Hình 8.11 B). Nếu cuống rốn hoặc các mạch máu tản ra từ cuống rốn cắm vào vùng màng ối ở ngay mức lỗ trong cổ tử cung hoặc ở đoạn dưới tử cung dọc theo cổ tử cung (Hình 8.12 A và B), thì chẩn đoán mạch máu tiền đạo nên được đặt ra. Một thủ thuật quan trọng để loại trừ trường hợp ngôi dây rốn là yêu cầu bệnh nhân lăn qua và khảo sát xem lúc này dây rốn có dịch chuyển khỏi vị trí đó hay không. Lặp lại khảo sát siêu âm ngả âm đạo vào một ngày khác sẽ giúp khẳng định chẩn đoán.
Hình 8.10 A và B: Siêu âm ngả âm đạo vào quý ba thai kỳ trên siêu âm Doppler màu (A) và trên Doppler xung (B) ở một thai nhi có mạch máu tiền đạo. Ghi nhận trên hình ảnh Doppler màu (A) cho thấy có một mạch máu vắt ngang qua phía trước cổ tử cung (được chú thích là mạch máu tiền đạo) và trên Doppler xung (B) có bằng chứng là mạch máu thể hiện nhịp tim thai. Vùng cổ tử cung được chú thích trên hình A.
Hình 8.11 A và B: Siêu âm ngả âm đạo ở quý hai thai kỳ trên siêu âm đen trắng (A) cho thấy một đường phản âm kém (các mũi tên) ngay phía trước cổ tử cung (như chú thích). Hình Doppler màu (B) khẳng định sự hiện diện của mạch máu tiền đạo. Sự xuất hiện của một đường phản âm kém ngay phía trước cổ tử cung có thể chỉ là một mạch máu của thành tử cung nhưng phải luôn luôn nên cảnh giác có thể là mạch máu tiền đạo.
Hình 8.12 A và B: Siêu âm ngả âm đạo vào cuối quý hai thai kỳ trên siêu âm đen trắng (A) và trên Doppler màu (B) cho thấy một mạch máu tiền đạo với cuống rốn (mũi tên) cắm vào vùng cổ tử cung (như chú thích). B =Bàng quang.
Các nguy cơ của nhau tiền đạo được liệt kê ở Bảng 8.3. Theo danh sách đã liệt kê dưới đây, sự hiện diện của nhau bám thấp hoặc nhau tiền đạo ở quý hai thai kỳ là một yếu tố nguy cơ đặc biệt có ý nghĩa của mạch máu tiền đạo (9), và vì vậy một khảo sát theo dõi bằng siêu âm Doppler màu ngả âm đạo vào lúc thai 32 tuần được khuyến cáo thực hiện để tầm soát phát hiện mạch máu tiền đạo (6).
|
BẢNG 8.3: Các yếu tố nguy cơ của nhau tiền đạo |
|
Tình trạng nhau bám thấp ở quý hai thai kỳ Tình trạng nhau tiền đạo ở quý hai thai kỳ Sự hiện diện của các thùy nhau phụ (bánh nhau phụ) Dây rốn bám màng hoặc dây rốn bám rìa Đa thai Đường phản âm kém nằm dọc theo màng ối và đè lên lỗ trong cổ tử cung |
Việc quản lý các trường hợp có mạch máu tiền đạo sẽ dựa trên công tác chẩn đoán trước sinh và có kế hoạch mổ lấy thai trước khi bắt đầu có chuyển dạ. Việc mổ lấy thai được áp dụng thông thường khoảng 36-38 tuần. Sự cân nhắc giữa khả năng sống sót trong giai đoạn chu sinh với nguy cơ tai biến xảy ra nếu sinh thường có vỡ màng ối cần đặt ra cho bệnh nhân với chẩn đoán mạch máu tiền đạo ở những bệnh viện không đủ điều kiện cơ sở vật chất, tài chính. Việc đánh giá tình trạng cổ tử cung và tiền căn sản khoa trước đó có thể sẽ giúp đưa ra quyết định thích hợp.
Nhau cài răng lược
Thuật ngữ nhau cài răng lược sử dụng trong trường hợp bánh nhau bám vùi vào thành tử cung và cũng được dùng để bao hàm các loại như: nhau đính vào cơ tử cung (placenta accreta), nhau cài vào cơ tử cung (increta) và nhau cài xuyên cơ tử cung (percreta). Nhau đính vào cơ tử cung (placenta accreta) là khi bánh nhau có các gai nhau tiếp xúc trực tiếp với lớp cơ tử cung, nhau cài vào cơ tử cung (increta) là khi gai nhau xâm lấn vào lớp cơ tử cung và nhau cài xuyên cơ tử cung (percreta) là khi gai nhau xâm lấn xuyên qua cơ tử cung ra đến tận lớp thanh mạc tử cung. Có khoảng 75% nhau cài răng lược là nhau đính vào cơ tử cung, 18% là nhau cài vào cơ tử cung 7% nhau cài xuyên cơ tử cung(10). Nhau cài răng lược có thể phân loại thành nhau cài răng lược toàn bộ, một phần hay chỉ có một phần nhỏ dựa trên số mô nhau bám dính vào cơ tử cung. Đến nay, sinh bệnh học của nhau cài răng lược vẫn chưa được biết rõ. Có thuyết cho rằng đó là hệ quả của sự tăng sinh mạch máu bất thường trong quá trình lành sẹo sau phẫu thuật do sự thiếu máu cục bộ thứ phát, dẫn đến tiến trình màng rụng hóa bị khiếm khuyết đồng thời với sự xâm lấn quá mức của các nguyên bào nuôi (11, 12, 13). Sự xuất hiện của bất kỳ loại nào cũng có thể trở thành thảm họa cho bệnh nhân đặc biệt nhất là trong điều kiện thiếu thốn trang thiết bị, vật chất và tài chính bởi vì bệnh nhân sẽ có nhu cầu cấp thiết như truyền máu khối lượng lớn thậm chí có thể phải phẫu thuật cắt tử cung cấp cứu. Vì thế, việc có được chẩn đoán trước sinh và có kế họach chuẩn bị cho cuộc sinh là vấn đề then chốt đối với việc tối ưu hóa kết cục cho mẹ và cho con trong giai đoạn chu sinh.
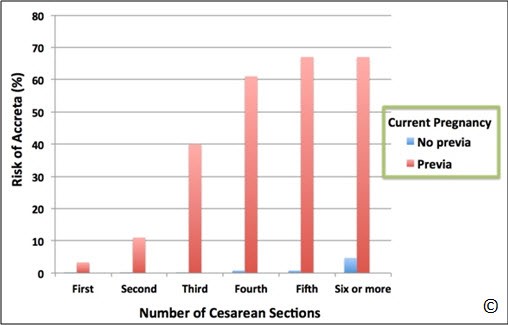
Tần suất chung của nhau cài răng lược dao động khoảng 3 trong 1000 cuộc sinh và có sự gia tăng đáng kể trong tỉ suất mới mắc của tình trạng này trong vài thập niên qua (14, 15). Nguyên nhân chính cho sự gia tăng này là tỉ lệ mổ lấy thai đã tăng rõ rệt, do bởi phẫu thuật mổ lấy thai và nhau tiền đạo đều được biết là những yếu tố nguy cơ đối với nhau cài răng lược (16) (Graph 8.1).
Cụ thể, một bệnh nhân có tiền căn mổ lấy thai trước đó 3 lần, lần này có nhau tiền đạo thì nguy cơ nhau cài răng lược là 40% (16) (Biểu đồ 8.1). Lưu ý là điều này có liên quan trực tiếp với nhau tiền đạo.Trên cùng bệnh nhân này, nguy cơ xuất hiện nhau cài răng lược sẽ giảm xuống dưới 1% nếu không có nhau tiền đạo (16) (Biểu đồ 8.1). Vì thế việc đánh giá có hay không có nhau tiền đạo là hết sức cần thiết ở những thai phụ có mổ lấy thai trước đó. Khi số lần mổ lấy thai trước đó càng nhiều và thai kỳ này có nhau tiền đạo thì nguy cơ nhau cài răng lược càng tăng. Những yếu tố nguy cơ khác của nhau cài răng lược được liệt kê trong Bảng 8.4.
Biểu đồ 8.1: Nguy cơ nhau cài răng lược trong thai kỳ khi có hoặc không có nhau tiền đạo và số lần sinh mổ trước đó. Lưu ý rằng nguy cơ nhau cài răng lược sẽ gia tăng rõ rệt khi số lần sinh mổ trước đó càng nhiều và thai kỳ lần này phát hiện có nhau tiền đạo trên siêu âm. Khi nhau tiền đạo không được ghi nhận trên siêu âm thì nguy cơ nhau cài răng lược sẽ còn rất ít, bất kể số lần sinh mổ trước đó.
|
BẢNG 8.4: Những Yếu Tố Nguy Cơ của Nhau Cài Răng Lược |
|
Nhau tiền đạo và tiền căn mổ lấy thai trước đó Mẹ lớn tuổi Đa sản Tiền căn phẫu thuật tử cung trước đó Tiền căn xạ trị tử cung trước đó Tiền căn xạ cắt đốt nội mạc tử cung trước đó Hội chứng Asherman’ U xơ tử cung Các dị tật tử cung Cao huyết áp trong thai kỳ – Hút thuốc lá |
Các dấu hiệu của nhau cài răng lược trên siêu âm
Quý một thai kỳ
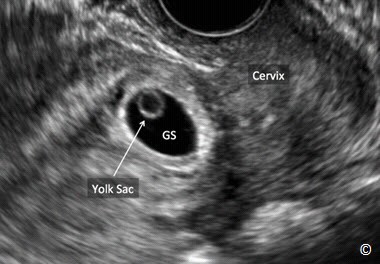
Một túi thai bám vào đoạn dưới tử cung sẽ làm tăng nguy cơ của nhau cài răng lược trong thai kỳ (Hình 8.13) (17). Những dấu hiệu khác của nhau cài răng lược gặp trong siêu âm quý một là nhiều xoang mạch máu không đều trong mô nhau (18) (Hình 8.14). Một túi thai đóng thấp thì khác với túi thai bám vào sẹo mổ cũ – thường được mô tả là túi thai cắm vào bên trong sẹo mổ lấy thai. Các dấu hiệu trên siêu âm bao gồm hình ảnh một túi thai bám vào sẹo mổ lấy thai ở ngang mức lỗ trong cổ tử cung, sát thành sau của bàng quang. (Hình 8.15). Nếu không được điều trị, điều này có thể dẫn đến những bất thường bánh nhau nghiêm trọng như nhau đính vào cơ tử cung (placenta accreta), nhau xuyên qua cơ tử cung (percreta) và nhau cài vào cơ tử cung (increta). Một giải pháp điều trị thường được chọn lựa là là tiêm methotrexate vào túi thai dưới hướng dẫn trực tiếp của siêu âm (Hình 8.16).
Hình 8.13: Siêu âm ngả âm đạo ở quý một thai kỳ cho thấy hình ảnh một túi thai đóng ở đoạn dưới tử cung. Thai kỳ này đã tiến triển thành nhau cài xuyên cơ tử cung (placenta percreta).
Modified with permission from the American Institute of Ultrasound in Medicine (18).
Hình 8.14: Siêu âm ngả âm đạo ở quý một cũng ở cùng một thai kỳ trên hình 8.13. Hãy chú ý sự hiện diện của các xoang mạch máu không đều ở xung quanh của bánh nhau (những vòng tròn màu trắng). Thai kỳ này đã tiến triển thành nhau cài xuyên cơ tử cung (placenta percreta).. Modified with permission from the American Institute of Ultrasound in Medicine (18).
Hình 8.15: Một túi thai bám vết mổ lấy thai cũ trên siêu âm ngả âm đạo. Hãy chú ý: túi thai cắm vào vết mổ cũ ở ngang mức lỗ trong cổ tử cung. Túi noãn hoàng được chú thích như trong hình.
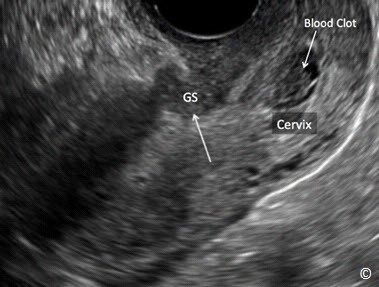
Hình 8.16: Một túi thai bám vết mổ lấy thai cũ trên siêu âm ngả âm đạo, 2 tuần sau khi điều trị bằng cách tiêm trực tiếp methotrexate dưới hướng dẫn siêu âm (cùng một thai kỳ ở hình 8.15). Hãy chú ý rằng túi thai (GS) đã xẹp đi và có một khối máu đông nhỏ (như chú thích) được ghi nhận ở vùng kênh cổ tử cung.
Quý hai thai kỳ
Có nhiều xoang mạch máu đa hình dạng trong bánh nhau là một dấu hiệu chẩn đoán nhau cài răng lược ở quý hai thai kỳ với độ nhạy cao (80-90%) và tỉ lệ dương tính giả thấp (19) (Hình 8.17). Xoang mạch máu đa hình dạng ( lacunae) là dấu hiệu chỉ điểm để chẩn đoán nhau cài răng lược có độ nhạy và giá trị tiên đoán dương cao nhất (19). Có nhiều dấu chỉ điểm chẩn đoán nhau cài răng lược trên siêu âm được mô tả ở cuối quý hai và quý ba thai kỳ. Một trong những dấu hiệu này là mất đường ranh giới bình thường có phản âm kém phía sau bánh nhau và đó là do đã mất đi phần vật chất nằm giữa bánh nhau và tử cung (20, 21) (Hình 8.18 A và B). Dấu hiệu siêu âm này có khuynh hướng dương tính giả cao và do đó không nên sử dụng riêng rẽ vì đường ranh giới có phản âm kém này sẽ phụ thuộc vào góc quét và có thể mất đi trong một số trường hợp nhau bám mặt trước bình thường (20 – 23).
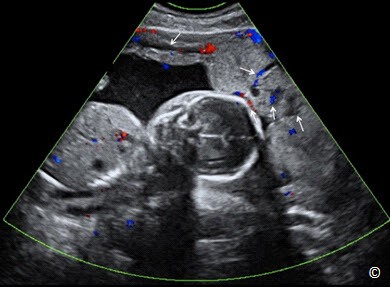
Hình 8.17: Siêu âm ngả bụng ở thai 18 tuần với Doppler màu cho thấy một tình trạng nhau cài răng lược. Hãy chú ý vào sự hiện diện của các xoang mạch máu đa hình dạng bên trong bánh nhau (mũi tên trắng). Doppler màu thể hiện dòng chảy bên trong xoang mạch máu
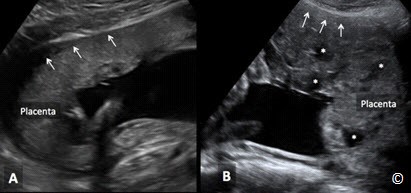
Hình 8.18 A và B: Siêu âm ngả bụng cho thấy một bánh nhau bình thường với đường ranh giới có phản âm kém bên dưới bánh nhau ở hình A (mũi tên). Hãy chú ý sự hiện diện của nhau cài răng lược ở hình B: mất đường ranh giới bình thường có phản âm kém bên dưới bánh nhau (mũi tên). Bánh nhau ở hình B có rất nhiều xoang mạch máu đa hình dạng (đầu mũi tên nhỏ).
Sự hiện diện của các xoang mạch máu đa hình dạng (lacunae) trong bánh nhau, hay “ hình ảnh phô mai Thụy Sĩ” trong bánh nhau là một trong những dấu hiệu siêu âm chẩn đoán nhau cài răng lược quan trọng nhất ở quý ba thai kỳ (Hình 8.19 và 8.20 A and B). Sinh bệnh học của dấu hiệu này có lẽ liên quan đến sự biến đổi nhu mô nhau từ hệ quả của sự tiếp xúc liên tục với mạch nẩy của dòng máu trong thời gian dài (24, 25). Sự xuất hiện của nhiều xoang mạch máu đa hình dạng, đặc biệt khi có lớn hơn hoặc bằng 4 xoang thì sẽ có giá trị tiên đoán dương là 100% nhau cài răng lược. Dấu hiệu chỉ điểm này cũng có tỉ lệ dương tính giả thấp nhưng cần chú ý rằng đã có trường hợp nhau cài răng lược được báo cáo mà không có dấu hiệu nhiều xoang mạch máu đa hình dạng.
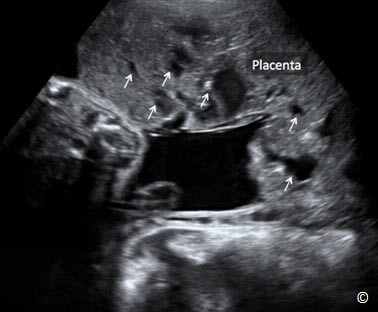
Figure 8.19: Siêu âm ngả bụng ở quý ba thai kỳ cho thấy một tình trạng nhau cài răng lược .
Hãy chú ý sự hiện diện của rất nhiều xoang mạch máu đa hình dạng (mũi tên).
Hình 8.20 A và B: Siêu âm đen trắng ngả âm đạo (A) và Doppler màu (B) trên một bệnh nhân có nhau cài răng lược. Hãy chú ý sự hiện diện của xoang mạch máu lacunae (đầu mũi tên ở hình A) và trên Doppler màu cho thấy sự tăng sinh mạch máu rất mạnh mẽ ở hình B. Cổ tử cung và bánh nhau được chú thích như trên hình
Hình 8.21 A và B: Siêu âm đen trắng ngả âm đạo (A) và Doppler màu (B) trên một thai kỳ có nhau cài răng lược ở mặt trước với những bất thường của đường ranh giới tiếp giáp giữa thanh mạc tử cung và bàng quang. Hãy chú ý sự hiện diện của sự tăng sinh mạch máu bất thường ở thành sau bàng quang (mũi tên ở hình A và B). Bánh nhau và bàng quang được chú thích như hình.
Một dấu hiệu chỉ điểm quan trọng khác ở quý 3 thai kỳ là xuất hiện các bất thường ở đường giữa thanh mạc tử cung – bàng quang. Dấu hiệu này là khi đường tiếp giáp bị mất liên tục, hoặc dày lên hoặc không đều đặn hoặc tăng sinh mạch máu nhiều trên Doppler màu (26, 27) (Hình 8.21 A và B). Đường tiếp giáp bình thường giữa thanh mạc tử cung- bàng quang là một đường mỏng, trơn láng và không có các dấu hiệu không đều đặn hay tăng sinh mạch máu. Các dấu hiệu khác trên siêu âm bao gồm sự đâm xuyên của các gai nhau vào lớp cơ tử cung, lớp thanh mạc hoặc bàng quang, bề dày của lớp cơ tử cung phía sau bánh nhau nhỏ hơn 1 mm và có dòng chảy xoáy bên trong các xoang mạch máu đa hình dạng trên siêu âm Doppler màu.
Nói chung, siêu âm trắng đen là một công cụ tốt để chẩn đoán nhau cài răng lược trước sinh ở những phụ nữ nguy cơ cao có tình trạng bất thường này. Độ nhạy của phương tiện này đã được báo cáo trong khoảng 77-87% , độ đặc hiệu khoảng 96-98%, giá trị tiên đoán dương khoảng 6593% giá trị tiên đoán âm khoảng 98%. Đây nên là phương tiện đầu tay để chẩn đoán nhau cài răng lược và cũng nên là phương tiện dùng để loại trừ trong phần lớn các trường hợp. Bảng 8.5 liệt kê các dấu hiệu chẩn đoán nhau cài răng lược trên siêu âm.
|
BẢNG 8.5: Các Dấu Hiệu Chẩn Đoán Nhau Cài Răng Lược trên Siêu Âm |
|
Túi thai bám vào đoạn dưới tử cung Bám vào sẹo mổ lấy thai cũ Nhiều xoang mạch máu đa hình dạng (lacunaes) ở quý hai thai kỳ Mất ranh giới bình thường có phản âm kém phía sau bánh nhau Nhiều xoang mạch máu đa hình dạng (lacunaes) ở quý ba thai kỳ Bất thường ở đường tiếp giáp giữa thanh mạc tử cung và thành sau bàng quang Bề dày của lớp cơ tử cung phía sau bánh nhau nhỏ hơn 1 mm Có dòng xoáy trên Doppler màu trong các xoang mạch máu (lacunae) Sự đâm xuyên của các gai nhau vào lớp cơ tử cung, lớp thanh mạc hoặc bàng quang. |
Các dấu hiệu chẩn đoán nhau cài răng lược trên mri
Mặc dù thông tin này đã được trình bày trong một quyển sách điện tử về siêu âm sản phụ khoa, chúng tôi cũng vẫn thêm vào chương này phần các dấu hiệu của nhau cài răng lược trên MRI để có cái nhìn toàn diện nhất và để làm đậm nét một điều: siêu âm chính là phương tiện đầu tay trong chẩn đoán nhau cài răng lược. Các dấu hiệu trên MRI gợi ý nhau cài răng lược bao gồm sự hiện diện phần nhau lồi vào cơ tử cung, đậm độ tín hiệu không đồng nhất, những “dãi băng tối” bên trong bánh nhau trên những hình của chuỗi xung T2, sự tăng sinh mạch máu trong bánh nhau bất thường, những điểm mất liên tục trên thành tử cung , đỉnh nhọn của bàng quang và hình ảnh xâm lấn trực tiếp vào các cơ quan lân cận (26, 28, 29). MRI nên dùng trong các trường hợp siêu âm không chẩn đoán được như bệnh nhân béo phì kèm với nhau bám ở mặt sau. Khi sử dụng cả siêu âm và MRI trên cùng nhóm bệnh nhân , các kết quả tìm được sẽ đưa ra chẩn đoán thuyết phục nhất và nên được dùng để định hướng việc quản lý những thai kỳ này(30). Các tác giả tin rằng siêu âm đầu dò âm đạo là phương tiện chẩn đoán hình ảnh phù hợp nhất trong việc đánh giá nhau cài răng lược và chỉ cần sử dụng siêu âm trong phần lớn các trường hợp.
Các biến chứng của nhau cài răng lược
Các biến chứng của nhau cài răng lược rất nhiều , bao gồm tổn thương tại chỗ của các cơ quan, chảy máu sau phẫu thuật, thuyên tắc ối, đông máu nội mạch lan tỏa, các biến chứng liên quan đến truyền máu, hội chứng suy hô hấp cấp, thuyên tắc mạch sau phẫu thuật, các bệnh lý nhiễm trùng, suy đa cơ quan, và tử vong mẹ (31). Các biến chứng liên quan với đường tiết niệu cũng thường xảy ra, thường nhất là mở bàng quang ra da chiếm khoảng 15% các trường hợp và tổn thương niệu quản gặp trong 2% trường hợp (16).
Quản lý nhau cài răng lược
Việc quản lý nhau cài răng lược có thành công hay không đều phụ thuộc vào việc có chẩn đoán được trước sinh hay không để có kế hoạch sinh cho thai phụ với những nguồn lực tốt nhất có thể. Khi nguồn lực có giới hạn ví dụ như trong điều kiện cơ sở vật chất và tài chính yếu kém, các tác giả khuyến cáo nên quản lý theo dõi từng bước, cách này có thể giúp có được kết cục tốt đẹp cho cả mẹ và con:
Trước hết phải đảm bảo có sẵn máu cho việc mổ chương trình. Máu nên chuẩn bị sẵn có tức khắc cho việc truyền máu tại phòng mổ
Lên kế hoạch cho cuộc phẫu thuật cùng với một đội ngũ đa chức năng sẵn sàng, thậm chí trong điều kiện cơ sở vật chất tài chính không đầy đủ. Cần đảm bảo có một đội ngũ điều dưỡng, gây mê, phẫu thuật viên và cả đội chăm sóc sức khỏe liên viện tốt nhất luôn sẵn sàng chăm sóc cho bệnh nhân.
Được sự đồng ý cắt tử cung trong trường hợp cần thiết trước khi tiến hành phẫu thuật.
Có những nghiên cứu cho thấy rằng thời điểm tốt nhất cho kế họach mổ lấy thai đối với bệnh nhân có nhau cài răng lược là 34-35 tuần sau khi đã tiêm đủ một đợt corticosteroid giúp trưởng thành phổi (30). Điều này sẽ đưa đến kết cục tốt hơn cho người mẹ vì có đến 93% bệnh nhân có nhau cài răng lược được báo cáo là có xuất huyết khi thai trên 35 tuần. Việc mổ lấy thai chương trình như trên đã được chứng thực là có thời gian phẫu thuật ngắn hơn, số lượng cần phải truyền máu ít hơn, số trường hợp cần phải chăm sóc ở đơn vị hồi sức tích cực cũng ít hơn (31, 32). Quyết định mổ lấy thai cần phải cân nhắc với khả năng chăm sóc nuôi dưỡng nhất là trong điều kiện trang thiết bị không đủ bởi vì khi phân tích cái lợi và cái hại có thể làm thay đổi quyết định nếu xét đến kết cục của bé sau sinh.
Phần lớn các trường hợp đều chọn phương pháp gây mê toàn thân vì khi chọn phương pháp gây mê thì việc chuẩn bị đòi hỏi cần có kim truyền tĩnh mạch với nòng lớn đáp ứng được đường truyền tĩnh mạch trung tâm, vớ áp lực, gạc để nâng độn cấu trúc và chú ý tránh những vị trí có thể làm tổn thương thần kinh đồng thời tránh hạ thân nhiệt (33, 34).
Dùng siêu âm để định vị bánh nhau và để quyết định đường rạch vào tử cung, nếu có thể nên tránh đường vào xuyên qua bánh nhau. Có thể siêu âm trực tiếp trong khi tiến hành phẫu thuật nếu cần thiết. Các bạn có thể bọc đầu dò bụng bằng một chiếc găng vô trùng, sử dụng gel vô trùng trực tiếp lên tử cung, (trong ổ bụng thì thường có dịch đủ để thao tác rồi ), và siêu âm tử cung trực tiếp để định vị mép dưới bánh nhau, từ đó quyết định rạch tử cung bằng đường rạch nào tránh đi xuyên qua bánh nhau. Điều này sẽ giảm thiểu chảy máu đến mức thấp nhất cùng lúc với việc lấy bé ra và áp dụng các bước tiếp theo.
Nếu quyết định cần phải cắt tử cung cần cân nhắc có nên cắt tử cung bán phần hay không. Kỹ thuật này có thời gian phẫu thuật ngắn hơn và do đó sẽ chảy máu ít. Phẫu thuật cắt tử cung trong lúc mổ lấy thai nghĩa là sẽ giữ bánh nhau vẫn nằm trong tử cung. Tuy nhiên trong một số trường hợp, cắt tử cung bán phần cũng vẫn không kiểm soát được tình trạng chảy máu và lúc đó đòi hỏi chúng ta phải cắt tử cung toàn phần.
Kỹ thuật để nguyên bánh nhau trong tử cung khi có nhau cài răng lược cũng đã được báo cáo. Trong một bài báo cáo loạt ca kỹ thuật này được thực hiện trên 167 thai kỳ có bánh nhau bám vào bên trái buồng tử cung được phát hiện sau khi sổ thai .Tỉ lệ thành công với kỹ thuật này đạt được 78% số trường hợp với tình trạng bánh nhau tự tiêu đi trong 75% các thai kỳ này(35). Tỉ lệ có biến chứng nặng cho mẹ chiếm khoảng 6 % các trường hợp (35). Phương pháp này nên được thực hiện với sự cẩn trọng và chọn lựa từng trường hợp kỹ càng bởi vì bệnh nhân có bệnh lý nhau cài răng lược sẽ có nguy cơ cắt tử cung cao hơn những trường hợp có thể thành công với phương pháp bảo tồn này, đặc biệt ở những nơi có tài lực và nguồn lực thiếu thốn ví như khi không có đủ nguồn máu hay các chuyên gia phẫu thuật vùng chậu. Phải chú ý luôn luôn sử dụng kháng sinh phổ rộng và theo dõi chặt chẽ nếu lựa chọn phương pháp điều trị bảo tồn bánh nhau trong tử cung.
Việc sử dụng cách dùng chỉ may ép, như là chỉ B-Lynch có thể giúp ích trong trường hợp dùng miếng bông để chẹn cầm máu và được sử dụng trong trường hợp nhau cài răng lược (36). Các bác sĩ đang săn sóc cho những thai kỳ có nhau cài răng lược nên thông báo cho thân nhân người bệnh về các loại chỉ may ép này trước khi tiến hành mổ lấy thai.
Nếu nguồn máu có sẵn và khi bệnh nhân có nhau cài răng lược cần truyền máu khối lượng lớn trong trường hợp chuẩn bị phẫu thuật cắt tử cung, có khuyến cáo đưa ra rằng cần chú ý đạt được tỉ lệ cân bằng giữa hồng cầu và huyết tương tươi đông lạnh ( 1 trên 1 hoặc 2 trên 1),bởi vì điều này đã được chứng minh làm giảm được tỉ lệ biến chứng và tỉ lệ tử vong. Chú ý theo dõi sự rối loạn điện giải của người mẹ khi bệnh nhân được áp dụng truyền máu khối lượng lớn.
Việc quản lý điều trị thành công nhau cài răng lược phần lớn tùy thuộc vào có chẩn đoán được trước sinh hay không. Vì vậy, tầm quan trong của vấn đề là việc nhận ra các thai kỳ nguy cơ, nhận biết được khả năng chẩn đoán của siêu âm và chuẩn bị kỹ lưỡng cho cuộc phẫu thuật bằng cách đảm bảo chuẩn bị một đội ngũ đa chức năng có chuyên môn kỹ thuật cao sẵn sàng cho công việc. Thông qua các bước chuẩn bị và áp dụng như vậy sẽ giúp đạt được kết cục tốt đẹp cho cả mẹ và con.
Nhau bong non
Nhau bong non được định nghĩa là khi có sự hiện diện của máu tụ ở phía sau hoặc bên trong bánh nhau. Sự chảy máu có thể xảy ra phía sau màng ối. Tần suất của nhau bong non vào khoảng 0.5-1% (37). Triệu chứng lâm sàng là xuất huyết kèm đau bụng do những cơn co thắt tử cung. Không giống như nhau tiền đạo, siêu âm có thể chẩn đoán với độ nhạy đạt gần 100%. Trong trường hợp nhau bong non, độ nhạy của siêu âm trong phát hiện máu tụ được báo cáo chỉ khoảng 50% (38) và vì vậy chúng ta không thể chỉ trông cậy vào siêu âm để có được chẩn đoán khi đứng trước những bệnh nhân có dấu hiệu và triệu chứng gợi ý có nhau bong non. Chẩn đoán lâm sàng sẽ dựa vào bệnh sử, khám lâm sàng , những dấu chứng thể hiện trên biểu đồ tim thai- cơn gò, khi đánh giá cuộc sinh nên dựa trên những dấu hiệu khởi phát để chẩn đoán nhau bong non. Việc siêu âm khảo sát bánh nhau là một xét ngiệm và có thể có ích khi ghi nhận có một bánh nhau đang bị chảy máu. Một khảo sát siêu âm có kết quả bình thường thì không đủ khả năng loại trừ nhau bong non.
Các dấu hiệu của nhau bong non trên siêu âm có thể là một khối phản âm hơi kém nằm ở phía sau bánh nhau hoặc phía sau màng ối ngay vị trí mép bánh nhau, giống như một khối máu đông ở các tạng (Hình 8.22). Doppler màu sẽ giúp khẳng định do không có dòng chảy bên trong khối máu đông khi điều chỉnh thang xám với vận tốc thấp.
Hình 8.22: Hình ảnh siêu âm ngả âm đạo của một thai kỳ có nhau bong non. Hãy chú ý sự hiện diện của khối máu đông (đầu mũi tên và mũi tên) phía sau của màng ối và phía trước của cổ tử cung (như chú thích). Lưu ý rằng siêu âm có thể bỏ sót nhau bong non trong nhiều trường hợp – xem chi tiết trong bài viết.
References:
Jaffe R, Jauniaux E, Hustin J: Maternal circulation in the first trimester human placenta – myth or reality? Am J Obstet Gynecol 176:695,1997.
Fox H: The development and structure of the placenta. In Fox H 9ed): Pathology of the Placenta, 2nd ed. London, WB Saunders Co. Ltd., 1997, pp1-41.
Tonsong T, Boonyanurak P: Placental thickness in the first half of pregnancy. J Clin Ultrasound 32:231, 2004.
Iyasu S, Saftlas AK, Rowley DL, Koonin LM, Lawson HW, Atrash HK. The epidemiology of placenta previa in the United States, 1979 through 1987. Am J Obstet Gynecol 93; 168:1424–9.
Ananth CV, Wilcox AJ, Savitz DA, Bowes WA Jr., Luther ER. Effect of maternal age and parity on the risk of uteroplacental bleeding disorders in pregnancy. Obstet Gynecol 1996;88:511–6.
Reddy UM, Abuhamad AZ, Levine D, Saade GR. Fetal Imaging Executive Summary of a Joint Eunice Kennedy Shriver National Institute of Child Health and Human
Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in
Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. J Ultrasound Med 2014; 33:745–757.
Timor-Tritsch IE, Yunis RA. Confirming the safety of transvaginal sonography in patients suspected of placenta previa. Obstet Gynecol 1993;81:742–4.
Oyelese KO, Turner M, Lees C, Campbell S. Vasa previa: an avoidable obstetric tragedy. Obstet Gynecol Surv 1999;54:138–45.
Francois K, Mayer S, Harris C, Perlow JH. Association of vasa previa at delivery with a history of second-trimester placenta previa. J Reprod Med 2003;48:771–4.
Miller, D., Chollet, J.A., Goodwin, T. M. (1997). Clinical risk factors for placenta previa–placenta accreta. American Journal of Obstetrics and Gynecology, 177(1): 210214.
Wehrum, M.J., Buhimschi, I.A., Salafia, C., Thung, S. Bahtiyar, M.O., and Werner, E.F., et al. (2011). Accreta complicating complete placenta previa is characterized by reduced systemic levels of vascular endothelial growth factor and by epithelial-to-mesenchymal transition of the invasive trophoblast. American Journal of Obstetrics and Gynecology, 204(5): e1-411.
Tantbirojn, P., Crum, C. P., Parast, M. M. (2008). Pathophysiology of placenta accreta:the roll of deciduas and extravillous trophoblast. Placenta, 29(7): 639-45.
Strickland, S. Richards, W. G. (1992). Invasion of the trophoblast. Cell, 71: 355-7.
Belfort, M.A. (2010). Placenta accreta. American Journal of Obstetrics and Gynecology, 203(5): 430-9
Hull,A.D., Resnik, R. (2010). Placenta Accreta and Postpartum Hemorrhage. Clinical Obstetrics and Gynecology, 53(1): 228-36.
Silver, R. M., Landon, M. B., Rouse, D. J., Leveno, K. J., Spong, C. Y., Thom, E. A., et al. (2006). Maternal Morbidity Associated With Multiple Repeat Cesarean Deliveries. Obstetrics & Gynecology, 107(6): 1226-32.
Comstock, C.H., Wesley, L., Vettraino, I.M., Bronsteen, R.A. (2003). The Early Sonographic Appearance of Placenta Accreta. The Journal of Ultrasound in Medicine, 22(1): 19-23.
Berkley EM, Abuhamad AZ (2013). Prenatal diagnosis of placenta accreta: Is sonography all we need? The Journal of Ultrasound in Medicine, 32: 1345.
Comstock, C.H., Love, J.J., Bronsteen, R.A., Lee, W., Vettraino, I.M., Huang,R.R. (2004). Sonographic detection of placenta accreta in the second and third trimesters of pregnancy. American Journal of Obstetrics and Gynecology, 190(4): 1135-40.
Gielchinsky, Y., Mankuta, D., Rojansky, N. ,Laufer, N., Gielchinsky, I., Ezra, Y. (2004). Perinatal Outcome of Pregnancies Complicated by Placenta Accreta. Obstetrics & Gynecology, 104(3): 527-30.
Hudon, L., Belfort, M. A., Broome, D. R. (1998). Diagnosis and Management of Placenta Percreta: A Review. Obstetrical & Gynecological Survey, 53(8): 509-17.
Finberg, H.J., Williams, J.W. (1992). Placenta accreta: prospective sonographic diagnosis in patients with placenta previa and prior cesarean section. Journal of Ultrasound in Medicine, 11(7): 333-43.
Royal College of Obstetricians and Gynaecologists (RCOG), (2011). Placenta praevia, placenta praevia accreta and vasa praevia: diagnosis and management. Royal College of Obstetricians and Gynaecologists (RCOG); 26. (Green-top guideline; no. 27).
Hull, A.D., Salerno, C.C., Saenz, C.C., Pretorius, D.H. (1999). Three-Dimensional Ultrasonography and Diagnosis of Placenta Percreta with Bladder Involvement. Journal of Ultrasound in Medicine, 18(12): 856-6.
Baughman, W.C., Corteville, J.E., Shah, R.R. (2008). Placenta Accreta: Spectrum of US and MR Imaging Findings. Radiographics, 28(7): 1905-16.
Comstock, C.H. (2005). Antenatal diagnosis of placenta accreta: a review. Ultrasound in Obstetrics and Gynecology, 26(1): 89-96.
Warshak, C. R., Eskander, R., Hull, A. D., Scioscia, A. L., Mattrey, R. F., Benirschke, K., et al. (2006). Accuracy of Ultrasonography and Magnetic Resonance Imaging in the Diagnosis of Placenta Accreta. Obstetrics & Gynecology, 108(3): 573-81.
Lax, A., Prince, M. R., Mennitt, K. W., Schweback, J. R., Budorick, N. E. (2007). The value of specific MRI features in the evaluation of suspected placental invasion. Magnetic Resonance Imaging, 25(1): 87-93.
Derman, A. Y., Nikac, V., Haberman, S., Zelenko, N., Opsha, O., Flyer, M. (2011). MRI of Placenta Accreta: A New Imaging Perspective. American Journal of Roentgenology, 197(6): 1514-21.
McLean, L. A., Heilbrun, M. E., Eller, A. G., Kennedy, A. M., Woodward, P. J. (2011). Assessing the Role of Magnetic Resonance Imaging in the Management of Gravid Patients at Risk for Placenta Accreta. Academic Radiology, 18(9): 1175-80.
O’Brien, J. M., Barton, J. R., Donaldson, E. S. (1996). The management of placenta percreta: Conservative and operative strategies. American Journal of Obstetrics and Gynecology, 175(6): 1632-8.
Robinson BK and Grobman WA (2010). Effectiveness of timing strategies for delivery of individuals with placenta previa and accrete. Obstetrics & Gynecology 116;835-42
Practice Guidelines for Obstetric Anesthesia (2007). Anesthesiology, 106(4): 843-63.
Kuczkowski, K. M. (2006). Anesthesia for the repeat cesarean section in the parturient with abnormal placentation: What does an obstetrician need to know? Archives of Gynecology and Obstetrics, 273(6): 319-21.
Sentilhes L, Ambroselli C, Kayem G, et al (2010). Maternal outcome after conservative treatment of placenta accrete. Obstetrics & Gynecology 115;526-34.
El-Hamamy E, Wright A, B-Lynch. The B-Lynch suture technique for postpartum hemorrhage: a decade of experience and outcome. J Obstet Gynaecol. 2009 May;29(4):278-83.
Abu-Heija A, al-Chalabi H, el-Iloubani N: Abruptio placentae: risk factors and perinatal outcome. J Obstet Gynaecol Res 24:141, 1998.
Sholl JS: Abruptio placentae; clinical management in nonacute cases. Am J Obstet Gynecol 156:40, 1987.
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD