Lian, Jin Xiong RN
Nursing Critical Care: January 2009 – Volume 4 – Issue 1 – p 43-55
doi: 10.1097/01.CCN.0000343236.47814.d8
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Các dạng sóng của máy thở cung cấp thông tin thời gian thực về sự tương tác của máy thở với bệnh nhân và chức năng của máy thở. Tìm hiểu kiến thức cơ bản về các dạng sóng của máy thở, cách chúng được diễn giải và cách bạn có thể sử dụng thông tin này khi chăm sóc bệnh nhân của mình.
Các dạng sóng của máy thở cung cấp thông tin thời gian thực về sự tương tác giữa bệnh nhân và máy thở và chức năng của máy thở. Bạn có thể quan sát sự thay đổi tình trạng của bệnh nhân từ nhịp thở này sang nhịp thở khác, phát hiện các vấn đề liên quan đến thở máy, đánh giá đáp ứng của bệnh nhân với các biện pháp can thiệp, đánh giá cơ học phổi và sử dụng thông tin này để điều chỉnh liệu pháp khi cần thiết. Thật không may, hầu hết các bác sĩ lâm sàng tại giường bệnh không quen thuộc với dạng sóng máy thở.1–3 Trong bài viết này, tôi sẽ mô tả những điều cơ bản về dạng sóng máy thở, cách chúng được diễn giải và cách bạn có thể sử dụng thông tin này khi chăm sóc bệnh nhân của mình.
Khái niệm cơ bản về dạng sóng máy thở
Dạng sóng của máy thở hiển thị ba thông số chính: áp lực, lưu lượng và thể tích. Các đường cong dạng sóng của máy thở có thể biểu thị áp lực, lưu lượng hoặc thể tích theo thời gian; các vòng lặp có thể đại diện cho áp lực và lưu lượng được vẽ biểu đồ dựa trên thể tích.1,4
Thời gian (tính bằng giây) luôn được vẽ trên trục hoành; áp lực, lưu lượng và thể tích được vẽ trên trục tung. Áp lực đường thở (Paw) được đo bằng cm H2O, và thể tích khí lưu thông (VT) được đo bằng mililit.
Nếu bệnh nhân đang thở máy kiểm soát thể tích, bác sĩ lâm sàng sẽ cài đặt thể tích và kiểu lưu lượng (thông tin chi tiết về điều này ngay sau đây). Áp lực có thể thay đổi và bị ảnh hưởng bởi sức cản đường thở của bệnh nhân, độ giãn nở của thành ngực và phổi, và kiểu lưu lượng đã chọn.1,4 Áp lực hít vào tăng lên cho đến khi cung cấp đủ thể tích khí lưu thông đã được cài đặt trước.
Trong thông khí kiểm soát áp lực, áp lực được cố định bởi bác sĩ lâm sàng, và áp lực tăng nhanh đến mức cài đặt và được duy trì ở mức đó trong suốt quá trình hít vào. Thể tích và lưu lượng thay đổi tùy thuộc vào sức cản đường thở của bệnh nhân và độ giãn nở của thành ngực và phổi.4,5 Các nhịp thở của máy thở được kích hoạt bởi máy thở (kích hoạt theo thời gian).
Thông khí hỗ trợ áp lực cũng tương tự – áp lực tăng nhanh đến mức hỗ trợ áp lực đã cài đặt và được duy trì ở mức đó trong thời gian hít vào – nhưng nhịp thở của máy thở được khởi động bởi bệnh nhân. Thể tích và lưu lượng thay đổi tùy thuộc vào cài đặt hỗ trợ áp lực, nỗ lực hít vào và thời gian hít vào của bệnh nhân, sức cản đường thở và độ giãn nở của bệnh nhân.
Nhịp thở có áp lực (kiểm soát áp lực hoặc hỗ trợ áp lực) tạo ra một dạng hình vuông trong các đường cong áp lực-thời gian. Bây giờ chúng ta hãy xem xét các loại dạng sóng.
Xem xét các đường cong
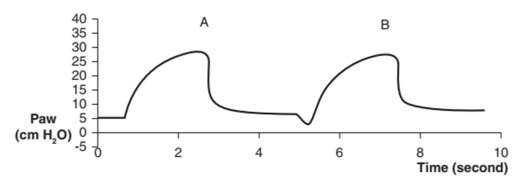
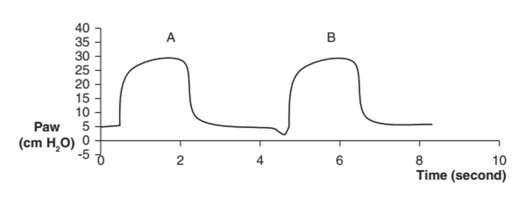
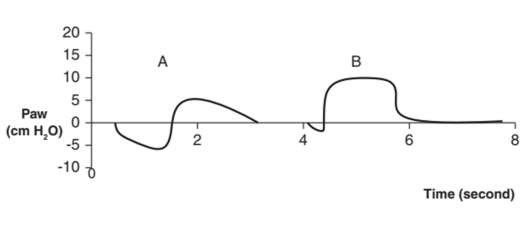
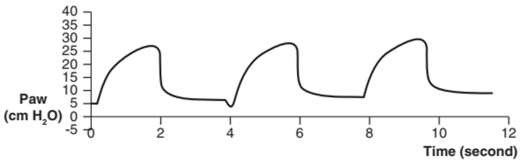
Trong các đường cong áp lực – thời gian như Hình 1, 2 và 3, áp lực dương được vẽ phía trên trục hoành và áp lực âm được vẽ bên dưới nó. Đường cong bắt đầu ở đường cơ sở bằng 0 hoặc áp lực dương cuối thì thở ra bên ngoài được đặt trước (PEEPe). Bạn có thể đo áp lực đỉnh hít vào (PIP) trên loại đường cong này.
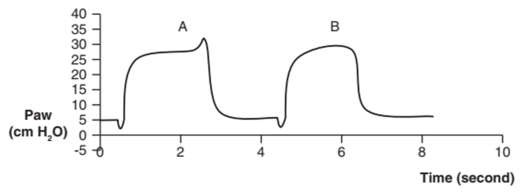
Hình 1: Đường cong áp lực – thời gian của thông khí kiểm soát thể tích. Một nhịp thở bắt buộc bắt đầu bởi máy thở (A) được đặc trưng bởi áp lực dương tăng ngay khi bắt đầu thở. Ngược lại, nhịp thở bắt buộc do bệnh nhân bắt đầu (B) có độ lệch âm ngay từ đầu. PEEPe được đặt ở 5 cm H2O trong ví dụ này.
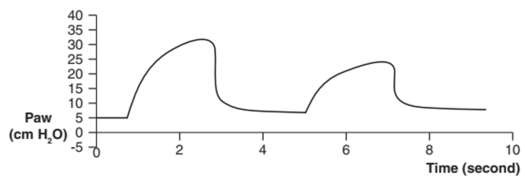
Hình 2: Đường cong áp lực – thời gian của thông khí kiểm soát áp lực. Các dạng sóng vuông là đặc trưng của thông khí kiểm soát áp lực. Trong ví dụ này, PEEPe được đặt ở 5 cm H2O. Áp lực tăng trực tiếp từ đường cơ sở (A) cho thấy nhịp thở bắt đầu bằng máy thở. Một độ lệch âm nhỏ trước khi tăng áp lực dương thứ hai (B) gợi ý một nhịp thở do bệnh nhân bắt đầu.
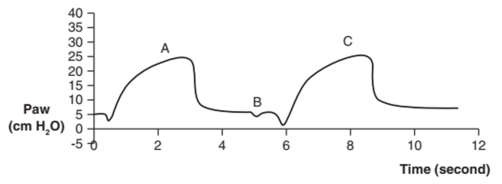
Hình 3: Đường cong áp lực thời gian của nhịp thở tự phát. So sánh một nhịp thở tự phát không có hỗ trợ áp lực hoặc PEEPe (A) với một nhịp thở có hỗ trợ áp lực 10 cm H2O (B). Lưu ý sự gia tăng nhanh chóng của áp lực đến mức hỗ trợ áp lực được xác định trước, điều này làm cho phần hít vào của dạng sóng B có dạng hình vuông.
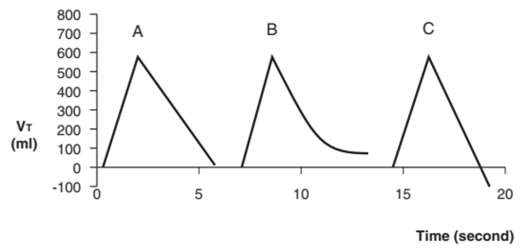
Trong một đường cong thể tích – thời gian như Hình 4, thể tích hít vào được vẽ dưới dạng dốc lên và thể tích thở ra là dốc xuống.
Hình 4: Đường cong thể tích – thời gian. Một đường cong thể tích – thời gian bình thường được thể hiện trong (A); ở (B), đường cong thở ra không trở lại đường cơ sở, cho thấy có rò rỉ khí từ nhánh thở ra của máy thở hoặc PEEP tự động. Trong (C), đường cong thở ra giảm xuống dưới đường cơ bản do thở ra tích cực hoặc hiệu chuẩn không chính xác của đầu dò lưu lượng.
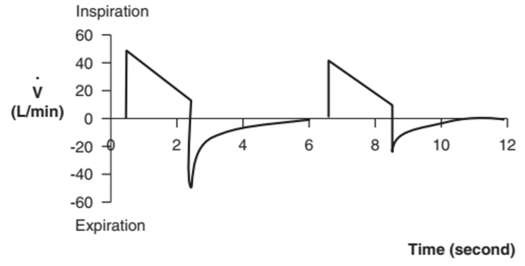
Trong một đường cong lưu lượng – thời gian như Hình 5, lưu lượng hít vào được vẽ phía trên trục hoành và lưu lượng thở ra bên dưới nó.2,4,5 Thời gian hít vào và thở ra có thể được theo dõi bằng cách kiểm tra các đường cong thể tích – thời gian và lưu lượng – thời gian.
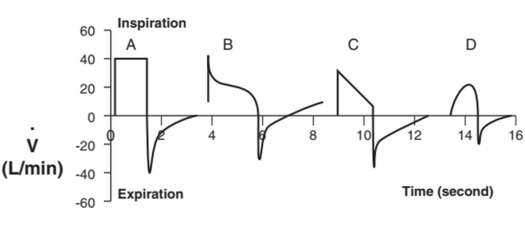
Hình 5: Các đường cong lưu lượng – thời gian khác nhau. Kiểu lưu lượng vuông (A) dẫn đến PIP cao hơn và thời gian hít vào ngắn hơn có thể được nhìn thấy trong thông khí kiểm soát thể tích. Các đường cong (B) và (C) lần lượt hiển thị các đoạn dốc giảm tốc và đi xuống, có liên quan đến PIP thấp hơn và thời gian hít vào dài hơn. Chúng xảy ra trong thông khí kiểm soát áp lực và thông khí hỗ trợ áp lực. Dạng sóng sin (D) có thể làm tăng PIP và có thể được sử dụng trong thông khí kiểm soát thể tích.
Hầu hết các máy thở hiện đại đều có một số kiểu lưu lượng. Bởi vì không có đủ nghiên cứu so sánh những ưu điểm và nhược điểm của các kiểu lưu lượng khác nhau, sự lựa chọn là tùy thuộc vào bác sĩ lâm sàng.6,7–11
Với hệ thống thông khí kiểm soát thể tích, người vận hành thường có thể chọn các kiểu lưu lượng vuông, giảm tốc, dốc xuống hoặc hình sin. Các kiểu lưu lượng giảm dần xảy ra trong kiểm soát áp lực hoặc thông khí hỗ trợ áp lực.2,6,10,11
Kiểu lưu lượng hình vuông (Hình 5, A) có một lưu lượng không khí không đổi trong quá trình hít vào, giúp rút ngắn thời gian hít vào và kéo dài thời gian thở ra. Thật không may, kiểu lưu lượng này cũng có liên quan đến PIP cao hơn và nguy cơ tổn thương phổi do máy thở (VILI) cao hơn.
Trong các kiểu lưu lượng dốc giảm tốc và giảm dần, (Hình 5, B và C, tương ứng), lưu lượng đỉnh được cung cấp tại thời điểm bắt đầu hít vào và lưu lượng sau đó giảm xuống cho đến khi cung cấp thể tích cài đặt hoặc đạt được áp lực mục tiêu. So với kiểu lưu lượng vuông, kiểu lưu lượng dốc tạo ra PIP thấp hơn, nhưng làm tăng áp lực đường thở trung bình và kéo dài thời gian hít vào.
Kiểu lưu lượng hình sin (Hình 5, D) bắt chước nhịp thở tự phát và được đặc trưng bởi gia tốc dần dần và nhỏ dần. Kiểu lưu lượng này có thể làm tăng PIP và gây khó chịu cho bệnh nhân.
Kiểu lưu lượng giảm tốc được khuyến nghị cho những bệnh nhân có hội chứng suy hô hấp cấp tính (ARDS) và tổn thương phổi cấp tính, vì ngoài việc giảm nguy cơ VILI, tốc độ dòng khí chậm và tăng áp lực đường thở trung bình giúp cung cấp khí đồng đều hơn, giảm xẹp phế nang và khoảng chết, tăng cường huy động phế nang, giảm sự xẹp của các đường thở nhỏ và cải thiện quá trình oxy hóa. 1,9,10,12,13
Nhược điểm của lưu lượng giảm là thời gian thở ra rút ngắn có thể tạo ra bẫy khí và làm tăng PEEP tự động (auto-PEEP). Do đó, dạng sóng vuông thường được sử dụng cho bệnh nhân hen suyễn hoặc bệnh phổi tắc nghẽn mãn tính (COPD).10,14 Tuy nhiên, một số nghiên cứu cho thấy dạng sóng giảm tốc có lợi hơn cho bệnh nhân COPD vì nó làm giảm sức cản của đường thở, giảm công của máy thở, và cải thiện sự phân bố khí.8,15
Xem xét các vòng lặp
Việc vẽ hai thông số thay đổi với nhau sẽ tạo ra một vòng lặp, chẳng hạn như vòng lặp áp lực – thể tích (PV) hoặc lưu lượng – thể tích (FV).
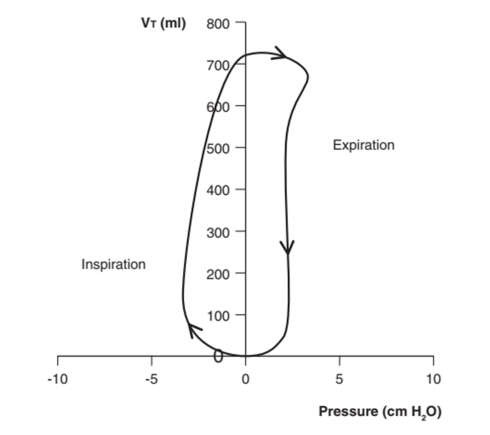
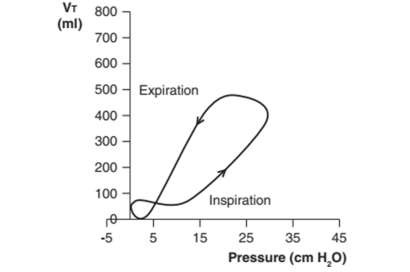
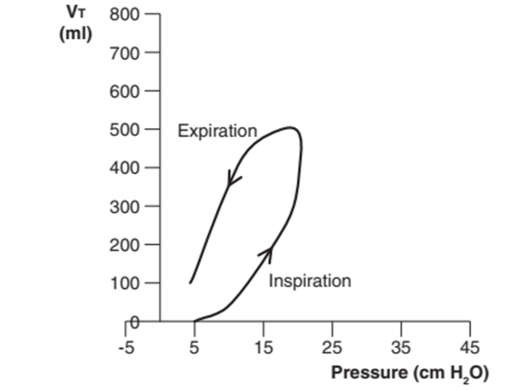
Vòng lặp PV hiển thị mối quan hệ giữa áp lực và thể tích. Nhịp thở tự phát mà không có PEEPe hoặc áp lực hỗ trợ tạo ra áp lực âm trong quá trình tạo hít vào và áp lực dương khi thở ra. Đường cong hít vào được vẽ ở phía bên trái của trục tung và đường cong thở ra ở phía bên phải (Hình 6). Vòng lặp bắt đầu tại giao điểm của các trục (điểm 0) và được vẽ theo chiều kim đồng hồ.
Hình 6: Vòng lặp PV của nhịp thở tự phát không có PEEPe hoặc hỗ trợ áp lực. Vòng lặp bắt đầu từ điểm 0 và được vẽ theo chiều kim đồng hồ.
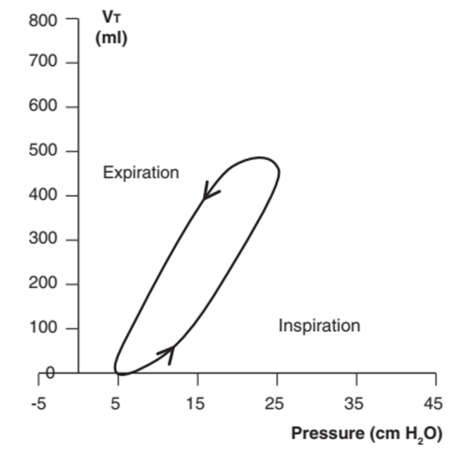
Hình 7: Vòng lặp PV của nhịp thở bắt buộc do máy thở bắt đầu với thông khí kiểm soát thể tích. Vòng lặp bắt đầu ở mức PEEPe đã đặt là 5 cm H2O và di chuyển ngược chiều kim đồng hồ.
Với thông khí kiểm soát thể tích, kiểm soát áp lực hoặc hỗ trợ áp lực, áp lực tăng trong khi hít vào và giảm khi thở ra, do đó, vòng lặp PV luôn di chuyển ngược chiều kim đồng hồ. Bạn sẽ thấy sự khác biệt nhỏ giữa các cấu hình vòng lặp PV trong kiểm soát thể tích, kiểm soát áp lực và thông khí hỗ trợ áp lực. (Hình 7 và 8 cho thấy nhịp thở kiểm soát thể tích.)4,5
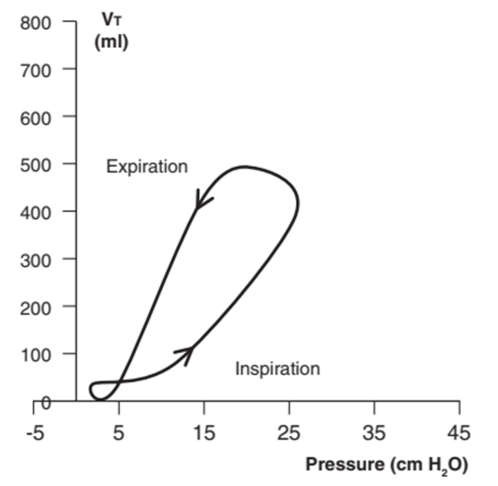
Hình 8: Vòng lặp PV của nhịp thở bắt buộc do bệnh nhân bắt đầu với thông khí kiểm soát thể tích. Nỗ lực của bệnh nhân tạo ra một dạng sóng “đuôi kích hoạt” nhỏ ở phía bên trái của vòng lặp PV khi bắt đầu hít vào. PEEPe được đặt ở 5 cm H2O.
Các nhịp thở khởi động bởi máy thở được kích hoạt theo thời gian (Hình 7). Nhịp thở do bệnh nhân bắt đầu tạo ra áp lực âm hoặc dương nhỏ hơn PEEPe đã đặt để tạo thành “đuôi kích hoạt” khi bắt đầu hít vào (Hình 8). Kích thước của “đuôi kích hoạt” phản ánh công thở cần thiết của bệnh nhân để kích hoạt máy thở (nó cũng bị ảnh hưởng bởi cài đặt độ nhạy).5,9,16 Cài đặt độ nhạy không nhạy yêu cầu bệnh nhân nỗ lực nhiều hơn để kích hoạt máy thở. Kết quả là, công thở tăng lên.
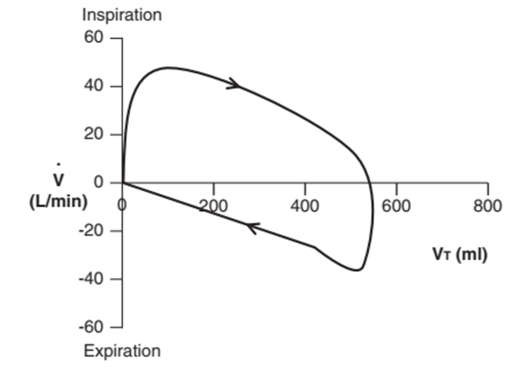
Với vòng lặp FV, lưu lượng hít vào có thể được biểu diễn trên hoặc dưới trục hoành tùy thuộc vào cấu hình của máy thở. Hình dạng của vòng được xác định bởi cơ học phổi của bệnh nhân, kiểu lưu lượng đặt trước và chế độ máy thở (Hình 9). Giá trị quan trọng của vòng lặp FV là đánh giá liệu pháp giãn phế quản. Các vòng lặp này cũng có thể được sử dụng để xác định rò rỉ không khí hoặc PEEP tự động, được thể hiện là vòng lặp không đóng lại ở điểm 0.5,16,17 (Bẫy khí hoặc không khí còn lại trong đường thở khi thở ra tạo ra áp lực dương, hoặc PEEP tự động.)
Hình 9: Vòng lặp lưu lượng – thể tích của thông khí áp lực với kiểu lưu lượng dốc giảm dần. Sự hít vào được biểu thị bằng đường cong phía trên đường cơ sở và thở ra bằng đường cong bên dưới đường cơ sở.
Nhận định các trục trặc
Bây giờ bạn đã biết về hình dạng của các dạng sóng bình thường, hãy xem cách bạn có thể sử dụng công cụ cạnh giường không xâm lấn này để theo dõi đáp ứng của bệnh nhân với hỗ trợ thở máy.
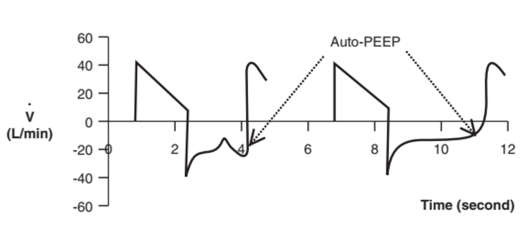
Nhận dạng auto-peep.
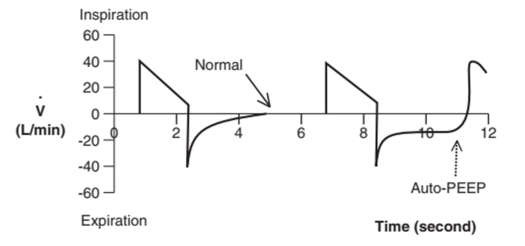
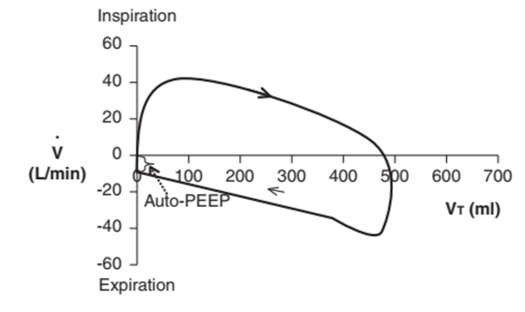
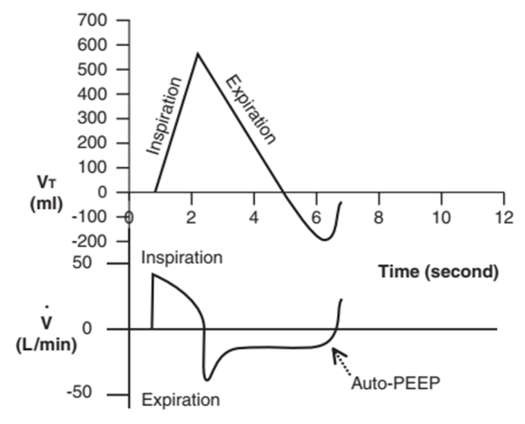
Kiểm tra đường cong lưu lượng – thời gian của bệnh nhân: Nếu phần thở ra của đường cong không trở lại đường cơ sở trước khi hít vào tiếp theo, bệnh nhân có PEEP tự động (Hình 10).1,4,19 Trên vòng lặp FV, PEEP tự động có thể là thủ phạm nếu đường cong thở ra không trở lại điểm bắt đầu để hoàn thành vòng lặp (Hình 11).16,19
Hình 10: PEEP tự động trên đường cong lưu lượng – thời gian. Khi đường cong thở ra không trở lại mức ban đầu trước khi hít vào tiếp theo, bệnh nhân đã bị PEEP tự động.
Hình 11: PEEP tự động trên vòng lặp FV. Một vòng lặp lưu lượng – thể tích không đóng trên đường cong thở ra cho biết PEEP tự động.
Các nguyên nhân phổ biến của auto-PEEP bao gồm thời gian thở ra không đủ và sức cản đường thở ngày càng tăng. Thời gian thở ra không đủ có thể do nhịp thở nhanh hoặc thời gian hít vào kéo dài do dòng thở chậm. Tăng sức cản đường thở có thể do co thắt phế quản, viêm đường hô hấp, chất tiết đường hô hấp, hoặc xẹp sớm các phế nang hoặc đường thở nhỏ khi thở ra. Auto-PEEP làm giảm sự trở lại của tĩnh mạch, giảm cung lượng tim và tăng công thở. Làm việc với bác sĩ lâm sàng để điều chỉnh cài đặt máy thở khi cần thiết, sử dụng thuốc giãn phế quản và thuốc chống viêm, và hút đàm cho bệnh nhân khi cần thiết để giảm sức cản đường thở.
Nhận biết bệnh nhân bị rối loạn đồng bộ máy thở.
Điều này xảy ra khi hỗ trợ thông khí không đáp ứng được yêu cầu của bệnh nhân hoặc không đồng bộ với hệ thống truyền động hô hấp (respiratory drive) của bệnh nhân. Ví dụ, đau hoặc kích động có thể làm tăng đáng kể truyền động hô hấp của bệnh nhân, gây ra rối loạn đồng bộ bệnh nhân – máy thở.15,20 Các yếu tố liên quan đến bệnh nhân trong rối loạn đồng bộ bệnh nhân – máy thở bao gồm truyền động hô hấp và cơ học phổi. Các yếu tố của máy thở bao gồm cài đặt độ nhạy, cung cấp lưu lượng, tiêu chí chấm dứt chu kỳ, chế độ thông khí và mức độ hỗ trợ thông khí.21–23
Ba loại rối loạn đồng bộ chính của máy thở cho bệnh nhân là lưu lượng, kích hoạt và chu kỳ. Xác định rối loạn đồng bộ bệnh nhân – máy thở càng sớm càng tốt là rất quan trọng vì tình trạng rối loạn đồng bộ làm tăng công thở và sự khó chịu của bệnh nhân và làm giảm hiệu quả của hỗ trợ thở máy.15,20,23 Giống như auto-PEEP và bẫy khí, rối loạn đồng bộ bệnh nhân – máy thở có thể được xác định trên các dạng sóng máy thở.
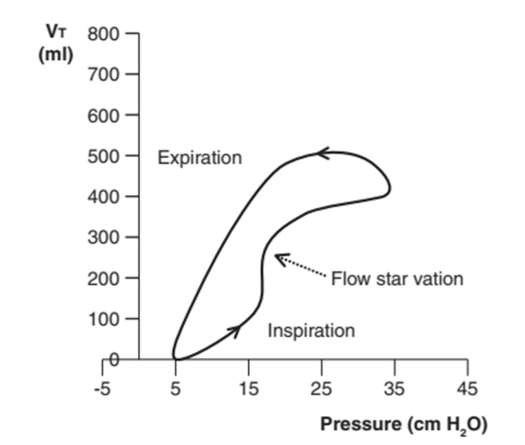
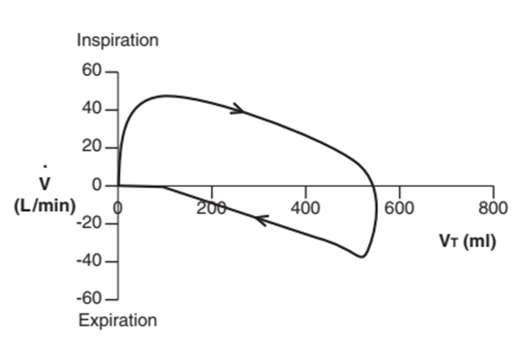
Rối loạn đồng bộ lưu lượng (còn gọi là đói lưu lượng) có nghĩa là bệnh nhân không nhận đủ không khí để đáp ứng nhu cầu chuyển hóa. Trên đường cong áp lực – thời gian, hình dạng lồi thông thường của nhánh hít vào sẽ có vẻ như bị lõm xuống, và bạn cũng sẽ thấy áp lực đường thở giảm (Hình 12).4,5,22,23 Mức độ lõm phụ thuộc về tốc độ lưu lượng đã đặt và nhu cầu của bệnh nhân. Trên vòng lặp PV, hãy tìm phần lõm trong đường cong hít vào hoặc hình dạng của “hình số 8” — điều này cho thấy bệnh nhân đang nỗ lực tích cực để hít nhiều lưu lượng khí hơn trong khi hít vào (Hình 13 và 14).5,7,19, 24
Hình 12: Sự không đồng bộ lưu lượng trên đường cong áp lực – thời gian. So sánh đường cong hít vào lồi biểu thị lưu lượng bình thường, đủ (A) với đường cong lưu lượng lõm khi áp lực đường thở giảm (B) cho thấy lưu lượng không đồng bộ (còn gọi là đói lưu lượng).
Hình 13: Sự không đồng bộ lưu lượng trên một vòng lặp PV. Sự lõm vào của đường cong hít vào cho thấy rằng lưu lượng khí không đủ để đáp ứng nhu cầu của bệnh nhân.
Can thiệp bằng cách tăng tốc độ lưu lượng hoặc thay đổi từ thông khí thể tích sang thông khí áp lực, điều này sẽ cung cấp thêm lưu lượng để đáp ứng các yêu cầu hít vào của bệnh nhân.
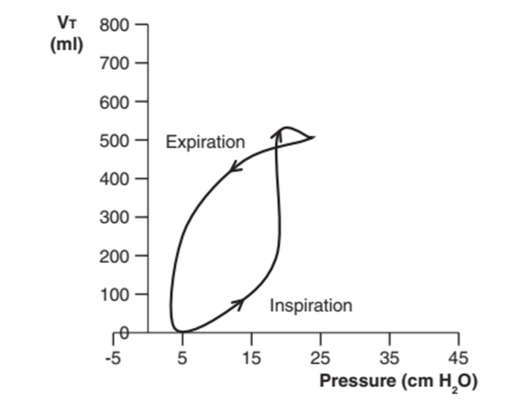
Hình 14: Sự không đồng bộ lưu lượng trên một vòng lặp PV. Trong ví dụ này, sự xuất hiện của hình số 8 của vòng lặp cho thấy sự không đồng bộ lưu lượng.
Rối loạn đồng bộ kích hoạt xảy ra khi nỗ lực hít vào của bệnh nhân không đủ để kích hoạt hỗ trợ thông khí. Nguyên nhân phổ biến là cài đặt độ nhạy thấp hoặc không nhạy và PEEP tự động, khiến bệnh nhân khó kích hoạt máy thở hơn (Hình 15 và 16). Trên đường cong áp lực – thời gian, bạn sẽ thấy rằng do cài đặt độ nhạy không phù hợp, độ lệch âm thể hiện nỗ lực hít vào của bệnh nhân không theo sau bởi sự gia tăng áp lực dương trên mức cơ bản (Hình 15). Điều chỉnh độ nhạy để đáp ứng nhiều hơn với nỗ lực của bệnh nhân.22–24 Nếu vấn đề là do bẫy khí hoặc PEEP tự động, hãy xin y lệnh điều chỉnh PEEPe để giảm công thở cho bệnh nhân có thể kích hoạt máy thở.23–25 (Hãy chú ý rằng việc áp dụng PEEPe cao có thể làm tăng PEEP tự động.)
Hình 15: Sự rối loạn kích hoạt trên đường cong áp lực – thời gian. Lưu ý sự lệch âm (nỗ lực hít vào của bệnh nhân), không theo sau bởi sự gia tăng áp lực dương trên mức cơ bản do cài đặt độ nhạy không nhạy.
Hình 16: Sự rối loạn kích hoạt trên đường cong lưu lượng – thời gian. Vì PEEP tự động, nỗ lực của bệnh nhân không thể kích hoạt máy thở.
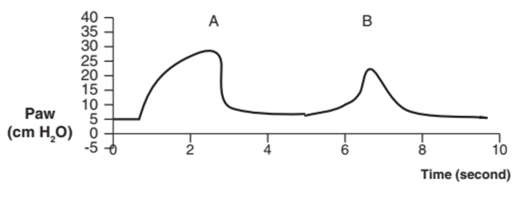
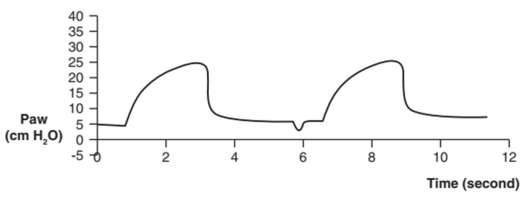
Rối loạn đồng bộ chu kỳ xảy ra khi lưu lượng hít vào của máy thở ngừng sớm hoặc tiếp tục trong thời gian thở ra thần kinh của bệnh nhân. Hình 17 cho thấy áp lực tăng đột biến khi kết thúc hít vào, cho thấy rằng bệnh nhân bắt đầu thở ra trước khi máy thở theo chu kỳ đến thở ra.5,15,22,24 Thông khí hỗ trợ áp lực thường theo chu kỳ lưu lượng, vì vậy rút ngắn thời gian hít vào bằng cách điều chỉnh tiêu chí chu kỳ lưu lượng tăng lên hoặc giảm mức hỗ trợ áp lực có thể giải quyết vấn đề này.15,22,23
Hình 17: Sự rối loạn chu kỳ trong quá trình thông khí hỗ trợ bằng áp lực. Sự tăng vọt áp lực (A) khi kết thúc thì hít vào trên đường cong áp lực -thời gian cho thấy rằng bệnh nhân bắt đầu thở ra trước khi máy thở chuyển sang giai đoạn thở ra. Việc rút ngắn thời gian hít vào bằng cách điều chỉnh tiêu chí chu kỳ (B) đã loại bỏ áp lực tăng đột biến.
Xác định các vấn đề với cài đặt độ nhạy cao.
Nếu bạn thấy sự gia tăng độ sâu của độ lệch âm trên đường cong áp lực – thời gian (Hình 18) hoặc “đuôi kích hoạt” lớn trên vòng lặp PV (Hình 19) khi bắt đầu hít vào, thì cài đặt độ nhạy có thể không nhạy. Điều này làm tăng công thở của bệnh nhân và ảnh hưởng đến hiệu quả của hỗ trợ thông khí.15,19,26 Mặt khác, cài đặt quá nhạy cảm có thể dẫn đến tự động kích hoạt (Hình 20), hoặc thở máy thở được kích hoạt mà bệnh nhân không có nỗ lực. Các nguyên nhân khác của tự động kích hoạt là dao động của tim (rung do nhịp đập của tim, có thể ảnh hưởng đến việc cung cấp lưu lượng máy thở và áp lực đường thở), rò rỉ bộ dây máy thở hoặc quá nhiều nước trong bộ dây máy thở.18,23,27,28 Bằng cách kiểm tra các dạng sóng của máy thở, bạn sẽ có thể xác định các cài đặt độ nhạy thích hợp nhất cho bệnh nhân của mình.
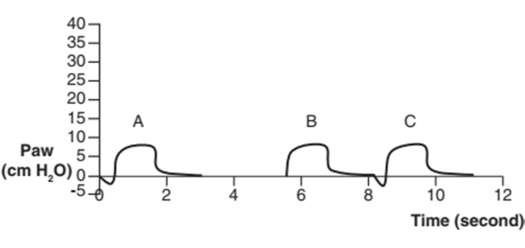
Hình 18: Điều chỉnh cài đặt độ nhạy. So sánh độ lệch âm cho thấy nỗ lực của bệnh nhân: Bệnh nhân cần nỗ lực nhỏ để kích hoạt một nhịp thở bắt buộc (A), một nỗ lực không hiệu quả dẫn đến không đáp ứng máy thở (B) và bệnh nhân cần cố gắng nhiều hơn để kích hoạt một nhịp thở bắt buộc bởi vì của cài đặt độ nhạy không nhạy (C).
Hình 19: Cài đặt độ nhạy không nhạy trên vòng lặp PV. Kích thước “đuôi kích hoạt” tăng lên có nghĩa là bệnh nhân phải nỗ lực nhiều hơn để kích hoạt máy thở vì cài đặt không nhạy.
Hình 20: Tự động kích hoạt. Trong dạng sóng này, A và C là các nhịp thở tự phát; B là máy thở được kích hoạt mà bệnh nhân không nỗ lực. Chế độ là thông khí hỗ trợ áp lực ở 10 cm H2O.
Phát hiện rò rỉ khí.
Nếu phần thở ra của đường cong thể tích – thời gian không trở lại đường cơ sở, nghi ngờ có rò rỉ không khí từ nhánh thở ra của bộ dây máy thở hoặc PEEP tự động (Hình 4).7,24 Lưu lượng đỉnh thở ra (PEFR) giảm trên đường cong lưu lượng – thời gian có thể do rò rỉ không khí từ nhánh thở ra của bộ dây máy thở hoặc tăng sức cản của đường thở (Hình 21).5,16
Hình 21: Rò rỉ khí hoặc tăng sức cản đường thở. Một sự giảm PEFR trên đường cong lưu lượng – thời gian gợi ý rò rỉ không khí từ nhánh thở ra của mạch thở, hoặc tăng sức cản đường thở.
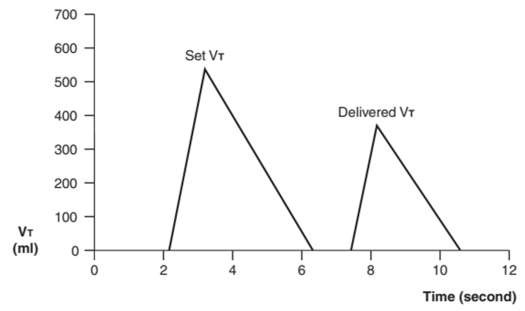
Rò rỉ khí từ nhánh hít vào của bộ dây máy thở hoặc tăng sức cản đường thở xuất hiện trên dạng sóng của máy thở khi PIP giảm (Hình 22). Một sự rò rỉ không khí từ nhánh hít vào của máy thở cũng có thể xuất hiện dưới dạng thể tích khí lưu thông được cung cấp nhỏ hơn thể tích khí lưu thông đã đặt (Hình 23).3,5
Hình 22: Rò rỉ khí trên đường cong áp lực – thời gian. Trong dạng sóng này, sự giảm PIP cho thấy có rò rỉ khí từ nhánh hít vào của máy thở, hoặc tăng sức cản của đường thở.
Hình 23: Rò rỉ khí trên đường cong thể tích – thời gian của thông khí kiểm soát thể tích. Thể tích khí lưu thông được cung cấp nhỏ hơn thể tích khí lưu thông đã đặt cho thấy có rò rỉ không khí từ nhánh hít vào của máy thở.
Trên các vòng lặp của máy thở, một vòng lặp không hoàn chỉnh cho thấy có sự rò rỉ khí, như được thể hiện trong Hình 24 (vòng lặp PV) và Hình 25 (vòng lặp FV). Nhìn vào điểm cuối của vòng lặp để ước tính lượng khí rò rỉ tính bằng mililit.5,16
Hình 24: Rò rỉ khí trên một vòng lặp PV. Đường cong thở ra trên vòng lặp này không quay trở lại điểm ban đầu, cho thấy một sự rò rỉ không khí là 100 mL.
Hình 25: Rò rỉ khí trên vòng lặp FV. Rò rỉ khí thở ra 100 mL tương tự trên vòng lặp FV, được chỉ ra bởi phần thở ra của vòng lặp không đóng ở điểm 0.
Xác định các vấn đề khác liên quan đến thở máy.
Thể tích khí lưu thông thở ra vượt quá thể tích khí lưu thông hít vào có thể do bệnh nhân thở ra tích cực (ví dụ, do PEEP tự động như trong Hình 26) hoặc hiệu chuẩn không chính xác của đầu dò lưu lượng của máy thở.16,24 Nếu thở ra chủ động là vấn đề, bệnh nhân có thể cần phải dùng thuốc an thần để cơ hô hấp được nghỉ ngơi. Máy thở có vấn đề về hiệu chuẩn sẽ cần được bảo dưỡng.
Đánh giá tác dụng của thuốc giãn phế quản.
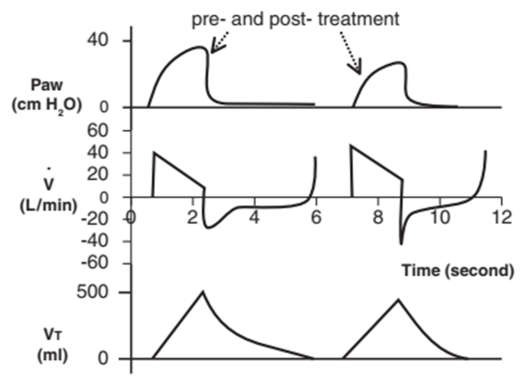
Liệu pháp giãn phế quản hiệu quả làm giảm sức cản của đường thở. Bạn sẽ thấy điều này là PIP giảm trên dạng sóng áp lực – thời gian, PEFR tăng và PEEP tự động ít sâu hơn trên dạng sóng lưu lượng – thời gian và rút ngắn thời gian thở ra trên đường cong lưu lượng – thời gian và thể tích – thời gian (Hình 27).5, 16,19
Hình 26: Thở ra chủ động. Auto-PEEP gây ra bệnh nhân thở ra chủ động được thể hiện dưới dạng độ lệch âm trên đường cong thể tích-thời gian vì thể tích thở ra vượt quá thể tích hít vào.
Hình 27: Đánh giá tác dụng của thuốc giãn phế quản. Các dạng sóng trước và sau cho thấy liệu pháp thuốc giãn phế quản hiệu quả làm giảm sức cản đường thở như thế nào. Trong đường cong áp lực – thời gian (trên cùng), PIP giảm. Trong đường cong lưu lượng – thời gian (giữa), PEFR tăng và PEEP tự động giảm. Thời gian thở ra được giảm theo đường cong lưu lượng – thời gian và thể tích – thời gian (dưới cùng).
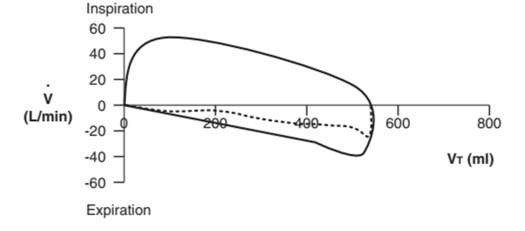
Trên vòng lặp FV, sức cản đường thở tăng lên được coi là PEFR giảm trên đường thở ra và sự trở lại điểm xuất phát không tuyến tính. Hình 28 cho thấy liệu pháp giãn phế quản hiệu quả làm tăng PEFR như thế nào và dẫn đến đường cong thở ra trở lại tuyến tính hơn.
Hình 28: Thay đổi sức cản đường thở. Đường nét đứt cho thấy PEFR giảm trên vòng lặp FV, cho thấy sức cản đường thở tăng lên. Liệu pháp giãn phế quản hiệu quả làm tăng PEFR và phục hồi đường cong thở ra về hình dạng tuyến tính hơn (đường liền nét).
Xác định mức độ phong tỏa thần kinh cơ.
Một nhịp thở do bệnh nhân bắt đầu bằng cách phong tỏa thần kinh cơ được gọi là “nhịp thở đột phá”, và chỉ ra mức độ không đủ của thuốc giãn cơ hoặc mức độ giảm dần của thuốc giãn cơ. Trong Hình 29, bạn có thể thấy độ lệch âm biểu thị nhịp thở do bệnh nhân bắt đầu trên đường cong áp lực thời gian. Đây là một cách đơn giản và đáng tin cậy để xác định xem mức độ phong tỏa thần kinh cơ có đủ hay không.
Hình 29: Đánh giá mức độ phong tỏa thần kinh cơ. Một nhịp thở do bệnh nhân bắt đầu (nhịp thở đột phá) ở mốc 4 giây trên dạng sóng này cho thấy sự phong tỏa thần kinh cơ là không đủ hoặc đang giảm dần. Chế độ là thông khí kiểm soát thể tích.
Theo dõi sức cản và độ giãn nở hô hấp.
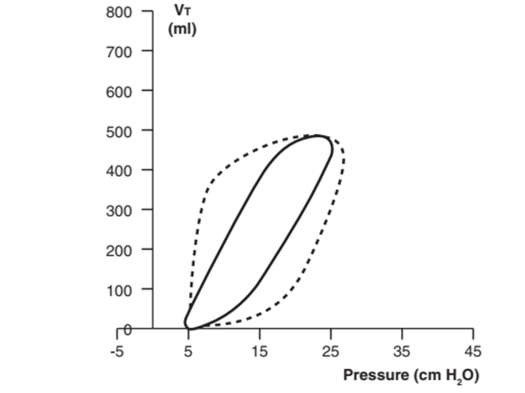
Những thay đổi về sức cản của đường thở và độ giãn nở của thành ngực và phổi có thể được xác định bằng cách xem xét các vòng lặp PV hoặc FV. Ví dụ, vòng cung PV mở rộng hoặc tăng lên cho thấy sức cản đường thở tăng lên (Hình 30).4,5,7
Hình 30: Thay đổi sức cản đường thở. Vòng PV bình thường, được thể hiện dưới dạng đường liền nét, mở rộng hoặc hình cung (đường đứt nét) khi sức cản đường thở của bệnh nhân tăng lên.
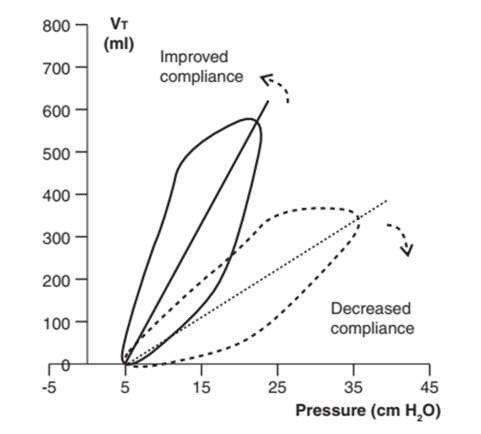
Độ dốc của vòng lặp PV chủ yếu bị ảnh hưởng bởi độ giãn nở của thành ngực và phổi của bệnh nhân. Việc giảm độ giãn nở sẽ làm giảm độ dốc của vòng lặp PV và di chuyển nó về phía bên phải. Cải thiện độ giãn nở sẽ nâng độ dốc và di chuyển nó về phía bên trái (Hình 31).4,5,16,17 Ví dụ, nếu độ giãn nở của lồng ngực bị giảm do cổ trướng hoặc béo phì, hãy đặt bệnh nhân ở tư thế Fowler cao để cải thiện độ giãn nở và thông khí của lồng ngực. Những thay đổi về dạng sóng của máy thở sẽ rõ ràng sau can thiệp này.
Hình 31: Thay đổi mức độ độ giãn nở của phổi. Giảm độ giãn nở của phổi làm giảm độ dốc của vòng lặp PV (đường đứt nét); cải thiện độ giãn nở làm tăng độ dốc (đường liền nét).
Cả hai vòng lặp PV và FV có thể được sử dụng để ước tính sức cản đường hô hấp. Những thay đổi về độ giãn nở của phổi có thể được theo dõi bằng cách kiểm tra những thay đổi trong các vòng lặp PV. Xem Hình 28, 30 và 31 để biết xu hướng động của sức cản đường hô hấp và độ giãn nở.5,7,17
Cài đặt peep và thể tích khí lưu thông tối ưu.
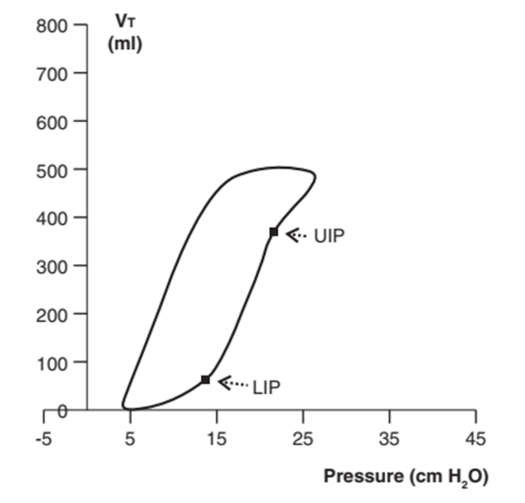
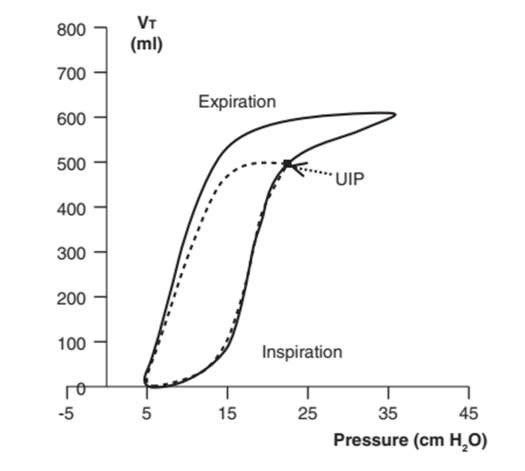
Với các vòng lặp PV, điểm uốn dưới (LIP) được coi là điểm áp lực nơi bắt đầu huy động hầu hết các phế nang. Các phế nang có thể được bơm phồng và mở ra nhanh chóng khi áp lực tăng lên trên điểm này (Hình 32). Quá căng phế nang xảy ra ở điểm uốn trên (UIP). Một sự gia tăng nhỏ thể tích khí lưu thông vượt quá mức này sẽ làm tăng áp lực đáng kể và dẫn đến sự quá căng của phế nang, khiến bệnh nhân có nguy cơ cao bị VILI (Hình 32 và 33).2,12,17,29
Hình 32: Cài đặt PEEPe tối ưu. Một số bác sĩ lâm sàng khuyên bạn nên đặt PEEPe trên điểm uốn dưới và giữ áp lực bình nguyên bên dưới điểm uốn trên, nếu những điểm này có thể được xác định trên một vòng lặp PV.
Hình 33: Cài đặt thể tích khí lưu thông tối ưu. Thể tích khí lưu thông 600 mL (vạch liền) tạo ra một “mỏ chim” ở cuối hít vào trên vòng lặp PV, cho thấy phế nang quá căng. Giảm thể tích khí lưu thông xuống 500 mL (đường đứt nét) sẽ loại bỏ “mỏ chim”.
Làm thế nào để cài đặt PEEPe tối ưu cho bệnh nhân ARDS vẫn còn nhiều tranh cãi.29 PEEPe không đủ làm cho phế nang không ổn định và đường thở nhỏ xẹp xuống. Sự đóng mở lặp đi lặp lại của các phế nang với mỗi chu kỳ thở máy làm tăng lực cắt và gây ra VILI. PEEPe quá mức cũng gây ra VILI và hạ huyết áp, giảm cung lượng tim và dẫn đến giảm cung cấp oxy. Một số bác sĩ khuyên nên đặt PEEPe ở mức cao hơn LIP từ 2 đến 4 cm H2O để ngăn ngừa xẹp phế nang và đường thở nhỏ, và giữ áp lực bình nguyên dưới UIP để ngăn ngừa tổn thương phổi.12,30–32
Tuy nhiên, LIP bị ảnh hưởng bởi nhiều yếu tố, chẳng hạn như tốc độ lưu lượng, PIP, hoạt động hô hấp của bệnh nhân, thành ngực và bụng của bệnh nhân. Không thể xác định được điểm uốn từ các vòng PV động trong điều kiện bình thường. Thuốc an thần ngắn hạn và phong tỏa thần kinh cơ cũng như PEEPe bằng không thường được yêu cầu để xác định vị trí LIP. Ngoài ra, không có phương pháp tiêu chuẩn nào để xác định vị trí chính xác của LIP. Do đó, ứng dụng lâm sàng của các điểm uốn bị hạn chế đáng kể, và hầu hết các bác sĩ lâm sàng chỉ định PEEPe và thể tích khí lưu thông dựa trên kinh nghiệm và sở thích.1,2,12,33–36
Một cách sử dụng khác đối với vòng lặp PV là thiết lập thể tích khí lưu thông tối ưu. Một “mỏ chim” ở cuối hít vào của vòng lặp PV cho thấy phế nang quá căng (Hình 33). Với thông khí kiểm soát thể tích, nên giảm thể tích khí lưu thông đặt trước để tránh tổn thương phổi.1,2,24 Fenstermacher và Hong9 khuyến nghị rằng thể tích khí lưu thông tối ưu được đặt tại điểm cách UIP 2 cm H2O. Những người khác khuyến nghị rằng thể tích khí lưu thông được đặt ở mức duy trì áp lực bình nguyên bên dưới điểm uốn trên.32,36
Kết luận
Đồ họa máy thở được cung cấp rộng rãi và là một công cụ giám sát giường bệnh có giá trị. Bằng cách hiểu tính hữu ích của thông tin đồ họa này, bạn sẽ có thể xác định và phản hồi các vấn đề kịp thời và thích hợp. Bằng cách hiểu cách diễn giải và áp dụng các dạng sóng của máy thở, bạn sẽ có thể nâng cao hiệu quả của thở máy và tối ưu hóa việc chăm sóc bệnh nhân.
Reference
Branson RD, Davis K, Campbell RS. Monitoring graphic displays of pressure, volume and flow: the usefulness of ventilator waveforms. World Federation J Crit Care. 2004;1(1):8–12.
Pruitt WC. Ventilator graphics made easy. RT. 2002;15(1):23–24,50.
Zahodnic RJ. Ventilation for life. Ventilator waveforms: an example of a structured approach to analysis. AARC Times. 2000;24(4):10–14.
Burns SM. Working with respiratory waveforms: how to use bedside graphics. AACN Clin Issues Adv Pract Acute Crit Care. 2003;14(2):133–144.
Shortall SP, Perkins LA. Ventilator graphics and waveform analysis. In: Pierce LNB, ed. Management of the Mechanically Ventilated Patient. 2nd ed. Elsevier Saunders; 2007.
Hess DR. Ventilator waveforms and the physiology of pressure support ventilation. Respir Care. 2005;50(2):166–186.
Puritan Bennett. Ventilator waveforms: Graphical presentation of ventilatory data. Pleasanton, CA, Tyco Healthcare, 2003.
Yang SC, Yang SP. Effects of inspiratory flow waveforms on lung mechanics, gas exchange, and respiratory metabolism in COPD patients during mechanical ventilation. Chest. 2002;12(6):2096–2104.
Fenstermacher D, Hong D. Mechanical ventilation: What have we learned? Crit Care Nurs Q. 2004;27(3):258–294.
Pilbeam SP. Initial ventilator settings. In: Pilbeam SP, Cairo JM, eds. Mechanical Ventilation: Physiological and Clinical Application, 4th ed. Elsevier; 2006.
Pierce LNB. Mechanical ventilation: indications, ventilator performance of the respiratory cycle, and initiation. In: Pierce LNB, ed. Management of the Mechanically Ventilated Patient. 2nd ed. Elsevier; 2007.
Donahoe M. Basic ventilator management: lung protective strategies. Surg Clin North Am. 2006;86(6):1389–1408.
Barbas CSV, De Matos GFJ, Pincelli MP, et al. Mechanical ventilation in acute respiratory failure: recruitment and high positive end-expiratory pressure are necessary. Curr Opin Crit Care. 2005;11(1):18–28.
Corbridge SJ, Corbridge TC. Severe exacerbations of asthma. Crit Care Nurs Q. 2004;27(3):207–230.
Nilsestuen JO, Hargett KD. Using ventilator graphics to identify patient-ventilator asynchrony. Respir Care. 2005;50(2):202–232.
Pilbeam SP. Ventilator graphics. In: Pilbeam SP, Cairo JM, eds. Mechanical Ventilation: Physiological and Clinical Applications. 4th ed. Elsevier Mosby; 2006.
Lucangelo U, Bernabe F, Blanch L. Respiratory mechanics derived from signals in the ventilator circuit. Respir Care. 2005;50(1):55–65.
Georgopoulos D, Prinianakis G, Kondili E. Bedside waveforms interpretation as a tool to identify patient-ventilator asynchronies. Intensive Care Med. 2006;32(1):34–47.
Dhand R. Ventilator graphics and respiratory mechanics in the patient with obstructive lung disease. Respir Care. 2005;50(2):246–259.
Hess DR, Thompson BT. Patient-ventilator dyssynchrony during lung protective ventilation: What’s a clinician to do? Crit Care Med. 2006;34(1):231–233.
Kondili E, Xirouchaki N, Georgopoulos D. Modulation and treatment of patient-ventilator dyssynchrony. Curr Opin Crit Care. 2007;13(1):84–89.
Epstein SK. Optimizing patient-ventilator synchrony. Semin Respir Crit Care Med. 2001;22(2):137–152.
Thille AW, Brochard L. Promoting patient-ventilator synchrony. Clin Pulm Med. 2007;14(6):350–359.
McArthur C. Ventilation for life. Ventilator graphics: improving patient care. AARC Times. 2005;29(4):13– 14,16,18,20.
Blanch L, Bernabe F, Lucangelo U. Measurement of air trapping, intrinsic positive end-expiratory pressure, and dynamic hyperinflation in mechanically ventilated patients. Respir Care. 2005;50(1):110–124.
Pruitt WC. Ventilation for life. Patient waveforms: more than just ventilator graphics. AARC Times. 2003;27(8):6,8,10–12.
Lucangelo U, Bernabe F, Blanch L. Lung mechanics at the bedside: make it simple. Curr Opin Crit Care. 2007;13(1):64–72.
Imanaka H, Nishimura M, Takeuchi M, Kimball WR, Yahagi N, Kumon K. Autotriggering caused by cardiogenic oscillation during flow-triggered mechanical ventilation. Crit Care Med. 2000;28(2):402–407.
Levy MM. Optimal PEEP in ARDS: Changing concepts and current controversies. Crit Care Clin. 2002;18(1):15–33.
Villar J, Kacmarek RM, Perez-Mendez L, Aguirre-Jaime A. A high positive end-expiratory pressure, low tidal volume ventilatory strategy improves outcome in persistent acute respiratory distress syndrome: a randomized, controlled trial. Crit Care Med. 2006;34(5):1311–1318.
Pilbeam SP. Improving oxygenation and management of ARDS. In: Pilbeam SP, Cairo JM, eds. Mechanical Ventilation: Physiological and Clinical Applications. 4th ed. Elsevier Mosby; 2006.
Lee WL, Stewart TE, MacDonald R, et al. Safety of pressure-volume curve measurement in acute lung injury and ARDS using a syringe technique. Chest. 2002;121(5):1595–1601.
Blanch L, Lopez-Aguilar J, Villagra A. Bedside evaluation of pressure-volume curves in patients with acute respiratory distress syndrome. Curr Opin Crit Care. 2007;13(3):332–337.
Nishida T, Suchodolski K, Schettino GPP, et al. Peak volume history and peak pressure-volume curve pressures independently affect the shape of the pressure-volume curve of the respiratory system. Crit Care Med. 2004;32(6):1358– 1364.
Hickling KG. Reinterpreting the pressure-volume curve in patients with acute respiratory distress syndrome. Curr Opin Crit Care. 2002;8(1):32–38.
Richard J-CM, Mercat A, Maggiore SM, Bonmarchand G. Method and interpretation of the pressure volume curve in patients with acute respiratory distress syndrome. Clin Pulm Med. 2005;12(6):352–358.