Kết quả và việc tuyển chọn bệnh nhân
Kỹ thuật ghép tủy xương từ anh em ruột phù hợp HLA ngày càng được áp dụng nhiều để điều trị bệnh lý hemoglobin. Từ năm 1981, việc thực hiện cấy ghép tủy hơn 1.500 ca tại các trung tâm trên thế giới đem lại rất nhiều kinh nghiệm lâm sàng. Trong thời gian đó, một số yếu tố – dùng cyclosporin, điều trị nhiễm CMV hiệu quả hơn, cải tiến kỹ thuật vô trùng và sự phát triển của việc điều trị với kháng sinh toàn thân – đã dẫn đến những kết quả tiến bộ đáng kể trong việc ghép tủy xương (Lucarelli, 1990 ).
Bệnh nhân được chia thành ba nhóm, dựa vào các yếu tố nguy cơ có khả năng ảnh hưởng đáng kể đến kết quả sau ghép tủy:
không được thải sắt đầy đủ,
có dấu hiệu xơ gan và
gan to
Bệnh nhân trong nhóm I không có đặc điểm nào ở trên, nhóm II có một hoặc hai đặc điểm, và nhóm III có đủ ba đặc điểm trên.
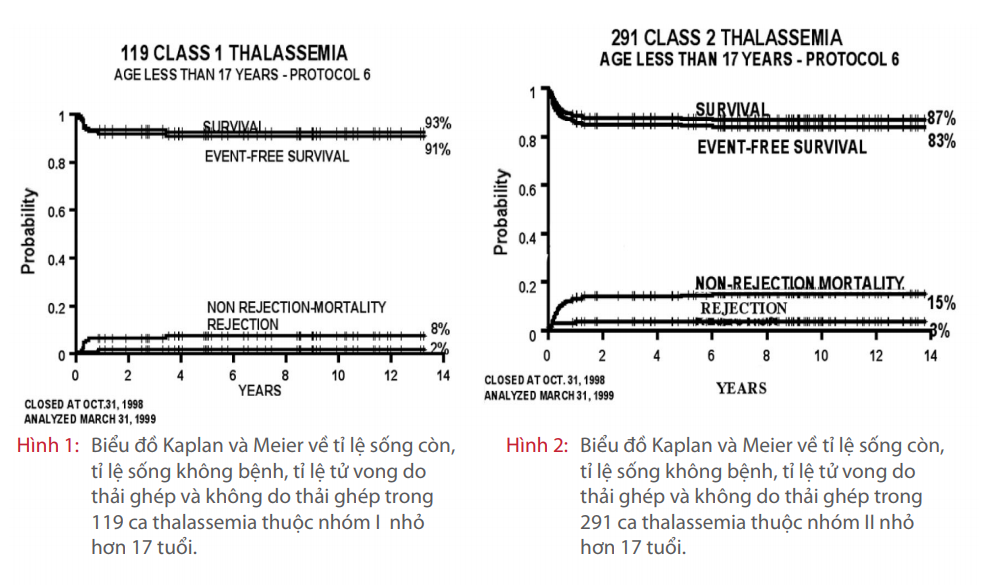
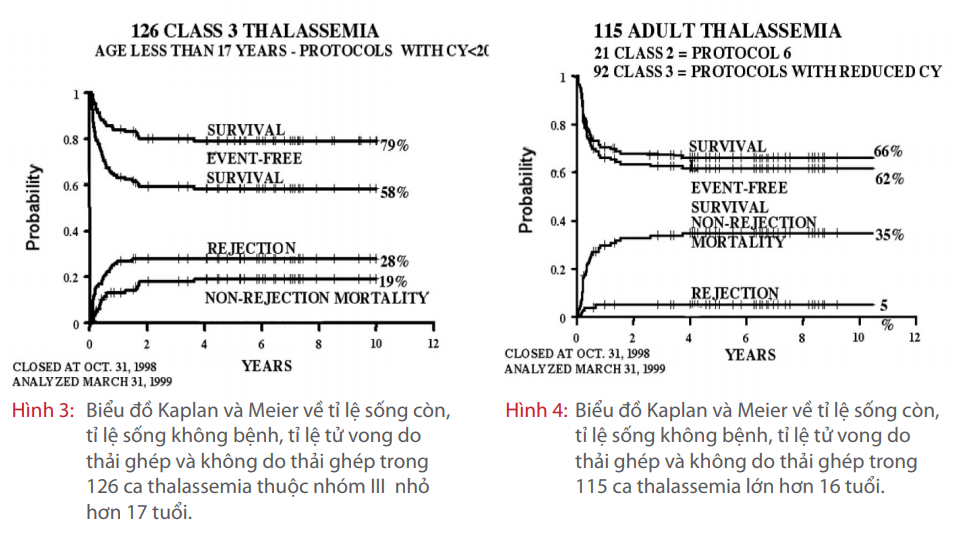
Trẻ bị thalassemia thể nặng ở nhóm I ghép tủy trong giai đoạn sớm thì tỉ lệ sống còn và tỉ lệ thời gian sống không bệnh lần lượt là 93% và 91%, với 2% nguy cơ tủy bị thải ghép và 8% nguy cơ tử vong liên quan đến ghép tủy (xem Hình 1). Trẻ ở nhóm II có tỉ lệ sống còn là 87% và tỉ lệ thời gian sống không bệnh là 83%, với 3% nguy cơ thải ghép và 15% nguy cơ tử vong không do thải ghép (xem Hình 2). Trong khi đó, trẻ ở nhóm III có 79% bệnh nhân còn sống và 58% bệnh nhân có thời gian sống không bệnh, với 28% nguy cơ bị thải ghép và 19% nguy cơ tử vong không do thải ghép (xem Hình 3). (Kết quả ghép trên các bệnh nhân có đặc điểm tương tự nhau ở các trung tâm cho thấy kết quả cũng tương đồng với nhau [Lucarelli 1997]). Trong nhóm bệnh nhân nhóm III, việc áp dụng công thức điều trị với cyclophosphamide liều nhỏ hơn 200 mg/ kg làm giảm đáng kể tỉ lệ tử vong liên quan đến ghép tủy, nhưng đồng thời lại làm tăng nguy cơ thải ghép. Ở người lớn (>16 tuổi), tỉ lệ sống sau ghép tủy xương là 66% với tỉ lệ sống khỏi bệnh là 62%, 35% trường hợp tử vong liên quan đến ghép và 5% trường hợp trở về tình trạng thalassemia như trước ghép tủy (xem Hình 4).
Dựa trên những kết quả này, cho thấy việc cấy ghép tủy xương trong thalassemia nên được tiến hành ở các bệnh nhân nhỏ tuổi hoặc trước khi có biến chứng do ứ sắt. Tuy nhiên, quyết định cuối cùng phải dựa trên việc đánh giá tương quan giữa những ưu điểm và khuyết điểm của việc ghép tủy xương so với các điều trị thông thường. Việc này đòi hỏi bác sĩ, bệnh nhân và gia đình phải cân nhắc giữa kết quả đạt được và rủi ro của mỗi phương pháp.
Người cho là anh em ruột phù hợp hla-
Việc áp dụng rộng rãi ghép tủy xương bị giới hạn bởi nguồn người cho phù hợp HLA- không có sẵn. Bất kỳ cặp anh chị em ruột nào cũng có 1/4 cơ hội để HLA- giống nhau. Vì vậy khả năng để một bệnh nhân thalassemia tìm được người cho là anh chị em ruột phù hợp HLA- cũng thay đổi theo quy mô lớn nhỏ của một gia đình.
Ghép tủy từ người cho không cùng huyết thống
Vì hầu hết các bệnh nhân thalassemia không có người cho là anh em ruột phù hợp HLA-, nên có thể dùng tủy của người cho không cùng huyết thống nhưng phù hợp HLA-. Tuy nhiên tỉ lệ biến chứng của ghép tủy từ người cho không cùng huyết thống cao hơn so với việc ghép tủy từ người cho là anh em ruột phù hợp HLA-. Hy vọng với những cải tiến liên tục trong kỹ thuật tìm tủy tương thích, tỉ lệ biến chứng sẽ giảm đến mức chấp nhận được. Hiện đã có một số ứng dụng của ghép tủy trong thalassemia với người cho không cùng huyết thống, cho thấy rằng nếu người cho có xuất xứ di truyền tương quan gần thì kết quả ghép có thể cải thiện (Dini, 1999; Miano, 1998). Tuy nhiên, kinh nghiệm này đến nay vẫn còn hạn chế.
Ghép tế bào gốc máu cuống rốn
Việc sử dụng tế bào gốc lấy từ máu cuống rốn gần đây rất được quan tâm. Phương pháp này có nhiều ưu điểm. Thứ nhất, các tế bào gốc có thể được lấy dễ dàng khi sinh, và thường với số lượng đủ cho một lần hiến tủy thành công – vì thế có thể tránh việc tiếp tục lấy tủy xương của người cho sau này. Thứ nhì, người ta thấy bệnh mảnh ghép chống ký chủ (GVHD) có thể ít trầm trọng hơn nếu các tế bào gốc được thu thập tại thời điểm lúc mới sinh. Thứ ba, sự thu thập thường qui các tế bào gốc máu cuống rốn từ tất cả trẻ em lúc sinh sẽ cung cấp lượng lớn nguồn cho đối với liệu pháp ghép tủy.
Tuy nhiên, các bằng chứng về sử dụng máu cuống rốn làm giảm GVHD là không thuyết phục. Và trong nhiều trường hợp, số lượng tế bào gốc thu được không đủ ghép cho người nhận là người lớn.Vì vậy, tuy ghép tế bào gốc từ máu cuống rốn được sử dụng thành công để điều trị một số bệnh nhân thalassemia (Miniero, 1998), nhưng giá trị tổng thể của nó trong điều trị bệnh này vẫn chưa được thiết lập vững chắc.
Chimerism hỗn hợp
Sự sót lại của các tế bào tạo máu của ký chủ gọi là chimerism hỗn hợp, thường xảy ra sau khi ghép tủy trong bệnh β-thalassemia (Andreani, 2000). Giảm liều busulfan hoặc cyclophosphamide trong công thức điều trị làm gia tăng chimerism hỗn hợp – yếu tố nguy cơ gây ghép tủy thất bại.
Không có bệnh nhân nào có biểu hiện thải hoàn toàn mảnh ghép của người cho trong khi 29% bệnh nhân chimerism hỗn hợp đào thải mảnh ghép trong vòng hai năm ghép tủy. Tuy nhiên, chimerism hỗn hợp có thể tồn tại kéo dài (> 2 năm) sau khi ghép tủy thành công trong bệnh thalassemia. Điều này có thể có ảnh hưởng đáng kể đến việc xây dựng các chiến lược ghép tủy xương trong tương lai.
Theo dõi sau ghép tủy
Theo dõi lâm sàng sau ghép tủy xương đặc biệt rất quan trọng. Trong năm đầu tiên, cần theo dõi cẩn thận các chỉ số huyết học và dữ liệu về ghép, biến chứng nhiễm khuẩn và bệnh mảnh ghép chống ký chủ.
Đặc biệt, cần theo dõi lâu dài diễn tiến của các vấn đề toàn thân (ứ sắt, phát triển dậy thì, tăng trưởng, thiếu hụt nội tiết) liên quan đến bệnh thalassemia. Một số báo cáo cho rằng có thể quản lý các vấn đề ứ sắt, viêm gan mạn, chức năng tim và thiếu hụt nội tiết dễ dàng hơn sau khi ghép tủy, thậm chí đôi khi có thể phục hồi các cơ quan đã bị tổn thương. Điều đặc biệt quan trọng là phải loại bỏ sắt dư thừa sau khi ghép tủy. Có thể làm được việc này bằng cách trích máu tĩnh mạch (rút máu 6 ml/kg trong khoảng thời gian mỗi 14 ngày) (Angelucci 1997).