Giới thiệu
Sự tương tác của thông khí cơ học và cơ học phổi dễ dàng hơn để đánh giá cao bằng cách theo dõi dạng sóng. Điều này cho phép bác sĩ đánh giá khách quan hơn về đồng bộ bệnh nhân – máy thở (patient-ventilator synchrony) và điều chỉnh các thông số của máy thở theo nhu cầu cá nhân của trẻ, dựa trên cả sinh lý học cơ bản và phản ứng của trẻ đối với những thay đổi trong cài đặt máy thở.
Chế độ thông khí
Chế độ thông khí đề cập đến trình tự hoặc kiểu (pattern) nhịp thở cơ học được giao cho bệnh nhân. Về cơ bản có bốn chế độ thông khí được sử dụng trong chăm sóc tích cực sơ sinh: thông khí bắt buộc ngắt quãng (IMV), thông khí bắt buộc ngắt quãng đồng bộ (SIMV), thông khí hỗ trợ/kiểm soát (A/C) và thông khí hỗ trợ áp lực (PSV). Trong các chế độ này, các loại nhịp thở khác nhau hoặc kết hợp các loại nhịp thở có thể được sử dụng mà không thay đổi định nghĩa của chúng, và phân tích các dạng sóng có thể cần thiết để phân biệt chúng.
Imv (intermittent mandatory ventilation)
IMV là chế độ tương tác đầu tiên, cho phép bệnh nhân hít thở khí tươi thông qua dòng lệch hướng (bias flow) trong mạch thông khí được hỗ trợ bởi áp lực dương cuối kỳ thở ra (PEEP) giữa các nhịp thở bắt buộc. Trong IMV, nhịp thở cơ học được cung cấp cho bệnh nhân trong khoảng thời gian cố định được xác định bằng cách đặt tần số thở cố định. Ví dụ, nếu một bác sĩ lâm sàng chọn một tần số 30 nhịp thở/phút, một nhịp thở cơ học sẽ được phân phối mỗi 2 giây, bất kể em bé ở đâu trong chu kỳ tự phát của mình. Do đó, sự bất đồng bộ là một trở ngại lớn, vì bé có thể đang cố gắng thở ra trước áp lực hít vào đến, dẫn đến một thể tích khí lưu thông nhỏ (Vt), hoặc hít vào với áp lực dương đến cùng lúc, dẫn đến Vt lớn hơn. Không đồng bộ có thể dẫn đến trao đổi khí không hiệu quả, tăng nguy cơ rò rỉ không khí, hoặc yêu cầu an thần nhiều hơn (kéo dài thời gian thở máy); bất thường trong vận tốc lưu lượng máu não và tăng xuất huyết não thất cũng đã được mô tả.
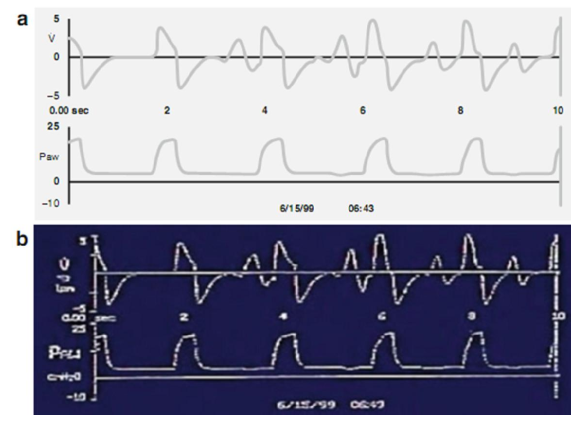
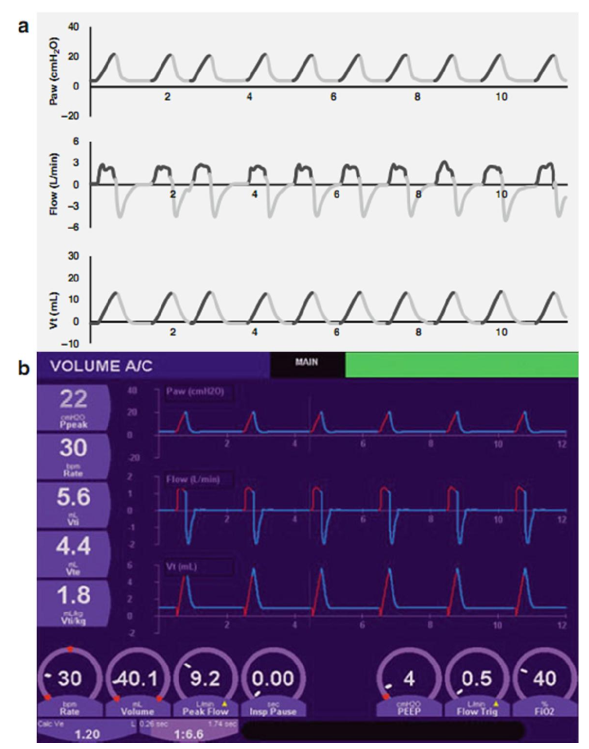
Hình 3.1 hiển thị dạng sóng thể tích lưu lượng và áp lực trong quá trình IMV. Tần số thở đã được cài đặt để cung cấp 30 nhịp thở/phút. Lưu ý rằng nhịp thở cơ học thường xuyên được cung cấp mỗi 2 giây. Giữa nhịp thở cơ học, bé có thể thở một cách tự phát, nhưng những nhịp thở này chỉ được hỗ trợ bởi PEEP cài đặt mà thôi.
Hình 3.1 Hình dạng sóng lưu lượng và áp lực trong IMV (a, sơ đồ; b, thực tế). Nhịp thở cơ học được cung cấp mỗi 2 giây; ở giữa các nhịp thở cơ học, bệnh nhân có thể thở một cách tự phát, và chỉ được hỗ trợ bởi PEEP.
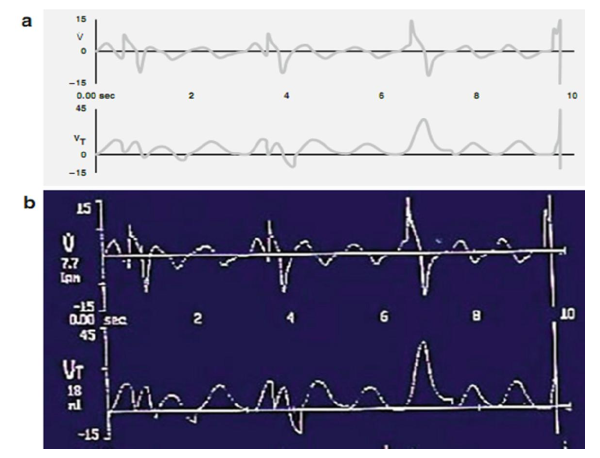
Hình 3.2 thể hiện hiệu ứng của sự không đồng bộ. Có thể thấy sự thay đổi trong phân phối Vt, ngay cả khi áp lực hô hấp đỉnh (PIP) được giữ cố định. Do đó khi bé thở cùng với máy thở, Vt cao hơn khi bé thở ngược lại với máy thở.
Hình 3.2 Thở không đồng bộ trong IMV (a, sơ đồ; b, thực tế). Các dạng sóng và lưu lượng thể hiện sự thay đổi về thể tích phân phối. Nhịp thở thể tích lớn xảy ra khi em bé và máy thở được đồng bộ ngẫu nhiên.
Thông khí do bệnh nhân kích hoạt (Patient-Triggered Ventilation)
Thông khí do bệnh nhân kích hoạt (PTV) đề cập đến các phương thức thông khí trong đó nỗ lực tự phát của chính bệnh nhân có thể được sử dụng để kích hoạt nhịp thở cơ học, vì vậy được đồng bộ hóa tốt hơn nhịp thở IMV. Một số biện pháp đo kích hoạt nhịp thở tự phát được sử dụng như một điểm đánh dấu nỗ lực của bệnh nhân. Ở trẻ sơ sinh, thường là sự thay đổi trong lưu lượng khí hoặc áp lực và, gần đây hơn là hoạt động cơ hoành. Độ nhạy hỗ trợ (assist sensitivity) là một kích hoạt có thể điều chỉnh. Nó nên được cài đặt đủ thấp để cho phép bé dễ dàng vượt quá nó, nhưng không quá thấp để rò rỉ hoặc thay đổi lưu lượng không do hô hấp gây ra chu kỳ tự động (xem hình 2.18). PTV đã trở nên phổ biến hơn vì các cải tiến trong bộ vi xử lý và công nghệ cảm biến đã làm giảm độ trễ trigger (trigger delay) (thời gian phản hồi của hệ thống). Đây là khoảng thời gian giữa thời điểm đạt đến ngưỡng độ nhạy hỗ trợ (assist sensitivity threshold) và thời điểm tăng áp lực đường thở ở đường thở gần.
Simv
SIMV được phát triển để giúp giảm bớt không đồng bộ do IMV. Một tín hiệu kích hoạt (trigger signal) được sử dụng bắt đầu một nhịp thở cơ học trong khoảng gần thời gian gần với một nhịp thở tự phát. Như với IMV, bác sĩ lâm sàng chọn tần số máy thở, nhưng máy thở có thể không chu kỳ chính xác trong khoảng thời gian này. Có một “cửa sổ thời gian” (“timing window”) mở rộng trong vài mili giây trước hoặc sau khoảng thời gian đã đặt. Nếu bệnh nhân bắt đầu một nhịp thở tự phát trong cửa sổ thời gian, sự khởi đầu của nhịp thở cơ học sẽ được đồng bộ hóa với nó. Nếu bệnh nhân không thở một cách tự phát hoặc không thể đạt đến ngưỡng kích hoạt trong cửa sổ thời gian, nhịp thở cơ học sẽ được cung cấp. Cũng như IMV, nhịp thở tự phát giữa nhịp thở cơ học được PEEP hỗ trợ đơn thuần, thường dẫn đến hai nhóm nhịp thở được nhịp thở hỗ trợ, (assisted breaths) với Vt tương đối cao hơn, và nhịp thở không được hỗ trợ (unassisted breaths), với Vt thấp. Nhịp thở có thể là chu kỳ thời gian hoặc chu kỳ lưu lượng (xem Hình 2.15 và 2.16).
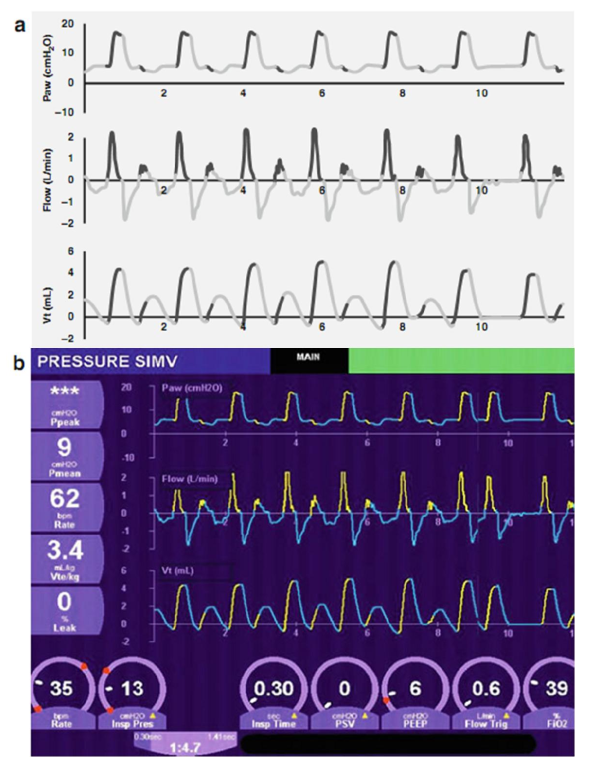
Hình 3.3 hiển thị việc sử dụng SIMV. Nhịp thở được kích hoạt bởi bệnh nhân (em bé đã tạo ra một thay đổi lưu lượng trên ngưỡng nhạy cảm hỗ trợ [kích hoạt]) có dạng sóng hít vào màu vàng. Nhịp thở được bắt đầu bằng máy sẽ có dạng sóng hít vào màu đỏ (không hiển thị).
Hình 3.3 SIMV (a, sơ đồ; b, thực tế). Máy thở được đặt ở 35 nhịp thở mỗi phút hoặc một nhịp thở mỗi 1,7 giây. Nếu em bé bắt đầu một nhịp thở tự phát trong cửa sổ thời gian, nhịp thở cơ học sẽ được đồng bộ hóa với nó. Nếu em bé không thở trong thời gian này, sẽ có một nhịp thở bắt buộc. Ở giữa, nhịp thở tự phát được hỗ trợ với PEEP
Hỗ trợ/kiểm soát (a/c) (assist/control)
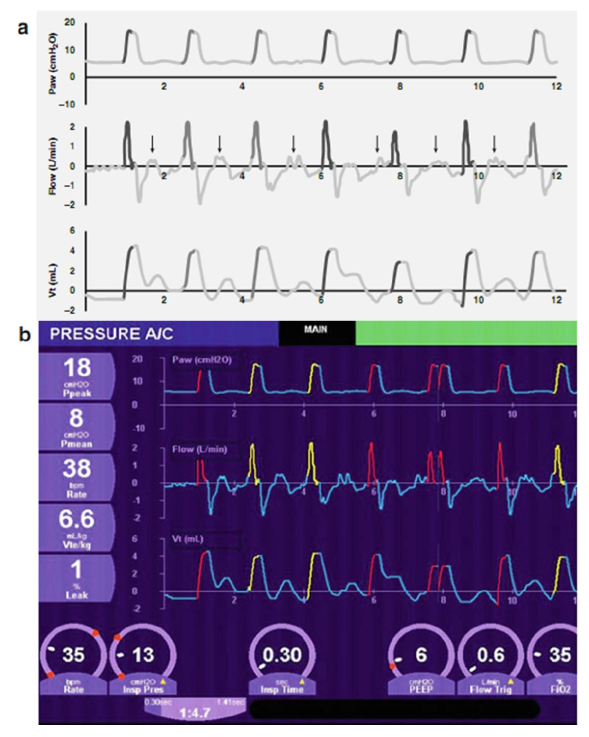
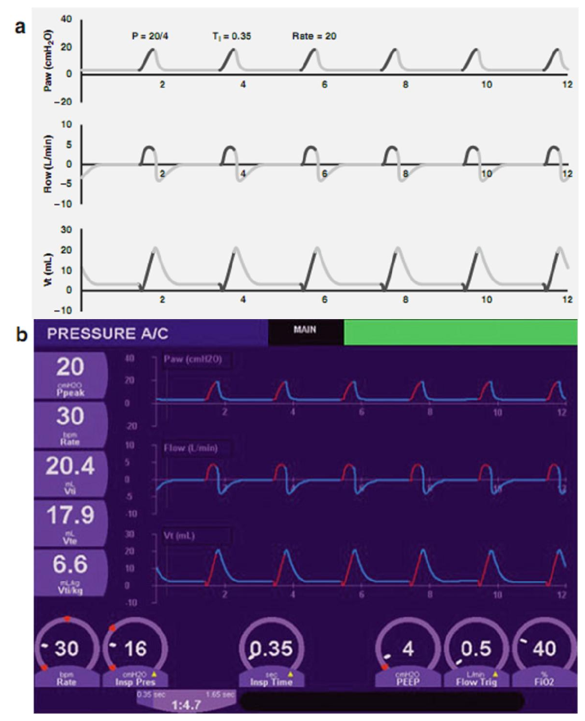
A/C là một chế độ thông khí, trong đó mỗi nhịp thở tự phát vượt quá ngưỡng độ nhạy hỗ trợ sẽ khởi tạo một nhịp thở cơ học (assist, hỗ trợ). Các bác sĩ lâm sàng cài đặt tần số thở máy (kiểm soát), hoạt động như thông khí dự phòng trong trường hợp bệnh nhân không thể hiện đủ nỗ lực trong thời gian quy định. Ví dụ, nếu tần số kiểm soát được đặt ở 30 nhịp thở/phút, em bé có 2 giây để bắt đầu nhịp thở trước khi nhịp thở cơ học được tự động cung cấp. Mỗi khi bé thở, đồng hồ được đặt lại. Bé có thể bắt đầu nhiều nhịp thở theo ý muốn của bé trong khoảng thời gian, và mỗi lần được hỗ trợ bởi áp lực đỉnh (Hình 3.4a, sơ đồ; b, thực tế) hoặc thể tích (Hình 3.5; a, sơ đồ; b, thực tế), cũng như PEEP, được lựa chọn bởi các bác sĩ. A/C được nhắm mục tiêu áp lực cũng có thể là chu kỳ thời gian hoặc chu kỳ lưu lượng. Nếu lựa chọn chu kỳ lưu lượng, cả việc bắt đầu và chấm dứt nhịp thở sẽ được kiểm soát bởi bệnh nhân, đạt được mức độ đồng bộ hóa tốt nhất có thể giữa em bé và máy thở.
Hình 3.4 Thông khí A/C mục tiêu áp lực (a, sơ đồ; b, thực tế). Trong chế độ này, mỗi lần bệnh nhân hít thở vượt quá độ nhạy hỗ trợ kích hoạt lưu lượng, nhịp thở được nhắm mục tiêu áp lực (nhịp thở assist) đồng bộ được cung cấp (hiển thị bằng màu vàng). Nếu em bé không thở quá mức kiểm soát, hoặc nếu nhịp thở tự phát không đáp ứng được ngưỡng kích hoạt, nhịp thở bắt buộc (nhịp thở control) được cung cấp (có màu đỏ). Lưu ý rằng không phải tất cả các nhịp thở tự phát đều đạt đến ngưỡng kích hoạt và những kết quả không gây ra nhịp thở cơ học (mũi tên)
Hình 3.5 Thông khí A/C được nhắm mục tiêu theo thể tích (a, sơ đồ; b, thực tế). Tương tự như A/C nhắm mục tiêu áp lực, kích hoạt tạo kết quả là cung cấp nhịp thở nhắm mục tiêu thể tích. Kiểm soát nhịp thở được cung cấp nếu em bé không đáp ứng ngưỡng kích hoạt hoặc không thở trong thời gian quy định
Psv (pressure supported ventilation)
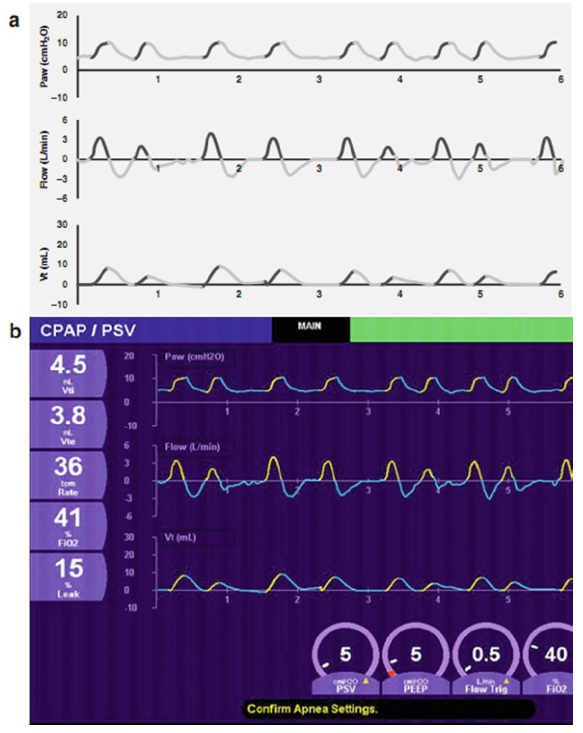
Một trong những hạn chế chính của SIMV là thiếu sự hỗ trợ đầy đủ cho việc thở tự phát giữa nhịp thở cơ học. Việc sử dụng thông khí cơ học tạo ra thêm công thở cho em bé như hẹp ống nội khí quản, tăng khoảng chết và nỗ lực kích hoạt máy thở hoặc mở van yêu cầu. Nói chung, điều này được gọi là công thở áp đặt (imposed work of breathing). Nếu sự hỗ trợ được cung cấp cho nhịp thở tự phát là không đủ, nó có thể kéo dài quá trình thở của trẻ sơ sinh và tăng bệnh suất hô hấp.
PSV được phát triển đặc biệt để khắc phục công thở áp đặt bằng cách hỗ trợ nhịp thở tự phát trong khi thở máy. Nó là một áp lực hít vào “khuếch đại” (“boost”). Nó thường được sử dụng kết hợp với SIMV, nhưng nó có thể được sử dụng một mình ở trẻ sơ sinh với nỗ lực hô hấp đáng tin cậy. Nó là một hình thức của PTV, trong đó nhịp thở tự phát đáp ứng hoặc vượt quá ngưỡng kích hoạt tạo cung cấp áp lực hít vào thêm để giúp dỡ bỏ công của hệ cơ hô hấp. Nhịp thở PSV do đó được kích hoạt bởi bệnh nhân, áp lực giới hạn và thường theo chu kỳ lưu lượng với thời gian hít hít vào (Ti) bị giới hạn. Khi lượng áp lực được điều chỉnh để cung cấp một nhịp thở Vt đầy đủ, nó được gọi là PS max. Áp lực thấp nhất, được sử dụng để chỉ khắc phục công thở áp đặt, được gọi là PS min. Nhịp thở do đó có thể được hỗ trợ hoàn toàn (PS max) hoặc được hỗ trợ một phần (PS min) ở một mức thấp hơn. Hiệu quả của nhịp thở tự phát được hỗ trợ đầy đủ (PS max) được thể hiện trong hình 3.6. Lưu ý rằng Vt là như nhau đối với cả nhịp thở SIMV và nhịp thở PSV. Ngược lại, hình 3.7 hiển thị hiệu ứng của nhịp thở được hỗ trợ một phần. Lưu ý rằng việc cung cấp Vt trong PSV nhỏ hơn trong các nhịp thở cơ học do SIMV cung cấp. Một số thiết bị cung cấp một chế độ tương tự, được gọi là hỗ trợ thể tích, sử dụng nhắm mục tiêu thể tích với điều chỉnh áp lực tự động.
Hình 3.6 Thông khí hỗ trợ áp lực (a, sơ đồ; b, thực tế). Nhịp thở tự phát đáp ứng ngưỡng kích hoạt được hỗ trợ bởi áp lực hô hấp. Hỗ trợ áp lực thường được sử dụng kết hợp với SIMV để hỗ trợ nhịp thở tự phát. Ở đây, PSV được sử dụng một mình để hỗ trợ đầy đủ nhịp thở tự phát.
Hình 3.7 Thông khí hỗ trợ áp lực (a, sơ đồ; b, thực tế). Nhịp thở tự phát (PSV) chỉ được hỗ trợ một phần và cung cấp lượng khí lưu thông thấp hơn so với nhịp thở SIMV (SIMV) (Được sử dụng với sự cho phép của Fanaroff và Martin’s Perinatal Medicine, edn 10, Martin và cộng sự, biên tập viên, Bản quyền Elsevier, 2015. )
Kỹ thuật thay đổi áp lực đường thở trung bình (mean airway pressure)
Một trong những nguyên tắc cơ bản của thông khí cơ học là oxy hóa tỷ lệ thuận với áp lực đường thở trung bình. Áp lực đường thở trung bình huy động thể tích phổi, cho nhiều diện tích bề mặt phế nang để trao đổi khí, và giúp tối ưu hóa sự phù hợp của thông khí và tưới máu. Thông khí, ngược lại, là sản phẩm của Vt và tần số. Các yếu tố quyết định chính của Vt là sự khác biệt giữa áp lực đỉnh (PIP) và áp lực cơ sở (PEEP), hoặc biên độ.
Có bốn yếu tố chính của áp lực đường thở trung bình: PIP, PEEP, Ti, và đến một mức độ thấp hơn, tần số máy thở (bằng cách tăng số chu kỳ trong cùng khoảng thời gian, áp lực trung bình sẽ tăng).
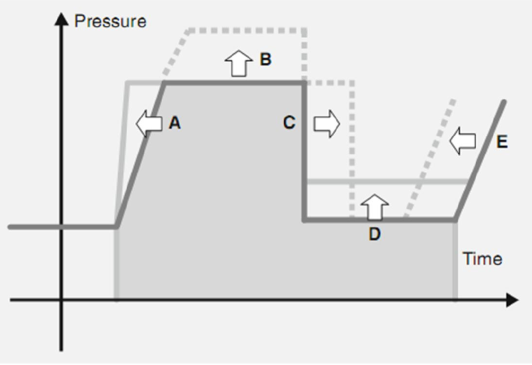
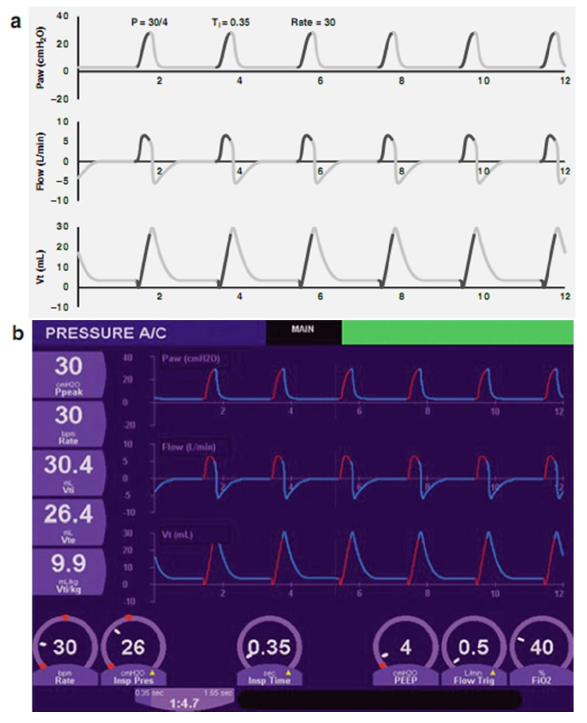
Dạng sóng là một mục tiêu có nghĩa là cần hiểu cả hai việc: các tham số này ảnh hưởng như thế nào đến áp lực đường thở trung bình và cách bệnh nhân phản ứng với những thay đổi đó. Hình 3.8 là sơ đồ biểu thị các thay đổi trong PIP, PEEP và Ti sẽ thay đổi như thế nào hình dạng của dạng sóng áp lực. Hãy nhớ rằng áp lực đường thở trung bình được biểu diễn bởi diện tích dưới đường cong (AUC), và do đó điều chỉnh làm tăng AUC sẽ làm tăng áp lực đường thở trung bình và cải thiện oxy hóa miễn là thể tích phổi không quá cao; tăng áp lực đường thở trung bình trong phổi quá mức gây ra sự trao đổi khí trở nên tồi tệ hơn và làm tăng nguy cơ rò rỉ khí. Tăng PIP sẽ bổ sung thêm AUC bằng cách tăng giới hạn trên của dạng sóng áp lực. Tăng PEEP sẽ tăng đường cơ sở và tăng AUC trong thời gian thở ra. Tăng Ti sẽ mở rộng theo chiều ngang AUC trong hít vào. Mỗi trong số này được hiển thị sau đó. Hình 3.9 thể hiện dạng sóng áp lực, lưu lượng và thể tích trong các cài đặt máy thở ban đầu (PIP 20 cm H2O, PEEP 4 cm H2O, Ti 0,35 giây và tần số 30 lần/phút). Phương thức là kiểm soát áp lực, nơi lưu lượng biến đổi. Áp lực đỉnh đại diện cho tổng áp lực hô hấp (16 cm H2O) và PEEP (4 cm H2O).
Hình 3.8 Biểu đồ minh họa các cách tăng áp lực đường thở trung bình. Thời gian tăng có thể được điều chỉnh để tăng tốc độ lưu lượng hít vào (A). Áp lực hô hấp đỉnh có thể tăng (B). Thời gian hô hấp có thể kéo dài (C). PEEP có thể tăng (D). Thời gian thở ra có thể được rút ngắn (E) hoặc tần số tăng lên để cung cấp nhiều diện tích hơn theo đường cong trên một đơn vị thời gian (Được sự cho phép của Fanaroff và Martin’s Perinatal Medicine, edn 10, Martin và cộng sự, biên tập viên, Bản quyền Elsevier, 2015)
Hình 3.9 Các dạng sóng cơ sở (a, sơ đồ; b, thực tế). Bắt đầu cài đặt PIP 20 cm H2O, PEEP 4 cm H2O, Ti 0,35 giây và tần số 30 bpm
Thay đổi của pip (peak inspiratory pressure)
Hình 3.10 cho thấy ảnh hưởng của việc tăng PIP lên 10 cm H2O đến 30 cm H2O. Lưu ý sự gia tăng mạnh về áp lực đỉnh và AUC. Điều này dẫn đến sự gia tăng áp lực đường thở trung bình cũng như tăng Vt 50%.
Hình 3.10 Ảnh hưởng của việc tăng PIP lên 10 cm H2O (a, sơ đồ; b, thực tế). Lưu ý những thay đổi về áp lực và thể tích so với hình 3.9
Thay đổi của peep
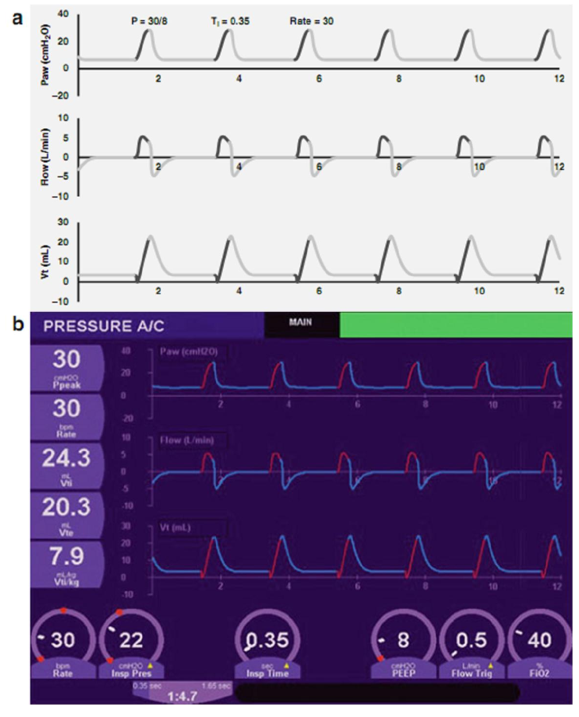
Trong hình 3.11, PEEP được tăng lên đến 8 cm H2O, trong khi tất cả các thông số khác được giữ cố định. Quan sát sự thay đổi vị trí của đường cơ sở và cách nó đã góp phần vào sự gia tăng AUC. Cũng lưu ý rằng biên độ (PIP-PEEP), yếu tố quyết định chính của Vt, đã giảm, và Vt đã giảm từ 9,9 xuống còn 7,9 ml/kg.
Hình 3.11 Ảnh hưởng của việc tăng PEEP lên 4 cm H2O (a, sơ đồ; b, thực tế). Điều này dẫn đến việc giảm biên độ (PIP-PEEP), mặc dù PIP vẫn ở mức 30, nhưng Vt đã giảm, so với Hình 3.10.
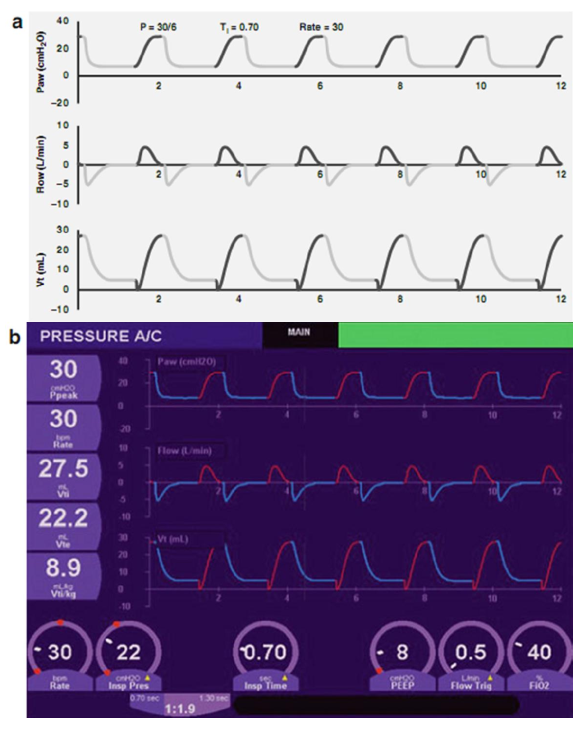
Trong hình 3.12, PEEP được giảm xuống còn 2 cm H2O, trong khi duy trì PIP ở 20 cm H2O, như trong Hình 3.10. Lưu ý sự dịch chuyển xuống trong đường cơ sở và AUC giảm trong giai đoạn thở. Phân phối Vt tăng từ 6.6 lên 7,9 mL/kg do hậu quả của biên độ tăng lên.
Hình 3.12 Ảnh hưởng của việc giảm PEEP xuống 2 cm H2O từ các cài đặt được chỉ ra trong Hình 3.9 (a, sơ đồ; b, thực tế). Điều này làm tăng biên độ trong khi hạ thấp áp lực đường thở trung bình, bởi vì sự gia tăng biên độ, thể tích khí lưu thông cũng tăng.
Thay đổi của ti (inspiratory time)
Kéo dài Ti có thể có tác động đáng kể trên dạng sóng áp lực. Trong ví dụ thể hiện trong hình 3.13, Ti tăng từ 0,35 đến 0,7 giây. Lưu ý cách nó tăng AUC theo chiều ngang. Vt cũng tăng từ 7,9 đến 8,9 mL/kg.
Hình 3.13 Ảnh hưởng của việc kéo dài thời gian hô hấp từ 0,35 đến 0,7 giây (a, sơ đồ; b, thực tế). Khu vực dưới đường cong đã tăng cho thấy áp lực đường thở trung bình cao hơn. Ngoài ra, so với hình 3.11, thể tích phân phối cao hơn, mặc dù PIP và PEEP không thay đổi
Thay đổi tần số (respiratory rate)
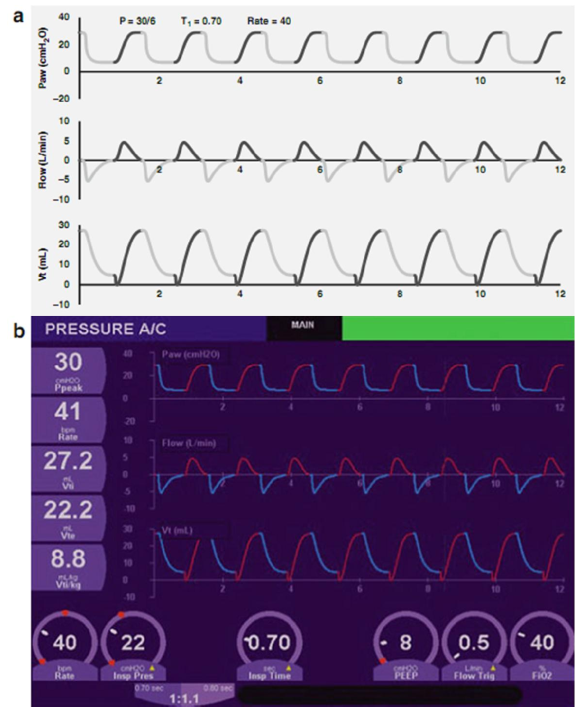
Trong hình 3.14, tần số thông khí được tăng từ 30 đến 40 lần/phút. Mặc dù không có sự khác biệt có thể quan sát được ở bất kỳ dạng sóng riêng lẻ nào, nhưng có nhiều biến thiên hơn trong mỗi đơn vị thời gian, sao cho AUC tích lũy mỗi phút sẽ tăng, trong trường hợp này là 33%.
Hình 3.14 Ảnh hưởng của việc tăng tần số thông khí từ 30 đến 40 bpm (a, sơ đồ; b, thực tế). Nhiều chu kỳ hơn trong mỗi giây dẫn đến áp lực đường thở trung bình cao hơn, mặc dù hiệu quả rõ rệt hơn cho thông khí hơn là oxy hóa