Biện pháp điều trị chung
Ngừng tiếp xúc với yếu tố nguy cơ
Ngừng tiếp xúc với khói thuốc lá, thuốc lào, bụi, khói bếp rơm, củi, than, khí độc…
Cai nghiện thuốc lá, thuốc lào
Cai thuốc là biện pháp rất quan trọng ngăn chặn BPTNMT tiến triển nặng lên. Trong cai thuốc, việc tư vấn cho người bệnh đóng vai trò then chốt, các thuốc hỗ trợ cai giúp người bệnh cai thuốc dễ dàng hơn.
Chiến lược tư vấn người bệnh cai thuốc lá
Tìm hiểu lý do cản trở người bệnh cai thuốc lá: sợ cai thuốc thất bại, hội chứng cai gây khó chịu, mất đi niềm vui hút thuốc, căng thẳng,…
Sử dụng lời khuyên 5A:
Ask – Hỏi: xem tình trạng hút thuốc của người bệnh để có kế hoạch phù hợp.
Advise – Khuyên: đưa ra lời khuyên phù hợp và đủ sức thuyết phục người bệnh bỏ hút thuốc.
Assess – Đánh giá: xác định nhu cầu cai thuốc thực sự của người bệnh.
Assist – Hỗ trợ: giúp người bệnh xây dựng kế hoạch cai thuốc, tư vấn, hỗ trợ và chỉ định thuốc hỗ trợ cai nghiện thuốc lá nếu cần.
Arrange – Sắp xếp: có kế hoạch theo dõi, hỗ trợ trực tiếp hoặc gián tiếp để người bệnh cai được thuốc và tránh tái nghiện.
Thuốc hỗ trợ cai thuốc lá
Việc dùng thuốc hỗ trợ cai thuốc lá giúp giảm nhẹ hội chứng cai thuốc và làm tăng tỷ lệ cai thuốc thành công. Các thuốc có thể chỉ định: nicotine thay thế, bupropion, varenicline.
Nicotine thay thế.
Chống chỉ định tương đối ở bệnh nhân tim mạch có nguy cơ cao (vừa mới bị nhồi máu cơ tim cấp).
Các dạng thuốc: dạng xịt mũi, họng, viên ngậm, viên nhai, miếng dán da.
Thời gian dùng thuốc tùy thuộc vào mức độ nghiện thuốc lá (mức độ phụ thuộc nicotine): thông thường từ 2-4 tháng, có thể kéo dài hơn.
Tác dụng phụ: gây kích ứng da khi dán, khi uống có thể gây khô miệng, nấc, khó tiêu…
Bupropion: tác dụng tăng cường phóng thích noradrenergic và dopaminergic ở hệ thần kinh trung ương giúp làm giảm ham muốn hút thuốc.
Không dùng cho bệnh nhân động kinh, rối loạn tâm thần, rối loạn hành vi ăn uống, dùng thuốc nhóm IMAO, đang điều trị cai nghiện rượu, suy gan nặng.
Thời gian điều trị 7 – 9 tuần, có thể kéo dài 6 tháng.
Liều cố định không vượt quá 300 mg/ngày:
Tuần đầu: 150 mg/ngày uống buổi sáng;
Từ tuần 2 – 9: 300mg/ngày chia 2 lần.
Tác dụng phụ: mất ngủ, khô miệng, nhức đầu, kích động, co giật.
Varenicline có tác dụng giảm triệu chứng khi cai thuốc lá và giảm sảng khoái khi hút thuốc.
Chống chỉ định tương đối khi suy thận nặng (thanh thải Creatinine
Thời gian điều trị 12 tuần, có thể kéo dài đến 6 tháng.
Liều điều trị:
Ngày 1 đến 3: 0,5mg/ngày uống buổi sáng;
Ngày 4 đến 7: 1mg/ngày chia 2 lần sáng-chiều;
Tuần 2 đến 12: 2mg/ngày chia 2 lần sáng-chiều.
Tác dụng phụ: buồn nôn, rối loạn giấc ngủ, ác mộng, trầm cảm, thay đổi hành vi.
Tiêm vắc xin phòng nhiễm trùng đường hô hấp
Nhiễm trùng đường hô hấp (cúm và viêm phổi…) là một trong các yếu tố nguy cơ gây đợt cấp BPTNMT. Việc tiêm phòng vắc xin có thể làm giảm các đợt cấp nặng và giảm tỷ lệ tử vong.
Tiêm phòng vắc xin cúm vào đầu mùa thu và tiêm nhắc lại hàng năm cho các đối tượng mắc BPTNMT.
Tiêm phòng vắc xin phế cầu mỗi 5 năm 1 lần và được khuyến cáo ở bệnh nhân mắc BPTNMT giai đoạn ổn định.
Phục hồi chức năng hô hấp:
Xem chi tiết chương 5.
Các điều trị khác
Vệ sinh mũi họng thường xuyên.
Giữ ấm cổ ngực về mùa lạnh.
Phát hiện sớm và điều trị kịp thời các nhiễm trùng tai mũi họng, răng hàm mặt.
Phát hiện và điều trị các bệnh đồng mắc.
Các thuốc điều trị bệnh phổi tắc nghẽn mạn tính
Thuốc giãn phế quản được coi là nền tảng trong điều trị BPTNMT. Ưu tiên các loại thuốc giãn phế quản tác dụng kéo dài, dùng đường phun hít hoặc khí dung.
Liều lượng và đường dùng của các thuốc này tùy thuộc vào mức độ và giai đoạn bệnh (tham khảo phụ lục thuốc điều trị bệnh phổi tắc nghẽn mạn tính).
Bảng 2.1. Các nhóm thuốc chính điều trị BPTNMT
|
Nhóm thuốc |
Tên viết tắt |
Hoạt chất |
|
Cường beta 2 adrenergic tác dụng ngắn |
SABA |
Salbutamol, Terbutaline |
|
Cường beta 2 adrenergic tác dụng dài |
LABA |
Indacaterol, Bambuterol |
|
Kháng cholinergic tác dụng ngắn |
SAMA |
Ipratropium |
|
Kháng cholinergic tác dụng dài |
LAMA |
Tiotropium |
|
Cường beta 2 adrenergic tác dụng ngắn + kháng cholinergic tác dụng ngắn |
SABA+SAMA |
Ipratropium/salbutamol Ipratropium/fenoterol |
|
Cường beta 2 adrenergic tác dụng dài + kháng cholinergic tác dụng dài |
LABA/LAMA |
Indacaterol/Glycopyronium Olodaterol/Tiotropium Vilanterol/Umeclidinium |
|
Corticosteroid dạng phun hít + cường beta 2 adrenergic tác dụng dài |
ICS+LABA |
Budesonid/Formoterol Fluticason/Vilanterol Fluticason/Salmeterol |
|
Kháng sinh, kháng viêm |
Macrolide Kháng PDE4 |
Erythromycin Rofumilast |
|
Nhóm xanthine tác dụng ngắn/dài |
Xanthine |
Theophyllin/Theostat |
Hướng dẫn lựa chọn thuốc điều trị bệnh phổi tắc nghẽn mạn tính
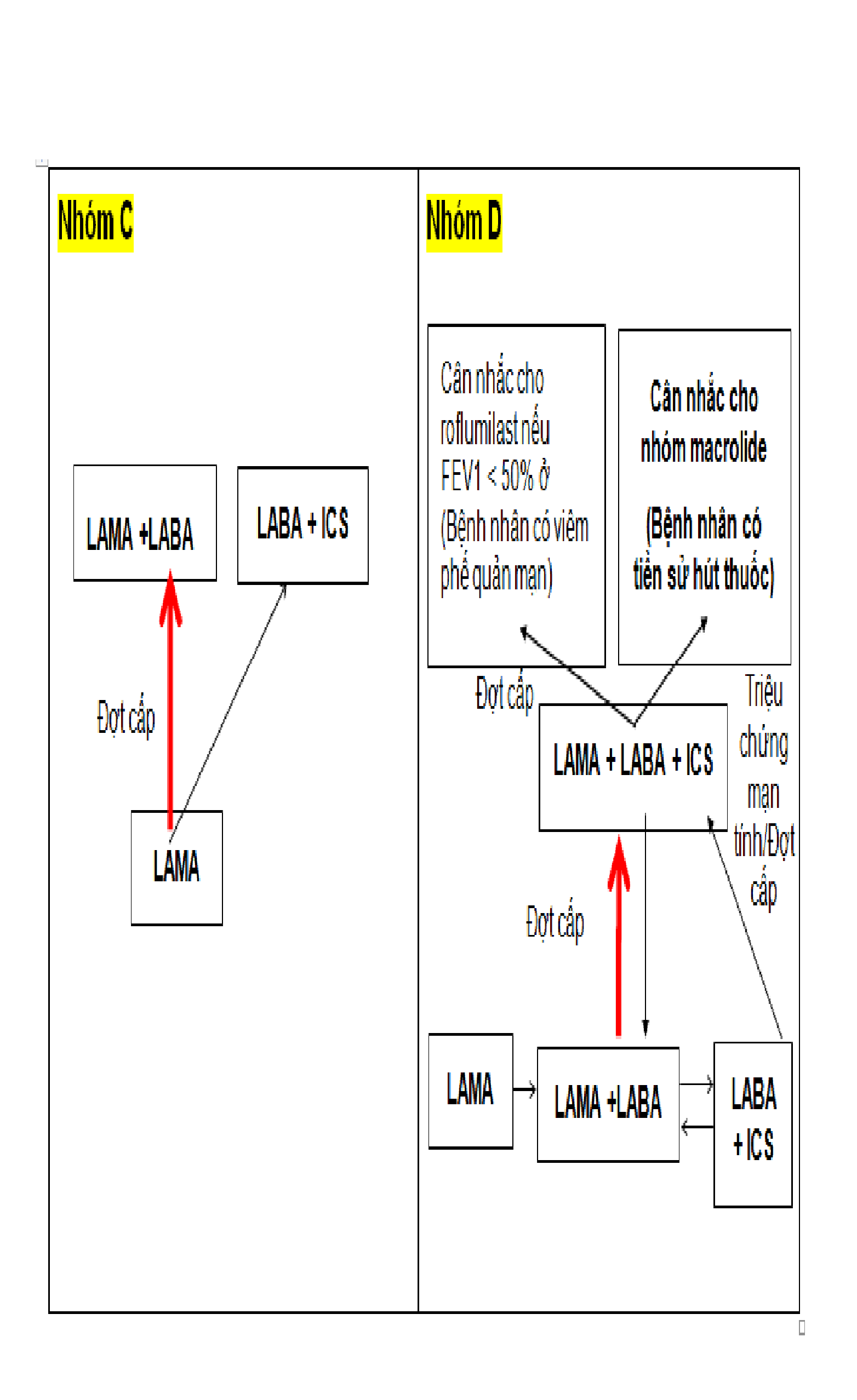
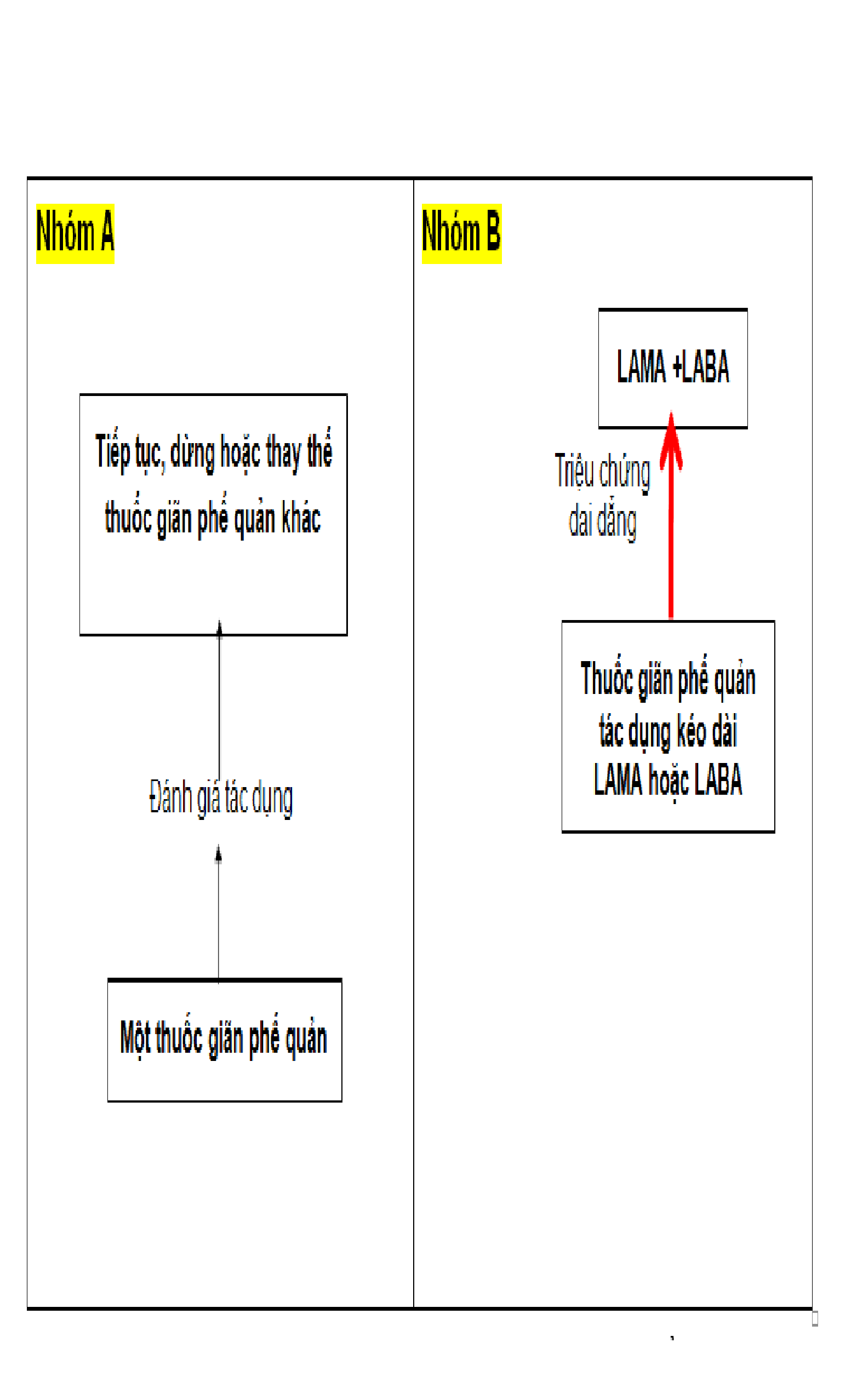
Bảng 2.2. Lựa chọn thuốc theo phân loại mức độ nặng của GOLD 2018
Lưu ý: ô và mũi tên được in đậm là phương pháp lựa chọn điều trị ưu tiên
Bệnh nhân nhóm A
Thuốc giãn phế quản được sử dụng khi cần thiết, thuốc giúp cải thiện triệu chứng khó thở.
Có thể lựa chọn nhóm thuốc giãn phế quản tác dụng ngắn hoặc tác dụng dài.
Tuỳ theo đáp ứng điều trị và mức độ cải thiện triệu chứng của bệnh nhân mà sẽ tiếp tục phác đồ điều trị hoặc đổi sang nhóm thuốc giãn phế quản khác.
Bệnh nhân nhóm B
Lựa chọn điều trị tối ưu là thuốc giãn phế quản tác dụng kéo dài. Với bệnh nhân nhóm B, có thể lựa chọn khởi đầu điều trị với LABA hoặc LAMA. Không có bằng chứng để khuyến cáo sử dụng thuốc giãn phế quản tác dụng kéo dài nhóm nào giúp giảm triệu chứng tốt hơn nhóm nào. Lựa chọn thuốc tuỳ thuộc vào sự dung nạp và cải thiện triệu chứng của bệnh nhân.
Đối với bệnh nhân vẫn còn khó thở dai dẳng khi dùng LABA hoặc LAMA đơn trị liệu, khuyến cáo sử dụng phối hợp hai nhóm thuốc giãn phế quản LABA/LAMA.
Đối với bệnh nhân khó thở nhiều, có thể cân nhắc điều trị khởi đầu ngay bằng phác đồ phối hợp hai thuốc giãn phế quản LABA/LAMA.
Nếu phối hợp hai nhóm thuốc giãn phế quản LABA/LAMA mà không cải thiện triệu chứng, có thể cân nhắc hạ bậc điều trị với một thuốc giãn phế quản tác dụng dài.
Bệnh nhân nhóm B thường có bệnh đồng mắc kèm theo, có nhiều triệu chứng, khó tiên lượng cần được đánh giá và điều trị toàn diện bệnh đồng mắc.
Bệnh nhân nhóm C
Khởi đầu điều trị bằng một loại thuốc giãn phế quản tác dụng kéo dài.
Kết quả hai nghiên cứu so sánh đối đầu cho thấy LAMA có hiệu quả hơn LABA trong phòng ngừa đợt cấp, do đó khuyến cáo nên bắt đầu điều trị với LAMA.
Bệnh nhân tiếp tục có đợt cấp có thể dùng LAMA/LABA hoặc LABA/ICS nhưng do ICS làm tăng nguy cơ xuất hiện viêm phổi ở một số bệnh nhân cho nên LABA/LAMA là lựa chọn ưu tiên.
LABA/ICS có thể lựa chọn khi BN có tiền sử và/hoặc gợi ý chẩn đoán chồng lấp hen và BPTNMT hoặc tăng bạch cầu ái toan trong máu.
Bệnh nhân nhóm D
Khởi đầu điều trị bằng phác đồ LABA/LAMA:
Kết quả các nghiên cứu trên bệnh nhân cho thấy điều trị phác đồ LABA/LAMA kết hợp cho hiệu quả vượt trội so với đơn trị liệu.
Nếu dùng phác đồ một thuốc giãn phế quản thì LAMA ưu thế hơn so với LABA trong phòng ngừa đợt cấp.
LABA/LAMA ưu thế hơn LABA/ICS trong việc phòng ngừa đợt cấp và cải thiện triệu chứng cho bệnh nhân BPTNMT nhóm D.
Bệnh nhân nhóm D có nguy cơ cao mắc viêm phổi khi được điều trị bằng ICS.
Một số bệnh nhân có thể khởi đầu điều trị bằng LABA/ICS nếu bệnh nhân có tiền sử và/hoặc gợi ý chẩn đoán chồng lấp hen và BPTNMT hoặc tăng bạch cầu ái toan trong máu.
Nếu bệnh nhân vẫn xuất hiện đợt cấp mặc dù đã được điều trị bằng phác đồ LABA/LAMA, có thể áp dụng một trong hai phác đồ thay thế:
Nâng bậc với phác đồ LABA/LAMA/ICS dựa trên nghiên cứu được tiến hành so sánh hiệu quả của LABA/LAMA so với LABA/LAMA/ICS trong phòng ngừa
đợt cấp.
Chuyển sang phác đồ LABA/ICS. Tuy nhiên, không có bằng chứng về việc chuyển phác đồ LABA/LAMA sang LABA/ICS cho kết quả phòng ngừa đợt cấp tốt hơn. Nếu điều trị LABA/ICS không cải thiện đợt cấp/triệu chứng, có thể thêm nhóm LAMA.
Nếu bệnh nhân được điều trị với LABA/LAMA/ICS vẫn còn xuất hiện các đợt cấp những lựa chọn sau đây có thể xem xét:
Thêm nhóm roflumilast. Phác đồ này có thể xem xét chỉ định ở bệnh nhân với FEV1
Thêm nhóm macrolid: cần xem xét tới yếu tố vi khuẩn kháng thuốc trước khi quyết định điều trị.
Ngừng ICS: một nghiên cứu cho thấy ICS ít hiệu quả, tăng nguy cơ tác dụng phụ (bao gồm cả viêm phổi) và ngừng thuốc ICS không gây ảnh hưởng đáng kể trên bệnh nhân.
Thở oxy dài hạn tại nhà
Mục tiêu
Làm giảm khó thở và giảm công hô hấp do giảm kháng lực đường thở và giảm thông khí phút.
Giảm tình trạng tăng áp động mạch phổi và tỷ lệ tâm phế mạn do cải thiện tình trạng thiếu oxy máu mạn tính, giảm hematocrite, cải thiện huyết động học phổi.
Chỉ định
BPTNMT có suy hô hấp mạn tính, thiếu oxy máu:
PaO2 ≤ 55 mmHg hoặc SaO2 ≤ 88% trên hai mẫu máu trong vòng 3 tuần, bệnh nhân trong giai đoạn ổn định, ở trạng thái nghỉ ngơi, không thở oxy, đã sử dụng các biện pháp điều trị tối ưu.
PaO2 từ 56 – 59 mmHg hoặc SaO2 ≤ 88% kèm thêm một trong các biểu hiện:
Dấu hiệu suy tim phải.
Đa hồng cầu (hematocrit > 55%).
Tăng áp động mạch phổi đã được xác định (siêu âm doppler tim…).
Lưu lượng, thời gian thở oxy
Lưu lượng oxy: 1-3 lít/phút, thời gian thở oxy ít nhất 16-18 giờ/24 giờ.
Đánh giá lại khí máu động mạch sau 30 phút để điều chỉnh lưu lượng oxy
nhằm đạt mục tiêu PaO2 từ 65 – 70 mmHg, tương ứng với SaO2 tối ưu là 90 – 92% lúc nghỉ ngơi.
Để tránh tăng CO2 máu quá mức, khuyến cáo nên bắt đầu với lưu lượng thở oxy ≤ 2 lít/phút.
Các nguồn cung cấp oxy
Bao gồm bình oxy, máy chiết xuất oxy, ngoài ra còn có các bình oxy lỏng.
Bình oxy cổ điển: cồng kềnh và phải nạp thường xuyên. Thường dùng làm nguồn oxy dự phòng khi mất điện hoặc lúc bệnh nhân đi ra khỏi nhà.
Máy chiết xuất oxy từ khí trời: thuận tiện cho các bệnh nhân ít hoạt động.
Thở máy không xâm nhập
Thở máy không xâm nhập trong đợt cấp:
Đây là một trong những biện pháp hỗ trợ hô hấp hiệu quả cho bệnh nhân BPTNMT trong đợt cấp. Nếu chỉ định sớm sẽ giảm tỷ lệ phải đặt nội khí quản. Chỉ định, chống chỉ định và hướng dẫn cụ thể xem thêm chương đợt cấp BPTNMT.
Thở máy không xâm nhập giai đoạn ổn định:
Chỉ định thở máy không xâm nhập (BiPAP) đối với bệnh nhân BPTNMT giai đoạn ổn định có tăng CO2 máu nặng mạn tính (PaCO2 ≥ 50 mmHg) và tiền sử nhập viện gần đây.
Bệnh nhân BPTNMT có ngừng thở khi ngủ (chồng lấp BPTNMT và ngừng thở khi ngủ) chỉ định thở máy áp lực dương liên tục (CPAP) giúp cải thiện thời gian sống thêm và giảm tần xuất nhập viện.
Theo dõi bệnh nhân
Tái khám định kỳ 1 tháng 1 lần và cần đánh giá phân loại lại mức độ nặng để điều chỉnh phác đồ điều trị phù hợp.
Theo dõi chức năng hô hấp.
Làm thêm một số thăm dò để phát hiện, điều trị các biến chứng và các bệnh đồng mắc phối hợp (bệnh tim mạch, ung thư phổi, loãng xương, đái tháo đường…).
Đánh giá khả năng hoạt động, hợp tác với thầy thuốc và tái hoà nhập cộng đồng.
Giáo dục bệnh nhân về kỹ thuật sử dụng các dụng cụ phân phối thuốc, tuân
thủ điều trị, tránh tiếp xúc với yếu tố nguy cơ và áp dụng các phương pháp dự phòng đợt cấp.
Mỗi lần khám lại, cần yêu cầu bệnh nhân thực hiện thao tác sử dụng dụng cụ hít và kiểm tra hướng dẫn lại cho bệnh nhân kỹ thuật sử dụng các dụng cụ phân phổi thuốc.
Lưu ý: đối với tuyến y tế cơ sở (xã/phường, quận/huyện), tuỳ theo nguồn nhân lực và sự sẵn có của thuốc, máy móc phục vụ chẩn đoán và điều trị bệnh nhân, có thể triển khai:
Quản lý bệnh nhân BPTNMT ở giai đoạn ổn định sau khi đã được tuyến trên chẩn đoán và có phác đồ điều trị.
Hướng dẫn tư vấn bệnh nhân cai thuốc lá, ngừng tiếp xúc với các yếu tố nguy cơ.
Hướng dẫn, kiểm tra việc dùng thuốc của bệnh nhân theo đơn của các cơ sở y tế tuyến tỉnh hoặc tuyến trung ương. Theo dõi và phát hiện các tác dụng phụ của thuốc, phát hiện các triệu chứng của đợt cấp và đáp ứng với điều trị (xem thêm chương đợt cấp) để kịp thời chuyển tuyến trên nếu thấy cần.
Cần tạo điều kiện cho phép y tế tuyến cơ sở có các thuốc cơ bản điều trị lâu dài (LABA, LAMA, ICS/LABA…) để cấp thuốc cho bệnh nhân theo hướng dẫn của y tế tuyến trên.