Suy tim (cardiac failure)
Tim là một máy bơm hoàn hảo, cân nặng khoảng 250 – 350 gr. Mỗi năm tim co bóp 42 triệu lần, đẩy vào lòng mạch khoảng 2,6 triệu lít máu. Suy tim xảy ra khi chức năng co bóp của tim bị suy giảm, không còn đáp ứng được nhu cầu chuyển hóa của cơ thể. Trong giai đoạn đầu, gọi là giai đoạn suy tim còn bù, bệnh nhân có thể chưa có triệu chứng rõ rệt nhờ vào những đáp ứng thích nghi của cơ thể như tăng hoạt động hệ thần kinh giao cảm và phì đại cơ tim. Khi các đáp ứng thích nghi không còn hiệu quả, bệnh nhân chuyển sang giai đoạn suy tim mất bù với đầy đủ các triệu chứng của suy tim.
Suy tim được phân biệt thành 3 loại:
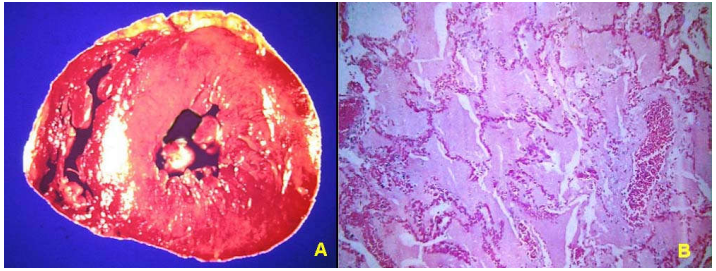
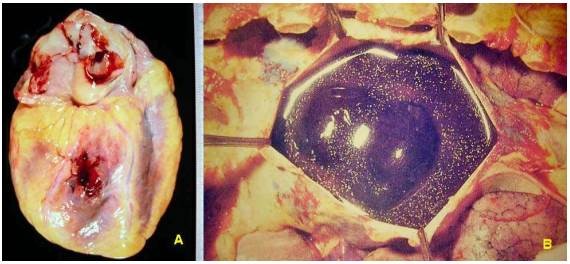
Suy tim trái: thường do cao huyết áp, bệnh van tim 2 lá và van động mạch chủ, bệnh cơ tim. Máu ứ lại trong hệ tiểu tuần hoàn gây ra phù phổi, làm bệnh nhân tím tái khó thở. (Hình 21)
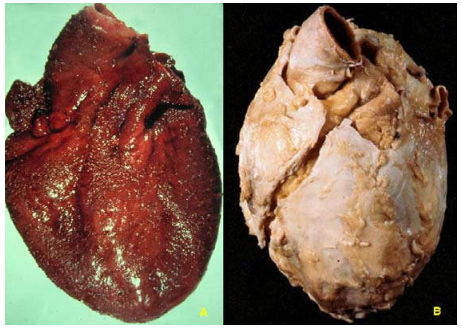
Hình 21: Phì đại thất trái do cao huyết áp (A), phù phổi do suy tim trái (B)
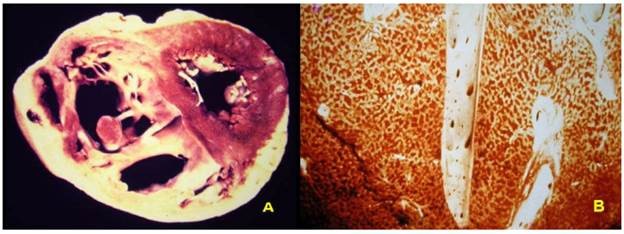
Suy tim phải: thường thứ phát sau suy tim trái, cũng có thể xảy ra ở những bệnh nhân không suy tim trái nhưng có bệnh lý ở nhu mô và mạch máu phổi, hoặc bệnh lý của van 3 lá và van động mạch phổi. Máu ứ lại trong hệ tuần hoàn ngoại biên gây ra phù nề mô mềm dưới da, gan to, tràn dịch đa màng. (Hình 22)
Hình 22: Phì đại và giãn thất phải do bệnh xơ phổi (A), gan to do ứ máu có hình ảnh hạt cau
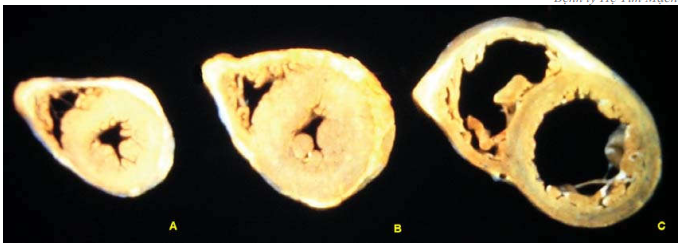
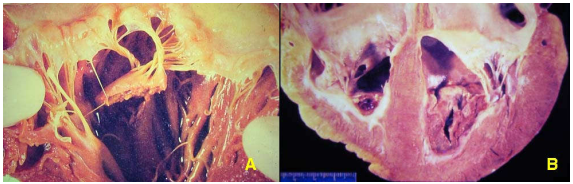
Suy tim toàn bộ: khi cả tim trái và tim phải cùng bị suy. (Hình 23)
Ngoài ra, người ta còn phân biệt suy tim theo diễn tiến lâm sàng thành 2 loại: suy tim cấp (gặp trong nhồi máu cơ tim, cao huyết áp ác tính, huyết tắc phổi) và suy tim mãn.
Hình 23: Tim bình thường (A); tim bị dày thất trái (B); suy tim toàn bộ cả 2 thất đều bị giãn (C)
Nhồi máu cơ tim ( myocardial infarction):
Định nghĩa:
Là tình trạng hoại tử 1 vùng cơ tim do thiếu máu nuôi dưỡng, vùng cơ tim hoại tử được gọi là ổ nhồi máu cơ tim (myocardial infarct).
Nguyên nhân:
Hầu hết các trường hợp nhồi máu cơ tim (NMCT) là do động mạch vành bị tắc nghẽn bởi mảng xơ vữa (Hình 24); một ít trường hợp không thấy có tổn thương xơ vữa và được giải thích là do sự co thắt kéo dài của động mạch vành tim.
Hình 24: Mảng xơ vữa lấp bít lỗ vào động mạch vành
Hình thái tổn thương
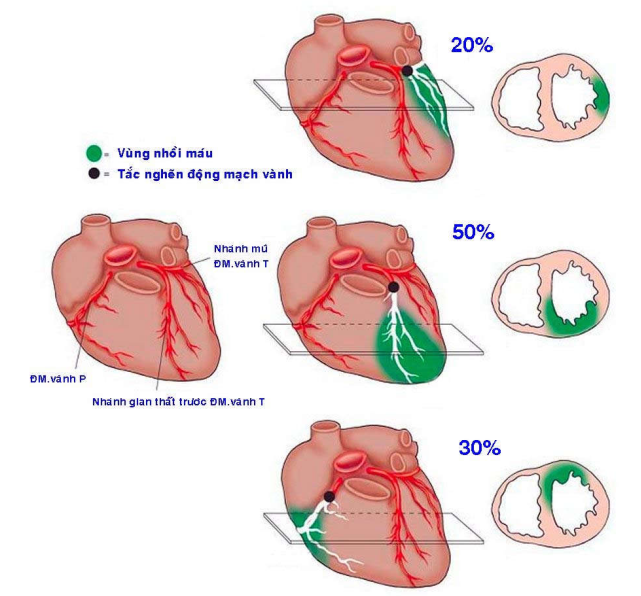
Ổ NMCT có kích thước thay đổi từ 4-10 cm, xuất hiện chủ yếu ở tâm thất trái và vách liên thất, hiếm khi thấy ở tâm thất phải. Tùy theo nhánh động mạch vành nào bị tắc nghẽn, vị trí của ổ NMCT trên thất trái sẽ khác nhau (Hình 25):
Tắc nhánh gian thất trước của động mạch vành trái (chiếm 50% các trường hợp NMCT), ổ NMCT xuất hiện ở thành trước thất trái, mỏm tim và 2/3 trước của vách liên thất.
Tắc nhánh mũ của động mạch vành trái (20% các trường hợp NMCT), ổ NMCT ở thành bên thất trái.
Tắc động mạch vành phải (30% các trường hợp NMCT), ổ NMCT ở thành sau thất trái và 1/3 sau của vách liên thất.
Hình 25: Vị trí ổ NMCT tương ứng với động mạch vành bị tắc nghẽn.
Hình ảnh đại thể và vi thể của ổ NMCT thay đổi tuỳ vào thời điểm quan sát sau khi xảy ra NMCT:
Trong 12 giờ đầu tiên, không thể phân biệt được giữa ổ NMCT với vùng cơ tim bình thường trên cả đại thể lẫn vi thể.
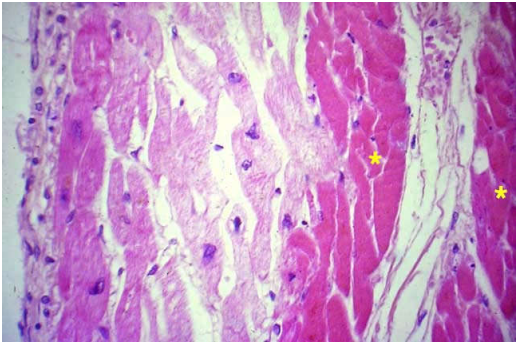
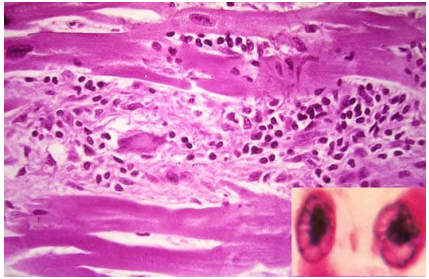
Từ 12-24 giờ, ổ NMCT có mầu lợt hơn cơ tim bình thường; trên vi thể có hiện tượng hoại tử đông, các tế bào cơ tim có bào tương trở thành đồng nhất ái toan, nhân đông, nhân vỡ hoặc nhân tan. (Hình 26)
Hình 26: Ổ NMCT từ 12-24 giờ, tế bào cơ tim có bào tương đồng nhất ái toan, nhân đông, nhân vỡ hoặc nhân tan (*).
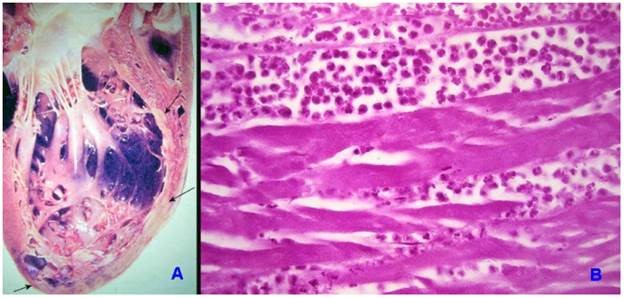
Từ 24-72 giờ, ổ NMCT, có mầu vàng lợt, bờ rõ mầu đỏ do hiện tượng sung huyết của vùng cơ tim lân cận. Trên vi thể, có hiện tượng phù viêm và thấm nhập bạch cầu đa nhân vào giữa các tế bào cơ tim hoại tử. (Hình 27)
Hình 27: Ổ NMCT từ 24 – 72 giờ, có màu vàng lợt, bờ rõ (A, mũi tên); Trên vi thể, có hiện tượng phù viêm và thấm nhập bạch cầu đa nhân vào giữa các tế bào cơ tim hoại tử (B).
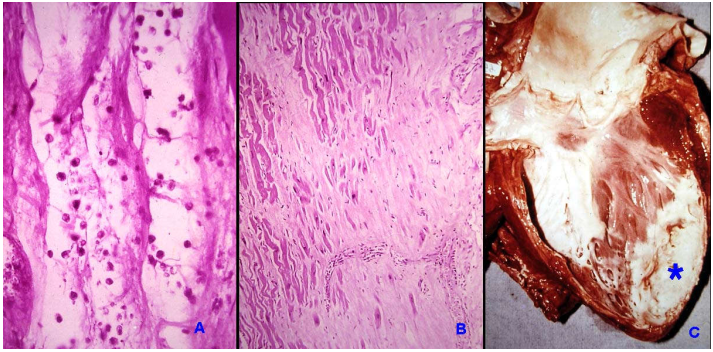
Từ 3-10 ngày, ổ NMCT trở nên mềm và lõm xuống. Trên vi thể có hiện tượng phân rã và tiêu hủy các tế bào cơ tim hoại tử nhờ hoạt động của các đại thực bào (hiện tượng dị tiêu); tại bờ ổ nhồi máu, quá trình sửa chữa hóa sẹo bắt đầu với sự tăng sinh mô liên kết mạch máu tạo thành mô hạt. (Hình 28A)
Từ ngày 10 trở đi: quá trình hóa sẹo tiến dần về phía trung tâm ổ NMCT và hoàn tất vào tuần lễ thứ 7, ổ NMCT biến thành 1 sẹo xơ mầu trắng. (Hình 28 B, C)
Hình 28: Ổ NMCT từ ngày 3 – 10, tế bào cơ tim hoại tử bị phân rã và tiêu hủy (A); hóa sẹo sau vài tuần (B); trở thành sẹo xơ màu trắng (C)
Hậu quả và biến chứng của nmct
NMCT có thể gây tử vong tức khắc do suy tim cấp, khi thể tích thất trái bị hoại tử hơn 40% hoặc khi có rối loạn dẫn truyền nặng như rung thất. Nếu bệnh nhân còn sống sót, vẫn còn nguy cơ bị tử vong sau đó do các biến chứng sớm và muộn.
Các biến chứng sớm: xảy ra trong hai tuần đầu.
Tiếp tục bị các đợt loạn nhịp tim nặng do rối loạn dẫn truyền như rung thất hoặc loạn nhịp tim chậm.
Suy tim trái do NMCT diện rộng, tâm thất trái bị giãn ra do ổ NMCT hoá mềm trong phản ứng viêm và sửa chữa.
Vỡ ổ NMCT, thường xảy ra trong khoảng thời gian từ ngày 3-10, gây ra tràn máu màng tim. Sự tăng áp lực đột ngột trong bao tim sẽ gây chèn ép tim làm bệnh nhân tử vong nhanh chóng (Hình 29). Trong một số ít trường hợp, vỡ ổ NMCT nằm trên vách liên thất sẽ làm thủng vách này, tạo ra một shunt từ trái qua phải; có thể dẫn đến suy tim trái nếu shunt quá lớn.
Hình 29: Ổ NMCT bị vỡ thủng (A), gây tràn máu màng tim (B).
Hở van 2 lá nếu ổ NMCT nằm gần cơ cột tim.
Huyết khối vách tim được thành lập do nội tâm mạc phủ trên ổ NMCT cũng bị tổn thương. Huyết khối này có thể vỡ ra tạo thành cục huyết tắc, gây nhồi máu các cơ quan khác như não, lách, thận, ruột, chi dưới. (Hình 30)
Viêm ngoại tâm mạc phủ ngoài ổ nhồi máu.
Hình 30: NMCT làm đứt cơ cột tim gây hở van 2 lá (A), tạo huyết khối vách tim
Các biến chứng muộn:
Suy tim trái mãn tính không đáp ứng với điều trị, thường gặp khi NMCT có diện rộng.
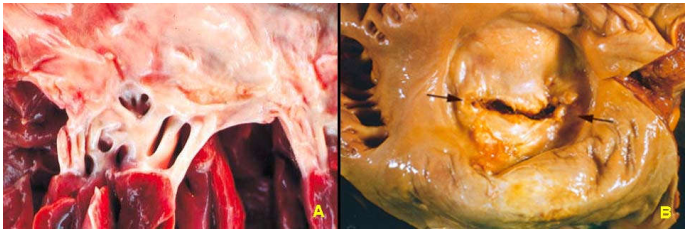
Phình vách thất do ổ NMCT cũ đã hoá sẹo, bị giãn ra dưới tác động của áp lực cao trong tâm thất (Hình 31).
Huyết tắc do bong vỡ huyết khối vách thất.
Hình 31: Phình vách thất do mô sẹo NMCT bị giãn
Viêm cơ tim (myocarditis):
Là tình trạng viêm lan tỏa cơ tim. Đa số có diễn tiến lành tính nhưng 1 số trường hợp có thể dẫn đến tử vong do suy tim cấp hoặc loạn nhịp tim.
Phân biệt 3 loại viêm cơ tim:
Viêm cơ tim do nhiễm khuẩn: tác nhân gây nhiễm khuẩn có thể là vi khuẩn, virút, nấm, ký sinh trùng.
Viêm cơ tim không do nhiễm khuẩn: thí dụ như viêm cơ tim do các bệnh tự miễn, do phản ứng thuốc (penicillin, một số thuốc trị ung thư, sulfamid, v.v.), hoặc do các tác nhân vật lý (tia phóng xạ).
Viêm cơ tim chưa rõ nguyên nhân
Trong cả 3 loại trên, viêm cơ tim do virút là loại thường gặp nhất.
Hình thái tổn thương :
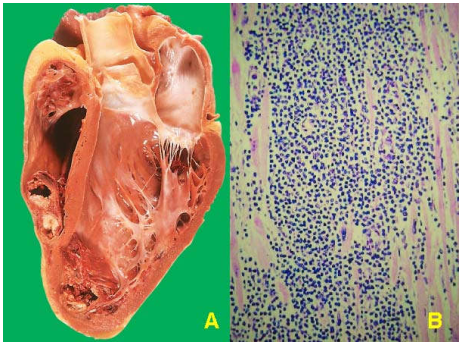
Đại thể: tim giãn to, mềm nhão, nhạt màu, có các đốm xuất huyết rải rác.
Vi thể: trong lớp cơ tim có các đám tế bào cơ tim hoại tử, thấm nhập các tế bào viêm cấp hoặc mãn tùy theo nguyên nhân gây bệnh. (Hình 32)
Hình 32: Viêm cơ tim do virút, tim giãn to, mềm nhão, có huyết khối vách tim (A), tế bào cơ tim hoại tử, thấm nhập limphô bào và đại thực bào
Bệnh cơ tim (cardiomyopathies)
Là một nhóm bệnh lý tác động chủ yếu lên cơ tim, gây rối loạn hoạt động co bóp của tim và có thể dẫn đến suy tim. Trên thực tế lâm sàng, chỉ được nghĩ đến bệnh cơ tim sau khi đã loại trừ tất cả các nguyên nhân gây suy tim khác thường gặp như bệnh van tim, thấp tim, bệnh tim cao huyết áp, nhồi máu cơ tim, v.v.
Bệnh cơ tim được phân thành 2 loại:
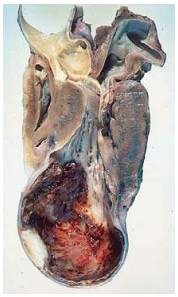
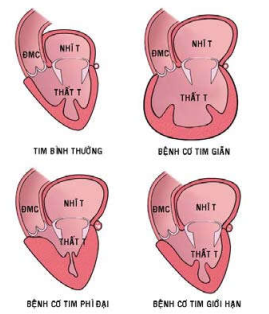
Bệnh cơ tim nguyên phát, không rõ nguyên nhân, còn gọi là bệnh cơ tim vô căn (idiopathic cardiomyopathies). (hình 33)
Bệnh cơ tim thứ phát, xảy ra trong nhiều bệnh lý khác nhau như tiểu đường, bệnh tuyến giáp, bệnh ứ chất amyloid, viêm cơ tim, ngộ độc rượu mãn tính.
Hình 33: Bệnh cơ tim nguyên phát
Bệnh cơ tim nguyên phát
Được chia thành 3 loại sau:
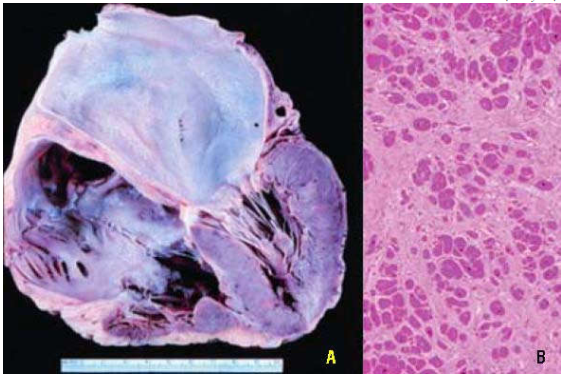
Bệnh cơ tim phì đại (hypertrophic cardiomyopathy): vách tim phì đại dầy lên quá mức, nhất là ở vách tâm thất trái và vách liên thất; kết quả gây chèn ép các buồng tim, làm giảm sự đổ máu vào thất trái trong thì tâm trương và cản trở luồng thoát máu ra khỏi thất trái trong thì tâm thu, dẫn đến giảm cung lượng tim. Về mặt vi thể, tế bào cơ tim phì đại một cách bất thường, xếp thành các bó phân bố lộn xộn và có hiện tượng hoá sợi mô kẽ. Bệnh nhân thường tử vong đột ngột vì suy tim, loạn nhịp tim (rung nhĩ, rung thất), huyết khối và huyết tắc. (Hình 34)
Hình 34: Vách liên thất phì đại chèn vào buồng tim (A), tế bào cơ tim phì đại, phân bố lộn xộn (B)
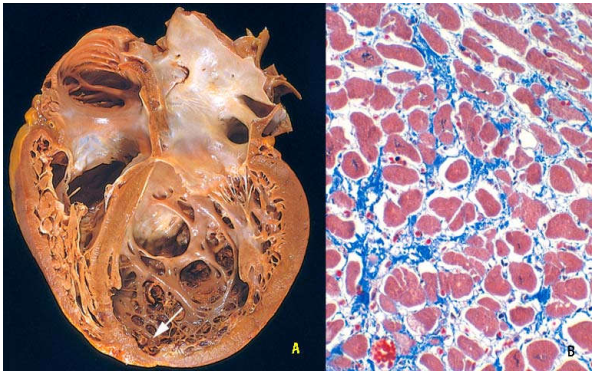
Bệnh cơ tim giãn (dilated cardiomyopathy): tim to gấp 2-3 lần bình thường, mềm nhão, sức co bóp giảm hơn 50% so với bình thường, làm cung lượng tim giảm. Các buồng tim giãn rộng, vách tim mỏng và thường có huyết khối vách tim. Về mặt vi thể, các tế bào cơ tim một số phì đại, một số bị teo mỏng và cũng có hiện tượng hoá sợi mô kẽ. Bệnh nhân tử vong do suy tim tiến triển hoặc loạn nhịp tim. (Hình 35)
Hình 35: Buồng tim giãn rộng, có huyết khối vách tim (mũi tên) (A); tế bào cơ tim một số phì đại, một số bị teo mỏng đi kèm với hiện tượng hoá sợi mô kẽ (B)
Bệnh cơ tim giới hạn (restrictive cardiomyopathy): tim không to hoặc to ít, các buồng tim không giãn, nhưng do lớp cơ tim quá cứng chắc nên sự đổ máu vào tâm thất trái trong thì tâm trương bị giới hạn, làm giảm cung lượng tim. Về mặt vi thể, có hiện tượng hoá sợi mô kẽ từng ổ hoặc lan toả trong vách tim. (Hình 36)
Hình 36: Tâm thất không to nhưng cứng chắc, cản trở máu thoát nên làm tâm nhĩ giãn rộng (A), vi thể có hiện tượng hóa sợi mô kẽ lan tỏa (B)
Viêm nội tâm mạc nhiễm khuẩn (bacterial endocarditis)
Là tình trạng lớp nội tâm mạc bị viêm do có vi khuẩn xâm nhập và sinh sản trong đó, thường thấy ở vùng các van tim. Ít khi gặp viêm nội tâm mạc nhiễm khuẩn do virút, ký sinh trùng hay nấm.
Trước thời đại kháng sinh, viêm nội tâm mạc là 1 bệnh bất trị, tử vong chắc chắn; vì vậy vào thời đó, bệnh được phân biệt thành 2 loại dựa theo đặc điểm lâm sàng và khoảng thời gian sống sót của bệnh nhân.
Viêm nội tâm mạc nhiễm khuẩn cấp: do các vi khuẩn có độc lực cao như staphylococcus aureus, bêta streptococcus; thường gây thủng van tim, bệnh nhân tử vong trước 6 tuần lễ.
Viêm nội tâm mạc nhiễm khuẩn bán cấp: do vi khuẩn ít độc hơn như alpha streptococcus, ít gây thủng van tim, bệnh nhân sống lâu hơn, có thể đến 6 tháng.
Ngày nay, sự xuất hiện của các kháng sinh đã làm thay đổi diễn tiến lâm sàng và tiên lượng bệnh, tỷ lệ tử vong được hạ xuống còn 30 – 50%; viêm nội tâm mạc không còn được phân biệt thành 2 loại cấp và bán cấp nữa, mà là theo loại vi khuẩn gây bệnh và loại van tim bị tổn thương.
Các yếu tố thuận lợi làm dễ bị viêm nội tâm mạc nhiễm khuẩn bao gồm các tình trạng có sẵn tổn thương nội tâm mạc do bệnh tim bẩm sinh, thấp tim, dùng van tim nhân tạo, thực hiện thủ thuật thông tim, chích xì ke ma túy, v.v.
Hình thái tổn thương:
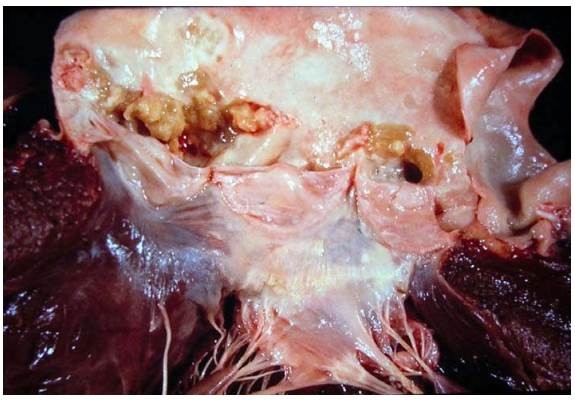
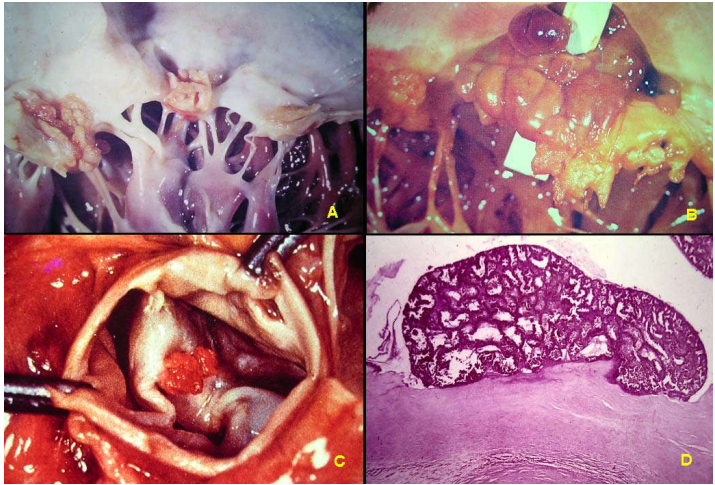
Tổn thương xuất hiện chủ yếu ở van 2 lá và van động mạch chủ. Trên bề mặt và ở mép tự do của lá van xuất hiện các nốt sùi như bông cải, có mầu đỏ nâu, dễ vỡ, kích thước từ vài mmđến vài cm. Trên vi thể, các nốt sùi cấu tạo bởi fibrin, bạch cầu, tiểu cầu tương tự như cấu tạo của cục huyết khối nhưng có chứa nhiều vi khuẩn,. Lá van bên dưới nốt sùi bị phù, ngấm tế bào viêm và có thể bị hoại tử, loét thủng. (Hình 37)
Biến chứng:
Hở van 2 lá: do loét thủng lá van, đứt dây chằng néo van tim
Huyết tắc động mạch: do nốt sùi bị vỡ rơi vào lòng mạch. Cục huyết tắc này chứa nhiều vi khuẩn nên có thể gây ra áp xe tại vị trí gây tắc nghẽn mà đáng sợ nhất là áp xe não.
Biến dạng van tim: do quá trình sửa chữa hóa sẹo tiếp sau giai đoạn viêm, đưa đến hẹp hở van tim.
Hình 37: Nốt sùi như bông cải trên van 2 lá (A), có thể gây loét thủng là van 2 lá (B); nốt sùi trên van động mạch chủ (C); cấu tạo vi thể của nốt sùi (D).
Tràn dịch và tràn máu ngoại tâm mạc
Bình thường trong khoang màng ngoài tim chỉ có khoảng 5 – 50 ml dịch; tràn dịch ngoại tâm mạc xảy ra khi có ứ đọng dịch trên 100 ml; có thể gặp trong các bệnh lý gây phù không do viêm như suy tim, suy dinh dưỡng, hội chứng thận hư. Tràn máu ngoại tâm mạc là tình trạng có máu trong khoang ngoại tâm mạc, có thể là do vỡ phình động mạch chủ, vỡ ổ nhồi máu cơ tim, chấn thương (Hình 29).
Ảnh hưởng của tràn dịch hoặc tràn máu ngoại tâm mạc lên trên hoạt động của tim tùy thuộc tốc độ tràn dịch/ máu hơn là vào số lượng dịch/ máu ứ đọng: với tốc độ chậm, dịch ứ đọng có thể lên đến 1 lít mà vẫn chưa có ảnh hưởng nhiều; trái lại nếu tốc độ tràn dịch/ máu nhanh, chỉ cần 150 – 250 ml cũng đủ gây chèn ép tim.
Viêm ngoại tâm mạc (pericarditis)
Có thể xảy ra ở mọi lứa tuổi, nguyên nhân rất đa dạng: nhiễm khuẩn (vi khuẩn, virút, v.v.), các bệnh lý miễn dịch, rối loạn chuyển hóa (urê máu cao), chấn thương, tia xạ.
Hình thái tổn thương:
Ngoại tâm mạc không còn nhẵn bóng, trở nên sần sùi nếu có lắng đọng nhiều fibrin, có thể có ứ đọng dịch xuất trong khoang màng ngoài tim. Tùy theo tính chất dịch xuất, phân biệt 4 loại viêm ngoại tâm mạc sau:
Viêm ngoại tâm mạc thanh huyết.
Viêm ngoại tâm mạc tơ huyết.
Viêm ngoại tâm mạc xuất huyết.
Viêm ngoại tâm mạc mủ.
Trong 3 loại sau, thường có phản ứng tăng sinh mô sợi làm dầy dính 2 lá ngoại tâm mạc, có thể gây cản trở hoạt động co bóp của tim (gọi là viêm ngoại tâm mạc co thắt) (Hình 38).
Hình 38: Viêm ngoại tâm mạc tơ huyết – xuất huyết (A), viêm ngoại tâm mạc co thắt (B)
Bệnh thấp tim (rheumatic heart disease)
Bao gồm tổn thương viêm tim trong giai đoạn sốt thấp cấp tính và các di chứng biến dạng van tim mãn tính.
Viêm tim (carditis)
Sốt thấp cấp tính (acute rheumatic fever) là 1 bệnh viêm cấp tính, thường hay tái phát, xảy ra chủ yếu ở trẻ em 5-15 tuổi. Sốt thấp cấp tính thường xuất hiện khoảng 2-3 tuần sau 1 viêm họng do bêta streptococcus tiêu huyết nhóm A (xảy ra ở 3% số trẻ bị viêm họng). Trẻ bị sốt, có các biểu hiện tổn thương ở tim, khớp, da và thần kinh; tuy nhiên chỉ tổn thương của tim là nặng nhất và có thể để lại di chứng biến dạng van tim mãn tính. Tất cả 3 lớp của tim đều có thể bị viêm:
Viêm cơ tim: trong cơ tim có hiện tượng thấm nhập các limphô bào và đại thực bào, đặc biệt có sự xuất hiện tổn thương đặc trưng của bệnh thấp tim gọi là thể Aschoff, nằm trong mô liên kết xung quanh các mạch máu. Cấu tạo của thể Aschoff giống như 1 ổ viêm hạt gồm 1 trung tâm hoại tử dạng fibrin, bao quanh bởi các limphô bào, tương bào, và 1 loại đại thực bào đặc biệt gọi tế bào Anitschkow, có nhân chứa 1 băng chất nhiễm sắc ở chính giữa, các tế bào Anitschkow có thể hòa nhập thành các đại bào nhiều nhân. Thể Aschoff cũng có thể được tìm thấy trong lớp nội tâm mạc và ngoại tâm mạc. (Hình 39)
Hình 39: Thể Aschoff trong cơ tim, trong ô nhỏ là 2 tế bào Anitschkow với nhân chứa băng chất nhiễm sắc ở giữa.
Viêm ngoại tâm mạc tơ huyết: có sự lắng đọng fibrin ở mặt trong của cả 2 lá ngoại tâm mạc.
Viêm nội tâm mạc: chủ yếu ở vùng van 2 lá và van động mạch chủ, có thể tạo ra các nốt sùi trên mép van. Nốt sùi được hình thành do sự kết tụ fibrin trên các vết loét của nội tâm mạc.
Cơ chế gây tổn thương tim trong sốt thấp cấp có thể do streptococcus có chứa các kháng nguyên tương tự với 1 số thành phần cấu tạo của van tim (thí dụ giữa protein M của vi khuẩn với glycoprotein của tim); vì vậy khi cơ thể có đáp ứng miễn dịch chống lại streptococcus thì cũng gây ra tổn thương cho van tim.
Di chứng biến dạng van tim mãn tính:
Là hậu quả quá trình hóa sẹo và co kéo của các tổn thương van tim đã xảy ra trong giai đoạn sốt thấp cấp tính. Các van tim bị hóa sợi dầy lên, dính vào nhau dẫn đến hẹp hở van tim. Di chứng biến dạng van tim xảy ra chủ yếu ở van 2 lá và van động mạch chủ, ít gặp ở van 3 lá và van động mạch phổi. (Hình 40)
Hình 40: Các lá van của van 2 lá dầy lên, dính các dây chằng néo van (A), di chứng hẹp van 2 lá (B).
U của tim
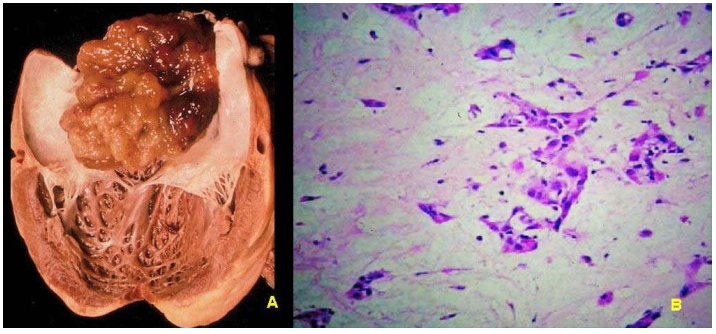
U nguyên phát của tim rất hiếm gặp, thường lành tính. Gần phân nửa u nguyên phát của tim là u nhầy, thường xuất hiện trong nhĩ trái, kích thước từ 1 đến 10 cm, có hoặc không có cuống, cấu tạo gồm nhiều thùy, mật độ mềm, bóng. Về mặt vi thể, u được cấu tạo bởi các tế bào đa giác hoặc hình sao, xếp rải rác hoặc thành đám trên 1 chất nền dạng niêm. U nhầy có thể gây cản trở hoạt động của van 2 lá hoặc vỡ bong ra thành các cục huyết tắc. (Hình 41)
Hình 41: U nhầy trong tâm nhĩ trái (A), hình ảnh vi thể của u nhầy (B).
U thứ phát của tim thường gặp hơn so với u nguyên phát, do di căn của các ung thư phổi, ung thư vú, u hắc tố ác, limphôm, v.v.