Chúng ta cung cấp hỗ trợ thông khí nhằm:
Giảm triệu chứng khó thở
Giảm công thở
Cải thiện oxy hóa máu
Cải thiện thanh thải CO2
Một số kết hợp ở trên
Cấu trúc và chức năng của hệ hô hấp
Trong thành phần của hệ hô hấp, đường hô hấp có nhiệm vụ làm ấm và ẩm không khí, và phổi đảm bảo việc trao đổi CO2 (từ máu vào phế nang) và O2 (từ phế nang vào máu).
Làm ấm xảy ra chủ yếu ở vùng mũi họng. Việc lọc loại bỏ các hạt vật chất (bồ hóng, phấn hoa) bị mắc kẹt bởi lông mũi, và bởi chất nhầy và đường hô hấp, mà sau đó được vận chuyển lên lên vùng hầu họng bằng cử động của lông chuyển. Độ ẩm (độ bão hòa 100%) đạt được bằng các màng làm ẩm ở đường hô hấp trên. Suy giảm sự làm ấm hoặc làm ẩm dẫn đến suy giảm chức năng tế bào lông chuyển và tổn thương nội mô có thể mất vài tuần để phục hồi.
Sự trao đổi khí bắt đầu ở mức độ tiểu phế quản hô hấp nhỏ hơn và tối đa ở màng mao mạch – phế nang, là giao diện giữa máu động mạch phổi và không khí phế nang.
(Ghi chú: Nguồn cung cấp máu cho tiểu phế quản vẫn chưa được oxy hóa. Khoảng một phần ba trở lại hệ thống tĩnh mạch toàn thân, nhưng hai phần ba trở lại tuần hoàn động mạch toàn thân thông qua tĩnh mạch phổi, góp phần vào ‘shunt sinh lý’, bên dưới).
Thông khí (ventilation)
Thông khí phút là lượng khí thở ra từ phổi mỗi phút.
Thông khí phút (MV) = Thể tích khí lưu thông (VT) x Tần số thở (RR)
Do đó, MV (minute ventilation) có thể được thay đổi bằng cách tăng hoặc giảm độ sâu của nhịp thở (thể tích khí lưu thông) hoặc tần số thở RR. Điều thú vị là, không
cần nhiều thông khí để cung cấp đủ O2 cho phổi: nhu cầu chuyển hóa cơ bản chỉ cần ~ 250 mL/phút (3,5mL/kg/phút) cho một người 70kg và với không khí xung quanh chứa 21% oxy – vì vậy chỉ 1 L/phút không khí là cần thiết để cho sự cung cấp này (hoặc một nhịp thở lớn của 100% oxy!). Mặc dù vậy, chúng ta cần thở nhiều hơn thế này để loại bỏ CO2. Vì vậy, oxy hóa cho bạn biết rất ít về thông khí. Khi làm thử nghiệm ở người chết não, chỉ cần 1-2 lít O2 hấp thụ qua phổi sẽ giữ cho độ bão hòa O2 động mạch (SaO2) là 100%, trong khi CO2 sẽ tăng khoảng 1 kPa mỗi phút. Chỉ khi nồng độ CO2 thực sự cao mới bắt đầu làm cho SaO2 bắt đầu giảm – và điều này xảy ra bởi vì có “ít khoảng trống” cho O2 hơn trong một phế nang có chứa đầy CO2. Điều này là đủ để biết, nhưng nếu bạn muốn có một lời giải thích chi tiết hơn, thì phương trình khí phế nang đơn giản cung cấp thêm chi tiết:
PAO2 = FiO2 (Patm – pH2O) – PACO2/R
PAO2 và PACO2 là áp lực riêng phần của O2 và CO2 tại phế nang tương ứng (chú ý chữ A là chữ in hoa), FiO2 là nồng độ phân đoạn của O2 hít vào, pH2O là áp lực hơi nước bão hòa ở nhiệt độ cơ thể (6.3 kPa hoặc 47 mmHg), Patm là áp lực khí quyển và R là tỷ lệ CO2 sản xuất để tiêu thụ O2 [thường khoảng 0,8]). Áp lực riêng phần của CO2 (PaCO2) có thể được thay thế cho áp lực phế nang của nó (PACO2) trong phương trình này vì nó dễ dàng hơn để tính toán. Như vậy, khi thông khí giảm, nồng độ CO2 phế nang tăng lên, và áp lực riêng phần oxy của phế nang bị giảm xuống.
Khoảng chết (dead space)
Một phần của mỗi nhịp thở thông khí có một khoảng chết sinh lý (VD = ~ 2mL/kg trọng lượng cơ thể), mà không tham gia vào trao đổi khí. Nó có hai thành phần:
Giải phẫu (anatomical): thể tích không tiếp xúc với màng phế nang (chủ yếu chứa trong đường dẫn khí, hoặc ống nội khí quản);
Phế nang (alveolar): một phần của thể tích khí lưu thông đến các vùng phổi không được tưới máu – vì vậy trao đổi khí không thể xảy ra,
Phần của VT đạt tới phế nang có tưới máu = VT – VD, và được gọi là thể tích phế nang (alveolar volume). Thể tích khí đạt đến phế nang có tưới máu mỗi phút là thông khí phế nang (alveolar ventilation) = VA, hoặc:
VA = RR x (VT – VD)
PaCO2 phụ thuộc vào sự cân bằng giữa sản xuất CO2 (VCO2) và thông khí phế nang: trong đó k là hằng số,
PaCO2 = k VCO2/VA
Vì vậy, áp lực CO2 động mạch tăng (hypercapnia) có thể là kết quả của việc giảm thông khí phút và/hoặc tăng khoảng chết giải phẫu hoặc tăng vùng phổi không tưới máu.
Sự phù hợp thông khí/tưới máu (“v:q matching”)
Máu mất bão hòa đi từ tĩnh mạch lớn đến tâm thất phải, vào động mạch phổi (PA, pulmonary arteries), và sau đó đến các mao mạch phổi. Sự phân bố của máu (Q, blood flow) và thông khí (V, ventilation) được kết hợp chặt chẽ (“V:Q matching”) thông qua phổi, giảm thiểu khoảng chết sinh lý, và tối đa hóa hiệu quả của thanh thải CO2 và oxy hóa máu.
Tỷ lệ V:Q tối ưu là 1. Hãy tưởng tượng nếu một nửa máu trong phổi đi đến phế nang không thông khí (V:Q = 0,5). Máu này sẽ đi đến tâm thất trái (và do đó vào động mạch) nó không được bão hòa oxy (deoxygenated) như khi nó đến từ tĩnh mạch. Một khu vực như thế này được tưới máu tốt nhưng không thông khí đầy đủ được mô tả như là một shunt sinh lý (physiological shunt). Ngoài ra, hãy tưởng tượng một phổi không có nguồn cung cấp máu nào cả (V:Q > 1): thể tích của phổi này coi như là khoảng chết – hoạt động như một ‘ống thở’ khổng lồ!
Kháng lực mạch máu phổi thấp hơn ~ 4/5 so với tuần hoàn hệ thống, có nghĩa là áp lực PA cũng thấp hơn ~ 4/5 so với huyết áp động mạch. Nhưng kháng lực mạch máu phổi có thể thay đổi cục bộ. Nếu phế nang bị thông khí kém, áp lực O2 phế nang sẽ giảm. Đáp lại, các mạch máu cục bộ co lại (“co mạch máu phổi do thiếu oxy” hoặc HPV, Hypoxic Pulmonary Vasoconstriction) và lưu lượng máu cục bộ giảm xuống. Bằng cách này, các khu vực thông khí tồi tệ nhất cũng được tưới máu tồi tệ nhất, và sự phù hợp V:Q được duy trì.
Trong thực tế, sự phù hợp V:Q khác nhau ở các phần khác nhau của phổi, và bị ảnh hưởng bởi tư thế. Khi ở tư thế thẳng đứng, máu (là một chất lỏng dưới lực hút của lực hấp dẫn) được ưu tiên hướng đến đáy phổi, nơi mà sự tưới máu là lớn nhất. Nhưng ở đây áp lực màng phổi cao hơn, do trọng lượng phần phụ thuộc của phổi, và có thông khí phế nang kém nhất. tỷ lệ V:Q như vậy là thấp. Điều ngược lại ở đỉnh. Nhưng một mô tả chi tiết hơn (nếu bạn thực sự muốn nó) là như sau:
Ở vị trí thẳng đứng, áp lực động mạch (Pa) và tĩnh mạch (Pv) là cao nhất trong đáy phổi, và áp lực trong phế nang (PAlv) giống nhau ở các vùng khác nhau trong phổi, cho phép phổi được chia thành ba vùng:
Vùng 1 (đỉnh) – Zone 1 (apex)
Về lý thuyết, PAlv > Pa > Pv, và tưới máu là tối thiểu. Trong thực tế PAlv chỉ vượt quá Pa và Pv khi áp lực động mạch phổi giảm (giảm thể tích máu) hoặc PAlv tăng lên (áp lực đường hô hấp cao trên máy thở, hoặc PEEP cao). Trong vùng này, lưu lượng máu bị giới hạn có nghĩa là có khoảng chết phế nang.
Vùng 2 (vùng giữa) – Zone 2 (midzone)
Có Pa > PAlv > Pv. Các tĩnh mạch sau mao mạch thường bị xẹp làm tăng sức đề kháng với lưu lượng máu.
Vùng 3 (vùng đáy) – Zone 3 (base)
Pa > Pv > PAlv. Cả động mạch và tĩnh mạch vẫn còn thông thoáng như áp lực nội mạch của nó, mỗi áp lực vượt quá áp lực phế nang/ngoài mạch máu và lưu lượng máu phổi vẫn được liên tục.
Ở tư thế nằm ngửa (bao nhiêu bệnh nhân đang đứng?), Các vùng được cung cấp lại theo ảnh hưởng của trọng lực, với hầu hết các vùng phổi trở thành vùng 3 và máu của phổi trở nên phân bố đồng đều hơn. Thông khí áp lực dương làm tăng áp lực phế nang, tăng kích thước của vùng 2.
Ứng dụng thực tế của phù hợp V:Q
Một phổi đông đặc do viêm phổi một bên, và SaO2 rất thấp? Xoay bệnh nhân sang tư thế “tốt” (phần phổi viêm nằm phía trên) có nghĩa là dùng trọng lực để cải thiện máu của phổi tốt nhất – cải thiện sự phù hợp V/Q, và do đó cải thiện oxy hóa. Đôi khi, bệnh nhân được xoay sang “thông khí tư thế nằm sấp”. Đó là một vấn đề lớn, có một số nguy cơ và có thể làm cho công tác điều dưỡng rất phức tạp. Một quyết định cần tư vấn! Oxit nitric hít có cơ chế tương tự: ở vùng thông khí tốt, khi đạt đến phế nang nitric oxide làm giãn cơ trơn mạch máu, tăng tưới máu cho những vùng này. tăng phù hợp V:Q, và cải thiện oxy hóa. Prostacyclin khí dung đôi khi được sử dụng tương tự.
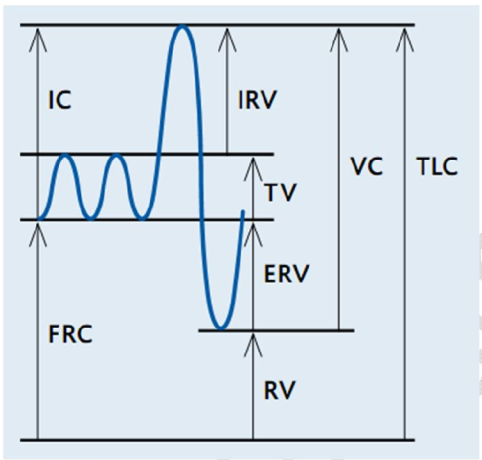
Ngắn gọn về thuật ngữ thể tích phổi
VT: (Tidal volume) Thể tích khí lưu thông – lượng khí hít vào/thở ra mỗi nhịp thở.
IRV: (Inspiratory reserve volume) Thể tích dự trữ hít vào – thể tích khí tối đa có thể được hít vào trên đỉnh của thể tích khí lưu thông bình thường.
ERV: (Expiratory reserve volume) Thể tích dự trữ thở ra – thể tích tối đa có thể bị cưỡng bức thở ra vào cuối thời gian thở ra trong khi thở bình thường.
RV: (Residual volume) Thể tích khí cặn – lượng khí còn lại trong phổi sau khi thở ra gắng sức tối đa.
Dung tích trong phổi là tổng các thể tích phổi:
FRC: (Functional residual capacity) Dung tích cặn chức năng – lượng khí trong phổi ở cuối nhịp thở bình thường yên tĩnh:
FRC = ERV + RV
VC: (Vital capacity) Dung tích sống – tổng lượng khí có thể được hít vào sau khi thở ra tối đa:
VC = ERV + TV + IRV
TLC: (Total lung capacity) Tổng dung tích phổi – tổng lượng khí trong phổi ở cuối một hít vào tối đa:
TLC = IC + FRC
IC: (Inspiratory capacity) Lượng không khí tối đa có thể hít vào sau khi hết thể tích khí lưu thông bình thường:
IC = TV + IRV
Ghi chú: Công suất đóng (CC) là thể tích mà tại đó đường hô hấp bị sụp đổ khi thở ra. FRC cần phải được > CC để cho đường hô hấp không sụp đổ vào cuối thì thở ra.
Kiểm soát nhịp thở
Trung tâm hô hấp điều hòa thông khí nằm trong tủy sống. Cung lượng của nó phối hợp sự co lại của các cơ liên sườn và cơ hoành. Trung tâm hô hấp nhận được đầu vào từ vỏ não, do đó nhịp thở bị ảnh hưởng bởi trạng thái ý thức của chúng ta – sợ hãi, kích thích, phấn khích … Ngoài ra còn có đầu vào từ các hóa cảm thụ quan (chemo-receptors) ở trung tâm (tủy sống) và ngoại biên (thể xoang cảnh, mũi họng, hầu họng và phổi), để duy trì PaCO2, PaO2 và pH trong phạm vi sinh lý bình thường (và nhạy cảm với những thay đổi trong cả ba thông số như vậy).
Giảm oxy máu chủ yếu được cảm nhận bởi các chemoreceptors ngoại vi nằm ở phân nhánh của động mạch cảnh thông thường. Một PaO2 dưới 8 kPa truyền động thông khí (“Đáp ứng thông khí do thiếu oxy máu” hoặc HVR, Hypoxic Ventilatory Response). HVR cao hơn khi PaCO2 cũng tăng lên.
Tăng CO2 máu được cảm nhận chủ yếu bởi các chemoreceptors trung tâm (thông qua tăng [H+]) và thúc đẩy sự thông khí. Phản ứng với sự gia tăng CO2 là tối đa
trong vài giờ đầu tiên và giảm dần trong vòng 48 giờ tới, và sau đó tiếp tục là bù qua thận cho độ pH động mạch. Tăng thông khí do thiếu oxy có thể rất quan trọng ở những bệnh nhân bị bệnh phổi mãn, những người có tăng CO2 máu dai dẳng.