Tuỳ thuộc nguồn gốc các khối u gan ác tính được chia thành u gan nguyên phát và di căn gan. Các khối u gan nguyên phát triển từ các thành phần của nhu mô gan bao gồm các khối u biểu mô: ung thư tế bào gan (carcinome hépatocellulaire, CHC), ung thư tế bào gan dạng xơ lá (carcinome fibolamellaire hépatocellulaire, CFLHC) là những khối u có nguồn gốc tế bào gan; ung thư tế bào đường mật trong gan (Carcinome cholangiocellulaire intraépatique) có nguồn gốc từ tế bào đường mật; ung thư hỗn hợp (cholangio-hépatocarcinome). Các khối u phát triển từ trung mô thường hiếm, bao gồm các khối u mạch máu (angiosarcome, hémangio-endothéliosarcome) u tế bào kuppfer (kuppferome). Ngoài ra có thể gặp u nguyên bào gan (hépatobalastome) u cơ trơn (leiomyosarcome) hoặc u cơ vân (rhabdomyosarcome).
Các khối u biểu mô ác tính
Ung thư tế bào gan (chc)
Đại cương
CHC chiếm khoảng 95% các khối u gan ác tính. Tỷ lệ mác bệnh ở châu âu thấp hơn nhiều so với châu á và châu Phi. Nam nhiều hơn nữ (châu âu 3/1, Việt nam 5/1).
CHC thường xuất hiện trên một gan bệnh lý. Tỷ lệ mắc bệnh cao ở những vùng có dịch viêm gan virus B (châu Phi, đông nam A), nó là nguyên nhân đầu tiên chết vì ung thư ở người trẻ trong bệnh cảnh viêm gan mãn có kèm theo hoặc không xơ gan. Liên quan chặt chẽ với xơ gan (70% CHC trên nền xơ gan), CHC có chung các yếu tố nguy cơ: Viêm gan B và C (theo một thống kê của D. Mathieu, Pháp, khoảng 70-80% thoái hoá), rượu (10-30% thoái hoá), nhiễm sắc tố sắt (10-15% thoái hoá).
Khi CHC phát triển trên gan không xơ (khoảng 20%), người ta cho rằng các yếu tố nguy cơ liên quan tới thức ăn đặc biệt là độc chất có nguồn gốc từ nấm (aflatoxine B1 trong lạc, luteoskyrine trong gạo) hoặc liên quan tới hocmôn (điều trị bằng androgene hoặc oestrogene).
Ở Việt nam theo thông kê của Tôn Thất Tùng từ năm 1955-1961 trong số 5429 trường hợp ung thư có 159 ung thư gan (2,9%), từ năm 1962-1968 791/7911 trường hợp ung thư (10%). Trong một nghiên cứu trên những người có nguy cơ cao, Hoàng Kỷ, Nguyễn Duy Huề cho thấy tỷ lệ ung thư gan ở nhóm người này là 18/438 (4,1%) và đa số ung thư phát triển trên nền xơ gan.
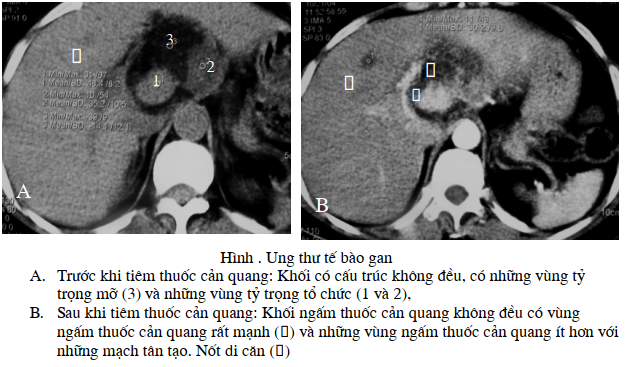
Về mặt đại thể CHC có 4 thể: thâm nhiễm đám, thể khối (hay gặp) thể phối hợp và thể lan toả. Khối thường nhiễm mỡ, hoại tử, xơ và vôi hoá. CHC được tưới máu từ hệ thống động mạch gan. Nó thâm nhiễm một cách nhanh chóng vào các cấu trúc tĩnh mạch cửa, tĩnh mạch gan. CHC có thể có một khối đơn độc hoặc nhiều khối; Theo một nghiên cứu trên 333 trường hợp CHC tại bệnh viện Việt Đức của Hoàng Kỷ, Nguyễn Duy Huề cho thấy 55,5% có nhiều ổ, 44,5 có một ổ, gan phải nhiều hơn gan trái (64,3%), cả hai gan chỉ chiếm 1,1%. Cũng theo nghiên cứu này cho thấy loại nhiều khối nhỏ dưới 3cm chiếm 12,4%, từ 3-10cm 64% và trên 10cm là 23,4%. U có hoại tử chiếm 17,1% và huyết khối tĩnh mạch cửa là 6,6%.
Vấn đề chẩn đoán sớm được đặt ra cho tất cả những bệnh nhân có bệnh gan mãn tính bàng cách theo dõi siêu âm và định lượng (FP. (FP tăng trong 60-70% các trường hợp CHC. Đây là một dấu hiêu đặc hiệu cho chẩn đoán CHC nó không tăng ở người bình thương và các loại u khác, trừ teratoblastome tinh hoàn.
Hình ảnh cắt lớp vi tính
Hình ảnh trực tiếp của khối u
Giá trị chẩn đoán Ung thư tế bào gan của chụp cắt lớp vi tính tương đương với siêu âm với độ nhạy khoảng 90%. Hình ảnh chụp cắt lớp vi tính của ung thư tế bào gan rất thay đổi: Một khối duy nhất (50%), nhiều khối (16-20%) hoặc lan toả(30- 35%).
Thăm khám cắt lớp vi tính được tiến hành một cách bắt buộc trước và sau khi tiêm thuốc cản quang. Trên các lớp cắt không tiêm thuốc cản quang khối u thường giảm tỷ trọng (30-50UH) có thể đồng nhất hoặc không đồng nhất với những vùng dịch do hoại tử và những vùng thoái hoá mỡ. Rất hiếm thấy khối u tế bao gan ác tính đồng tỷ trọng với nhu mô gan, lúc này sự phát hiện khối u phải dựa vào sự biến dạng của bờ gan và sự đè đẩy vào các mạch máu xunh quanh khối u. Đôi khi trong khối có những vùng tăng tỷ trọng tự nhiên do chảy máu hoặc các nốt vôi hoá nhỏ rải rác (15-25%) hoặc nốt vôi hoá lớn.
Ngoài kỹ thuật tiêm thuốc cản quang tĩnh mạch nhanh như đã trình bày ở phần kỹ thuật chung; kỹ thuật tiêm tĩnh mạch nhanh, lần 2, với khoảng 60ml thuốc cản quang với lớp cắt khu trú vào khối u hoặc vào vùng rốn gan nhằm mục đích nghiên cứu cấp máu động mạch và hệ thống cửa được nhiều tác giả đáng giá cao trong thăm khám ung thư tế bào gan. Thì động mạch (thì động mạch chủ cản quang) khối u tăng cấp mạch với các mạch máu tân tạo và những động mạch không điển hình, những vùng vô mạch tương ứng với tổn thương hoại tử. Thì tĩnh mạch cửa tổn thương trở nên giảm tỷ trọng so với nhu mô gan xung quanh với một vòng tăng tỷ trọng xung quanh khối bao gồm nhiều mạch mà ở đó máu lưu thông chậm. Tuy nhiên, hình ảnh này cũng có thể gặp trong một số khối u lành tính và nó không đặc hiệu cho u tế bào gan ác tính. U tế bào gan ác tính cũng có thể trở nên đồng tỷ trọng
hoặc vẫn tăng tỷ trọng nếu nó có nhiều tổ chức liên kết giữ chất thuốc quang.
Kỹ thuật chuyền tĩnh mạch không được áp dụng trong trường hợp này vì có nguy cơ làm mất hình ảnh khối u giảm tỷ trọng trước khi tiêm.
Hình ảnh lan rộng của khối u
Tắc tĩnh mạch cửa là một chứng cứ quan trọng để chẩn đoán u tế bào gan ác tính trước mộ khối u gan. Khối u ác tính có xu hướng xâm lấn các tĩnh mạch cửa bắt đầu từ các nhánh hạ phân thuỳ, nhánh phân thuỳ, thuỳ và sau cùng đến thân tĩnh mạch. Hình ảnh cắt lớp vi tính của tắc tĩnh mạch cửa gồm 4 dấu hiệu:
Thấy trực tiếp các nụ giảm tỷ trọng (20-30 UH) sùi vào trong lòng tĩnh mạch kèm theo nhánh tĩnh mạch cửa thượng lưu giãn. Các nụ sùi này không cản quang sau khi tiêm thuốc, nhưng người ta thường thấy các dải tăng tỷ trọng quanh tĩnh mạch cửa kéo dài tương ứng với sự hiện rõ hơn của thành tĩnh mạch và nhất là sự cản quang của các mạch của mạch.
Không thấy một nhánh của tĩnh mạch cửa, khối u phá huỷ hoan toàn thành của tĩnh mạch. Người ta có thể thấy trên đường đi của nhánh tĩnh mạch này sự tăng cường mạng lưới động mạch nhỏ và bắt thuốc kéo dài tới thì tĩnh mạch cửa.
Cả một thuỳ giảm tỷ trọng đồng nhất ở thì trước khi tiêm thuốc cản quang vì 2 lý do: khối u giảm tỷ trọng đồng thời nhu mô gan quanh khối u cũng giảm tỷ trọng vì thiếu cấp máu của tĩnh mạch cửa.
Sự bất thường về tưới máu của vùng quanh khối u:Khi tĩnh mạch cửa bị tắc, nhu mô gan chỉ được cấp máu duy nhất bởi động mạch gan vì thế lưu lượng động mạch này tăng. Vì vậy, sau khi tiêm thuốc cản quang tĩnh mạch có thể thấy sự tăng tỷ trọng nhất thời trong vùng nhu mô gan “lành” quanh khối u ở thì động mạch.
Thông động-tĩnh mạch cửa: trên chụp cắt lớp vi tính thấy cản quang đồng thời tĩnh mạch cửa và động mạch chủ ở thì động mạch, trong khi tĩnh mạch cửa chưa cản quang.
Thâm nhiễm tĩnh mạch gan: hiếm gặp hơn. Chụp cắt lớp vi tính có hình giảm tỷ trọng trong lòng tĩnh mạch gan và giản tĩnh mạch phía thượng lưu. Hội chứng Budd-Chiari có thể gặp do thâm nhiễm hay chèn ép tĩnh mạch gan nhưng hay gặp hơn là hình ảnh thâm nhiễm một phần tĩnh mạch gan.
Ngoài ra, CT còn cho phép phát hiện huyết khối tĩnh mạch chủ dưới, hạch to, có hay không tổn thương cơ hoành, cơ thành bụng, và tổn thương các cơ quan lân cận.
Ung thư tế bào gan dạng xơ lá (carcinome fibolamellaire hépatocellulaire, CFLHC)
Ung thư tế bào xơ dẹt hiếm gặp, 500lần thấp hơn CHC, thường gặp ở trẻ em, tuổi vi thành niên và người trẻ: 90% các trương hợp dưới 25tuổi. CFLHC thường xuất hiện trên gan lành không có các bệnh lý mãn tính (xơ gan, viêm gan B, C). Nam bị bệnh cao hơn nữ. Lâm sàng thường biểu hiện gan to, khối sờ thấy trên 50% các trường hợp, thăm khám cho thấy khối sờ thấy lớn nhưng thể tạng bệnh nhân ít bị ảnh hưởng. Các xét nghiệm cận lâm sàng không đặc hiệu, (FP bình thường trong 90% các trường hợp.
CT cho thấy khối giới hạn rõ, giảm tỷ trọng và bắt thuốc cản quang rất thay đổi sau khi tiêm thuốc cản quang. Hai dấu hiệu có thể hướng tới chẩn đoán là vôi hoá trung tâm và các dải giảm tỷ trọng do xơ hoá. Tuy nhiên, dấu hiệu thứ hai cũng có thể thấy trong các khối phì đại khu trú thể nốt. Ung thư tế bào xơ dẹt là một ung thư tiến triển chậm, thời gian sống trung bình có thể 2 năm sau khi có triệu chứng. Tuy nhiên nó có thể di căn tới phổi, hạch, phúc mạc.
Ung thư đường mật trong gan (Carcinome cholangiocellulaire intrahéptique)
Đại cương.
Ung thư đường mật trong gan hay ung thư đường mật ngoại vi là khối u hiếm gặp nó có nguồn gốc các tế bào biểu mô đường mật trong gan. Nó ít gặp hơn nhiều so với ung thư đường mật ngoài gan hoặc túi mật. Nó chiếm khoảng 10% các khối u gan nguyên phát.
Ung thư đường mật trong gan hay gặp ở người lơn tuổi tờ 50-70 tuổi, nam > nữ (2/1). Nó không liên quan tới các bệnh lý gan mãn tính như viêm gan B, C, hoặc xơ gan. Các yếu tố nguy cơ có thể gặp là: Sỏi đường mật, viêm xơ đường mật.v.v.
Về mặt lâm sàng, ung thư đường mật trong gan cũng giống như tất cả các khối u ở gan như đau hạ sườn phải, muộn hơn có thể sờ thấy khối ổ bụng, vàng da rất hay gặp. Các xét nghiệm sinh học cho thấy dấu hiệu tắc mật, kháng nguyên kháng ung thư bào thai tăng (antigène carcino-embryonnaire) trong khoảng 70%
Tiên lượng của ung thư đường mật trong gan rất xấu. Sự lan rộng sang tổ chức lân cận rất nhanh theo đường bạch huyết, phúc mạc, các tạng trong ổ bụng, hiếm hơn có thể di căn tới xương và da. Thời gian sống trung bình là 6-7 tháng.
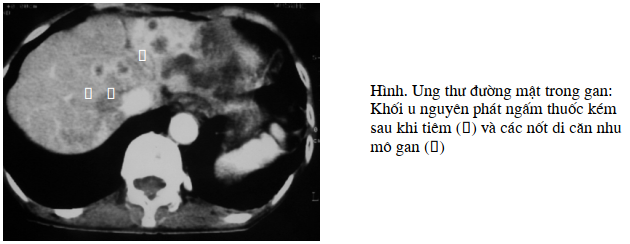
Hình ảnh cắt lớp vi tính: thường không đặc hiệu. Trước khi tiêm thuốc cản quang khối có thể hơi giảm tỷ trọng hơn nhu mô gan xung quanh và tăng tỷ trọng rất ít sau khi tiêm. Đường mật trong gan trước khối u có thể giãn.
Các khối u trung mô ác tính
Rất ít gặp. Các khối u trung mô ác tính hay gặp là u máu ác tính và u máu nội mô.
U máu ác tính (angiosarcome)
U máu ác tính gan là khối u phát từ tế bào nội mô vùng xoang gan, thường gặp ở người già 50-70 tuổi, nam nhiều hơn nữ (3/1). Hình ảnh cắt lớp vi tính trước khi tiêm thuốc cản quang là hình khối không đồng nhất, sau khi tiêm bắt thuốc cản quang ở vùng ngoại vi dạng “hồ” ở thì động mạch và vùng trung tâm ngoèo mạch do hoại tử trong khối u.
U nội mô mạch máu dạng biểu mô
(Hémangio-endothéliome épithélioide).
Là khối u phát triển từ tế bào nội mô của xoang gan, nhưng ở dạng tế bào biểu mô. Loại u này hiếm gặp, chỉ chiếm khoảng 1% các khối u nguyên phát của gan, thường gặp ở người trẻ nữ nhiều hơn nam. Khối tiến triển chậm. Phát hiện ở một người trẻ, thể tạng tốt nhưng khối u ở gan có kích thước lớn, có nhiều vôi hoá, ít mạch máu có ý nghĩa gợi ý một u nội mô mạch máu dạng biểu mô.
Hình ảnh cắt lớp vi tính: Trước khi tiêm thuốc cản quang khối biêu hiên bằng tổn thương giảm tỷ trong có kích thước thay đổi từ 1-10cm. Rất hay gặp vôi hoá trong khối (khoảng 3/4 các trường hợp). Sau khi tiêm khối bắt thuốc yếu ở vùng ngoại vi .
U tuyến dạng nang (cystadénocarcinome).
Rất hiếm, biểu hiện dưới dạng tổn thương nang nhiều vách ngăn giàu mạch máu. Trên CT cho thấy tổn thương là khối nang thành dày có các nụ sùi tổ chức.
U bạch huyết bào (lymphomes) nguyên phát ở gan
Hiếm nhưng thường thứ phát sau u hạch Hodgkin hoặc không hodkin.
Thể nốt được biểu hiện trên phim cắt lớp vi tính bằng những tổn thương tròn giảm tỷ trọng (15-30 UH), có thể nằm sát bờ gan nhưng không làm thay đổi bờ gan. Vôi hoá hoặc hoại tử hiếm gặp. Sau khi tiêm thuốc cản quang các nốt vẫn giản tỷ trọng và trở nên đồng tỷ trọng ở những lát cắt muộn.
Thể thâm nhiễm hiếm gặp hơn và rất khó chẩn đoán bằng các phương pháp chẩn đoán hình ảnh. Trước khi tiêm chỉ thấy gan to, đều và sau khi tiêm ở thì chụp rất sớm có thể thấy hình ảnh không đồng đều của gan. Chẩn đoán thường phải dựa vào chọc sinh thiết.
Di căn gan
Khoảng 40% các khối u ác tính có thể di căn gan, trong đó 95% các khối nguyên phát thuộc hệ thống vùng lấy máu của hệ thống cửa (dạ dày, ruột non, đại tràng, tuỵ và đường mật). Ngoài ra các khối u nguyên phát có thể là vú, phổi, tuyến giáp, các cơ quan sinh dục-tiết niệu. Độ nhạy của cắt lớp vi tính tương đương với siêu âm và đạt khoảng 90% theo một số tác giả. Chụp cắt lớp vi tính thường được tiến hành sau khi siêu âm gặp khó khăn trong chẩn đoán.
Hình ảnh cắt lớp vi tính
Trước khi tiêm thuốc cản quang: Tổn thương biểu hiện bằng những nốt giới hạn rõ, giảm tỷ trọng (20-45UH). Trung tâm có thể có những vùng tỷ trọng dịch trong trường hợp hoại tử từng phần và đôi khi tạo nên hình ảnh nang. Nang di căn thường có thành dày không đều và có các vách ngăn. Di căn dạng nang thường gặp do di căn của u cơ trơn ác tính của ống tiêu hoá, ung thư biểu mô, ung thư da, ung thư đại tràng hoặc buồng trứng.
Di căn có thể biểu hiện tăng tỷ trọng tự nhiên nếu có chảy máu trong khối hoặc do nhu mô gan nhiễm mỡ. Vôi hoá ít gặp và có thể thấy trong các khối di căn có chảy máu cũ hoặc hoại tử. Các di căn của ung thư đại tràng tiết dịch nhầy thường hay bị vôi hoá.
Sau khi tiêm thuốc can quang: Hình ảnh hay gặp là một vùng trung tâm giảm tỷ trọng được bao quanh bởi vòng tăng tỷ trọng ở thì động mạch và kéo dài tới thì tĩnh mạch cửa. Hiếm hơn, khối di căn có thể bắt thuốc đồng nhất hoặc thậm chí không bắt thuốc. Một thể di căn đặc biệt bắt thuốc cản quang giống u máu đó là bắt thuốc vùng ngoại vi vào trung tâm và sau đó trở nên đồng nhất.
Các kỹ thuật khác như chụp cắt lớp vi tính động mạch hoặc chụp cắt lớp vi tính tĩnh mạch cửa hoặc tiêm động mạch iodolipide cho phép làm tăng dộ nhạy của chụp cắt lớp vi tính trong phát hiện di căn gan.