Hội chứng suy hô hấp cấp tính (ARDS) là một tình trạng tổn thương và viêm phế nang lan tỏa, thứ phát do bất kỳ quá trình bệnh lý khác có thể. ARDS được xác định theo bốn tiêu chí [1]:
Điều kiện phải cấp tính (
Các dấu hiệu không giải thích được bởi phù phổi do tim gây ra.
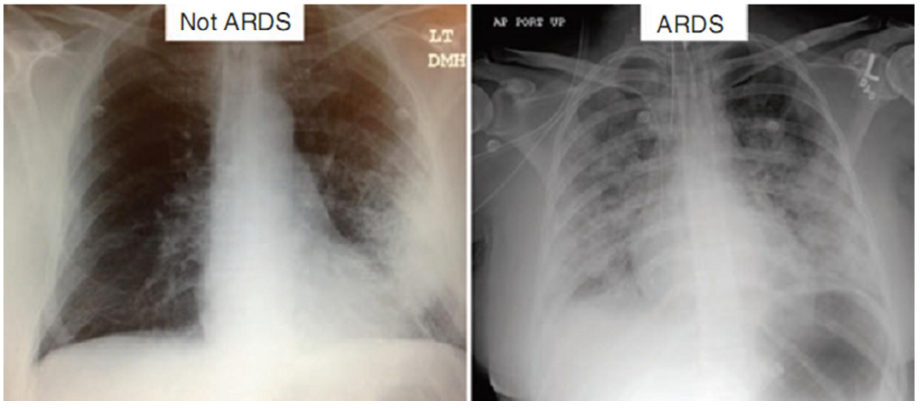
X-quang ngực phải có hình ảnh mờ 2 bên, như trong hình 8.1.
Trong khi sử dụng ít nhất PEEP 5 cmH2O với thông khí áp lực dương, tỷ số giữa PaO2 và FiO2 (được biểu thị dưới dạng thập phân, chẳng hạn như 0.7) phải nhỏ hơn 300.
ARDS nhẹ là tỷ lệ PaO2/FiO2 200-300.
ARDS trung bình là 100–199.
ARDS nghiêm trọng là
Hình 8.1 X quang ngực cho thấy sự khác biệt giữa ARDS và viêm phổi. Lưu ý rằng cả hai bệnh nhân có thể bị thiếu oxy máu nghiêm trọng, nhưng ARDS có thâm nhiễm hai bên, khuếch tán
Mặc dù bệnh nhân hiếm khi nhập viện Cấp cứu trong tình trạng ARDS bùng phát, vì nó thường phát triển sau này khi bệnh nặng, ARDS có thể được nhìn thấy trong ED. Trong tất cả các biện pháp can thiệp trong chăm sóc tích cực, một số ít có lợi ích đối với bệnh nhân như thông khí thể tích khí lưu thông thấp [2]. Thông khí áp lực dương, đặc biệt là với thể tích khí lưu thông lớn hoặc áp lực cao, đã được chứng minh là gây thương tích ở cả bệnh nhân ARDS cũng như bệnh nhân chưa có ARDS. Phòng ngừa ARDS, hoặc phòng ngừa làm trầm trọng thêm ARDS với tổn thương phổi do máy thở gây ra, là một lợi ích quan trọng của việc quản lý máy thở tích cực trong ED.
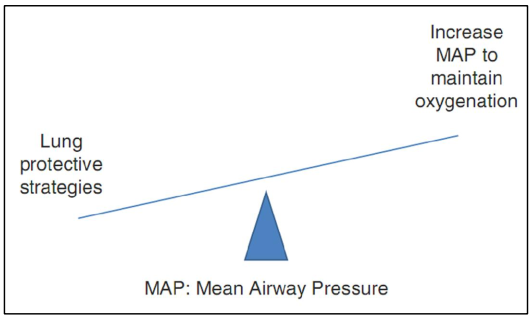
Nhiều thủ thuật được sử dụng trong tình trạng thiếu oxy máu nghiêm trọng để cải thiện oxy hóa và thông khí, có thể có hại trong thời gian dài. Tăng áp lực đường thở trung bình (MAP, mean airway pressure) là một trong những mục tiêu chính của thông khí áp lực dương, và MAP cao hơn thường được kết hợp với cải thiện oxy hóa. Tuy nhiên, áp lực cao hơn trong phế nang cũng liên quan đến kết quả tồi tệ hơn. Do đó, các bác sĩ lâm sàng phải cân bằng nguy cơ gia tăng MAP với việc sử dụng quản lý thông khí dựa trên bằng chứng, được thể hiện trong hình 8.2.
Hình 8.2 Mặc dù các bác sĩ lâm sàng nên làm những gì họ cần để ổn định một bệnh nhân thiếu oxy máu, các nguyên tắc quản lý máy thở dựa trên bằng chứng phải được giữ. Ví dụ, thể tích khí lưu thông lớn có thể dẫn đến sự cải thiện nhanh chóng trong tình trạng thiếu oxy máu, nhưng việc sử dụng chúng mang lại lợi ích ngắn hạn và cho tác hại lâu dài.
Như đã mô tả ở trên, thể tích khí lưu thông được thể hiện tốt nhất ở cả hai mL và mL/kg trọng lượng cơ thể dự đoán. Trọng lượng cơ thể dự đoán là một đại diện cho thể tích phổi dự đoán của bệnh nhân. Thể tích phổi phụ thuộc vào chiều cao của bệnh nhân và giới tính sinh học. Khi nhiều bệnh nhân cân nặng hơn trọng lượng cơ thể dự đoán của họ, trọng lượng cơ thể thực tế không bao giờ nên được sử dụng như là một thay thế cho trọng lượng cơ thể dự đoán.
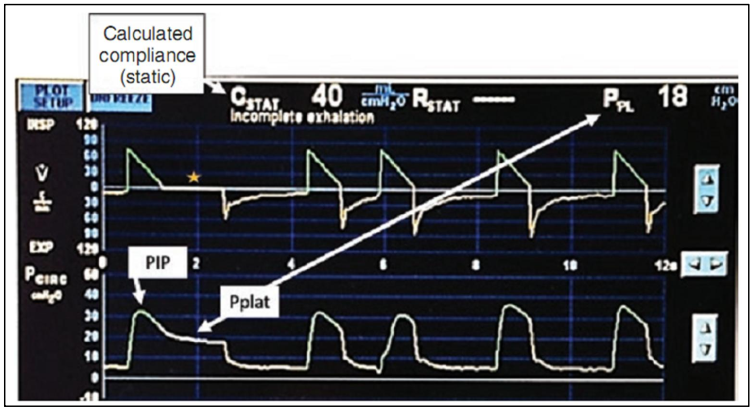
Khi đã chọn đúng thể tích khí lưu thông, áp lực phải được đánh giá. Ở ARDS, cũng như các bệnh nhân khác, việc duy trì Pplat 2O là chìa khóa để ngăn ngừa tổn thương phổi do máy thở gây ra [3]. Sử dụng thủ thuật “ngưng cuối thì hít vào”, Pplat sẽ được xác nhận là nhỏ hơn 30 cmH2O. Nếu Pplat là > 30 mH2O, thể tích khí lưu thông thấp hơn có thể được xem xét, thậm chí xuống còn 4 mL/kg. Hình 8.3 cho thấy một ví dụ về một Pplat.
Bệnh nhân được thông khí với thể tích khí lưu thông thấp sẽ đòi hỏi một tần số cao hơn để duy trì thông khí phút. Hầu hết bệnh nhân ARDS sẽ cần RR 20 lần mỗi phút hoặc cao hơn.
PEEP là cài đặt tiếp theo để giải quyết. Rõ ràng, oxy hóa là một yếu tố quan trọng cho những bệnh nhân này. Mức tăng PEEP không những huy động phế nang đã bị sụp đổ, mà PEEP còn có thể ngăn ngừa sự mất huy động thêm. Nhớ lại từ Chương 7 rằng mục tiêu của PEEP là để ngăn chặn xẹp phổi khi thở ra. Phổi cứng hoặc phù nề dễ bị xẹp phổi hơn, bắt buộc phải có PEEP cao hơn. Nhiều người trong số những bệnh nhân này sẽ cần PEEP cao hơn từ 10–16 cmH2O, và đôi khi, thậm chí trên 20 cmH2O! PEEP sẽ đóng góp cho Pplat, và do đó, Pplat nên được kiểm tra với bất kỳ thay đổi nào của PEEP, giống như bất kỳ thay đổi nào của TV. Ngoài việc giảm thiểu việc mất huy động, PEEP có thể mang lại lợi ích của việc giảm thiểu “atelectotrauma”, một cơ chế lý thuyết gây thương tích cho phế nang xảy ra khi phế nang được mở/đóng lập lại nhiều lần khi không có PEEP.
Hình 8.3 Một màn hình máy thở cho thấy tạm dừng hít vào để tính áp lực cao nguyên (Pplat). Ngôi sao vàng cho thấy lưu lượng đã ngừng để cho phép áp lực cân bằng. Pplat là 18 cmH2O trong ví dụ này. Máy thở tự động tính toán sự độ giãn nở 40 mL/cmH2O. Một sự độ giãn nở bình thường là khoảng 80-100 mL/cmH2O, và dự kiến cho một bệnh nhân thông khí là khoảng 60 ml/cmH2O, vì tất cả các bệnh nhân thông khí ít độ giãn nở hơn so với những người thở với hô hấp bình thường
Trong khi hầu hết bệnh nhân sẽ được bắt đầu trên một FiO2 100%, đặc biệt là nếu thiếu oxy, thì FiO2 nên được giảm sau khi kiểm tra ABG. Độc tính oxy ngày càng được đánh giá cao trong nhiều điều kiện, giảm FiO2 một cách an toàn là thích hợp [4-6].
Một ABG cung cấp thông tin quan trọng, cho phép các bác sĩ lâm sàng để tính toán tỷ lệ PaO2/FiO2 (P/F), và do đó phân loại mức độ nghiêm trọng của ARDS của bệnh nhân. Ngoài việc thông báo cho các bác sĩ chuyên khoa ED, việc cung cấp giá trị này cho người tiếp nhận ICU với sự chăm sóc liên tục. Chuyên gia ICU cần biết liệu bệnh nhân có tỷ lệ P/F là 80 (ARDS nặng) so với 240 (ARDS nhẹ).
Đôi khi, bệnh nhân có thể bị suy giảm chức năng hô hấp, suy hô hấp nặng. Sau khi kiểm tra tất cả các cài đặt máy thở như mô tả ở trên, bác sĩ nên sử dụng các thủ thuậ bổ sung dựa trên y học chứng cớ.
Huy động phế nang
Ở những bệnh nhân an thần và giãn cơ tốt, thủ thuật đầu tiên là thủ thuật huy động. Nhắc lại rằng việc mất huy động là một nguyên nhân phổ biến gây ra thiếu oxy máu, việc huy động phế nang nhẹ nhàng có thể cải thiện quá trình oxy hóa. Khái niệm một thủ thuật huy động rất đơn giản: áp dụng một áp lực giữ căng (sustained pressure), trong 20–40 giây, để mở các phế nang bị sụp đổ [7]. Tuy nhiên, có hai nhược điểm tiềm năng.
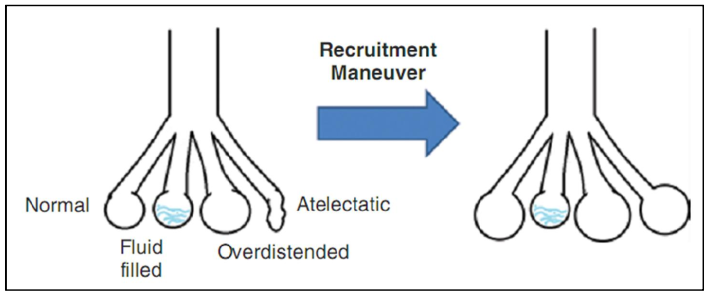
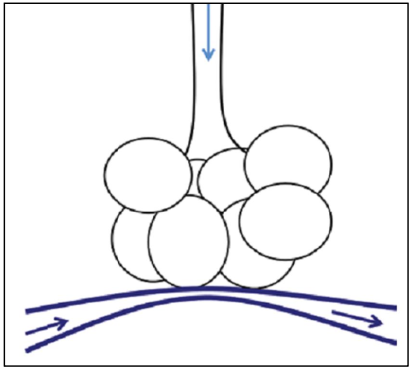
Đầu tiên, tổn thương phổi là không đồng nhất. Một số khu vực là xẹp phổi (atelectasis), một số là đông đặc (consolidation) (đầy chất lỏng), một số đã quá căng chướng (distended), và một số thậm chí là bình thường. Mục tiêu của thủ thuật huy động là mở lại các khu vực xẹp, như minh họa trong hình 8.4.
Hình 8.4 ARDS là một tổn thương không đồng nhất. Các “phế nang” ở đây đại diện cho các vùng phổi, với các đơn vị phổi khác nhau được bình thường, đầy chất lỏng, quá căng, hoặc xẹp. Việc huy động có thể kéo giãn quá mức các đơn vị phổi bình thường và đã quá căng, nhưng kỳ vọng là việc huy động các vùng xẹp phổi sẽ cải thiện tổng thể oxy hóa sau khi thủ thuật hoàn thành
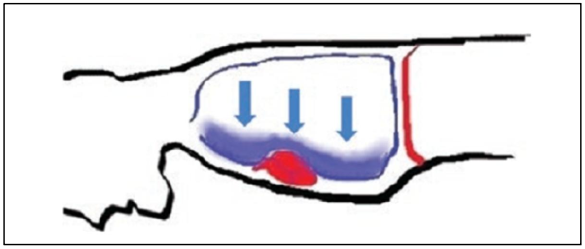
Tuy nhiên, lưu ý rằng các khu vực bình thường và quá căng cũng có thể trở nên quá căng nhiều hơn trong quá trình huy động. Sự quá căng này trong các bộ phận “tốt” trước đây của phổi có thể dẫn đến sự trao đổi khí giảm trong quá trình huy động, gây ra sự mất bão hòa, như trong hình 8.5. Hiệu ứng này là tạm thời và có thể cải thiện sau khi thủ thuật hoàn thành.
Hiệu ứng thứ hai là bệnh nhân có thể trở nên không ổn định về huyết động, do sự gia tăng đáng kể áp lực trong lồng ngực và kết quả là giảm tiền tải. Một lần nữa, điều này là tạm thời và sẽ giảm với giảm áp lực, nhưng ở bệnh nhân không ổn định hoặc rất phụ thuộc tiền tải, điều này có thể thúc đẩy sụp đổ huyết động học.
Hình 8.5 Một đơn vị phổi bị quá căng có thể vượt qua áp lực trong các mao mạch, làm giảm thoáng qua lưu lượng máu và trao đổi khí với phần phổi đó. Đây là những gì làm cho sự mất bão hòa tạm thời trong một thủ thuật huy động
Có nhiều phương pháp thực hiện thao tác huy động. Một trong những phương pháp ít có khả năng gây ra nhiễu loạn huyết động là tăng PEEP với từng nấc nhỏ [7]. Ví dụ: tăng PEEP lên tối đa cuối cùng là 20–30 cmH2O với gia số 2 cmH2O, mỗi lần giữ trong khoảng 10-20 giây, trong khi vẫn giữ PIP 2O, có thể có hiệu quả ở nhiều bệnh nhân. Các cuộc diễn tập huy động sẽ không bao giờ được thực hiện nếu không có bác sĩ chuyên khoa hô hấp và y tá hiện diện. Tất cả các bác sĩ lâm sàng nên nhận thức được những rủi ro của tình trạng thiếu oxy máu thoáng qua và hạ huyết áp.
Các biện pháp cải thiện oxy hóa khác
Một khi bệnh nhân được an thần đầy đủ, phong tỏa thần kinh cơ có thể được xem xét ở những bệnh nhân ARDS có tỷ lệ P/F
Hình 8.6 Mặt sau của phổi giữ một diện tích bề mặt lớn để trao đổi khí. Ngoài ra, di chuyển trái tim trước và ra khỏi phổi giúp giảm bớt sự xẹp phổi phía sau tim. Cùng với những thay đổi cơ học ở thành ngực, tư thế nằm sấp có thể cải thiện đáng kể oxy hóa
Các thủ thuật tiếp theo là đặt bệnh nhân ở tư thế nằm sấp, để cải thiện oxy hóa cùa vùng phổi sau. Tư thế nằm sấp cải thiện kết hợp V/Q và cho phép bệnh nhân có trao đổi khí dọc theo phần sau của phổi, được minh họa trong hình 8.6. Tư thế nằm sấp đã được chứng minh là cải thiện tỷ lệ tử vong ở ARDS nghiêm trọng trong một nghiên cứu đa trung tâm lớn [10]. Tuy nhiên, thủ thuật này đòi hỏi có chuyên môn và nỗ lực phối hợp giữa các người chăm sóc để tránh làm tuột ống nội khí quản và tổn thương bệnh nhân. Nếu bệnh nhân có tình trạng thiếu oxy máu nghiêm trọng như vậy trong ED mà các bác sĩ lâm sàng đang xem xét, hãy tham khảo ý kiến chuyên gia.
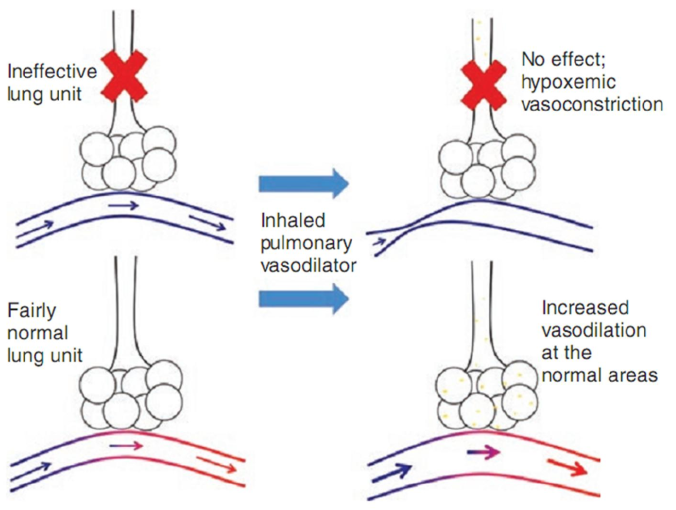
Một xem xét khác là việc sử dụng các thuốc giãn mạch phổi dạng hít, chẳng hạn như oxit nitric dạng hít (không bị nhầm lẫn với oxit nitrous, tác nhân gây mê) hoặc prostacyclins, chẳng hạn như epoprostenol. Bệnh nhân thiếu oxy nói chung có bệnh lý phổi không đồng nhất, với một số khu vực bị tổn thương, không tham gia vào quá trình oxy hóa và thông khí, cũng như một số khu vực tương đối không bị tổn thương đang thực hiện phần lớn trao đổi khí. Thuốc giãn mạch phổi dạng hít sẽ làm giãn mạch các khu vực tham gia trao đổi khí, làm tăng lưu lượng máu đến các khu vực tốt của phổi và cho phép các khu vực không hiệu quả tiếp tục bị co mạch do thiếu oxy. Nguyên tắc này được minh họa trong hình 8.7.
Hình 8.7 Các thuốc giãn mạch phổi dạng hít chỉ đến được phế nang của các đơn vị phổi tham gia vào trao đổi khí. Chúng làm giãn các mao mạch cho các đơn vị phổi “tốt” này và do đó dẫn lưu lượng máu nhiều hơn đến các khu vực tham gia trao đổi khí
Cuối cùng, bệnh nhân bị thiếu oxy máu nghiêm trọng, kháng trị nên được giới thiệu đến một trung tâm ECMO để xem xét hỗ trợ ECMO. Một cuộc thảo luận về ECMO nằm ngoài phạm vi của chương này; tuy nhiên, việc chuyển bệnh nhân đến các trung tâm có thể thực hiện ECMO đã được chứng minh là cải thiện sự sống còn ở những bệnh nhân ARDS nặng [11].