Giới thiệu
Hướng dẫn điều trị này bao gồm:
Chẩn đoán suy tim và nguyên nhân gây suy tim.
Điều trị suy tim theo từng giai đoạn.
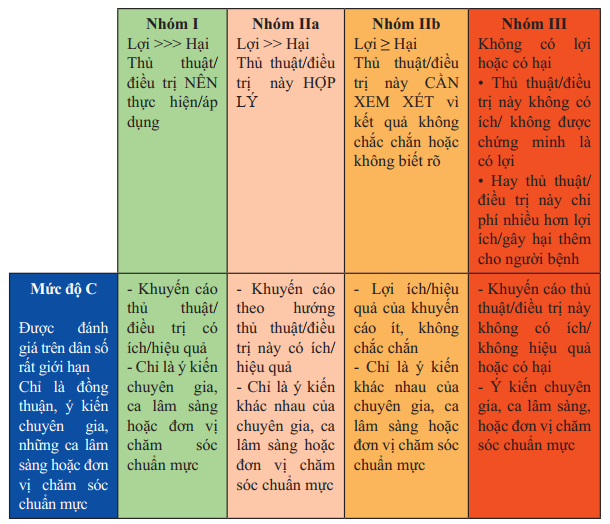
Chỉ định điều trị của khuyến cáo theo phân nhóm (I, IIa, IIb và III) và mức độ chứng cứ (A, B và C) được cập nhật dựa trên các kết quả các nghiên cứu lâm sàng và các phân tích gộp (Bảng 1).
Bảng 1. Phân nhóm của khuyến cáo và mức độ chứng cứ
Bảng 1. Phân nhóm của khuyến cáo và mức độ chứng cứ (tiếp)
Định nghĩa và phân loại suy tim
Suy tim là một hội chứng lâm sàng phức tạp, là hậu quả của những
tổn thương thực thể hay rối loạn chức năng của quả tim dẫn đến tâm thất
không đủ khả năng tiếp nhận máu (suy tim tâm trương) hoặc tống máu
(suy tim tâm thu).
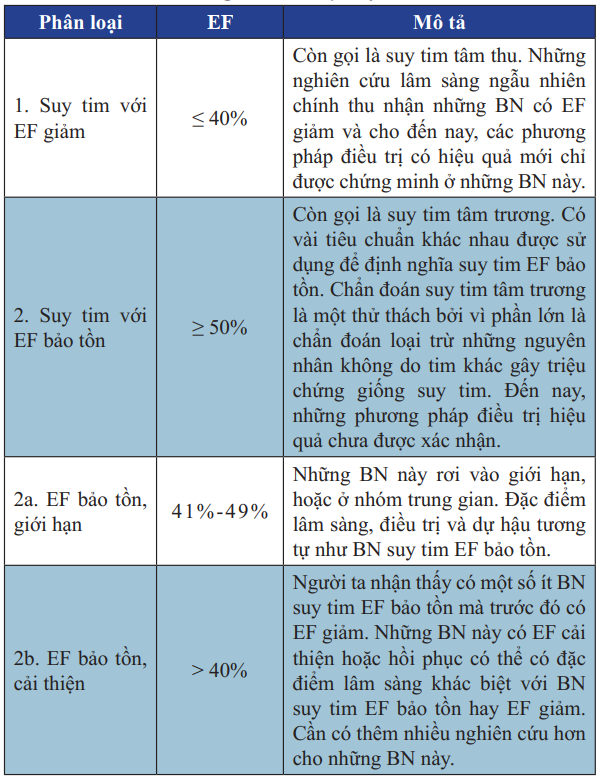
Suy tim tâm thu là suy tim có EF thất trái giảm, suy tim tâm trương
là suy tim có EF bảo tồn.
Bảng 2. Phân loại suy tim
Tìm nguyên nhân suy tim rất quan trọng, giúp quyết định hướng điều trị.
Nguyên nhân nền (underlying cause).
Nguyên nhân thúc đẩy hay yếu tố làm nặng (precipitating cause).
Bảng 3. Nguyên nhân gây suy tim tâm thu
|
Bệnh động mạch vành Nhồi máu cơ tim* Thiếu máu cục bộ cơ tim* Tăng tải áp lực mạn Tăng huyết áp* Bệnh van tim gây tắc nghẽn* Tăng tải thể tích mạn Bệnh van tim gây hở van Dòng chảy thông trong tim (trái qua phải) Dòng chảy thông ngoài tim Bệnh cơ tim giãn không liên quan đến thiếu máu cục bộ Rối loạn di truyền hoặc gia đình Rối loạn do thâm nhiễm* Tổn thương do thuốc hoặc nhiễm độc Bệnh chuyển hóa* Virus hoặc các tác nhân nhiễm trùng khác Rối loạn nhịp và tần số tim Rối loạn nhịp chậm mạn tính Rối loạn nhịp nhanh mạn tính Bệnh tim do phổi Tâm phế mạn Bệnh lý mạch máu phổi Các tình trạng cung lượng cao Rối loạn chuyển hóa Cường giáp Rối loạn dinh dưỡng (VD: Beriberi) Nhu cầu dòng máu thái quá (excessive blood flow requinement) Dòng chảy thông động tĩnh mạch hệ thống Thiếu máu mạn |
* Các trường hợp này còn có thể đưa đến suy tim EF bảo tồn
Bảng 4. Nguyên nhân gây suy tim tâm trương
|
Bệnh động mạch vành Tăng huyết áp Hẹp van động mạch chủ Bệnh cơ tim phì đại Bệnh cơ tim hạn chế |
Các nguyên nhân hay yếu tố làm nặng suy tim bao gồm:
Không tiết chế.
Giảm thuốc điều trị suy tim không đúng.
NMCT; thiếu máu cơ tim.
Rối loạn nhịp (nhanh, chậm).
Nhiễm trùng.
Thiếu máu.
Khởi đầu sử dụng các thuốc có thể làm nặng suy tim:
CKCa (Verapamil, Diltiazen).
ƯCB.
Kháng viêm không Steroid.
Thuốc chống loạn nhịp (nhóm I, Sotalol- nhóm III).
Uống rượu.
Có thai.
Huyết áp tăng cao.
Hở van tim cấp.
Phân độ suy tim
Phân độ suy tim theo chức năng của Hội Tim Mạch New York (NYHA) được sử dụng dựa vào triệu chứng cơ năng và khả năng gắng sức.
Bảng 5. Phân độ suy tim theo chức năng của NYHA
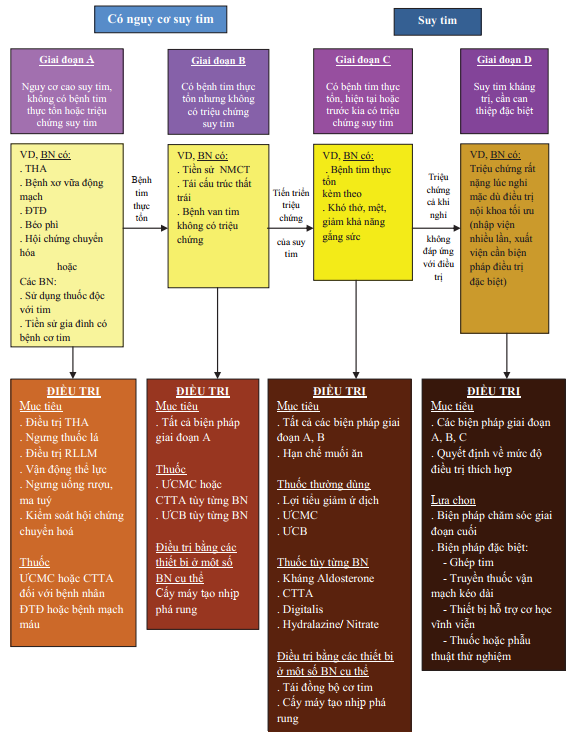
Hình 1. Phân độ suy tim theo giai đoạn và các biện pháp điều trị (Theo Hunt SA – 2001)
Chẩn đoán suy tim
Hỏi bệnh sử và khám thực thể kỹ lưỡng giúp ta có hướng chẩn đoán suy tim. Các phương tiện cận lâm sàng như siêu âm tim, định lượng BNP hoặc NT-ProBNP góp phần xác định chẩn đoán suy tim trong hầu hết các trường hợp. Làm điện tâm đồ, chụp X-quang ngực thẳng cũng cần thiết trong mọi trường hợp nghi ngờ suy tim. Trong đó, điện tâm đồ, X-quang ngực và siêu âm tim giúp đánh giá mức độ nặng và nguyên nhân suy tim.
Bảng 6. Tiêu chuẩn Framingham trong chẩn đoán suy tim
|
Tiêu chuẩn chính: Cơn khó thở kịch phát về đêm hoặc khó thở phải ngồi Tĩnh mạch cổ nổi Ran ở phổi Giãn các buồng tim Phù phổi cấp Tiếng T3 Áp lực tĩnh mạch hệ thống > 16 cmH2O Thời gian tuần hoàn > 25 giây Phản hồi gan – tĩnh mạch cổ dương tính Tiêu chuẩn phụ: Phù cổ chân Ho về đêm Khó thở khi gắng sức Gan to Tràn dịch màng phổi Dung tích sống giảm 1/3 so với chỉ số tối đa Nhịp tim nhanh (> 120 chu kì/phút) Tiêu chuẩn chính hoặc phụ: Giảm 4,5 kg/ 5 ngày điều trị suy tim Chẩn đoán xác định suy tim: 2 tiêu chuẩn chính hoặc 1 tiêu chuẩn chính kèm 2 tiêu chuẩn phụ |
Bảng 7. Các tiêu chuẩn xác định suy tim theo khuyến cáo của Hội Tim Mạch Châu Âu 2012
|
Chẩn đoán suy tim tâm thu: 3 tiêu chuẩn Triệu chứng cơ năng Triệu chứng thực thể Giảm EF Chẩn đoán suy tim tâm trương: 4 tiêu chuẩn Triệu chứng cơ năng Triệu chứng thực thể EF bảo tồn Bằng chứng bệnh cấu trúc cơ tim (dày thất trái, dãn nhĩ trái) và/hoặc rối loạn chức năng tâm trương |
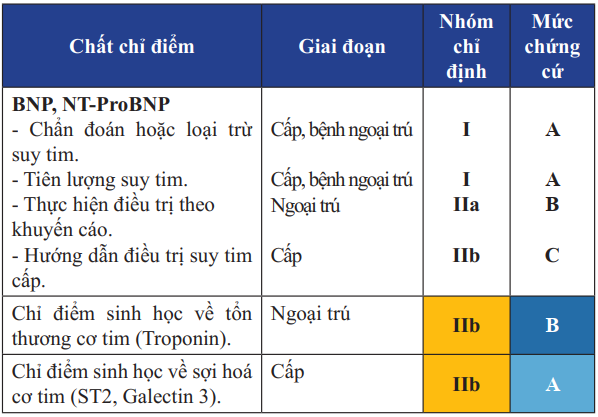
Bảng 8. Các chất chỉ điểm sinh học giúp chẩn đoán, theo dõi điều trị và tiên lượng suy tim
Một số chất chỉ điểm sinh học khác như ST2, Galectin-3 được sử dụng cùng với Peptide bài niệu trong chẩn đoán, theo dõi điều trị và tiên lượng BN suy tim. ST2 và Galectin-3 giúp khảo sát tổn thương và sợi hoá cơ tim, từ đó tiên lượng nguy cơ tái nhập viện và tử vong của BN suy tim. Hai chất chỉ điểm sinh học mới này có giá trị trong tiên lượng BN suy tim nhiều hơn.
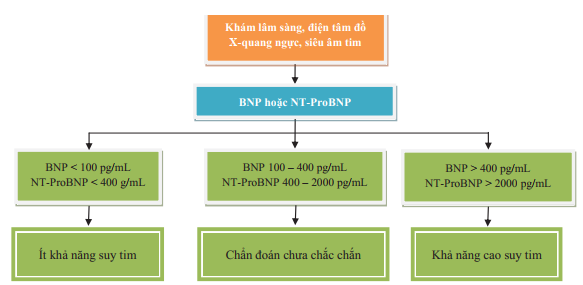
Hình 2. Quy trình chẩn đoán suy tim theo khuyến cáo của Hội Tim mạch học Châu Âu 2008
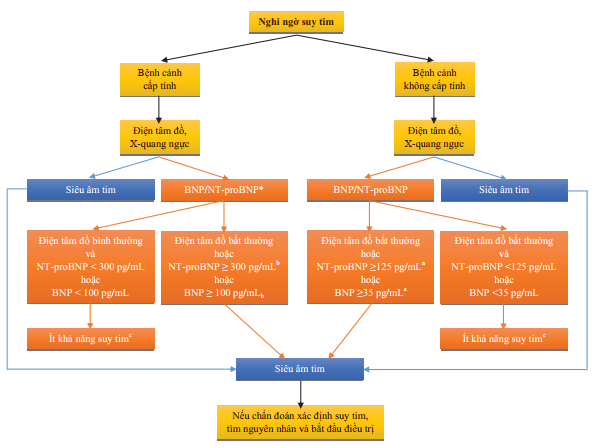
Hình 3. Quy trình chẩn đoán suy tim theo khuyến cáo của Hội Tim mạch học Châu Âu 2012
*: trong suy tim cấp, MR-ProANP cũng có thể được sử dụng (điểm cắt 120 pmol/L, MRProANP
a: điểm cắt loại trừ được chọn để giảm thiểu tỷ lệ âm tính giả, giảm chỉ định siêu âm tim không cần thiết.
b: những nguyên nhân gây tăng Natriuretic Peptide trong cấp cứu như hội chứng mạch vành cấp, rối loạn nhịp nhĩ hoặc thất, thuyên tắc phổi, bệnh phổi tắc nghẽn mãn tính nặng làm tăng áp lực tim phải, suy thận, nhiễm trùng huyết. Những nguyên nhân khác tăng Natriuretic Peptide không phải bệnh cấp cứu như lớn tuổi (> 75 tuổi), rối loạn nhịp nhĩ, phì đại thất trái, bệnh phổi tắc nghẽn mãn tính và bệnh thận mạn.
c: điều trị có thể làm giảm nồng độ Natriuretic Peptide, và Natriuretic Peptide có thể không tăng nhiều trong suy tim có EF bảo tồn.
Bảng 9. Các thăm dò cận lâm sàng cần thực hiện giúp chẩn đoán, phát hiện yếu tố làm nặng và tiên lượng bệnh nhân suy tim
|
Điện tâm đồ, phim X-quang ngực thẳng, siêu âm tim Công thức máu, tổng phân tích nước tiểu, điện giải đồ (bao gồm cả Canxi và Magnesium) Đường máu lúc đói, Lipid máu (Cholesterol toàn phần, Triglyceride, HDL –C, LDL –C) Creatinine máu, men gan, Bilirubin, sắt huyết thanh TSH, FT4 BNP hoặc NT-proBNP, ST2, Galectin 3 Đánh giá tưới máu cơ tim bằng hình ảnh (bằng siêu âm tim, cộng hưởng từ tim, SPECT hoặc PET) MSCT động mạch vành có cản quang hoặc chụp động mạch vành qua da |
Điều trị suy tim
Mục tiêu điều trị suy tim là làm giảm triệu chứng, ngăn ngừa nhập viện và kéo dài đời sống.
Điều trị suy tim chia ra 4 mức độ theo giai đoạn A, B, C và D của suy tim.
Điều trị suy tim bao gồm điều trị không dùng thuốc và điều trị bằng thuốc.
Điều trị không thuốc hay thay đổi lối sống là cơ bản trong mọi giai đoạn của suy tim, bao gồm:
Hướng dẫn BN có thể tự chăm sóc, hiểu biết về bệnh tật, triệu chứng bệnh bắt đầu nặng hơn.
Hiểu biết về điều trị, tác dụng không mong muốn của thuốc.
Thay đổi lối sống: giảm cân, ngừng hút thuốc, không uống rượu, giảm mặn (giảm Natri), tập thể dục, hạn chế nước (suy tim nặng).
Điều trị suy tim giai đoạn a
Điều trị các bệnh lý nội khoa hoặc lối sống có nguy cơ cao dẫn đến suy tim bao gồm:
Bệnh THA.
RLLM.
ĐTĐ.
Rối loạn nhịp nhanh.
Bệnh lý tuyến giáp: suy giáp hoặc cường giáp.
Nghiện thuốc, nghiện rượu, nghiện ma tuý.
Chỉ định điều trị suy tim giai đoạn A
Chỉ định nhóm I:
Các BN có nguy cơ cao suy tim (THA, RLLM, ĐTĐ) cần được điều trị theo đúng các mục tiêu của khuyến cáo liên quan.
BN có nguy cơ cao suy tim cần được khuyên tránh các chất làm tăng suy tim: thuốc lá, uống rượu với số lượng nhiều, ma tuý.
Kiểm soát nhịp thất hoặc phục hồi nhịp xoang trên BN có nhịp nhanh trên thất.
Điều trị bệnh lý tuyến giáp theo đúng khuyến cáo.
Bác sĩ cần chỉ định các thăm dò cận lâm sàng không xâm nhập (VD: đo EF bằng siêu âm tim) trên BN có tiền sử gia đình bị bệnh cơ tim hoặc trên người sử dụng dược chất độc cho tim.
Chỉ định nhóm IIa:
ƯCMC có thể hữu ích phòng ngừa suy tim trên BN có tiền sử bệnh do xơ vữa động mạch hoặc ĐTĐ hoặc THA có kèm yếu tố nguy cơ tim mạch.
CTTA có thể hiệu quả tương tự ƯCMC dù mức chứng cứ kém hơn.
Điều trị suy tim giai đoạn b
Bảng 10. Các biện pháp điều trị bệnh nhân có bệnh tim thực tổn nhưng chưa có triệu chứng cơ năng suy tim
|
Tất cả các biện pháp áp dụng trong giai đoạn A. ƯCB và ƯCMC: mọi BN sau NMCT bất kể EF. ƯCB và ƯCMC hoặc CTTA: mọi BN có giảm EF. Tái tưới máu động mạch vành. Phẫu thuật sửa van hay thay van. ƯCMC cho mọi bệnh nhân THA kèm dày thất trái. Cấy máy tạo nhịp phá rung (ICD) cho BN bệnh cơ tim thiếu máu cục bộ có EF ≤30%, ít nhất 40 ngày sau NMCT cấp, có NYHA I khi điều trị nội khoa tối ưu và có tiên lượng sống trên 1 năm. |
Chỉ định điều trị suy tim giai đoạn B:
Chỉ định nhóm I:
Tất cả các biện pháp giai đoạn A cần được áp dụng cho BN có bệnh tim thực tổn dù chưa có triệu chứng cơ năng.
ƯCB hay ƯCMC dùng cho mọi BN sau NMCT bất kể EF hay triệu chứng cơ năng của suy tim.
ƯCB và ƯCMC dùng cho mọi BN giảm EF dù không có tiền sử NMCT và không suy tim.
CTTA dùng cho mọi BN sau NMCT có EF giảm dù không suy tim khi các BN này không dung nạp được ƯCMC.
Statin nên được sử dụng ở các BN sau NMCT.
Tái tưới máu động mạch vành được chỉ định theo đúng khuyến cáo dù không có triệu chứng suy tim.
Sửa van hay thay van theo đúng chỉ định của khuyến cáo dù không triệu chứng suy tim.
Chỉ định nhóm IIa:
ƯCMC hoặc CTTA: có thể có lợi ở bệnh nhân THA kèm dày thất trái và không có triệu chứng suy tim.
CTTA: có thể có lợi ở bệnh nhân EF thấp và không có triệu chứng suy tim, khi các BN này không dung nạp được ƯCMC.
Cấy máy tạo nhịp phá rung trên bệnh nhân bệnh cơ tim thiếu máu cục bộ ít nhất 40 ngày sau NMCT cấp, EF
Ivabradine đơn độc hoặc kết hợp với ƯCB khi tần số tim > 70 lần/ phút khi đã điều trị bằng ƯCB.
Chỉ định nhóm IIb:
Cấy máy tạo nhịp phá rung cho BN không có bệnh cơ tim thiếu máu cục bộ và có EF 1 năm.
Chỉ định nhóm III:
Không sử dụng Digoxin cho BN có EF thấp, nhịp xoang mà không có triệu chứng suy tim.
CKCa, loại giảm co cơ tim, có thể có hại ở BN sau NMCT có EF thấp và không triệu chứng suy tim.
Điều trị suy tim giai đoạn c
Bảng 11 nêu lên các biện pháp điều trị BN suy tim giai đoạn C. Các biện pháp này cần được sử dụng đúng chỉ định và phối hợp cẩn thận để tránh làm nặng suy tim hoặc BN bỏ điều trị vì tác dụng phụ.
Bảng 11. Biện pháp điều trị suy tim, tiền sử hoặc hiện tại có triệu chứng cơ năng (Giai đoạn C)
|
Tất cả các biện pháp của giai đoạn A và B Lợi tiểu và hạn chế muối: khi có dấu hiệu ứ dịch (nhóm I) ƯCB (Bisoprolol, Carvedilol, Metoprolol Succinate, Nebivolol): mọi trường hợp ngoại trừ chống chỉ định (nhóm I). Ivabradine đơn độc hoặc kết hợp với ƯCB khi tần số tim > 70 lần/ phút (nhóm IIa) ƯCMC, CTTA đơn độc hoặc phối hợp (nhóm I) Digitalis (nhóm IIa) Tránh thuốc chống loạn nhịp, kháng viêm không Steroid hoặc ức chế COX –2, CKCa (nhóm I) Phối hợp ƯCMC, ƯCB với Hydralazine kèm Nitrates (nhóm IIa) Luyện tập thể lực theo chương trình (nhóm I) Thuốc kháng Aldosterone: Spironolactone, Eplerenone (nhóm I) Tái đồng bộ cơ tim (tạo nhịp 2 buồng thất) (nhóm I) Cấy máy tạo nhịp phá rung (ICD) (nhóm I) |
Những điều không nên thực hiện trong điều trị suy tim giai đoạn C (nhóm III) :
Không nên phối hợp thường qui ƯCMC, CTTA với thuốc kháng Aldosterone.
Không nên dùng thường qui CKCa.
Truyền lâu dài thuốc vận mạch có thể có hại, ngoại trừ khi BN bị suy tim giai đoạn cuối.
Điều trị bằng Hormone có thể có hại, ngoại trừ trường hợp dùng Hormone thay thế.
Điều trị bằng thuốc
Thuốc lợi tiểu
Phối hợp với giảm muối và nước, lợi tiểu là thuốc điều trị bước đầu cơ bản trong suy tim. Khi dùng liều cao không nên giảm quá 0.5-1 kg/ngày.
Cần chú ý tránh giảm khối lượng tuần hoàn nhiều, hạ Kali và Natri máu bằng cách theo dõi điện giải đồ, Ure và Creatinine máu.
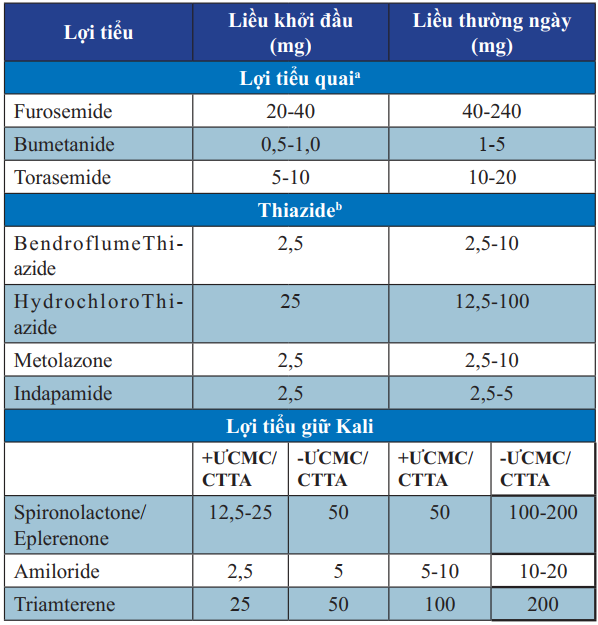
Bảng 12. Các thuốc lợi tiểu sử dụng trong điều trị suy tim
+ƯCMC/CTTA: có sử dụng ƯCMC hoặc CTTA.
-ƯCMC/CTTA: không sử dụng ƯCMC hoặc CTTA.
a: Cần chỉnh liều thuốc uống hay thuốc đường tĩnh mạch theo tình trạng dịch, cân nặng; dùng liều cao quá mức có thể gây suy thận và ngộ độc.
b: Không dùng Thiazide khi MLCT
c: Spironolactone/Eplerenone thường được chọn lựa hơn.
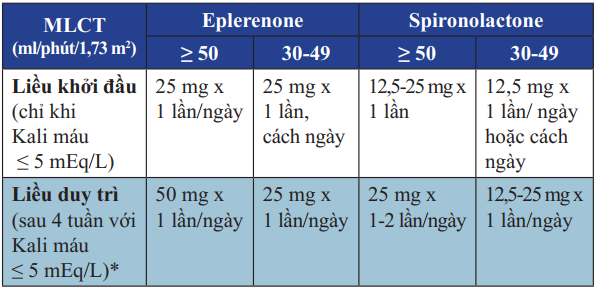
Bảng 13. Liều dùng thuốc kháng Aldosterone trong điều trị suy tim
* Sau liều khởi đầu, Kali máu tăng ≤ 6,0 mEq/L hoặc chức năng thận xấu hơn, dừng thuốc cho đến khi Kali
Một số chú ý khi sử dụng thuốc kháng Aldosterone:
Không nên sử dụng khi MLCT 5 mEq/L.
Nên khởi đầu bằng liều thấp 12,5 mg Spironolactone hoặc 25 mg Eplerenone.
Nguy cơ tăng Kali máu nếu dùng chung với liều cao ƯCMC hoặc ƯCMC phối hợp CTTA.
Phải tránh dùng chung với kháng viêm không Steroid và chất ức chế Cyclo –Oxygenase – 2 (COX – 2 inhibitors).
Phải ngừng cho thêm Kali hoặc giảm liều.
Theo dõi kỹ nồng độ Kali máu: kiểm soát vào ngày thứ 3, ngày thứ 7 sau khi bắt đầu điều trị và mỗi tháng trong 3 tháng đầu.
Thuốc ức chế men chuyển
Là thuốc cơ bản hàng đầu trong điều trị suy tim, có thể dùng cả khi BN chưa có triệu chứng cơ năng.
Thuốc CTTA
Hai lợi điểm của thuốc CTTA: không gây ho, tác động hoàn toàn hơn trên Angiotensin II (sử dụng ƯCMC không ngăn chặn hoàn toàn sự hình thành Angiotensin II).
Trong thực hành lâm sàng, ƯCMC vẫn là thuốc hàng đầu trong điều trị suy tim. Chỉ khi BN không dung nạp được ƯCMC thì mới thay bằng thuốc CTTA. Có thể phối hợp giữa ƯCMC với CTTA, hiệu quả có thể cao hơn.
Thuốc ức chế β
Tất cả BN suy tim, dù nhẹ hay nặng đều cần sử dụng ƯCB nếu không có chống chỉ định. Chỉ khởi đầu dùng ƯCB khi tình trạng suy tim của bệnh BN ổn định:
Không nằm viện ở khoa chăm sóc tích cực.
Không có hoặc ứ dịch rất ít; hoặc thiếu dịch.
Không phải điều trị bằng thuốc vận mạch gần đây.
Nên khởi đầu với liều thấp, tăng dần mỗi 2-4 tuần, đến liều tối đa theo khuyến cáo hoặc đến mức tối đa BN dung nạp được. Hiệu quả của thuốc rất chậm, cần 2 đến 3 tháng. Ngay cả khi không cải thiện triệu chứng cơ năng, sử dụng ƯCB trên BN suy tim vẫn có lợi, làm giảm biến cố lâm sàng.
Có 4 tác dụng không mong muốn cần quan tâm: ứ dịch và suy tim nặng hơn, mệt, nhịp tim chậm và bloc tim, hạ huyết áp.
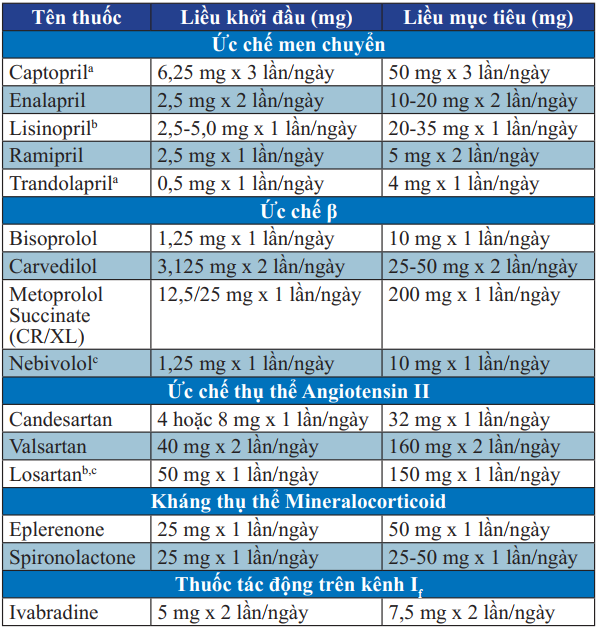
Bảng 14. Các thuốc được chứng minh kéo dài đời sống bệnh nhân suy tim
a: ƯCMC với liều mục tiêu trong thử nghiệm lâm sàng sau NMCT.
b: Những thuốc này khi dùng liều cao hơn được chứng minh làm giảm tử vong và bệnh tật so với liều thấp, nhưng không có thử nghiệm lâm sàng ngẫu nhiên có kiểm chứng với giả dược và liều tối ưu không biết chắc chắn.
c: Điều trị này không chứng minh giảm tử vong tim mạch hay tử vong do mọi nguyên nhân ở BN suy tim hoặc sau NMCT
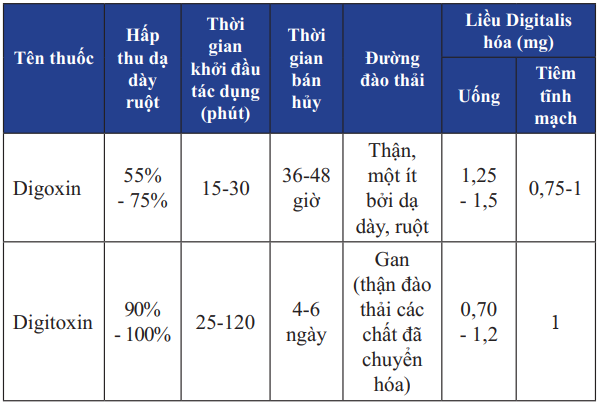
Digitalis rất có hiệu quả khi suy tim có kèm theo rối loạn nhịp nhĩ như rung nhĩ hay cuồng nhĩ, hoặc suy chức năng tâm thu có kèm dãn buồng tim trái. Mặc dù có nhiều bàn cãi về hiệu quả của Digitalis nhất là từ khi có ƯCMC, những nghiên cứu gần đây vẫn chứng minh hiệu quả không thể thay thế được của Digitalis. Liều duy trì của Digoxin ở người Việt Nam nên ở khoảng 0.125-0.25 mg/ngày, nếu dùng liều duy trì cao (0.25 mg/ngày) nên có 1-2 ngày trong tuần không uống thuốc.
Bảng 15. Các Digitalis thường được sử dụng điều trị suy tim
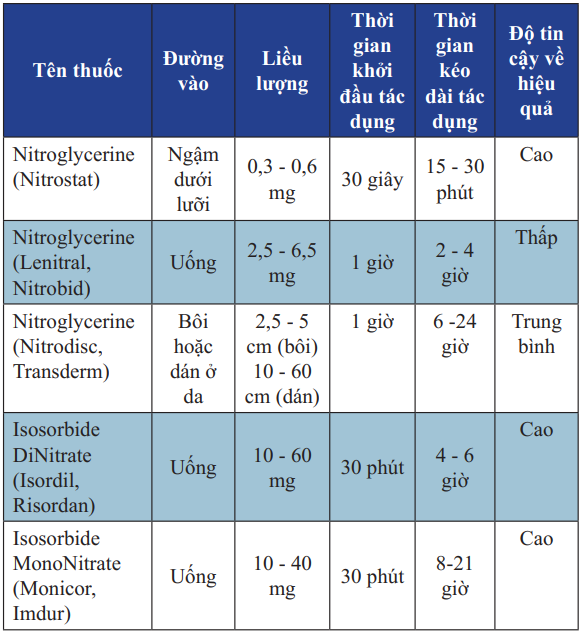
Nitrate
Bảng 16. Các thuốc Nitrate thường dùng
Hydralazine
Rất có hiệu quả ở BN suy tim do hở van hai lá hay van động mạch chủ. Thuốc làm tăng tần số tim và tăng tiêu thụ Oxy cơ tim nên cần cẩn thận khi dùng ở BN thiếu máu cơ tim. Thuốc này thường được dùng phối hợp với Nitrate. Liều thông thường 25 – 100 mg dùng 3-4 lần/ngày.
Điều trị suy tim với Hydralazine phối hợp Nitrate có khả năng kéo dài tuổi thọ người bệnh.
Chẹn kênh Canxi
CKCa nhóm Non-Dihydropyridine như Diltiazem và Verapamil không được dùng trong điều trị suy tim. CKCa nhóm Dihydropyridine như Nifedipine không nên dùng ở các BN suy tim.
Thuốc ức chế trực tiếp nút xoang
Ivabradine được xếp vào chỉ định nhóm IIa, mức chứng cứ B trong điều trị suy tim tâm thu. Chỉ sử dụng Ivabradine khi đã đạt liều tối đa ƯCB mà tần số tim vẫn còn ≥ 70 chu kỳ/phút. Tuy nhiên, ở BN có kèm bệnh phổi tắc nghẽn mãn tính hoặc không đạt được liều cao ƯCB có thể sử dụng Ivabradine khi tần số tim ≥ 70 chu kỳ/phút. Có thể sử dụng Ivabradine không kèm ƯCB nếu cần.
Omega 3
Một nghiên cứu gần đây cho thấy Omega 3 giảm tử vong và nhập viện vì nguyên nhân tim mạch ở các BN suy tim có EF ≤ 40%. Omega 3 nên được dùng như thuốc lựa chọn thứ 2 trên BN suy tim, sau các thuốc lựa chọn đầu tay như ƯCMC (hoặc CTTA) và ƯCB.
Điều trị bằng các thiết bị
Điều trị bằng thiết bị bao gồm:
Cấy máy tạo nhịp phá rung (ICD).
Tái đồng bộ cơ tim hay tạo nhịp 2 buồng thất (CRT).
Thiết bị hỗ trợ thất.
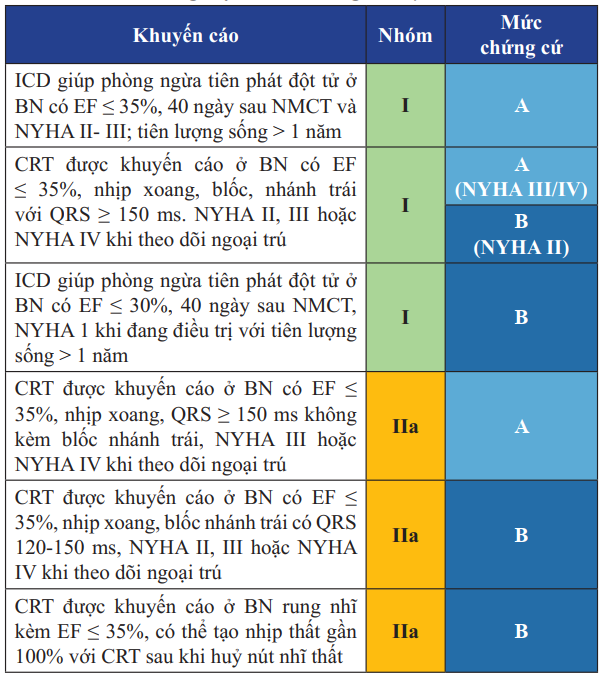
Máy tạo nhịp phá rung (ICD) và tái đồng bộ cơ tim hay tạo nhịp 2 buồng thất (CRT)
Bảng 17. Khuyến cáo điều trị bằng dụng cụ trong suy tim tâm thu giai đoạn C
Thiết bị hỗ trợ thất
Nhiều kiểu thiết bị hỗ trợ thất đã được sử dụng trong điều trị suy tim nặng: Abiomed biventricular system (BVS), Heartmate, Novacor và Thoratec. Trước kia thiết bị hỗ trợ thất chỉ được sử dụng như một biện pháp “bắc cầu”, trợ giúp quả tim suy trong khi chờ đợi ghép tim.
Ngày nay chỉ định mở rộng hơn bao gồm:
Sốc sau mổ tim.
Sốc tim sau NMCT.
Suy tim không hồi phục, có thể ghép tim.
Suy tim không hồi phục, không thể ghép tim.
Viêm cơ tim cấp.
Rối loạn nhịp thất nặng.
Bảng 18. Tiêu chuẩn lựa chọn bệnh nhân phù hợp để sử dụng thiết bị hỗ trợ thất
|
BN có triệu chứng nặng > 2 tháng mặc dù đã điều trị nội khoa tối ưu và bằng các thiết bị và có ≥ 2 tiêu chuẩn sau: EF thất trái ≥ 3 lần nhập viện vì suy tim trong vòng 12 tháng trước mà không có yếu tố thúc đẩy rõ ràng. Phụ thuộc vào thuốc vận mạch đường tĩnh mạch. Rối loạn chức năng cơ quan đích tiến triển (chức năng thận và/ hoặc chức năng gan xấu đi) do tình trạng giảm tưới máu và không phải do áp lực đổ đầy thất không đủ (áp lực mao mạch phổi bít ≥ 20 mmHg và huyết áp tâm thu ≤ 80 – 90 mmHg hoặc chỉ số tim ≤ 2 L/phút/m2). Chức năng thất phải xấu đi. |
Điều trị suy tim giai đoạn d
Điểm cơ bản và quan trọng trong điều trị suy tim giai đoạn cuối là định lượng và xử trí cẩn thận tình trạng ứ dịch. Cần chú ý là khi dùng lợi tiểu mạnh quá, tình trạng BN cũng có thể nặng thêm do thiếu dịch.
Tại các nước có ghép tim, giai đoạn này là chỉ định của ghép tim.
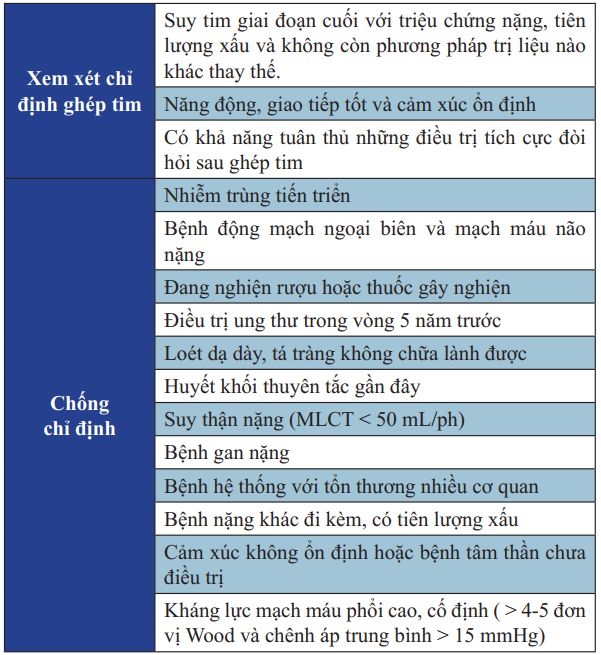
Các biện pháp còn lại là truyền tĩnh mạch liên tục thuốc dãn mạch ngoại vi và thuốc vận mạch. Chỉ định ghép tim thay thế được tóm tắt trong bảng 19.
Bảng 19. Chỉ định và chống chỉ định của ghép tim
Chỉ định điều trị suy tim giai đoạn D:
Chỉ định nhóm I
Khám cẩn thận và điều trị ứ dịch.
Chuyển BN đến nơi có chương trình ghép tim.
Chuyển BN đến chuyên gia điều trị suy tim giai đoạn cuối.
Bệnh nhân suy tim giai đoạn cuối, đã được đặt máy chuyển nhịp phá rung, cần biết thông tin về khả năng dừng chế độ phá rung.
Chỉ định nhóm IIa
Xét khả năng đặt thiết bị hỗ trợ thất trái trên một nhóm chọn lọc BN suy tim giai đoạn cuối, có trên 50% khả năng sống còn 1 năm khi điều trị nội khoa.
Chỉ định nhóm IIb
Truyền liên tục thuốc vận mạch có thể giảm triệu chứng cơ năng
Các chất chỉ điểm sinh học trong tiên lượng BN suy tim.
Chỉ định nhóm III
Không nên truyền thường qui và từng đợt thuốc vận mạch.
Bảng 20. Chiến lược điều trị tối ưu suy tim mạn
|
Tăng liều thuốc từ liều thấp nhất đến liều cao nhất BN dung nạp được. Một số BN (VD: cao tuổi, bệnh thận mạn) cần thăm khám thường xuyên, tăng liều chậm. Theo dõi dấu hiệu sinh tồn chặt chẽ trước và trong khi tăng liều [HA tư thế đứng, tần số tim, triệu chứng cơ năng khi đứng, nhịp tim chậm, huyết áp tâm thu thấp (80-100mmHg)]. Lần lượt chỉnh liều từng nhóm thuốc. Theo dõi chức năng thận, điện giải đồ. BN có thể có cảm giác mệt hay yếu khi tăng liều. Nếu dấu hiệu sinh tồn tốt, triệu chứng sẽ hết sau vài ngày. Không dừng điều trị đột ngột. Xem xét lại cẩn thận liều lượng thuốc điều trị suy tim chỉ có tác dụng giảm triệu chứng (VD: lợi tiểu, Nitrates) trong khi tăng liều. Chỉnh liều tạm thời khi có bệnh kết hợp không phải ở tim (VD:nhiễm trùng phổi, nguy cơ thiếu nước). Hướng dẫn BN và gia đình về lợi điểm của điều trị theo khuyến cáo. |
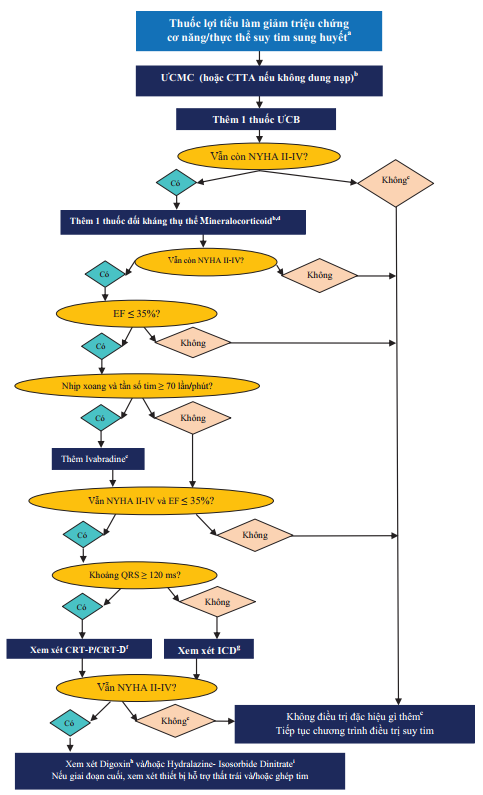
Hình 4. Các biện pháp điều trị suy tim mạn có triệu chứng cơ năng (NYHA II-IV)
a: Lợi tiểu có thể giảm triệu chứng cơ năng và thực thể nhưng không giảm tỷ lệ nhập viện và tử vong.
b: Nên chỉnh đến liều được nghiên cứu chứng minh hoặc liều tối đa BN dung nạp được.
c: BN không triệu chứng với EF ≤ 35% và tiền sử NMCT nên xem xét đặt ICD
d: Nếu không dung nạp thuốc đối kháng thụ thể Mineralocorticoid, có thể thay thế CTTA phối hợp với ƯCMC.
e: Cơ quan quản lý thuốc châu Âu chấp thuận Ivabradine cho BN có tần số tim ≥75 lần/phút. Có thể xem xét dùng cho BN chống chỉ định hay không dung nạp ƯCB.
f : Chỉ định thay đổi dựa theo nhịp tim, phân độ NYHA, khoảng QRS, hình dạng QRS và EF.
g : Không chỉ định trong suy tim NYHA IV.
h: Digoxin có thể sử dụng sớm hơn trong kiểm soát tần số thất BN rung nhĩ luôn luôn kết hợp với ƯCB.
i: Kết hợp Hydralazine và Isosorbide DiNitrate có thể sớm hơn ở BN không dung nạp ƯCMC hoặc CTTA.
Điều trị suy tim ef bảo tồn
Các biện pháp điều trị suy tim tâm trương bao gồm:
Kiểm soát tốt huyết áp tâm thu và huyết áp tâm trương.
Kiểm soát tốt tần số thất ở BN rung nhĩ có suy tim tâm trương.
Lợi tiểu rất hiệu quả để chống phù và giảm sung huyết phổi.
Tái tưới máu mạch vành cần thiết ở BN suy tim tâm trương có kèm bệnh động mạch vành.
Các thuốc ƯCB, ƯCMC, CTTA hoặc CKCa có thể giảm triệu chứng cơ năng ở BN suy tim tâm trương.
Suy tim cấp
Suy tim cấp có thể là phù phổi cấp hoặc sốc tim. Suy tim cấp nhập viện mới khởi phát chiếm 20%, còn lại 80% là suy tim cấp mất bù trên nền suy tim mạn.
Các nguyên nhân của suy tim cấp gồm:
Bệnh động mạch vành: thiếu máu, tổn thương hoặc NMCT
Biến chứng cơ học của NMCT cấp: thủng vách liên thất, hở hai lá cấp, vỡ thất trái .
Rối loạn nhịp: block nhĩ thất hoặc rối loạn nhịp nhanh.
Ép tim.
Thuyên tắc phổi cấp.
Tổn thương van tim: rách van, đứt cơ trụ, bóc tách động mạch chủ, rối loạn chức năng van nhân tạo.
Suy thận cấp, suy thận mạn trên BN có sẵn bệnh tim.
Bảng 21. Yếu tố thúc đẩy và nguyên nhân suy tim cấp
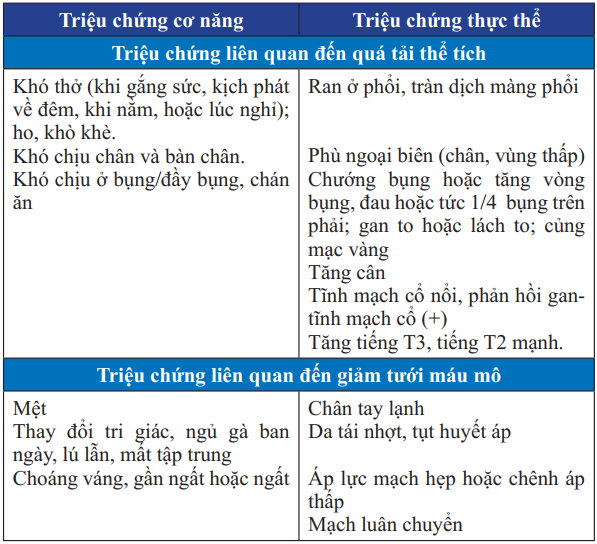
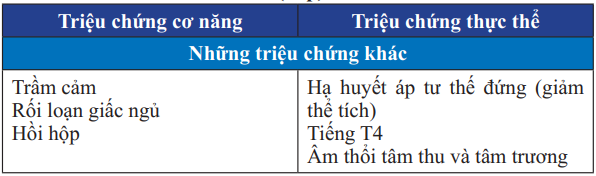
Bảng 22. Triệu chứng cơ năng và thực thể của suy tim cấp mất bù
Phù phổi cấp
Đánh giá BN phù phổi cấp:
Bệnh sử.
Triệu chứng cơ năng và thực thể.
Điện tâm đồ 12 chuyển đạo.
X-quang ngực.
Siêu âm tim qua thành ngực.
Công thức máu, Ure máu, Creatinine máu, điện giải đồ, men tim, khí máu động mạch.
Thông tim, siêu âm tim qua thực quản, đặt catheter động mạch hệ thống hoặc động mạch phổi: khi cần thiết.
Các biện pháp điều trị bao gồm:
Thở Oxy mũi 6 lít/phút.
Nitroglycerin: ngậm dưới lưỡi viên 0,4-0,5 mg mỗi 5-10 phút hay truyền tĩnh mạch với liều khởi đầu 0,3-0,5 microgram/kg/phút.
Đặt đường truyền tĩnh mạch, tiêm lợi tiểu Furosemide 20 – 80 mg
Morphine Sulfate 3-5 mg tiêm tĩnh mạch.
Đặt nội khí quản và giúp thở bằng máy nếu giảm Oxy máu nặng không đáp ứng điều trị và có toan hô hấp.
Truyền thuốc vận mạch như Dobutamin, Dopamin khi huyết động không ổn định.
Thông khí xâm nhập và không xâm nhập.
Hỗ trợ tuần hoàn bằng phương pháp cơ học.
Siêu lọc máu.
Điều trị nguyên nhân dẫn đến phù phổi cấp.
Sau khi BN ra khỏi cơn phù phổi cấp, tìm cách xác định nguyên nhân để điều trị lâu dài.
Sốc tim
Sốc tim được định nghĩa như sau:
Chỉ số cung lượng tim
Huyết áp tâm thu
Áp lực nhĩ trái > 20 mmHg.
Lượng nước tiểu
Sức cản mạch hệ thống > 2100 dynes·giây/cm5 (Giá trị bình thường: 700-1600).
Các tổn thương tim dẫn đến sốc tim có thể ở cơ tim, van tim, buồng tim hoặc do loạn nhịp tim.
Ở bệnh nhân NMCT cấp, 80% nguyên nhân sốc tim là do tổn thương cơ tim, chỉ 20% do yếu tố cơ học như hở 2 lá cấp, thủng vách liên thất.
Đánh giá bệnh nhân sốc tim:
Hỏi bệnh sử, khám thực thể.
Đánh giá huyết động: huyết áp tâm thu 20 mmHg.
Các thăm dò cận lâm sàng cần làm: điện tâm đồ 12 chuyển đạo (đo cả chuyển đạo ngực bên phải), X-quang ngực, siêu âm tim, đo áp lực tĩnh mạch trung tâm, đặt ống Swan-Ganz, công thức máu, Ure và Creatinine máu, men gan, men tim, điện giải đồ, khí máu động mạch, Lactate máu, xét nghiệm về đông máu.
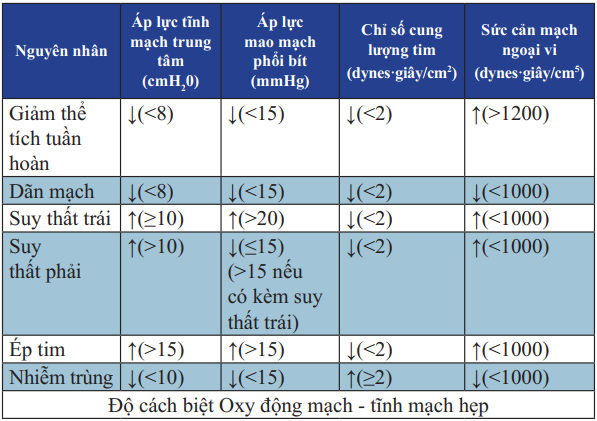
Bảng 23. Chẩn đoán phân biệt các nguyên nhân gây sốc
(Áp lực nhĩ phải = Áp lực mao mạch phổi bít = huyết áp tâm trương trừ trường hợp ép tim “không đối xứng” do huyết phối)
Các biện pháp điều trị bao gồm:
Oxy mũi 6 lít/phút.
Đặt nội khí quản và giúp thở bằng máy nếu cần.
Khi có quá tải dịch hoặc đã bù dịch đầy đủ mà huyết áp tâm thu thấp ≤ 70 mmHg, có thể cho thêm Dopamine, khi đã tăng đến liều tối đa mà huyết áp không tăng, có thể thực hiện:
Thêm Noradrenalin truyền tĩnh mạch.
Hoặc đặt bóng đối xung động mạch chủ.
BN đã bù đủ dịch hoặc quá tải dịch mà huyết áp tâm thu ≥ 80 mmHg, có thể truyền thêm Dobutamin hoặc Dopamine.
Hỗ trợ tuần hoàn bằng phương pháp cơ học.
Tái thông mạch vành (mổ bắc cầu, nong và đặt Stent mạch vành) nếu sốc tim do NMCT không đáp ứng với những biện pháp điều trị trên.
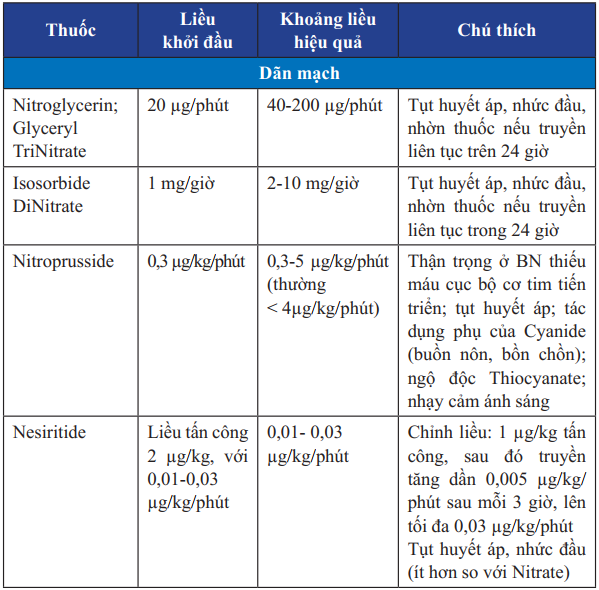
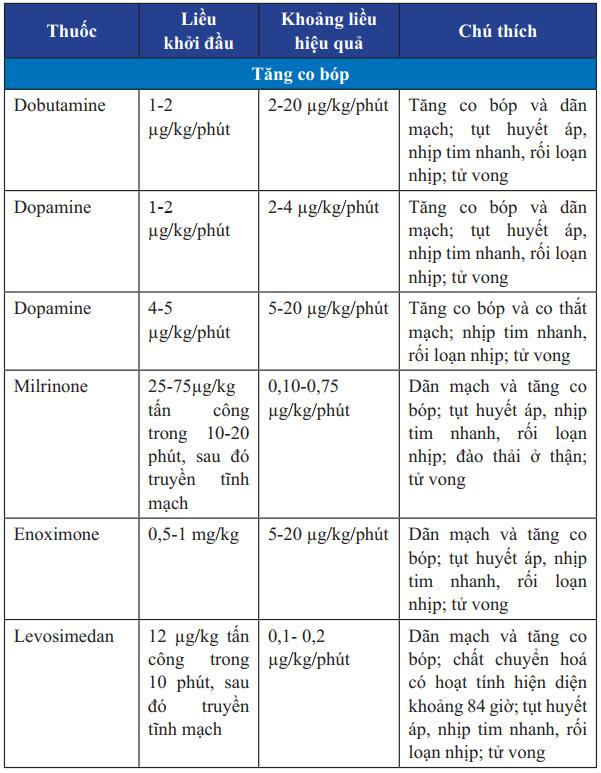
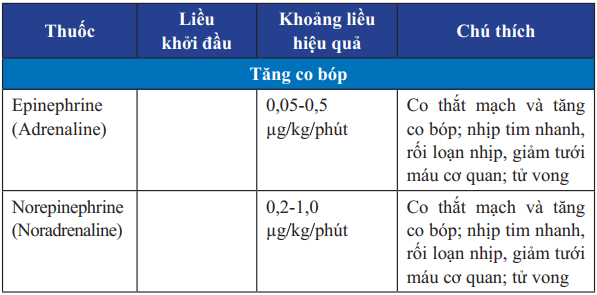
Bảng 24. Các thuốc vận mạch truyền tĩnh mạch trong điều trị suy tim cấp
Bảng 24. Các thuốc vận mạch truyền tĩnh mạch trong điều trị suy tim cấp (tiếp)
Bảng 24. Các thuốc vận mạch truyền tĩnh mạch trong điều trị suy tim cấp (tiếp)
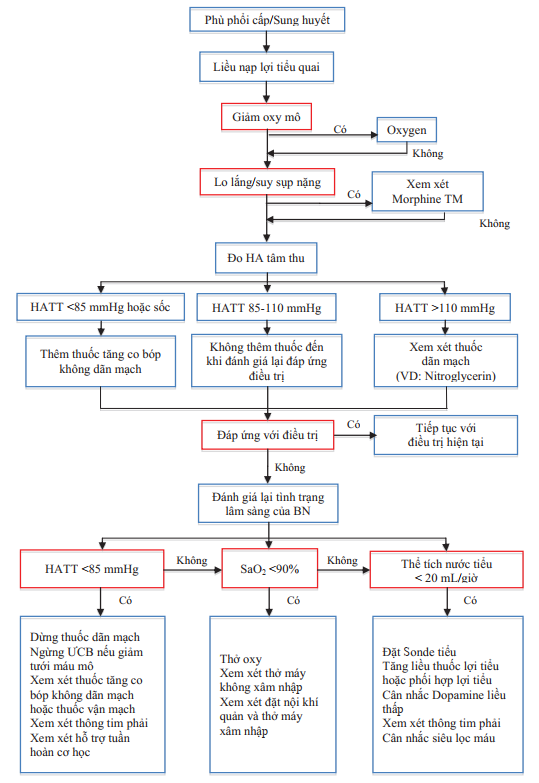
Hình 5. Sơ đồ xử trí bệnh nhân nhập viện vì phù phổi cấp/sung huyết
Chăm sóc bệnh nhân suy tim giai đoạn cuối
Chỉ định điều trị cho BN suy tim giai đoạn cuối:
Chỉ định nhóm i:
Hướng dẫn BN và gia đình về tiên lượng bệnh, khả năng sống.
Hướng dẫn BN và gia đình về khả năng điều trị, chăm sóc tại nhà vào cuối đời.
Thảo luận với gia đình về khả năng tắt máy tạo nhịp phá rung (ICD) nếu có đặt.
Điều trị giảm nhẹ vào cuối đời bao gồm nhiều biện pháp kể cả ma tuý, nhưng các biện pháp này không được đối kháng với thuốc lợi tiểu truyền tĩnh mạch và thuốc vận mạch.
Chỉ định nhóm iii (chống chỉ định):
Các biện pháp tích cực (bao gồm đặt nội khí quản và cấy máy tạo nhịp phá rung) trên BN có triệu chứng NYHA IV không có khả năng cải thiện lâm sàng bằng các biện pháp này.
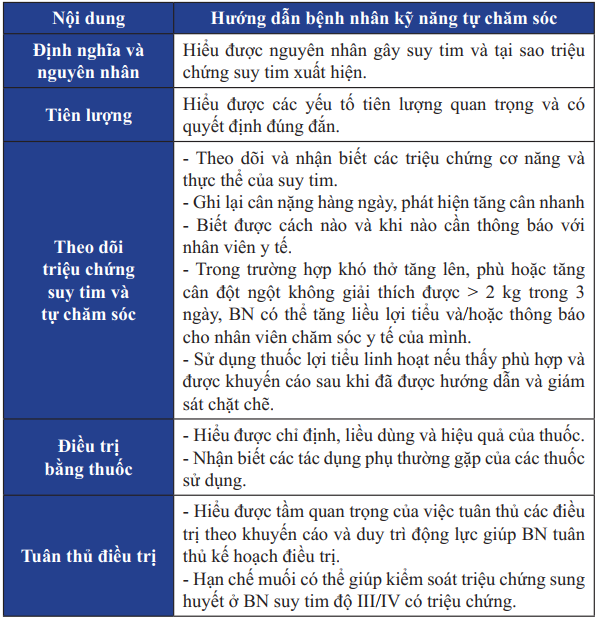
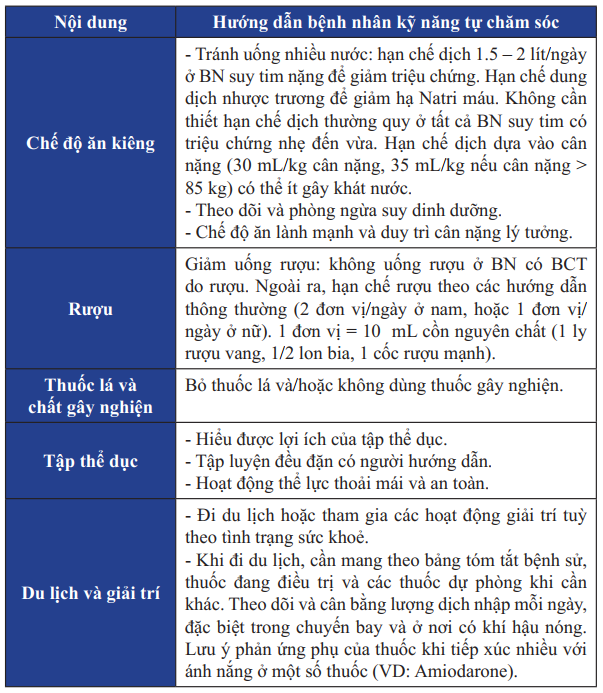
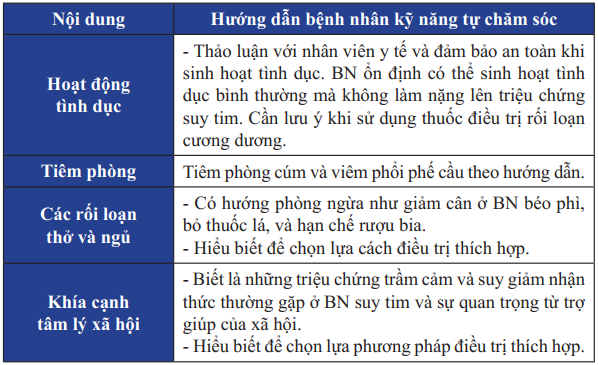
Bảng 25. Giáo dục cho bệnh nhân suy tim giai đoạn cuối
Bảng 25. Giáo dục cho bệnh nhân suy tim giai đoạn cuối (tiếp)
Bảng 25. Giáo dục cho bệnh nhân suy tim giai đoạn cuối (tiếp)