Giới thiệu
U hắc tố ác tính là loại ung thư da phổ biến thứ ba. Tuy nhiên, nó là nguyên nhân gây tử vong hàng đầu do ung thư da. Mặc dù u hắc tố có thể phát sinh ở nhiều cơ quan, nhưng dạng phổ biến nhất, u hắc tố ở da, phát sinh từ các tế bào hắc tố được tìm thấy ở lớp đáy của biểu bì, nang lông, tuyến bã nhờn và các cấu trúc phụ khác.
U hắc tố thường biểu hiện dưới dạng một nốt sần có sắc tố, viền không đều. Một khối u hắc tố có nhiều sắc thái màu khác nhau, từ nâu đến đen tuyền, nhưng chúng cũng có thể có màu đồng đều. U hắc tố tại chỗ, một dạng biến thể của bệnh chỉ giới hạn ở lớp biểu bì, biểu hiện như một nốt sần. Các u hắc tố mỏng, có độ sâu dưới 1 mm, thường xuất hiện theo cùng một cách. Tổn thương dạng sẩn hoặc nốt là điều đáng lo ngại khi bệnh xâm lấn sâu hơn. Cuối cùng, có một biến thể không có sắc tố được gọi là u hắc tố amelanotic. Loại u hắc tố này là một thách thức trong chẩn đoán và thường bị chẩn đoán nhầm khi xuất hiện ban đầu.
Các hình ảnh trong chương này có ý nghĩa nhấn mạnh cho người đọc cả dấu hiệu của u hắc tố và các sự biến đổi trong biểu hiện lâm sàng của nó. Tất cả các tổn thương da nghi ngờ ung thư hắc tố nên được sinh thiết hoặc chuyển đến bác sĩ da liễu để đánh giá. Như đã nói ở trên, u hắc tố là nguyên nhân hàng đầu gây tử vong do ung thư da; chẩn đoán và điều trị sớm sẽ cứu sống người bệnh.
Điều trị melanoma
Phương pháp điều trị tiêu chuẩn của u hắc tố vẫn là phẫu thuật cắt bỏ. Một yếu tốquan trọng quyết định tiên lượng của ung thư hắc tố là độ dày Breslow của tổn thương, được báo cáo bởi bệnh học bằng milimét. Biên độ cắt bỏ được khuyến nghị phụ thuộc vào độ dày của khối u. Phân giai đoạn cho một bệnh nhân ung thư hắc tố nằm ngoài phạm vi của tập bản đồ này nhưng có thể đọc thêm trong Hướng dẫn Thực hành Lâm sàng Toàn diện về Mạng lưới Ung thư Quốc gia (NCCN) về Ung thư (2010).
U hắc tố tại chỗ có nguy cơ di căn rất thấp. Tiêu chuẩn điều trị u hắc tố tại chỗ trên thân và tứ chi là cắt bỏ cục bộ với lề 0,5 cm. Dữ liệu gần đây cho thấy rằng với khối u hắc tố tại chỗ trên đầu và cổ, hoặc ở các khu vực tiếp xúc với ánh nắng mặt trời lâu dài khác, yêu cầu cần cách bờ tổn thương hơn 0,5 cm khi cắt bỏ hoàn toàn (Hướng dẫn Thực hành Lâm sàng Toàn diện về Mạng lưới Ung thư Quốc gia về Ung thư 2010; Clark et al. 2008). Cắt bỏ có kiểm soát khoảng cách với bờ tổn thương, kiểm tra 100% bờ phẫu thuật, mang lại tỷ lệ chữa khỏi cao nhất cho khối u hắc tố tại chỗ ở đầu và cổ. Điều này có thể được thực hiện bằng cách sử dụng kỹ thuật Mohs với đông lạnh từng phần và với sự hỗ trợ của các vết nhuộm hóa mô miễn dịch, hoặc với các phần vĩnh viễn được định hướng cụ thể, được gọi là cắt bỏ theo giai đoạn. Tỷ lệ chữa khỏi liên quan đến các kỹ thuật này để điều trị u hắc tố tại chỗ nằm trong khoảng từ 95% đến 99% (Clark et al. 2008). Khối u hắc tố xâm lấn có nguy cơ di căn và tử vong đáng kể. Yếu tố tiên lượng chính để dự đoán khả năng di căn của một khối u nguyên phát nhất định là độ dày Breslow của nó. Tương tự như vậy, yếu tố tiên lượng chính để dự đoán khả năng sống sót tổng thể ở một bệnh nhân nhất định là tình trạng hạch bạch huyết. Phẫu thuật cắt bỏ khối u nguyên phát là phương pháp điều trị tiêu chuẩn cho khối hắc tố xâm lấn. Sinh thiết hạch bạch huyết nên được xem xét trong trường hợp u hắc tố xâm lấn có độ dày Breslow lớn hơn 1,0 mm. Nên giới thiệu đến bác sĩ chuyên về điều trị u hắc tố cho bất kỳ bệnh nhân nào bị u hắc tố xâm lấn.
Hình ảnh lâm sàng của melanoma (hình 4.1 – 4.12)
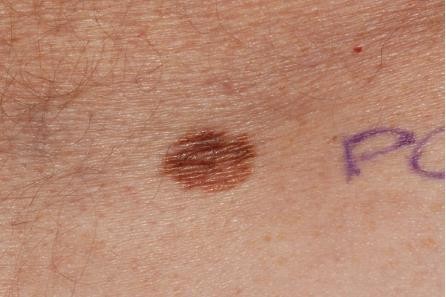
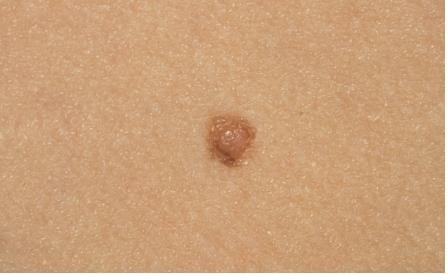
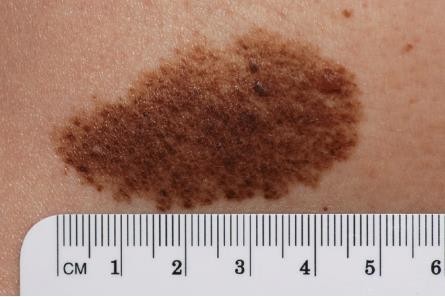
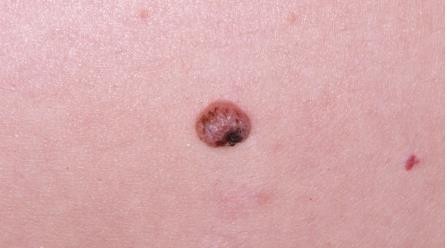
Hình 4.1
Chẩn đoán: Superficial spreading melanoma (độ dày Breslow 1,0 mm)
Mô tả lâm sàng: Dát sắc tố màu nâu, có sắc tố không đều và đổi màu hồng
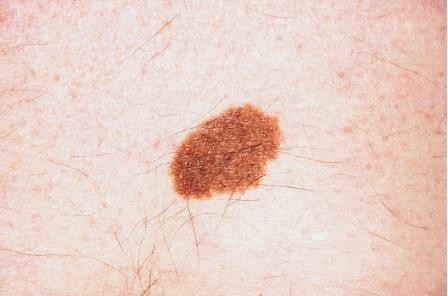
Hình 4.2
Chẩn đoán: Superficial spreading melanoma (độ dày Breslow 0,9 mm)
Mô tả lâm sàng: Mảng hồng và xám, nhô cao nhẹ với bờ không đều và tăng sắc tố
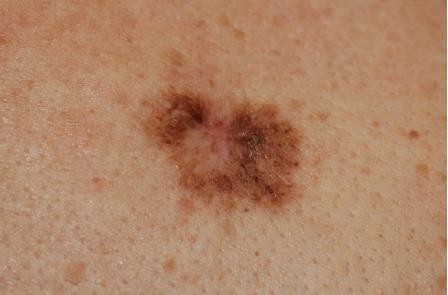
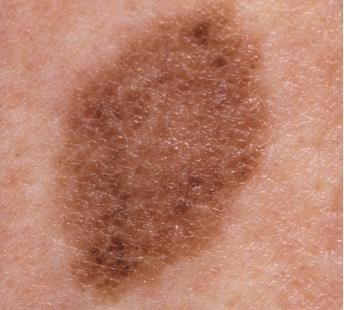
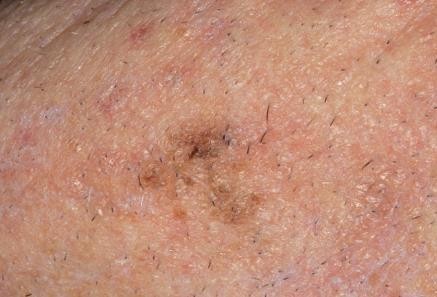
Hình 4.3
Chẩn đoán: Melanoma in situ
Mô tả lâm sàng: Dát màu nâu hồng có bờ không đều và màu sắc đa dạng
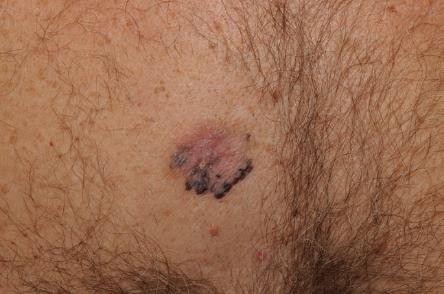
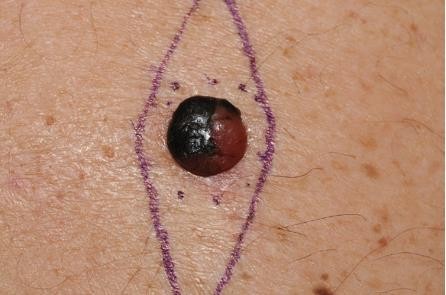
Hình 4.4
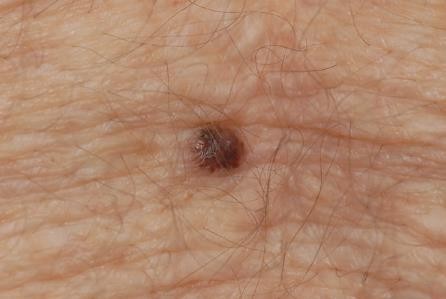
Chẩn đoán: Nodular melanoma
Mô tả lâm sàng: Nốt màu nâu đỏ và đen
Hình 4.5
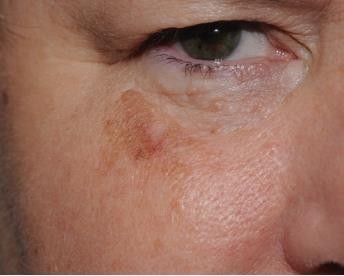
Chẩn đoán: Melanoma in situ
Mô tả lâm sàng: Dát sắc tố với bờ và màu sắc không đều
Hình 4.6
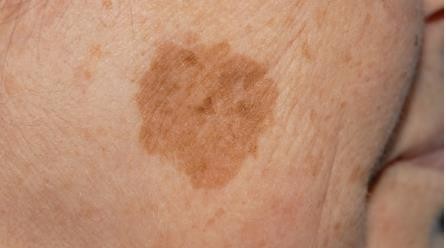
Chẩn đoán: Superficial spreading melanoma (độ dày Breslow
Mô tả lâm sàng: Dát sắc tố lớn có bờ không đều
Hình 4.7
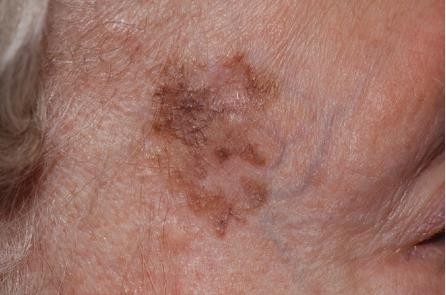
Chẩn đoán: Melanoma in situ
Mô tả lâm sàng: Các mảng sắc tố lớn có bờ không đều và các điểm tăng sắc tố. Hai vị trí đang lành thương là điểm sinh thiết
Hình 4.8
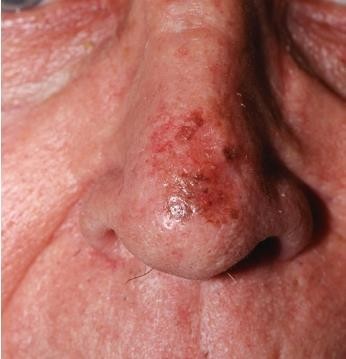
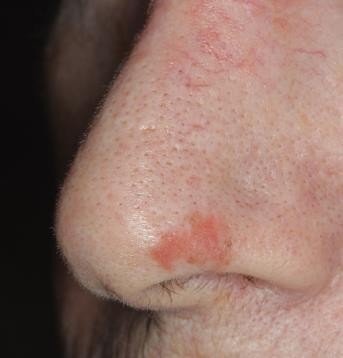
Chẩn đoán: Melanoma in situ
Mô tả lâm sàng: dát màu nâu hồng trên đầu mũi
Hình 4.9
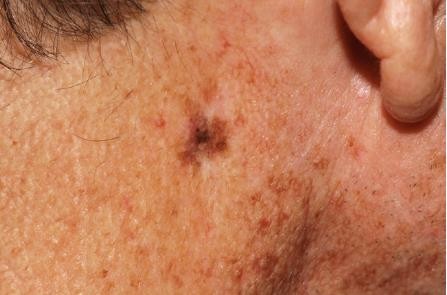
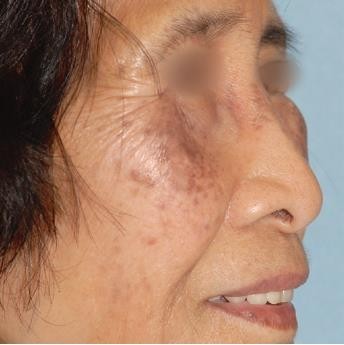
Chẩn đoán: Melanoma in situ
Mô tả lâm sàng: Dát sắc tố trên má dưới mắt phải
Hình 4.10
Chẩn đoán: Amelanotic melanoma
Mô tả lâm sàng: Mảng màu hồng nhô cao nhẹ ở mũi bên trái
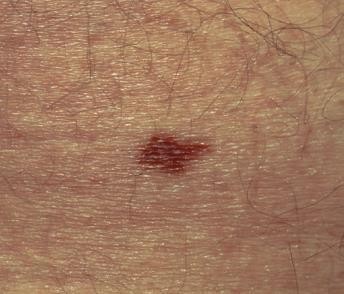
Hình 4.11
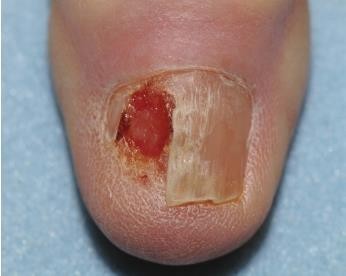
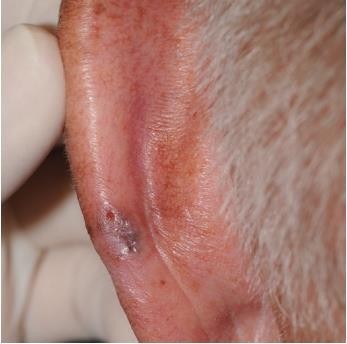
Chẩn đoán: Amelanotic melanoma
Mô tả lâm sàng: Mảng đỏ, sần sùi dưới móng
Hình 4.12
Chẩn đoán: Amelanotic melanoma
Mô tả lâm sàng: Mảng màu hồng tăng sắc tố nhẹ vùng trung tâm
Hình ảnh lâm sàng của bệnh lý giống melanoma (hình 4.13–4.32)
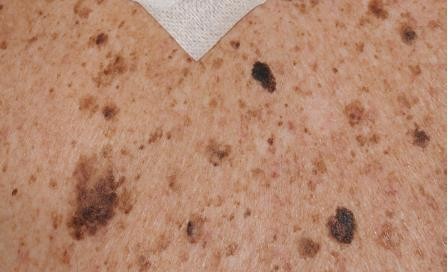
Hình 4.13
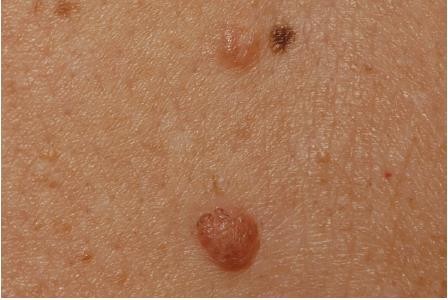
Chẩn đoán: Benign Nevi
Mô tả lâm sàng: Nhiều nốt ruồi, nốt ruồi kết nối (phía trên bên phải) – dát màu nâu; nốt ruồi lớp bì (phía trên bên trái) –sẩn màu nâu nhạt; nốt ruồi kết hợp (giữa dưới) – mảng màu nâu
Hình 4.14
Chẩn đoán: Benign compound nevus
Mô tả lâm sàng: sẩn màu nâu nhạt với tăng sắc tố ngoại vi
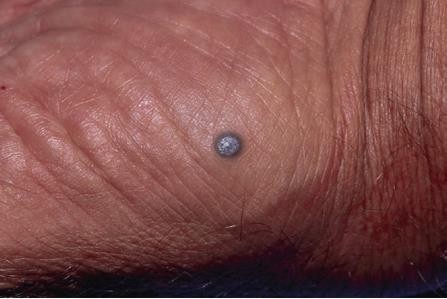
Hình 4.15
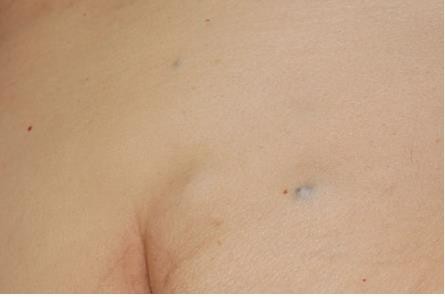
Chẩn đoán: Blue nevus
Mô tả lâm sàng: Sẩn màu xanh xám
Hình 4.16
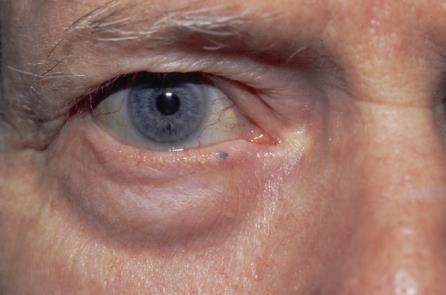
Chẩn đoán: Blue nevus
Mô tả lâm sàng: dát màu xanh ở mi mắt dưới
Hình 4.17
Chẩn đoán: Congenital nevus
Mô tả lâm sàng: Mảng tang sắc tố màu nâu có sắc tố với các đốm tăng sắc tố khu trú
Hình 4.18
Chẩn đoán: Congenital nevus
Mô tả lâm sàng: Mảng hình bầu dục với bờ không đều và tăng sắc tố lốm đốm
Hình 4.19
Chẩn đoán: Nevus loạn sản (Dysplastic nevus)
Mô tả lâm sàng: dát màu nâu đỏ có bờ không đều
Hình 4.20
Chẩn đoán: Nevus loạn sản (Dysplastic nevus)
Mô tả lâm sàng: Nevus 2 tông màu với bờ không đều
Hình 4.21
Chẩn đoán: dày sừng tiết bã (Seborrheic keratoses)
Mô tả lâm sàng: Nhiều sẩn và mảng màu nâu đen
Hình 4.22
Chẩn đoán: dày sừng tiết bã (Seborrheic keratoses)
Mô tả lâm sàng: Mảng màu nâu nhô cao nhẹ trên má
Hình 4.23
Chẩn đoán: Nám
Mô tả lâm sàng: dát tang sắc tố không đều trên má
Hình 4.24
Chẩn đoán: Pigmented BCC
Mô tả lâm sàng: Sẩn màu nâu với các vùng tăng sắc tố
Hình 4.25
Chẩn đoán: Pigmented BCC
Mô tả lâm sàng: Mảng màu nâu hồng trên vành tai sau
Hình 4.26
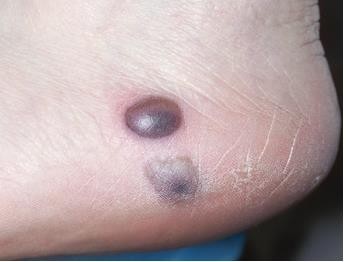
Chẩn đoán: Hemorrhagic blister
Mô tả lâm sàng: Bóng nước nâu ở mặt bên của gót chân trái
Hình 4.27
Chẩn đoán: U hạt sinh mủ (Pyogenic granuloma)
Mô tả lâm sàng: Sẩn màu hồng đen với màu sắc không đều
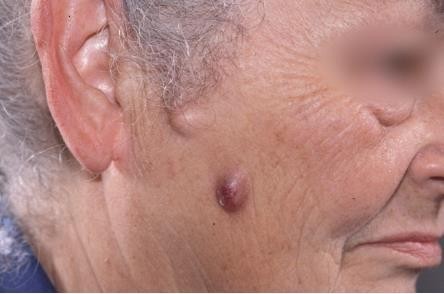
Hình 4.28
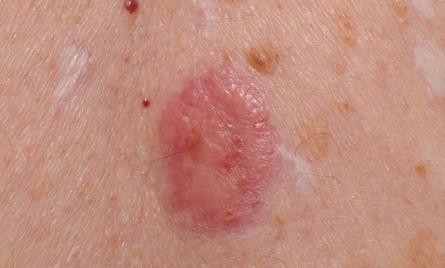
Chẩn đoán: Follicular cyst – inflamed
Mô tả lâm sàng: Nốt mềm màu hồng trên má
Hình 4.29
Chẩn đoán: Dày sừng ánh sáng tăng sắc tố (Pigmented actinic keratosis)
Mô tả lâm sàng: Mảng có vảy, tăng sắc tố với các điểm có màu sắc không đều
Hình 4.30
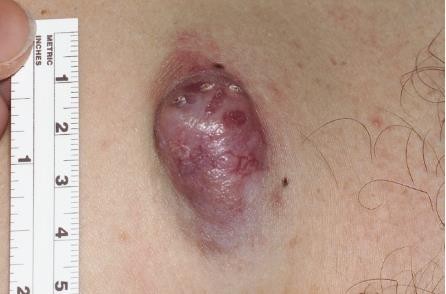
Chẩn đoán: Dermato brosarcoma protuberans (DFSP)
Mô tả lâm sàng: Nốt cứng, màu đỏ tía
Hình 4.31
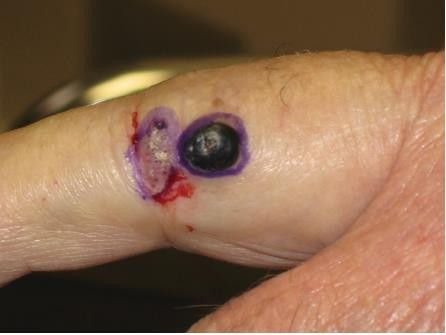
Chẩn đoán: U mạch máu huyết khối (Thrombosed angiokeratoma)
Mô tả lâm sàng: sẩn màu đen, cứng liền kề với mảng bám màu đỏ, dễ vỡ
Hình 4.32
Chẩn đoán: Glomus tumor
Mô tả lâm sàng: nốt mềm, tăng sắc tố ở mông phải
Tài liệu tham khảo
Clark GS, Pappas-Politis EC, Cherpelis BS et al (2008) Surgical management of melanoma in situ on chronically sun-damaged skin. Cancer Control 15(3):216–224, 142(7):871–876
National Comprehensive Cancer Network Clinical Practice Guidelines in Oncology (2010) http://www.nccn.org/professionals/physician_ gls/PDF/melanoma.pdf. Accessed 1.27.2010