Dịch: BS. Phạm Thị Kiều Diễm
Kiểm soát hô hấp
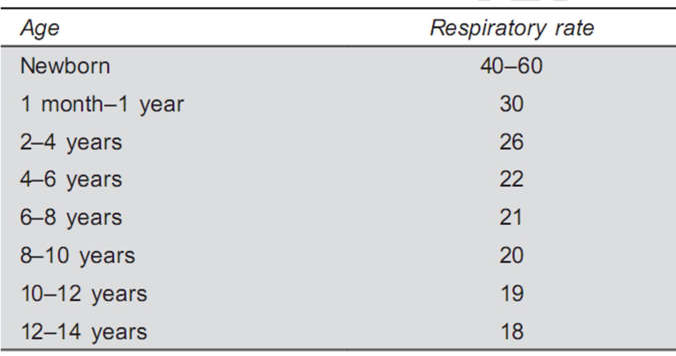
Đối với những cuộc phẫu thuật đơn giản, không phức tạp – Cột ống động mạch, sửa chữa hẹp eo động mạch chủ, đóng thông liên nhĩ – bệnh nhân có thể được rút nội khí quản ngay trong phòng mổ hoặc được rút NKQ sớm tại khoa CICU. Bệnh nhân phải được cung cấp oxy và theo dõi cẩn thận tình trạng suy hô hấp. Những dấu hiệu của suy hô hấp bao gồm: thở nhanh, nhịp tim nhanh, co kéo cơ liên sườn, phập phồng cánh mũi, thở rên, thở hổn hển. Tần số thở tự nhiên của trẻ thay đổi tùy theo độ tuổi (bảng 4.1).
Đối với những cuộc phẫu thuật tim phức tạp, bệnh nhi cần được thở máy ít nhất 48 giờ tại khoa CICU.
Bảng 4.1: Tần số thở bình thường ở trẻ em
Ống nội khí quản
Nếu ta tiên lượng thời gian thở máy ngắn (thường rút NKQ trong phòng mổ), ống NKQ đường miệng có thể sử dụng. Còn ngược lại, nên đặt ống NKQ đường mũi ngay trong phòng mổ. Khi bệnh nhi cử động, bị kích thích thì ống NKQ đường miệng có thể dịch chuyển nhiều lần và có thể gây nên phù nề hạ thanh môn. Hơn nữa, với việc siêu âm tim qua thực quản trong phòng mổ có thể làm cho ống NKQ bị tuột.
Ống NKQ không bóng chèn thường sử dụng cho trẻ em dưới 8 – 10 tuổi. Kích cỡ NKQ phù hợp độ tuổi được liệt kê trong bảng 4.2
Công thức đơn giản cho việc xác định kích cỡ ống NKQ ở trẻ em là: kích thước NKQ (chiều dài ID, mm) = (tuổi + 16): 4.
Với việc sử dụng ống NKQ không bóng chèn, sẽ có sự thất thoát khí trong lúc thở máy từ 10 – 35 cmH2O
Chiều dài ống NKQ (mm) = (tuổi + 16): 4
Chiều dài dán NKQ = (tuổi: 2) + 12 cm nếu cố định đường miệng
= (tuổi: 2) + 15 cm nếu NKQ đường mũi
Bảng 4.2: Lựa chọn kích thước ống NKQ
Thông khí cơ học
Thở máy giới hạn áp lực: cung cấp thể tích khí hít vào được xác định dựa vào áp lực đường thở đã được cài đặt trước. Thở máy kiểm soát áp lực thường được sử dụng cho trẻ sơ sinh và trẻ em dưới 1 tuổi, những đối tượng có nguy cơ bị tổn thương áp lực (tràn khí màng phổi và tràn khí trung thất). Kiểu thở này cung cấp thể tích khí lưu thông không ổn định và không đánh giá được sự thay đổi độ giãn nở của phổi.
Thở máy giới hạn thể tích: cung cấp thể tích khí lưu thông với lưu lượng ổn định. Cài đặt giới hạn áp lực đỉnh để phòng ngừa sự tăng quá mức áp lực, có thể dẫn đến tổn thương áp lực. Sự cảnh báo có thể thu hút sư chú ý đến sự thay đổi trong thông khí cơ học (sự cố hệ thống, tràn khí màng phổi). Chế độ thông khí này thích hợp cho trẻ lớn, áp lực đường thở cao hơn được dung nạp tốt hơn và việc ổn định thể tích khí lưu thông giúp phòng ngừa xẹp phổi. Thở máy kiểm soát thể tích có thể sử dụng như kiểu thở kiểm soát áp lực ở trẻ nhỏ hơn bằng cách giới hạn áp lực đỉnh để hạn chế thể tích khí luu thông.
Thở máy chu kỳ thời gian: cung cấp thể tích khí lưu thông được xác định bằng cả thời gian hít và lưu dòng. Ở khoảng thời gian gián đoạn, khí di chuyển bị gián đoạn bởi van xả theo chu kì thời gian. Chu kì hít vào kéo dài có thể làm tăng áp lực đường thở trung bình (tương tự như một hệ thống giới hạn thể tích) và cải thiện sự oxy hóa, nhưng có thể làm giảm khí thoát ra trong chu kì thở ra ngắn hơn. Thở máy kiểu này giúp kiểm soát tốt hơn chu kì hô hấp, giúp nhà lâm sàng điều chỉnh thông số cơ học theo nhu cầu cụ thể của bệnh nhân. Thở máy kiểu này được sử dụng ở trẻ nhũ nhi.
Bất kể loại thở máy nào được sử dụng, phải chú ý cẩn thận đến lưu lượng oxy được cung cấp bởi máy thở, thể tích khí thở ra, nghe sự thông khí đều 2 bên lồng ngực, sự giãn nở lồng ngực, xét nghiệm khí máu động mạch và theo dõi huyết động học là cần thiết. Sự thay đổi cài đặt máy thở phải dựa vào những đánh giá trên.
Cài đặt máy thở
Chế độ thở ưu tiên
Sơ sinh – thở máy kiểm soát áp lực (PCV)
> 10 kg – SIMV/VC
Cài đặt chế độ thở máy kiểm soát thể tích
Thể tích khí lưu thông (VT): 6 – 8 ml/kg
Tần số thở theo tuổi (bảng 4.1)
FiO2: bắt đầu là 100%, sau đó giảm dần.
Cài đặt báo động cho thể tích khí lưu thông phút (MV), áp lực đỉnh, PEEP
Cài đặt thời gian hít vào: thường là 25% của chu kì hô hấp: 1:2 (bình thường). Có thể tỷ lệ 1:1 trong trường hợp ARDS.
PEEP: thường 4-5 cmH2O.
Cài đặt chế độ thở máy kiểm soát áp lực
Cài đặt áp lực thì hít vào từ 18 – 20 cmH2O nhằm đạt thể tích khí lưu thông 6 – 8 ml/kg, và tùy theo sự giãn nở của lồng ngực.
Chọn tần số – chọn mode thở (triggered hoặc bắt buộc).
Thời gian hít vào: 0,6 – 1s, phụ thuộc vào tuổi.
Cài đặt báo động.
Cài đặt FiO2.
PEEP: 4 – 5 cmH2O.
Cài đặt chế độ thở máy SIMV
SIMV/VC
Thể tích khí lưu thông: 6 – 8 ml/kg
Tần số thở tùy thuộc vào tuổi và EtCO2.
PEEP: 4-5 cmH2O
Trigger: 0,5 – 1 ở trẻ sơ sinh và trẻ nhỏ.
Cài đặt thời gian hít vào để đạt I:E là 1:2.
PS (pressure support) thường là 10 cmH2O.
Lưu lượng đỉnh (peak flow): (trẻ em: 20 l/ph, người lớn: 30 l/ph).
FiO2: giữ PaO2 đạt 100 mmHg.
SIMV/PC
Cài đặt áp lực (Pressure control) để đạt VTE 6 – 8 ml/kg.
Các thông số còn lại tương tự cài đặt chế độ SIMV/VC
Thở HFO (High-Frequency Oscillation)
Thảo luận với BS hồi sức nếu thở HFO được xem xét.
Xử trí trong suốt thời gian thở máy
Tất cả bệnh nhân cần được an thần trong suốt thời gian thở máy. Việc này phòng ngừa những thay đổi không mong muốn của NKQ, cải thiện hiệu quả của sự trao đổi khí và làm giảm sự hình thành cơn cao áp phổi bộc phát và không bão hòa oxy hóa máu động mạch.
Opioids và thuốc giãn cơ được sử dụng trong lúc mổ không có tác dụng kéo dài, và trẻ em cần sử dụng thêm thuốc để giảm đau và kích thích. Truyền thuốc liên tục thường được sử dụng ở trẻ em vì nó giữ nồng độ thuốc ổn định để giảm đau với việc sử dụng ít thuốc. Thuốc bao gồm:
Giảm đau và an thần
Morphin, 0,05 – 0,1 mg/kg mỗi 1-2 giờ hay 10 – 40 mcg/kg/h truyền liên tục
Fentanyl, 2 – 5 mcg/kg/h truyền liên tục, có thể có hiện tượng dung nạp thuốc đối với thuốc gây nghiện tác dụng ngắn này, nhiều khi cần phải tăng liều để đạt được ngưỡng giảm đau.
Midazolam, 0,05 – 0,2 mg/kg, sau đó 0,4 – 1,2 mcg/kg/ph truyền liên tục, thuốc có thể tác dụng hiệp đồng ức chế chức năng cơ tim khi sử dụng kết hợp với Fentanyl.
Thuốc giãn cơ:
Vecuronium, 0,1 mg/kg, sau đó là 0,05 – 0,1 mg/kg/h truyền liên tục
Pancuronium, 0,1 mg/kg, sau đó 0,05 – 0,1 mg/kg/h truyền liên tục (có thể tăng tính cường giao cảm và tăng nhịp tim)
Sự oxy hóa máu thay đổi tùy thuộc vào tật tim bẩm sinh và cuộc phẫu thuật. Nếu phẫu thuật sửa chữa hoàn toàn, tim được đưa về tinh trạng sinh lý, giải phẫu bình thường, PaO2 > 80 mmHg với FiO2 40% là điều mong muốn. Tuy nhiên, với phẫu thuật sửa chữa tạm thời đối với tim bẩm sinh tím (còn shunt hay luồng thông nối trong tim), mục đích giữ SpO2 ở mức 75 – 85% (PaO2 từ 40 – 50 mmHg). Trong trường hợp có sự bất tương hợp thông khí tưới máu nặng hay còn Shunt tồn lưu, việc cung cấp 100% oxy cũng không cải thiện được tình trạng oxy hóa máu. Sự kết hợp PEEP (5 cmH2O) trong thở máy có vài hiệu quả trong việc bảo tồn chức năng tim và tránh xẹp phổi, nhất là những bệnh nhân còn shunt T – P. Không nên cài PEEP sau mổ Fontan, Glenn shunt.
FiO2 nên giảm từ từ về mức 40% nếu tình trạng oxy hóa máu ổn định. Có thể đánh giá bằng cách đo SpO2 liên tục hay xét nghiệm KMĐM theo cữ.
Một số yếu tố sinh lý độc nhất trên dân số bệnh nhi cần được xem xét
Mạch máu phổi nhạy cảm với sự thay đổi PO2 và PCO2; giảm oxy máu hay tăng CO2 máu có thể làm tăng áp phổi đột ngột, dẫn đến giảm oxy máu động mạch và suy thất phải.
Nếu NKQ quá nhỏ so với kích cỡ phù hợp ở trẻ, khí hít vào phải được làm ấm để phòng tránh khô chất tiết và niêm mạc đưởng hô hấp.
Trẻ nhũ nhi hít thở thì phụ thuộc vào cơ hoành là chủ yếu. Bất kì sự suy giảm chức năng cơ hoành (nhược cơ, bụng chướng) đều có thể dẫn đến suy hô hấp. Có thể đánh giá bằng cách chụp XQ (cơ hoành cao hơn bình thường) hay siêu âm tại giường khi bệnh nhân hít thở bình thường.
Cai và rút máy thở
Thở máy nhiều ngày có lợi trên bệnh nhân có shunt T – P lớn, cao áp phổi nặng (tỷ số áp phổi/huyết áp hệ thống > 0,75) và trẻ nhỏ có cuộc phẫu thuật phức tạp. Cai máy thở thường được thực hiện bằng chế độ SIMV:
Ở trẻ nhũ nhi, tần số thở giảm 2 – 4 nhịp/phút và PEEP giảm còn 2 – 3 cmH2O. Phải luôn luôn giữ áp lực dương đường thở vì nội khí quản làm tăng kháng lực đường thở, làm tăng công thở và hoạt động cơ hoành.
Ở trẻ lớn, tần số được giảm chậm 2 – 4 nhịp/phút với áp lực đường thở dương liên tục. PEEP được giảm dần từ 2 – 3 cm đến 3 – 5 cmH2O
Nếu thời gian thở máy ngắn, rút NKQ thường được thực hiện khi tần số thở còn 4 lần/phút và bệnh nhân thỏa các tiêu chuẩn được liệt kê sau đây.
Tiêu chuẩn để cai và rút NKQ
Bệnh nhân phải tỉnh táo.
Huyết động học ổn định với không còn chảy máu trung thất (
Thân nhiệt ổn định.
PaO2 > 80 mmHg với FiO2
pH = 7,35 – 7,45
Dung tích sống > 10 – 15 ml/kg (khi khóc thì dung tích sống > 15 ml/kg ở trẻ nhũ nhi)
Áp lực âm tối đa chống lại sự tắc nghẽn đường thở > 20 – 30 cmH2O (> 45 cmH2O ở trẻ nhũ nhi).
Sau rút NKQ, bệnh nhi phải được thở oxy được làm ẩm qua mask và phải được kiểm tra lại khí máu trong vòng 30 phút. Sau đó, vật lý trị liệu hô hấp để kích thích ho và lấy đàm.
Trẻ có thể tắc nghẽn đường hô hấp do phù nề hạ thanh môn sau rút NKQ. Điều trị bằng khí dung Adrenalin (0,5 ml/kg pha loãng với nước muối sinh lý đến 2ml phun khí dung mỗi 2 giờ cho đến khi đạt liều tối da 0,5 ml). Nếu thời gian thở máy kéo dài và có rất ít tình trạng thất thoát khí chung quanh NKQ không bóng chèn, chứng tỏ có tình trạng phù nề hạ thanh môn, và bệnh nhân sẽ được sử dụng Dexamethasone 0,2 – 0,5 mg/kg TMC mỗi 4 giờ, và bệnh nhân phải được chích 2 liều trước khi rút NKQ.
Trẻ em không nên thở CPAP qua máy thở.