PGS.TS Trần Thị Mộng Hiệp
Phần i. các nguyên nhân gây giảm tiểu cầu
Đại cương
Định nghĩa
Giảm tiểu cầu khi số lượng tiểu cầu 3 với tất cả các lứa tuổi.
Dấu hiệu lâm sàng không thay đổi theo lứa tuổi nhưng nguyên nhân thì khác nhau ở tuổi sơ sinh hay trẻ em lớn.
Lâm sàng
Giảm tiểu cầu có hể không có triệu chứng đi kèm, nhưng thông thường gây nên hội chứng xuất huyết:
Da
Chấm xuất huyết (pétéchies)
Mãng xuất huyết (ecchymose): tự nhiên hoặc sau va chạm nhẹ, chấn thương
Niêm
Chấm xuất huyết trong miệng
Xuất huyết nướu răng
Chảy máu mũi
Xuất huyết võng mạc
Cơ quan, nội tạng
Tiểu ra máu
Xuất huyết tiêu hoá
Xuất huyết não – màng não là biến chứng nặng nhất
Tiên lượng nặng của xuất huyết giảm tiểu cầu không đi đôi với số lượng tiểu cầu. Tuy nhiên xuất huyết tự nhiên có thể xảy ra khi lượng tiểu cầu 3.
Chẩn đoán nguyên nhân
Cần xác định tính chất trung ương hay ngoại biên qua xét nghiệm tủy đồ và khi:
Tế bào mẫu tiểu cầu (megacaryocyte) ít hoặc không có: giảm sản xuất tiểu cầu
Tế bào mẫu tiểu cầu tăng: hủy ngoại biên hoặc tiểu cầu bị tạm giữ
Nguyên nhân giảm tiểu cầu ở thời kỳ sơ sinh
Do giảm sản xuất tiểu cầu
Không có mẫu tiểu cầu do xương quay không phát triển
Bất thường nhiễm sắc thể: tam sắc thể 13 (trisomie 13) và tam sắc thể 18
Bệnh Fanconi (bất thường ngón cái, chậm phát triển chiều cao, dị dạng thận, rối loạn sắc tố da)
Bệnh của tiểu cầu:
Bệnh Wiskott – Aldrich: suy giảm miễn dịch nặng, chàm ngoài da, bệnh di truyền theo nhiễm sắc thể X, rất nặng
Bệnh May – Hezglin: bệnh di truyền, tiểu cầu khổng lồ với sự hiện diện thể Dohle trong bạch cầu đa nhân
Bệnh Jean – Bernard – Soulier: do thiếu glycoproteine màng IIb của tiểu cầu
Bệnh đặc xương (xương hoá đá: osteopetrosis)
Xâm lấn tủy: bệnh bạch huyết bẩm sinh, rất hiếm. U nguyên bào thần kinh (neuroblastome)
Bệnh chuyển hoá: với sự hiện diện của acid methyl malonic và isovalenic trong máu – Bệnh tim bẩm sinh tím.
Do hủy tiểu cầu
Nguyên nhân tự miễn:
Tự miễn: anti HPA (HPA = human platelet antigen)
Xuất huyết giảm tiểu cầu ở mẹ (xuất huyết giảm tiểu cầu vô căn dạng mạn, lupus). Mẹ dùng lợi tiểu dòng Thiazide là một trong những nguyên nhân gây xuất huyết giảm tiểu cầu sơ sinh nhưng chưa được chứng minh.
Nguyên nhân nhiễm trùng:
Nhiễm siêu vi (rubéole, cytomegalovirus, HIV)
Đông máu nội mạch
Bướu mạch máu khổng lồ (Kasabach – Merritt)
Giảm tiểu cầu đơn độc ở trẻ sơ sinh đủ tháng, với tổng trạng tốt nên tìm nguyên nhân tự miễn hoặc xuất huyết giảm tiểu cầu ở mẹ.
Nguyên nhân giảm tiểu cầu ở trẻ em lớn
Do giảm sản xuất tiểu cầu
Bẩm sinh: như các nguyên nhân ở trẻ sơ sinh
Di truyền: dạng nhẹ
Mắc phải:
Suy tủy
Xâm lấn tủy do bệnh máu ác tính, u nguyên bào thần kinh, histiocytose, hội chứng thực bào máu (do virus EBV, CMV)
Thiếu Vitamin B12, folate
Sau xạ trị, điều trị bằng chất hóa học.
Tiểu huyết sắc tố kịch phát ban đêm (bệnh Marchiafava – Michelli, rất hiếm ở trẻ em)
Do hủy tiểu cầu
XH giảm tiểu cầu miễn dịch (vô căn): thường gặp nhất
Sau dùng thuốc, sau nhiễm siêu vi
Bệnh tự miễn (Lupus)
Hội chứng tán huyết – tăng urê máu
Đông máu nội mạch lan toả
Bướu mạch máu khổng lồ
Cường lách
Sau truyền máu, sau ghép cơ quan.
Cơ chế phối hợp
Nhiễm trùng nặng
Nhiễm độc
Ký sinh trùng (Leishmaniose, sốt rét)
Virus (rubéole, EBV, HIV)
thuốc gây giảm tiểu cầu
Thuốc chống co giật, an thần
Diphenylhydantoin
Carbamazepin
Clonazepam
Valproate de sodium
Primidone
Thuốc kháng sinh
Sulfamid và sulfonamid
Rifampicin
Chloramphenicol
Penicillin
Cefalotin
Thuốc khác
Muối vàng
Quinidin
Penicillamin
Acid acetylsalicilic
Digoxin
Heparin và calciparin
Phần ii. xuất huyết giảm tiểu cầu miễn dịch
Đại cương
Định nghĩa
Giảm tiểu cầu trầm trọng, mắc phải, với số lượng mẫu tiểu cầu trong tủy bình thường và đời sống tiểu cầu bị rút ngắn lại
Đây là một bệnh về máu lành tính thường gặp nhất trong xuất huyết giảm tiểu cầu mắc phải ở trẻ em
Bệnh có thể xảy ra ở mọi lứa tuổi và thường từ 1-4 tuổi, trẻ nam = nữ, tần suất khoảng 1/20.000 trẻ. Bệnh cảnh nhiễm siêu vi được tìm thấy trước đó trong 50-60% các trường hợp.
Cơ chế
Dạng tự miễn: thường xảy ra sau một đợt nhiễm siêu vi, kháng nguyên trên bề mặt tiểu cầu kích thích các Lymphocyte helper và sau đó có sự hình thành kháng thể IgG. Giảm tiểu cầu do phá hủy tiểu cầu trầm trọng, do các kháng thể IgG bám vào màng tiểu cầu (có sự gắn không đặc hiệu các phức hợp miễn dịch qua đoạn Fc hoặc những kháng thể chống glycoproteine của màng tiểu cầu như GPIIb / IIIa, GPIb / Ix).
Nhiễm siêu vi có thể là tác nhân gây xuất hiện các kháng thể nói trên: sởi, thủy đậu, rubella, EBV.
Lách: nơi tiêu hủy tiểu cầu, cũng là nơi sản xuất kháng thể và giữ vai trò quan trọng
Lâm sàng
Khởi đầu: xuất hiện những chấm xuất huyết, hoặc mãng xuất huyết, lan tỏa nhanh trong vài giờ hoặc vài ngày
Có thể tìm thấy tiền sử nhiễm siêu vi hoặc ký sinh trùng một tháng trước đó trong 30 – 50% các trường hợp. Các siêu vi thường gây bệnh là: Ebstein Barr, Cytomegalovirus, Rubéole, sởi, thủy đậu, quai bị, Toxoplasmose.
Hội chứng xuất huyết:
Ngoài da: chấm xuất huyết rải rác, ở 2 chi, có thể kết hợp với mãng xuất huyết
Niêm mạc: chảy máu mũi, chảy máu nướu răng, xuất huyết kết mạc
Nội tạng: hiếm hơn, dưới dạng xuất huyết tiêu hoá, tiểu ra máu, thường xảy ra trước xuất huyết màng não.
Khám lâm sàng: thường không phát hiện gì lạ, có thể sờ thấy lách trong 10% các trường hợp. Cần soi đáy mắt tìm các dấu hiệu xuất huyết võng mạc và tìm máu trong nước tiểu.
Bảng 1: Chỉ số Buchana
|
|
Độ nặng |
Dấu hiệu |
|
0 |
Không |
Không có dấu hiệu |
|
1 |
Nhẹ |
Da : ≤ 100 chấm xuất huyết hoặc ≤ 5 mãng xuất huyết (≤ 3 cm đường kính). Niêm : bình thường |
|
2 |
Trung bình |
Da : > 100 chấm xuất huyết hoặc > 5 mãng xuất huyết (> 3 cm đường kính). Niêm : bình thường |
|
3 |
Nặng vừa |
Niêm : xuất huyết niêm (mũi, trong miệng tiêu hóa, đường tiểu, sinh dục….) |
|
4 |
Nặng |
Xuất huyết niêm cần can thiệp hoặc nghi ngờ xuất huyết nội |
|
5 |
Nguy kịch đến tính mạng |
Xuất huyết não hoặc xuất huyết nội đe dọa tính mạng |
Cận lâm sàng
Huyết đồ: Tiểu cầu 3 trong đại đa số các trường hợp. Các dòng hồng cầu, bạch cầu đều bình thường.
Chức năng đông máu (TP, TCA, Fibrinogen) bình thường.
Tồng phân tích nước tiểu (tìm hồng cầu).
ANA khi trẻ trên 8 tuổi (tìm bệnh tự miễn đi kèm).
Huyết thanh chẩn đoán HIV trong bệnh cảnh nghi ngờ.
Soi đáy mắt nếu nhức đầu hoặc xuất huyết nặng.
Tủy đồ: cần cân nhắc trước bệnh cảnh lâm sàng không rõ ràng
Tùy tình huống:
Nhóm máu nếu xuất huyết nặng
Scanner, MRI sọ não khi có nhức đầu
Siêu âm bụng khi có đau bụng, khám bụng không bình thường hoặc có tiểu máu.
Chống chỉ định:
Chọc dò tủy sống
Thời gian máu chảy (TS)
Các thủ thuật xâm lấn
Diển tiến- tiên lượng
Có khoảng 50-70% trẻ bị giảm tiểu cầu vô căn dạng cấp tính lui bệnh trong vài ngày đến vài tuần hoặc dưới 3 tháng (với điều trị hoặc không điều trị). Lui bệnh được định nghĩa khi số lượng tiểu cầu > 150.000/mm3. Đa số các bệnh nhân không có xuất huyết nặng cho dù tiểu cầu 3.
Dạng kéo dài khi triệu chứng tồn tại từ 3 đến 12 tháng và dạng mạn tính được định nghĩa khi kéo dài trên 12 tháng, với những đợt tái phát (10-20% diển tiến mạn tính). Tái phát thường xảy ra sau 1 đợt nhiễm siêu vi hoặc chích ngừa.
Dạng xuất huyết nặng được tìm thấy trong 3% các trường hợp trong đó xuất huyết nội sọ chiếm 0.5%.
Điều trị
Điều trị các trường hợp cấp
Thật ra chỉ định điều trị chưa rõ ràng và tiến triển của bệnh không lường trước được.
Chỉ định điều trị dựa theo Score de Buchana:
Không điều trị khi: Score từ 0 – 2 và tiểu cầu > 10.000/mm3
Quyết định điều trị khi : Score > 3 và/hoặc tiểu cầu 3 (hoặc khi chuẩn bị can thiệp ngoại khoa, hoặc làm thủ thuật xâm lấn).
Corticoid (2 mg/kg x 2/ngày x 4 ngày) hoặc immunoglogobulin tĩnh mạch (IVIg) (0,8 – 1 g/kg)
Nếu tình trạng nguy kịch: Corticoid + IgIV ± truyền tiểu cầu đậm đặc (1 đơn vị/ 5kg).
Sử dụng gammaglobuline:
Là lựa chọn đầu tiên nhằm mục tiêu nâng tiểu cầu nhanh nhất.
Sau truyền Gammaglobuline, tiểu cầu tăng nhanh (thường
Giá thành còn cao, được chỉ định khi trẻ nhỏ tuổi hoặc trong trường hợp giảm tiểu cầu nặng, nguy cơ xuất huyết cao hoặc dạng kéo dài.
Tác dụng chưa được hiểu rõ: có thể do yếu tố Fc (Fragment Fc) ngăn chặn các vật thụ cảm tiểu cầu, làm giảm thực bào hoặc giảm sản xuất kháng thể.
Điều trị các trường hợp mạn tính
Dạng mạn tính chiếm 10-20% các trường hợp và giảm tiểu cầu > 12 tháng so với lúc xuất hiện ban đầu.
Cần tầm soát các nguyên nhân khác gây giảm tiểu cầu: HIV, viêm gan C, CMV, suy tủy, bệnh collagen, bệnh lý tuyến giáp tự miễn…
Chỉ định tùy thuộc: tuổi, độ trầm trọng trên lâm sàng, số lượng tiểu cầu.
Thực tế nếu số lượng tiểu cầu:
> 100.000 /mm3: trẻ có thể có cuộc sống bình thường
50.000 – 100.000 /mm3: có thể có cuộc sống bình thường nhưng cần tránh các sinh hoạt thể thao nguy hiểm
20.000 – 50.000 /mm3: cần có cuộc sống yên tĩnh
3: nguy cơ xuất huyết rất cao
Lui bệnh tự nhiên trong dạng mạn tính: 30% sau 2 năm, và 50% sau 5 năm. Lui bệnh thường gặp ở trẻ nhỏ và khi lượng tiểu cầu không quá thấp.
Điều trị các dạng mạn bao gồm các loại thuốc như trong dạng cấp (Immunoglobuline, corticoid). Tránh dùng Corticoid kéo dài do ức chế tăng trưởng ở trẻ nhỏ, nếu dùng thì dùng cách ngày.
Nếu thất bại, lâm sàng nặng và kháng trị thì sử dụng thuốc ức chế miễn dịch như Rituximab (đã được chứng minh hiệu quả).
Các thuốc Azathioprine, Vincristine, Cyclophosphamid, chưa rõ tác dụng.
Cắt lách:
Chỉ định khi xuất huyết tái phát liên tục, nhiều lần và nặng.
Cố gắng không cắt càng tốt, nếu có chỉ định thì sau 5 tuổi và sau chích ngừa chống phế cầu và Hemophilus influenzae. Sau cắt lách cần điều trị dự phòng liên tục bằng kháng sinh uống. Cắt lách có thể làm lui bệnh trong 70% các trường hợp. Trong trường hợp thất bại sau cắt lách, có thể dùng lại Corticoid (đôi khi lại hiệu quả tốt).
Điều trị hỗ trợ
Tránh các hoạt động có nguy cơ gây chấn thương (thể dục mạnh, bóng đá…)
Không dùng các thuốc nguy cơ gây chảy máu: Aspirine, kháng viêm không steroid.
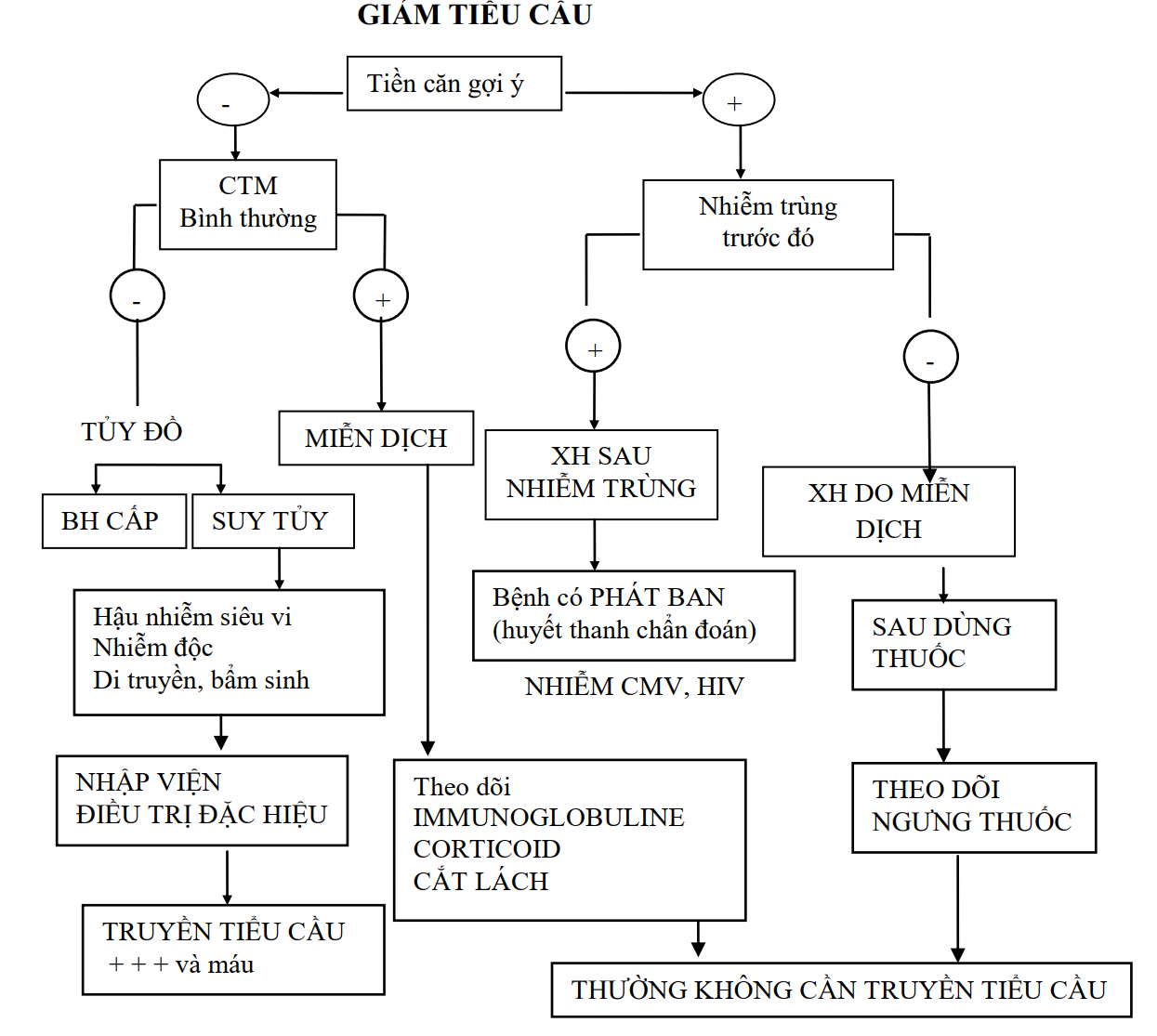
Tóm tắt
Xuất huyết giảm tiểu cầu do nguyên nhân miễn dịch được định nghĩa khi có giảm số lượng tiểu cầu (3), nhưng hai dòng hồng cầu và bạch cầu còn lại bình thường. Đứng trước bệnh cảnh xuất huyết do giảm tiểu cầu, cần phân biệt nguyên nhân do trung ương hay ngoại biên.
Hướng chẩn đoán và xử trí được tóm tắt theo lưu đồ bên dưới.
Từ khóa:
Mẫu tiểu cầu; Tủy đồ; Cắt lách; Immunoglobuline
tài liệu tham khảo
Kliegman RM et al (2011). Nelson texbook of pediatrics. Elsevier, Philadelphia (PA),19th ed, pp.6143-6148
James B Bussel. Immune thrombocytopenia (ITP) in children: Initial management. Available at: http://www.uptodate.com/contents/immune–thrombocytopenia–itp–inchildren–initial–management. Accessed May 28 2014
James B Bussel. Immune thrombocytopenia (ITP) in children: Management of chronic disease. http://www.uptodate.com/contents/immune–thrombocytopenia–itp–in–childrenmanagement–of–chronic–disease Available at: . Accessed May 30 2014
Bệnh viện Nhi Đồng 2 (2013). Phác đồ điều trị Nhi Khoa. Nhà Xuất Bản Y Học TP Hồ Chí Minh, xuất bản lần thứ 4, tr. 734-737
Rodeghiero F. (2008). “First-line therapies for immune thrombocytopenic purpura: reevaluating the need to treat”. Eur J Haematol Suppl, 69, pp. 19-26.
Tarantino MD, Bolton–Maggs PH. (2007). “Update on the management of immune thrombocytopenic purpura in children”. Curr Opin Hematol., 14(5), pp. 526-34
Bourrillon A (2011). Pédiatrie pour le praticien. Elsevier Masson, Paris, 6ème édition pp. 413-414.