ThS.BS. Hoàng Thị Diễm Thúy
Đại cương
Dịch tễ học
Tỉ suất suy thận cấp còn chưa rõ ràng vì có ít nghiên cứu
Tỉ lệ tử vong trong suy thận cấp ở người lớn là 50%. Ở trẻ em, tỉ lệ này 33 – 100%, có liên quan chặt chẽ với bệnh đi kèm.
Định nghĩa và phân loại
Suy thận cấp (STC) là tình trạng mất chức năng cấp tính của đơn vị chức năng thận, hậu quả là giảm độ lọc vi cầu thận, và hoặc tổn thương ống thận, đưa đến ứ tồn nước và các sản phẩm của quá trình chuyển hóa, rối loạn nội môi trầm trọng thể hiện bởi sự tăng créatinine máu
|
Sơ sinh |
>10 mg/l. |
|
5 ngày – 5 tuổi: |
>3,5 mg/l. |
|
6-12 tuổi |
> 6 mg/l. |
|
Trên 12 tuổi |
>10 mg/l. |
Hoặc creatinin tăng 3 mg/l/ngày
Trên lâm sàng, tình trạng mất chức năng thận thường thể hiện bằng giảm lưu lượng nước tiểu
Thiểu niệu: lượng nước tiểu
Vô niệu: lượng nước tiểu
Ở trẻ em, gần 50% STC là thể không thiểu niệu. Điều này giúp điều trị dễ dàng hơn, nhưng cũng làm cho chẩn đóan có thể chậm trể nếu chỉ hoàn toàn tin cậy vào nước tiểu.
Sinh lý bệnh
Ở người bình thường, lượng máu qua thận là 4 l/kg/ngày, trong đó 98% được tái hấp thu.
GFR ( độ lọc vi cầu ) = P1- (R+ p2)
P1: áp lực thủy tĩnh mao mạch cầu thận, liên quan tưới máu, tình trạng co tiểu động mạch ra và giãn tiểu động mạch vào
R: kháng lực màng đáy
P2: áp lực keo
Nhắc lại cơ chế tự điều hoà: khi GFR giảm, Na+ đến macula densa giảm -> giãn tiểu động mạch vào, kích hoạt hệ RAA gây co tiểu động mạch ra. 2 cơ chế này làm tăng GFR.
Khi có thiếu tưới máu thận hoặc khi có độc tố thận, ống gần là nơi chịu ảnh hưởng sớm nhất. Tái hấp thu ở ống gần giảm, làm tăng Na đến ống xa. Na+ đến macula densa lúc này không còn phản ảnh trung thực lượng máu đến thận nữa và sẽ làm giảm GFR nặng hơn. Lúc này, dù GFR giảm nhưng ống gần vẫn tiếp tục chuyển đến macula densa 1 lượng dịch lọc có Na+ cao, làm GFR sẽ giảm ngày càng nặng hơn tạo thành vòng lẩn quẩn. Tình trạng này gọi là mất cân bằng cầu – ống, chiếm 50% cơ chế làm giảm GFR trong STC. Tuy nhiên, ở một góc độ nào đó, điều này lại là cơ chế tự bảo vệ cơ thể khi ống gần bị tổn thương, vì nhờ GFR giảm, mà cơ thể không bị mất nước điện giải.
Cặn lắng trong lòng ống thận cũng làm giảm GFR vì làm tăng R.
Cơ chế khác: tái phân bố máu vỏ- tủy, thay đổi tính thấm cầu thận, nồng độ các prostaglandin và các chất vận mạch tại chỗ.
Khi có suy thận trứơc thận, dù GFR giảm nhưng cấu trúc thận bình thường. Khi thận hồi phục tưới máu, GFR về bình thường sẽ thiết lập lại cân bằng cầu ống và cắt đứt vòng lẩn quẩn.
Hoại tử ống thận cấp (HTOT): còn được gọi là bệnh lý thận do vận mạch
(vasomotor nephropathy), xảy ra khi các tổn hại do suy thận trước thận đủ nặng để gây co mạch và tổn thương ống thận. Có thể do độc tố thận. Có nhiều xét nghiệm được đề nghị để phân biệt suy thận trước thận và HTOT: áp lực thẩm thấu nước tiểu, nồng độ Na nước tiểu, phân suất bài tiết Na, chỉ số suy thận… Tất cả dựa trên cơ chế ống thận còn bảo tồn khả năng tái hấp thu trong suy thận trước thận và ngược lại.
Bảng 1: So sánh STC trước và tại thận
|
|
Suy thận trước thận |
HTOT cấp |
|
Osmo U |
> 400- 500 (sơ sinh |
|
|
Na /U |
( sơ sinh |
> 40 |
|
Fe Na |
|
> 2% |
Fe Na= (UNa/ Pcr)/ ( PNa/ U Cr)
Với điều kiện trước đó có ống thận bình thường và chưa dùng lợi tiểu
Trong trường hợp đã dùng lợi tiểu, ta tính theo Fe urea U BUN/ P BUN* U Creat/ P Creat
> 50% HTOT
HTOT hồi phục tốt nếu không có sang thương hoại tử vỏ thận kèm theo. Tuy nhiên, tiên lượng chung còn xấu do các tổn thưong đa cơ quan đi kèm.
Thời gian hồi phục từ vài ngày đế vài tuần tùy thuộc vào bản chất tổn thương và cách điều trị.
Thường kèm giai đoạn đa niệu khi GFR bình thường mà các ống thận chưa hồi phục hoàn toàn. Lúc này, bệnh nhân có thể bị giảm GFR và kéo dài tình trạng suy thận.
Viêm cầu thận tiến triển nhanh:
Giảm GFR tốc độ cực nhanh do hình thành những liềm tế bào viêm trên màng đáy. Ống thận mô kẽ có thể viêm làm tăng thêm mức STC
Tổn thương có thể hồi phục nếu điều trị sớm ở giai đoạn sợi xơ chưa hình thành
Tổn thương mạch máu:
Đại diện là hội chứng urê huyết tán huyết với sang thương đặc trưng ở lớp nội mạc mạch máu. Tổn thương này cũng có thể gặp trong nhiễm trùng huyết suy đa cơ quan.
Thường có hoại tử võ thận kèm theo. Khả năng hồi phục hoàn toàn không phải là 100%.
Viêm ống thận mô kẽ cấp:
STC thường với số lượng nước tiểu được bảo tồn ngay cả đa niệu do rối loạn khả năng cô đặc nước tiểu. Nguyên nhân thường gặp là thuốc, độc tố (côn trùng, thức ăn…), nhiễm siêu vi, vi trùng…Đôi khi thấy trong các bệnh hệ thống.
lâm sàng
Bệnh cảnh có thể rầm rộ hoặc diễn ra từ từ tùy theo nguyên nhân và thái độ xử trí.
Các bệnh cảnh có thể gặp bao gồm:
THIỂU NIỆU HOẶC VÔ NIỆU
HỘI CHỨNG TĂNG URÊ HUYẾT: rối loạn tri giác, co giật, viêm màng ngoài tim, xuất huyết tiêu hóa, bầm da, ngứa da..
BỆNH CẢNH CỦA CÁC BIẾN CHỨNG: tăng Kali, hạ Canxi máu, phù phổi cấp do quá tải, cao huyết áp, phù…
BỆNH CẢNH CỦA BỆNH GỐC GÂY RA STC: dưới đây là các bệnh cảnh thường gặp liên quan đến nguyên nhân gây bệnh:
hội chứng urê huyết tán huyết
Thể điển hình thường gặp ở trẻ
Do nhiễm Ecoli serotype O157:H7 tiết verotoxine. Có thể do Pneumocoques hoặc Shigella
STC với 50% vô niệu
Thường kèm tiểu máu, thiếu máu nặng , giảm tiểu cầu thóang qua
Triệu chứng nơi khác: thần kinh trung ương, tụy, tiêu hóa ..
viêm cầu thận cấp hậu nhiễm liên cầu
Tần suất bệnh vẫn còn cao ở nhưng nuớc đang phát triển
Tiểu máu đại thể tỉ lệ cao
Luôn kèm ứ nước và muối nặng
STC thường nhanh hồi phục với lợi tiểu
Bằng chứng nhiễm liên cầu: nhiễm trùng da hoặc viêm họng, kháng thể kháng liên cầu tăng không hằng định.
C3, C1q trong máu giảm
Chỉ định sinh thiết thận khi tiến triển bất thường với sang thương đặc hiệu là tăng sinh nội mạc mao mạch lan tỏa
viêm cầu thận tiến triển nhanh
Urê và crêatinin tăng nhanh trong vài ngày
Thường giảm đạm máu và hôi chứng thận hư
Thiểu niệu hoặc vô niệu
Thiếu máu
Cao huyết áp
Sinh thiết thận: tăng sinh lan tỏa trong và ngoài mao mạc có tạo liềm nên còn gọi là viêm cầu thận liềm
ong đốt
STC có liên quan đến số mũi đốt
Suy thận cấp tiến triển có thể do nguyên nhân trước thận hay tại thận với sang thương ống thận mô kẽ chiếm ưu thế
Thường kèm tổn thương đa cơ quan: gan, máu,…
Đáp ứng tốt với lọc máu và hồi phục hoàn toàn
sốt rét nặng
STC chỉ gặp ở thể SR nặng do P. falciparum
Thường kèm tổn thương đa cơ quan
Tiên lượng không hoàn toàn tùy thuộc vào STC. Chỉ định lọc máu sớm có thể cải thiện tiên lượng vì người ta cho rằng lọc máu có thể loại bỏ các cytokine là tác nhân tham gia vào việc gây tổn thương đa cơ quan trong sốt rét nặng. Có thể dựa vào lứa tuổi để dự đóan nguyên nhân của STC
SƠ SINH:
Ngạt
Thuyên tắc mạch máu thận
Các thuốc dùng ở mẹ: AINS, IEC, thuốc đối kháng receptor angiotensin 2
Tim bẩm sinh , phẫu thuật tim với tuần hoàn ngoài cơ thể làm tăng thêm nguy cơ STC
Tất cả các nguyên nhân sau thận +++
TRẺ
Mất nước
Hội chứng urê huyết tán huyết
TRẺ > 3T
Các bệnh cầu thận
Viêm ống thận dị ứng do thuốc
Viêm ống thận do độc tố
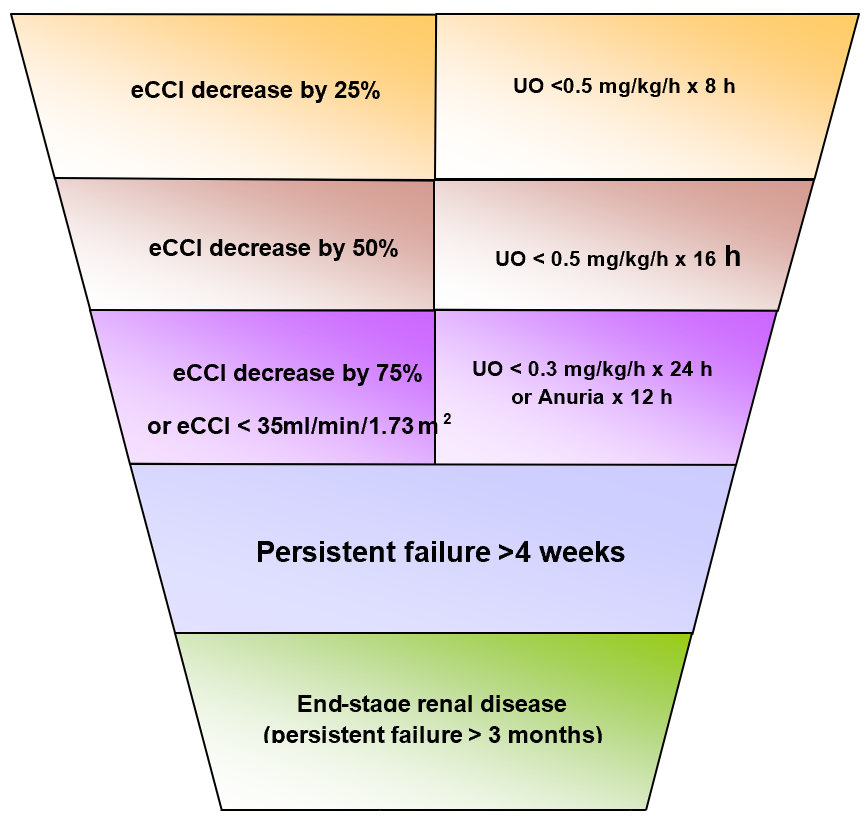
ĐÁNH GIÁ SUY THẬN CẤP: Đánh giá RIFLE Bảng phân độ STC RIFFLE nhằm
Đánh giá STC sớm hơn
Cho thấy STC là 1 quá trình động
Đồng nhất hóa tiêu chuẩn chẩn đoán STC.
Chẩn đoán
Chẩn đoán phân biệt
Đợt cấp suy thận mãn:
Dựa vào:
tăng trưởng
loạn dưỡng xương
thiếu máu
kích thước thận trên siêu âm
tiền căn bệnh thận
cao huyết áp kéo dài
STC trước thận và hoại tử ống thận cấp (tham khảo bảng 1)
SHAPE * MERGEFORMAT
Hình 1: Đánh giá RIFLE
Chẩn đoán nguyên nhân
Ngay sau khi đã xác định STC, cần xác định “vị trí” của STC, vì điều này sẽ quyết đinh thái độ xử trí tiếp đó.
Việc chẩn đóan nguyên nhân có ý nghĩa cực kỳ quan trọng trong STC vì nó quyết định rất lớn thái độ xử trí và dự hậu của bệnh nhân. Thực tế công việc này không hoàn toàn dể dàng vì có thể có nhiều bệnh cảnh lồng ghép vào nhau. Vì vậy cần khám kỹ lúc đầu, song song với theo dõi bệnh sát, sử dụng các xét nghiệm hợp lý để biện luận nguyên nhân.
STC trước thận
Độ lọc vi cầu giảm hoàn toàn do giảm lưu lương máu đến thận hoặc thiếu oxy
Hoàn toàn không có một tổn thương thực thể nào ở thận
Hồi phục nhanh sau khi tưới máu thận được thiết lập
Chức năng cô đặc nước tiểu của ống thận bình thường
STC tại thận
Có tổn thương thực thể ở thận do bệnh gốc hoặc do ST trước thận kéo dài đưa đến hoại tử ống thận cấp: viêm thận ống thận do thiếu tưới máu
Độ lọc vi cầu giảm và chức năng cô đặc nước tiểu rối lhoạin
Có thể hồi phục nếu điều trị thích hợp
STC sau thận
Do tắc nghẽn đường tiểu hai bên hoặc trên bệnh nhân chỉ có một thận nên gây suy thận cấp.
Thường sờ thấy khối thận to.
Lượng nước tiểu lúc nhiều lúc ít
NGUYÊN NHÂN STC TRƯỚC THẬN
Mất nuớc
Ngạt
Xuất huyết
Sốc
Khoang dịch thứ ba: phúc mạc, viêm tụy cấp, viêm ruột, phẫu thuật ruột, nhồi máu ruột, phẫu thuật tim
Phỏng
Giãn mạch quá mức
NGUYÊN NHÂN STC TẠI THẬN
Vi cầu thận và mạch máu
Hội chứng urê huyết tán huyết
Viêm cầu thận tiến triển nhanh
Bệnh hệ thống có tổn thương thận: Lupus, viêm nút quanh động mạch..
Thải ghép cấp
Thuyên tắc mạch máu thận, động mạch chủ..
Ống thận mô kẽ
Suy thận trước thận kéo dài gây hoại tử ống thận cấp
Viêm ống thận mô kẽ cấp: miễn dịch, nhiễm vi trùng, siêu vi…
Tác dụng độc trực tiếp lên thận: ciclosporine, AMG, độc tố ong, cá,
Tiểu Hb, tiêu cơ, hội chứng ly giải u…
NGUYÊN NHÂN STC SAU THẬN
Van niệu đạo, bọng đái thần kinh
Sỏi, cục máu đông, cục nấm..
Chèn ép từ ngoài vào đường niệu
Điều trị
Điều trị bảo tồn
Dịch truyền
TEST NƯỚC: nhằm phân biệt STC trước thận và tại thận. Thực tế đa số là các trường hợp STC có nguyên nhân trước thận kéo dài hoặc kết hợp cả hai.
Test nước có đáp ứng (dương) nghĩa là có đáp ứng thận khi tăng tưới máu thận và chứng tỏ thể tích tuần hoàn đang còn thiếu dẫn đến suy thận.
Test nước âm (không đáp ứng) chứng tỏ đã có hoại tử ống thận cấp, tuy nhiên không có nghĩa là thể tích tuần hoàn cũng như tưới máu thận đã đủ.
Cần đo CVP để đánh giá tình trạng thiếu nước.
Dung dịch sử dụng : NaCl 9% 10 – 20 ml/kg/giờ hoặc Albumin 5% 10 – 20 ml/kg .
Mannitol 20% 0,5 – 1g/kg trong 30 phút ngoài tác dụng làm tăng thể tích tuần hoàn còn có tác dụng lợi tiểu và bắt giữ các gốc tự do. Tuy nhiên Mannitol và Albumine dễ gây phù phổi nếu test nước âm.
Cần ngưng test sớm nếu bệnh nhân xuất hiện khó thở, phù phổi.
Test nước dương khi bệnh nhân tiểu được nhiều hơn, giảm ure và creatinine sau test.
Nếu test nước âm cần hạn chế dịch nhập. Lượng dịch nhập / ngày = xuất + nước mất không nhận biết (30 – 40 ml/kg/ ngày). Thêm 10% cho mỗi độ sốt, thở máy, lồng ấp.
Không nên hạn chế dịch quá 48 giờ vì sẽ ảnh hưởng đến dinh dưỡng, làm tăng dị hóa và làm bệnh nặng hơn.
Theo dõi: lượng nuớc tiểu, cân nặng. Mục tiêu: giảm cân 0,2- 1%/ ngày. Nếu cân không giảm chứng tỏ bệnh nhân còn quá tải.
Lợi tiểu
Furosemid có tác dụng chuyển STC thể không có nước tiểu thành thể có nước tiểu, nhờ vậy, điều trị sẽ dễ dàng hơn.
Cơ chế: giảm tắc nghẽn trong lòng ống và ức chế Na K+ adenosine triphosphatase giảm tiêu thụ O2 ở ống thận.
Liều 1- 5 mg/ kg/ liều tối đa 8 mg/kg/ ngày tiêm mạch chậm hoặc truyền tĩnh mạch liên tục (0,1 – 0,4 mg/kg/giờ).
Lưu ý :
Độc thính giác
Chỉ sử dụng khi không có dấu thiếu nước trên lâm sàng
Ngưng ngay nếu sau 2 liều bệnh nhân vẫn không tiểu
Thuốc vận mạch
Dopamine liều 0,5 – 1µg/kg/phút làm tăng tưới máu thận nhờ đó cải thiện lượng nước tiểu. Tuy nhiên,cho đến nay không có nghiên cứu nào chứng minh việc sử dụng Dopamine làm giảm nhu cầu lọc máu và cải thiện tỉ lệ sống còn. Tác dụng phụ của Dopamine là làm tăng nhịp tim.
Fenoldopam mesylate là một Dopamine chọn lọc trên thụ thể dopaminergic týp 1 (vận mạch thận chọn lọc) đang được nghiên cứu.
Anaritide (atrial natriuretic peptid) làm tăng GFR qua cơ chê làm zan tieu động mạch đến và co tiểu động mạch ra, nghiên cứu trên 500 người lớn (RCT) cải thiện tỉ lệ sống còn ở nhóm có thiểu niệu và không trên nhóm không thiểu niệu.
Thuốc khác: ức chế tổng hợp NO, endotheline, anti TNF… còn đang nghiên cứu
Dinh dưỡng
STC luôn đi kèm với dị hóa nên suy dinh dưỡng rất nhanh, làm bệnh sẽ chậm hồi phục, vì vậy dinh dưỡng là một phần điều trị quan trọng không thể thiếu trong chiến lược điều trị STC.
Đường miệng nếu không tổn thương ống tiêu hóa.
Thành phần: đạm giá trị sinh học cao (0,5 – 1 g/kg/ngày), thấp phospho và Kali; năng lượng ít nhất 45 -55 kcl/ kg/ ngày. Mức này sẽ được nới rộng hơn nếu có có lọc máu.
Cao huyết áp (CHA)
Thường do quá tải muối nước, đôi khi do tăng rênin trong các bệnh cầu thận
Nếu không khống chế tốt sẽ đưa đến biến chứng co giật, suy tim, xuất huyết não
Chỉ định điều trị khi huyết áp > 97,5 percentile. Điều trị cấp cứu khi HA > 30 mmHg trên > 97,5 percentile
Biện pháp hạ áp tốt nhất trong STC là lọc máu. Bên cạnh đó có thể sử dụng một số thuốc trong điều trị bảo tồn.
Nifedipine dạng uống hoặc dưới lưỡi có thể sử dụng hạ áp an toàn cho trẻ trên 3 tháng không có biểu hiện thần kinh.
Ở trẻ nhỏ truyền tĩnh mạch Nicardipine 0,5 – 3 µg/kg/phút
Điều trị tăng Kali máu
Tăng Kali máu là một biến chứng đe doạ tử vong
NHẮC LẠI CƠ CHẾ ĐIỀU HOÀ KALI
Là ion ưu thế của nội bào (140-150 mEq/l) ; Kali toàn cơ thể là 50 mEq/ kg
K nhập: 1,5-2,5 mEq/kg/ng
K xuất = nhập 95% qua thận, còn lại qua ống tiêu hóa. Phần Kali bài tiết qua nước tiểu là K bài tiết chủ động ở ống thận xa và ống góp dưới tác dụng của Aldosterone. Nếu không tiểu: K tăng 0,5mEq /l ngày
Điều hoà tăng Kali cấp thời không do thận mà do Insulin và epnephrine (đưa K vào tế bào)
Toan máu làm tăng Kali vì tăng di chuyển Kali máu ra ngoại bào (0, 3-0,5 mEq K tăng cho 0,1 pH giảm)
STC có nhiều yếu tố làm tăng K:
Ống thận xa bị tổn thương nên không bài tiết kali được
Toan máu
Bệnh gốc làm tăng kali: tán huyết, hủy cơ, nhiễm trùng..
Vấn đề điện thế nghỉ: các tế bào có tính kích thích cao như cơ tim có tính thấm cao với K và thấp với Na. K máu cao làm chuyển điện thế nghỉ về ngưỡng kích thích nên tế bào dễ bị kích thích hơn. Ca làm ổn định ngưỡng kích thích và là bước điều trị cấp cứu đầu tiên.
Biểu hiện ECG
K = 5: sóng T nhọn hình lều
K= 6 T cao nhọn
K= 7 PR kéo dài, ST lõm T cao
K = 8 loạn nhịp thất
K = 9 rung thất
Điều trị cấp cứu: K ≥ 7 mEq/l
CaCl2 10% pha lõang 0,2- 0,3 ml/kg tiêm mạch chậm
Insuline 1 đv/ 4g Glucose ( 8g sơ sinh) truyền tĩnh mạch 1-2 ml/kg/ liều
Salbutamol khí dung ( 2mg: 25 kg) hoặc truyền tĩnh mạch 20 phút ( 4 µg/kg) cơ chế kích thích bơm Na-K đưa K vào trong tế bào
Điều trị duy trì : K ≥ 5.5 mmol/l : Kayexalate 1- 2g/kg/ ngày và chế độ ăn ít kali
Toan chuyển hóa
Toan do tăng tạo và mất khả năng bài tiết H+, mất khả năng tái hấp thu HCO3–
Hậu quả: ức chế cơ tim → giảm huyết áp, lhoạin nhịp; làm nặng thêm tình trạng tăng Kali máu; co thắt tĩnh mạch mạc treo; phù phổi tổn thương.
Tính theo t CO2, đích bù ở lần đầu tiên là 15
0,3* P* ( 15 – t CO2) bù 50% trong 1 giờ, còn lại trải đều trên 4 giờ.
Thử lại khí máu sau 2 – 4 giờ để bù tiếp, đích cuối cùng đạt pH > 7,25
Dịch bù : NaHCO3 7,4% pha lõang
Cẩn thận: quá tải, hạ Canci máu nên điều chỉnh toan. Hiệu quả nhất của điều trị toan chuyển hóa là lọc thay thế thận.
Hạ canci máu
Cơ chế: tăng phosphat, cường PTH, hủy cơ nên lắng đọng Ca trong cơ
Điều trị: tiêm tĩnh mạch chậm Canci khi có tetani.
Điều trị duy trì: Carbonat canxi 50 200 mg/kg/ngày + vitamine D3 0,25- 0,5 µg/ngày
Hạ Na máu
Cơ chế: pha loãng hoặc tiếp tục mất Na .
Điều trị:
Trường hợp 1: hạn chế nước
Trường hợp 2: cung cấp Na dưới dạng NaHCO3 uống hoặc truyền tĩnh mạch
Thiếu máu
Khi cần truyền máu nên lưu ý: quá tải, chọn hồng cầu cùng nhóm có tách lọc bạch cầu. Tốt nhất nên truyền máu cùng lúc lọc thay thế thận.
Khi STC kéo dài trên 4 tuần nên đặt vấn đề Erythropoietin
Biện pháp khác
Tránh các thuốc gây độc thận
Bảo vệ hệ tĩnh mạch cánh tay không thuận
Điều trị loét dạ dày do stress: Cimetidine
LỌC THAY THẾ THẬN
Cơ chế
Khuếch tán (diffusion): các chất hoà tan, ion, thuốc, chất có trọng lượng phân tử lớn (hemofiltration)
Siêu lọc (convection, ultrafiltration): nước (kéo theo ion)
Chỉ định
K máu > 7 không đáp ứng điều trị nội
Urê > 2,5 g/L hoặc có hội chứng tăng urê huyết nặng
Quá tải không thể điều trị nội
Toan chuyển hóa không thể điều trị nội
Na 170
Cần lọc máu để nuôi ăn , truyền máu hoặc lọc các chất khác
Bảng 2 : So sánh các phương pháp lọc máu
|
|
TPPM |
CTNT |
LMLT |
|
TUỔI |
Mọi tuổi |
Tùy thuộc trang thiết bị |
Mọi tuổi |
|
KHI HUYẾT ĐỘNG không ổn |
Có thể làm được |
Không thể |
Có thể |
|
HẬU PHẪU |
– |
+ |
+ |
|
KHI CÓ RỐI LỌAN ĐÔNG MÁU |
+/- |
+ |
– |
|
Cơ chế |
Diffusion +++ Convection++ |
Diffusion +++ UF++ |
Diffusion – UF +++++ |
|
Độ lọc creat (ML/PH/ M2 ) |
10 -20 |
100- 150 nếu lọc mổi ngày |
50 |
|
các chất# |
– |
+ |
+++ |
|
Đường thực hiện |
KT phúc mạc |
KTC |
KTC |
|
BIẾN CHỨNG |
|
|
|
|
Thời gian |
+ |
ngắn |
+++ |
|
Trang thiết bị |
Nhẹ |
+++ |
+ |
|
Con người |
+ |
++ |
+++ |
|
Khác |
Cần hỗ trợ hô hấp cho trẻ nhỏ |
|
Ngay cả khi chưa STC: HC ly giải u, nhiễm trùng huyết, trước ghép gan… |
Tiên lượng
Các yếu tố ảnh hưởng đến tiên lượng:
|
Tuổi |
Symons J Am Soc Nephrol 2007 |
|
Loza Pediatr Nephrol 2006 |
|
|
Cân nặng |
Symons J Am Soc Nephrol 2007 |
|
Tình trạng quá tải > 10% |
Gillespie Pediatr Nephrol 2004 |
|
Goldstein Kidney Int 2005 |
|
|
Có thiểu niệu |
Loza Pediatr Nephrol 2006 |
|
Có nhiễm trùng huyết |
Loza Pediatr Nephrol 2006 |
|
Chỉ số PRISM-2 cao |
Goldstein Kidney Int 2005 |
|
Áp lực tĩnh mạch trung ương cao |
Goldstein Kidney Int 2005 |
|
Tổn thương đa cơ quan |
Goldstein Kidney Int 2005 |
Giáo dục – phòng ngừa
Điều trị sớm và hiệu quả tiêu chảy tại tuyến cơ sở
Điều trị sớm và hiệu quả nhiễm trùng huyết, quan tâm bảo vệ thận cho các đối tượng có nguy cơ.
Tóm tắt
Suy thận cấp thường gặp ở hầu hết các chuyên khoa. Biểu hiên lâm sàng có thể rất phong phú hoặc âm ỉ. Chẩn đoán gồm nhiều bước để có thái độ xử trí đầy đủ. Cần theo dõi sát bilan xuất nhập, sinh hóa toàn diện ở bệnh nhân suy thận cấp.
Từ khóa
Tổn thương thận cấp, thay thế thận, suy thận trước thận, suy thận tại thận, suy thận sau thận
Tài liệu tham khảo
Andreoli S. P. (2004). “Clinical evaluation and management of acute renal failure”. Pediatric Nephrology, Lippincott Williams & Wilkins, USA, 5th edition, pp. 1233-1246.
Fleisher G. R, Ludwig S. (2000). “Acute renal failure”. Textbook of Pediatric Emergency medicine, Lippincott Williams & Wilkins, 4th edition, pp. 841847.
Macher: Insuffisance rnale aigue de l’enfant: Encyclopdie mdico-chirurgicale 4-084-D-20-2004.
Shifft Helmut (2002). “Daily haemodialysis for acute renal failure”. Current Opinion in Nephrology and Hypertension, vol 11, pp. 589-592.