Tác giả: Derliz Mereles (Heidelberg)
Dịch: Lê Minh Khôi (UMC)
Siêu âm tim qua thành ngực
Các mặt cắt thông dụng
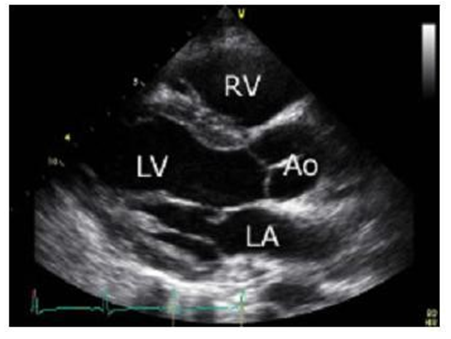
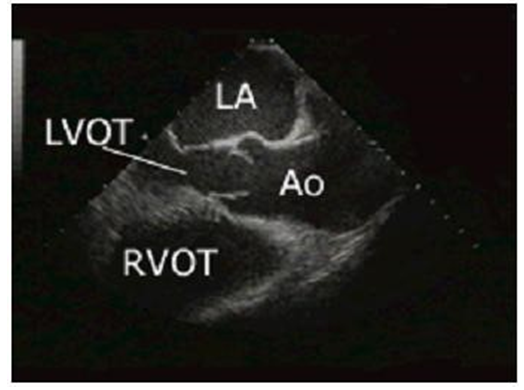
Trục dọc cạnh ức trái: Vị trí đầu dò ở khoảng gian sườn thứ 3 bên trái xương ức. Chỉ điểm đầu dò hướng về phía vai phải của bệnh nhân. Mặt cắt này mô tả thất phải (RV), thất trái (LV), gốc ĐMC (Ao) và nhĩ trái (LA).
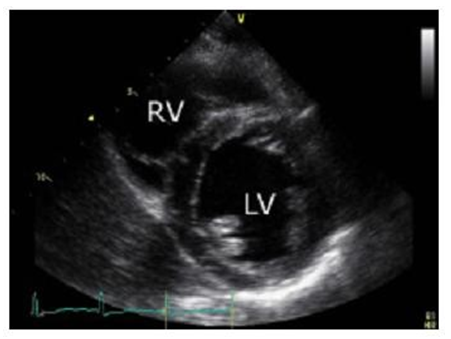
Trục ngắn cạnh ức trái (cắt ngang mức cột cơ valve hai lá): Từ vị trí ở trên, xoay đầu dò theo chiều kim đồng hồ 90o. Mặt cắt này mô tả lát cắt ngang thất trái (LV) ở ngang mức cột cơ valve hai lá và thất phải (RV).
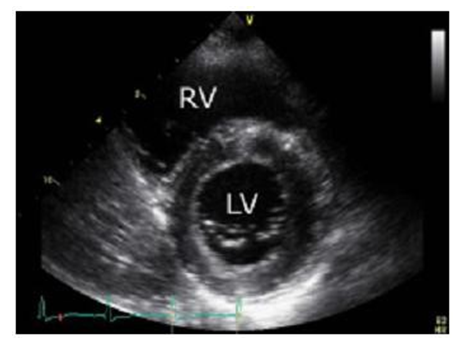
Trục ngắn cạnh ức (trái ngang mức valve hai lá): Hơi nghiêng nhẹ đầu dò xuống dưới và sang phải, mũi đầu dò ahướng lên trên và sang trái. Các cấu trúc thấy được trên mặt cắt này là thất trái (LV) cắt ngang ở mức valve hai lá và thất phải (RV).
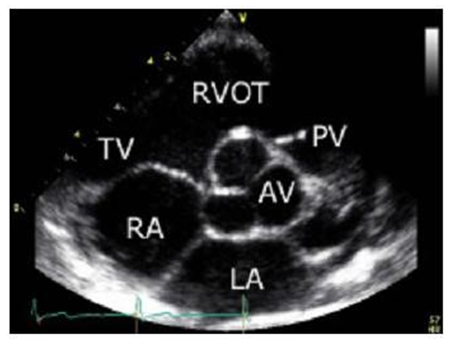
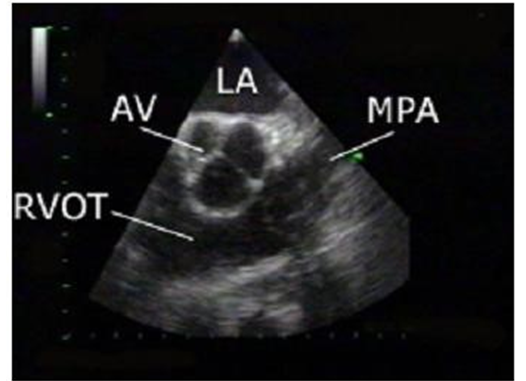
Trục ngắn cạnh ức phải (ngang mức valve ĐMC): Từ vị trí trên, tiếp tục nghiêng đầu dò xuống dưới. Các cấu trúc tim được mô tả bao gồm valve ĐMC (AV), valve ĐMP (PV), nhĩ trái (LA) và nhĩ phải (RA), valve ba lá (TV) cũng như đường ra thất phải (RVOT).
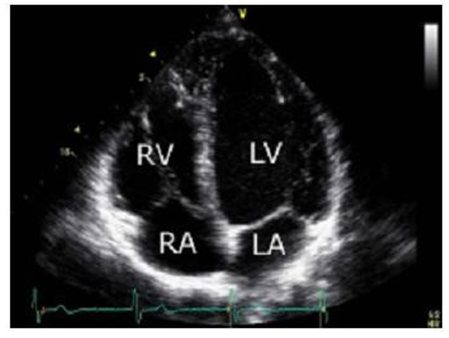
Mặt cắt bốn buồng mỏm tim: Đặt vị trí của đầu dò ở vùng mỏm tim đập khoảng gian sườn thứ năm ở đường trung đòn trái. Đánh dấu đầu dò hướng xuống dưới về bên trái của bệnh nhân. Các cấu trúc tim khảo sát là thất trái (LV), thất phải (RV) cũng như nhĩ trái (LA) và nhĩ phải (RA).
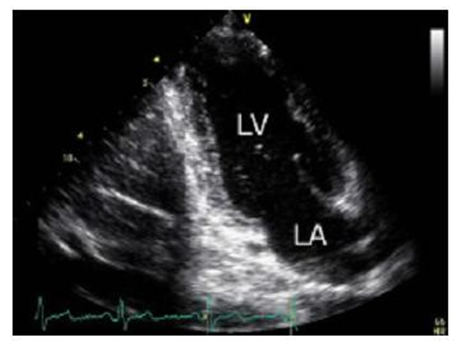
Mặt cắt hai buồng mỏm tim: Xoay đầu dò siêu âm từ mặt cắt bốn buồng tim khoảng 60o ngược chiều kim đồng hồ. Các cấu trúc được khảo sát là thất trái (LV) và nhĩ trái (LA)
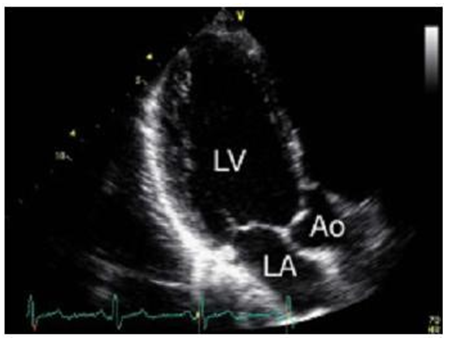
Mặt cắt ba buồng mỏm tim: Tiếp tục xoay đầu dò thêm 60 độ ngược chiều kim đồng hồ và hơi nghiêng đầu dò sang bên. Các cấu trúc khảo sát là thất trái (LV), nhĩ trái (LA) và gốc ĐM chủ (Ao).
Mặt cắt năm buồng mỏm tim: Vị trí của đầu dò giống như ở mặt cắt bốn buồng mỏm tim và nghiêng nhẹ đầu dò xuống dưới, valve ĐMC sẽ xuất hiện trên màn hình. Nếu nghiêng đầu dò theo hướng ngược lại sẽ thấy được xoang vành.
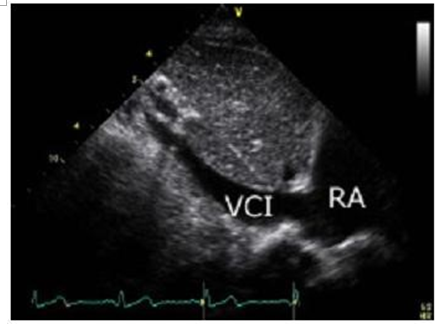
Mặt cắt dưới sườn: Đầu dò ở vị trí dưới mũi kiếm xương ức, đánh dấu đầu dò hướng về phía đầu bệnh nhân. Mặt cắt này khảo sát chủ yếu TMC dưới (VCI). Xoay nhẹ đầu dò theo chiều kim đồng hồ sẽ thấy được thất trái (LV), thất phải (RV) cũng như nhĩ phải (RA) và nhĩ trái.
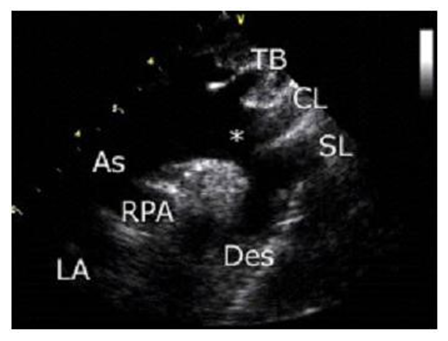
Mặt cắt trên ức: Đầu dò đặt ở vùng trên ức.
Điểm đánh dấu đầu dò hướng về phía đầu bệnh nhân và xoay khoảng 45 độ sang phải. Mặt cắt này khảo sát cung ĐMC (*), các ĐM đầu mặt cổ (TB, CL, SL) và một phần ĐM phổi (RPA) cũng như nhĩ trái (LA).
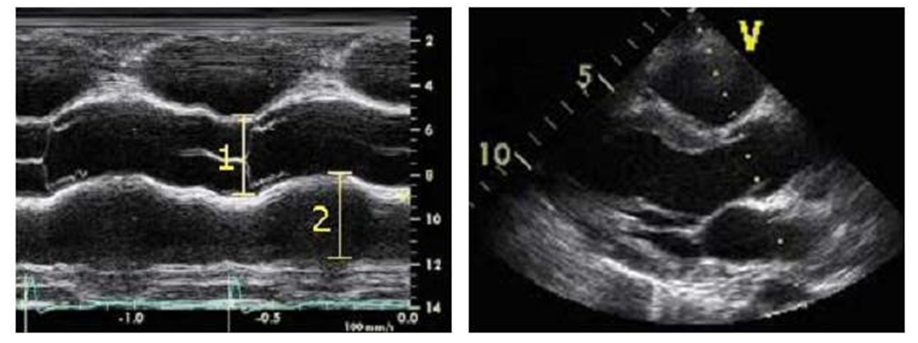
Đo trên m-mode
Các phép đo chuẩn-đo trên mặt cắt trục dọc cạnh ức trái
(1) Đường kính gốc ĐM chủ, (2) Đường kính nhĩ trái
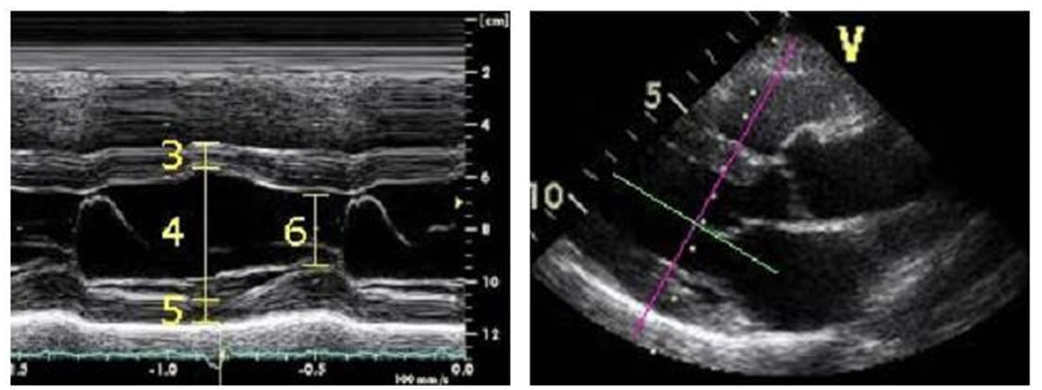
(3) Độ dày vách liên thất (tâm trương), (4) Đường kính thất trái cuối tâm trương (LV-EDD), (5) Độ dày thành sau thất trái (tâm trương), (6) Đường kính thất trái cuối tâm thu (LV-ESD)
Lưu ý quan trọng: khi đo luôn chú ý đo vuông góc với trục của các mạch máu, của buồng thất hay buồng nhĩ hoặc dựa vào giải phẫu học M-mode. Tùy theo nhu cầu, có thể đo trên siêu âm 2D, đặc biệt là khi các cấu trúc này sắc nét trên hình ảnh siêu âm.
Các giá trị bình thường
|
Các cấu trúc |
Đường kính |
|
Gốc ĐMC |
|
|
ĐMC lên |
|
|
Cung ĐMC |
|
|
ĐMC xuống |
|
|
Nhĩ trái |
|
|
Nhĩ phải |
|
|
Thất phải |
|
|
TMC dưới |
|
|
Vách liên thất |
6-11 mm |
|
Thành sau thất trái |
6-11 mm |
|
Đường kính TT cuối tâm trương |
40-55 mm |
|
Đường kính TT cuối tâm thu |
Thay đổi |
Vận tốc Doppler
|
Vị trí đo |
Vận tốc dòng máu |
|
Valve ĐMC |
1,35 (1,0-1,7) m/s |
|
Valve hai lá |
0,90 (0,6-1,3) m/s |
|
Valve ĐM phổi |
0,75 (0,6-0,9) m/s |
|
Valve ba lá |
0,50 (0,3-0,7) m/s |
Vận tốc dòng máu qua các valve nhân tạo- Giá trị bình thường
Vận tốc dòng máu không chỉ phụ thuộc vào đường kính của valve nhân tạo hay loại valve nhân tạo mà còn phụ thuộc vào mức độ tăng động (thai kỳ, cường giáp, vận động mạnh, thiếu máu) cũng như sự hiện diện của một hở valve nhân tạo đáng kể và hiện tượng được gọi là “quá nhỏ không vừa”. Vận tốc tối đa (Vmax) tính bằng m/s, chênh áp tối đa (Peak Pressure Gradient-PPG) và chênh áp trung bình (Mean Pressure Gradient-MPG) được tính bằng mm Hg.
|
Loại valve |
St. Jude Medical |
Björk-Shiley |
Hancock |
Starr-Edwards |
|
AVP |
|
|
|
|
|
Vmax, m/s |
2,22 ± 0,27 |
2,63 ± 0,43 |
2,74 ± 0,39 |
3,94 ± 0,94 |
|
PPG, mmHg |
20,0 ± 4,9 |
28,4 ± 9,0 |
30,7 ± 8,8 |
64,4 ± 29,4 |
|
MPG, mmHg |
7,3 ± 1,3 |
12,4 ± 4,8 |
13,8 ± 4,2 |
22,2 ± 12,6 |
|
MVP |
|
|
|
|
|
Vmax, m/s |
1,5 ± 0,25 |
1,68 ± 0,28 |
1,69 ± 0,29 |
1,75 ± 0,25 |
|
PPG, mmHg |
9,2 ± 3,0 |
11,9 ± 3,7 |
11,7 ± 4,1 |
12 ± 5 |
|
MPG |
3,5 ± 1,6 |
4,6 ± 1,5 |
4,7 ± 1,9 |
7 ± 3 |
St. Jude Medical: valve nhân tạo hai lá (bileaflet). Björk-Shiley: valve kiểu đĩa nghiêng.
Hancock: valve sinh học có giá đỡ (Biostent). Starr-Edwards: valve kiểu bóng lồng (caged ball).
AVP: valve nhân tạo trong ĐMC. MVP: valve nhân tạo ở vị trí valve hai lá
Siêu âm tim qua thực quản
Các hình ảnh mô tả các cấu trúc trên các mặt cắt khác nhau sau đây dựa trên vị trí của sonde siêu âm tim qua thực quản (TEE) trong thực quản hoặc trong dạ dày. Quá trình khám siêu âm tim phụ thuộc vào chỉ định lâm sàng và cũng bị ảnh hưởng bởi khả năng chịu đựng của chính bệnh nhân. Những hình ảnh trình bày ở đây chỉ có tính chất định hướng vì một mặt cấu trúc giải phẫu cũng như tương quan giải phẫu ở mỗi bệnh nhân đều khác nhau, mặt khác sonde TEE đa bình diện có thể cho nhiều mặt cắt khác nhau từ 0 đến 180 chứ không giới hạn ở một số góc độ nhất định nào đó.
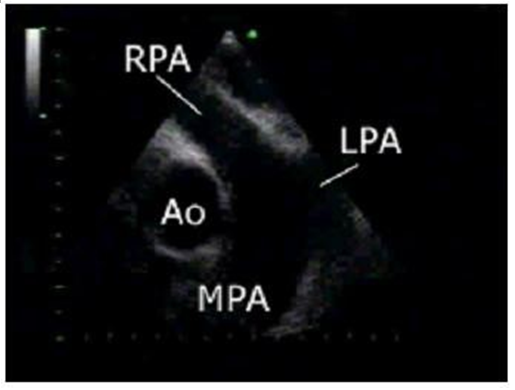
Phần cao, khảo sát các động mạch lớn, 0o: khảo sát các cấu trúc ĐMC lên (Ao), Thân ĐMP (MPA) và ĐMP phải (RPA).
Phần cao, ngang valve ĐMC và thân ĐMP, 0o: khảo sát các lá valve ĐMC (AV),thân ĐMP (MPA), nhĩ trái (LA) và đường ra thất phải (RVOT).
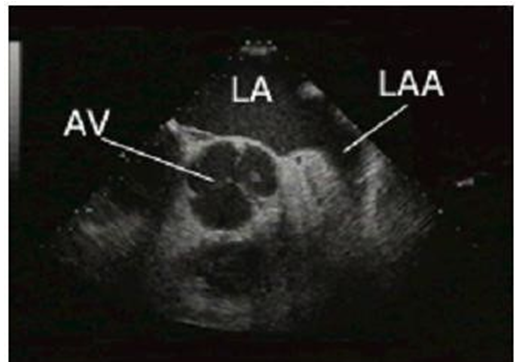
Phần cao, ngang valve ĐMC, 0o: khảo sát các lá valve ĐMC (AV), nhĩ trái (LA) và tiểu nhĩ trái (LAA).
Vị trí đầu dò ở vùng giữa, 0o: khảo sát các cấu trúc nhĩ trái (LA), thất trái (LV), nhĩ phải (RA) và thất phải (RV). Vị trí này có thể được gọi là mặt cắt bốn buồng tim. Từ vị trí này có thể xoay đầu dò sang vị trí mặt cắt hai buồng tim (60o) và ba buồng tim (120o)
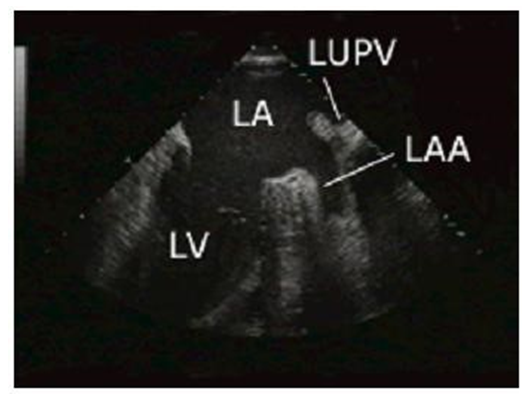
Vùng giữa, 90o trái: khảo sát thất trái (LV), nhĩ trái (LA), tiểu nhĩ trái (LAA) và tĩnh mạch phổi trên trái (LUPV).
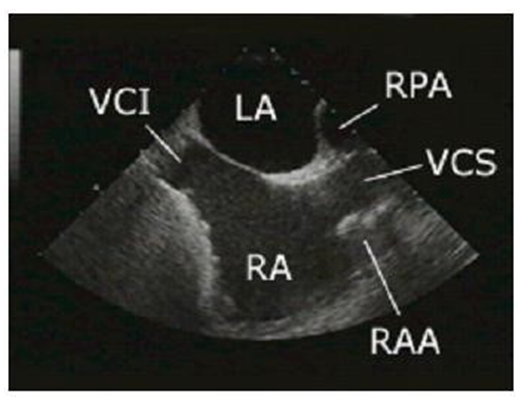
Vùng giữa, 90o phải: khảo sát nhĩ trái (LA), nhĩ phải (RA), tiểu nhĩ phải (RAA), TMC trên (VCS) theo chiều dọc, động mạch phổi phải (RPA) và đôi khi là cả TMC dưới (VCI).
Cũng ở khoảng giữa và xoay thêm 90o nữa sang bên phải: khảo sát được nhĩ trái (LA), động mạch phổi phải (RPA) và tĩnh mạch phổi trên phải (RUPV).
Vùng giữa, 120o: khảo sát được ĐMC lên theo chiều dọc, nhĩ trái (LA), đường ra thất trái (LVOT) và một phần đường ra thất phải (RVOT).
Cắt qua dạ dày, trục ngắn, 0: khảo sát thất trái (LV), thất phải (RV) và gan (L).
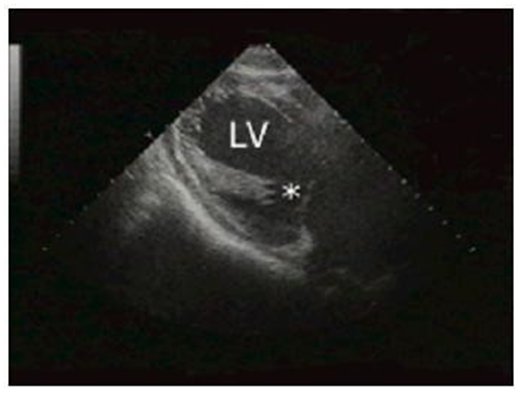
Mặt cắt qua dạ dày, trục dài, 90o: khảo sát được thất trái (LV) và bộ máy valve hai lá (*).
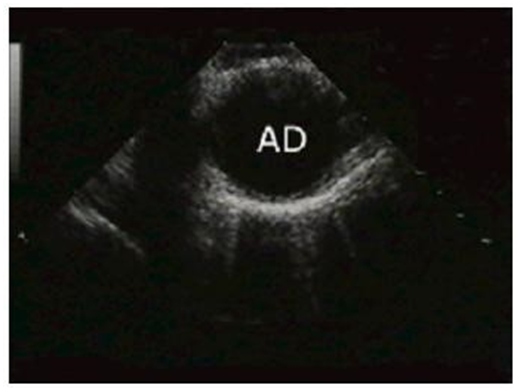
Mặt cắt ra phía sau lưng khi rút dầu dò, 0o: khảo sát được ĐMC xuống phía sau tim.
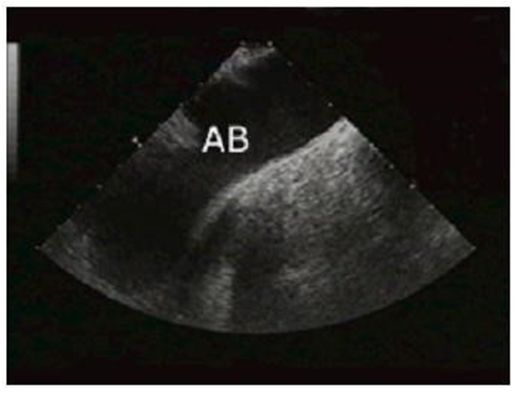
Mặt cắt trên đường ra, 0o: ở vùng trên ĐMC xuống sẽ được khảo sát nếu vừa rút sonde vừa xoay sang phải 90o, sẽ thấy được toàn bộ cung ĐMC (AB).
Siêu âm tim gắng sức
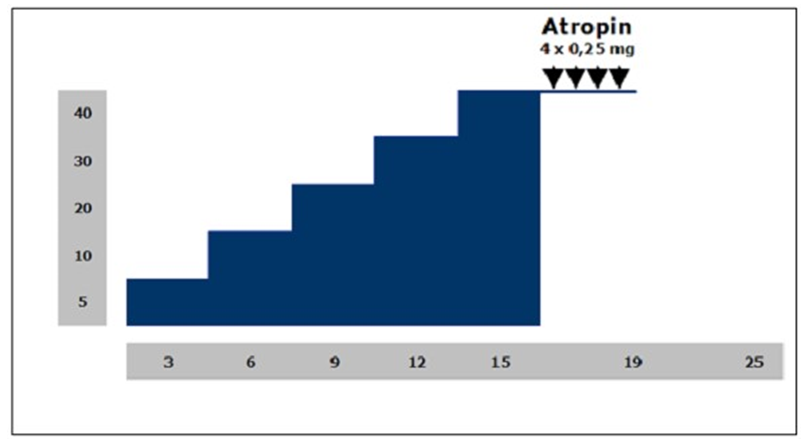
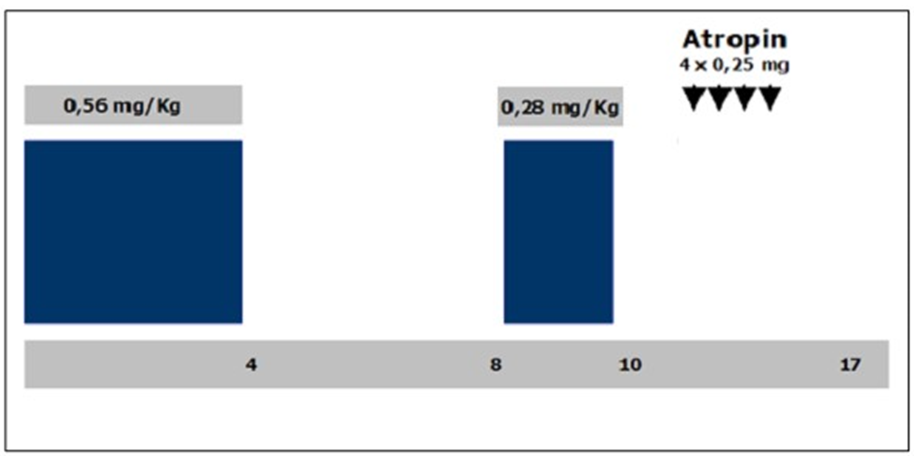
Khám siêu âm tim mạch dưới gắng sức thể lực hoặc gắng sức dược học được thực hiện với sự theo dõi và ghi nhận liên tục và nghiêm ngặt huyết áp hệ thống và biểu hiện trên ECG. Quá trình ghi nhận và lưu trữ hình ảnh được thực hiện bằng các phần mềm kỹ thuật số tương ứng cho phép đánh giá theo mô hình “Quad-ScreenFormat”.
Với mỗi phương thức gắng sức khác nhau sẽ có một protocol chuẩn tương ứng.
Siêu âm tim gắng sức thể lực
Siêu âm tim gắng sức dược học: dobutamine
Siêu âm tim gắng sức dược học: dipyridamol
Siêu âm tim cản âm
Các chất cản âm có đường vào bên trái được sử dụng để nhuộm các buồng tim bên trái ví dụ để khảo sát ranh giới của nội tâm mạc hoặc các cấu trúc bên trong buồng tim. Trong trường hợp siêu âm khó, chất cản âm cũng có tác dụng hỗ trợ tín hiệu siêu âm.
Các chất cản quang đường vào bên phải được sử dụng để loại trừ shunt trong tim.
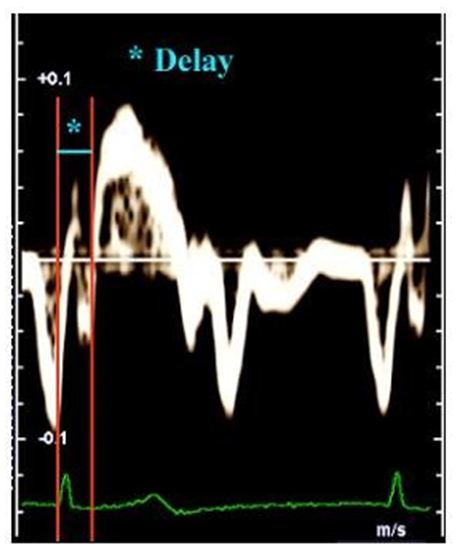
Lệch pha thất trái-thất phải
Xác định chênh lệch thời gian tt và tp: thông qua tdi, thành tự do tp
(RVfw), đáy vách TT (Rvsep), đáy thành bên TT (LVlat), đáy thành sau TT (LVpost).
Lệch pha nội tâm thất: LVsep – LVlat hay LVsep – Lvpost > 55 ms.
Lệch pha liên thất: RVfw – LV sep > 70 ms hoặc RVfw – Lvlat > 55 ms.
Tổng lệch pha: LVas + Rvas.
Xác định thời gian tiền tống máu pet (pre-ejection time, doppler xung, đường ra thất trái, đường ra thất phải).
Lệch pha nội thất Lvpet > 140 ms
Lệch pha liên thất Rvpet – Lvpet > 40 ms
Tối ưu hóa tt-tp, tối ưu hóa valve đmc:
Hiện nay chưa có một chỉ số siêu âm tim chuẩn về số đo này. Xác định VTI ở vùng đường ra thất trái bên dưới valve ĐMC có thể cung cấp những gợi ý về những biến đối cấp tính chức năng TT.
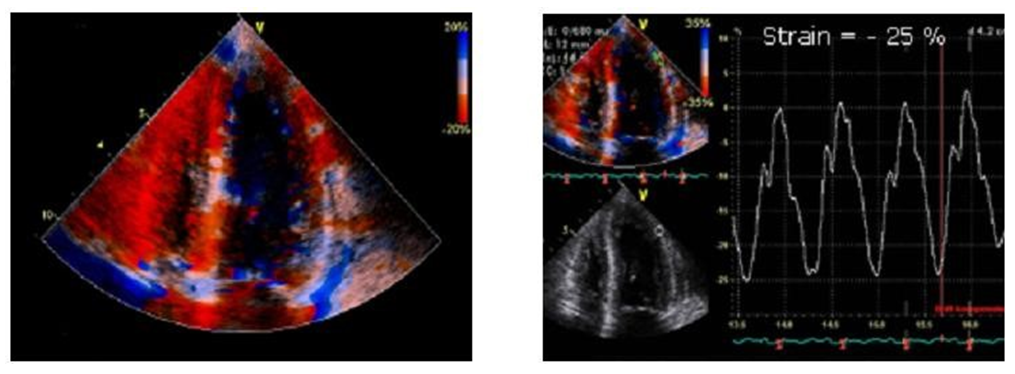
Strain và strain rate
Strain (biến dạng): nghiên cứu sự biến dạng của cơ tim. Việc ghi nhận sự biến dạng cơ tim dựa trên kỹ thuật Doppler mô nhờ vào các máy siêu âm tim có độ phân giải thời gian cao có thể thực hiện được. Biến dạng và tốc độ biến dạng được xem là những thông số tốt nhất để đánh giá rối loạn chức năng cơ tim vùng. Giá trị bình thường của biến dạng TT tâm thu theo chiều dọc vào khoảng -20 đến -25%.
Strain rate (tốc độ biến dạng): Là biến dạng cơ tim theo thời gian. Đơn vị tính bằng số/giây hoặc %/giây. Biến dạng cơ tim tâm trương được biểu diễn một cách rõ ràng hơn thông qua tốc độ biến dạng. Giá trị bình thường của biến dạng TT tâm trương theo chiều dọc bình thường là 1-1,5/s hoặc cao hơn.
Biến dạng bình thường: giá trị của biến dạng cơ tim trong kỳ tâm thu vào khoảng 25% ở vùng đỉnh bên. Sử dụng siêu âm màu trong biểu diễn động học trên hai bình diện rất có ích trong việc đánh giá tổng thể biến dạng. Ở đây màu đỏ biểu hiện biến dạng khoảng -20%
Biến dạng bệnh lý: Giá trị biến dạng cơ tim tâm thu ở đây vào khoảng -7% và rõ ràng là rất thấp. Trong trường hợp này bệnh nhân mắc chứng nhiễm bột cơ tim.
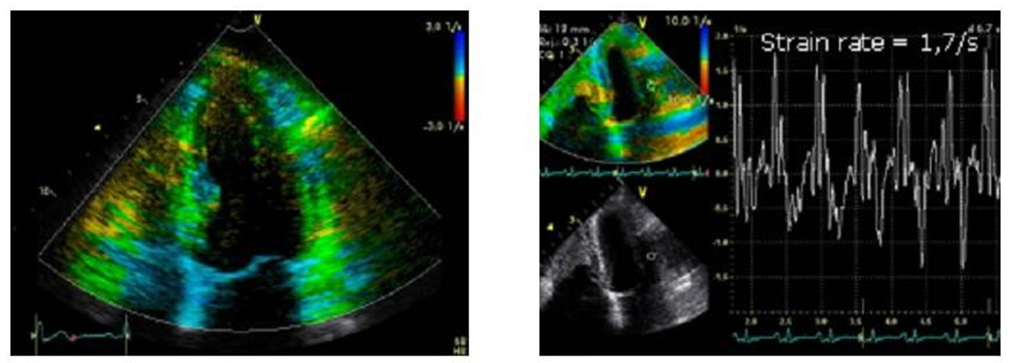
Tốc độ biến dạng bình thường: Giá trị biến dạng cơ tim trong thời kỳ tâm thu của một tim bình thường ở đây vào khoảng 1,3 đến 1,7/giây.
Tốc độ biến dạng bệnh lý: Ở bệnh nhân bị nhiễm tinh bột ở trên, chúng ta cũng có thể khảo sát thấy sự giảm sút rõ rệt trong biến dạng TT tâm trương theo chiều dọc, với giá trị là 0,6/giây.
Chức năng thất trái tâm thu
Đánh giá định tính chức năng bơm tt tâm thu
Theo nhiều mặt cắt khác nhau
Vận động của nội tâm mạc và độ dày thành cơ tim
Đánh giá:
|
“mô tả” |
EF (%)* |
|
Bình thường |
≥ 55 |
|
Giảm nhẹ |
45 – 54 |
|
Giảm vừa |
30 – 44 |
|
Giảm nặng |
*Phân độ hiện nay theo khuyến cáo mới của Hội Siêu âm tim Hoa Kỳ (ASE), 2005.
Đánh giá định lượng chức năng bơm tt tâm thu
Tính toán phân suất tống máu của TT (EF)
Công thức: [EDV – ESV] x 100 = EF (%)
Xác định thể tích thông qua phương pháp Simpson
Đánh giá vận động từng vùng của thành cơ tim
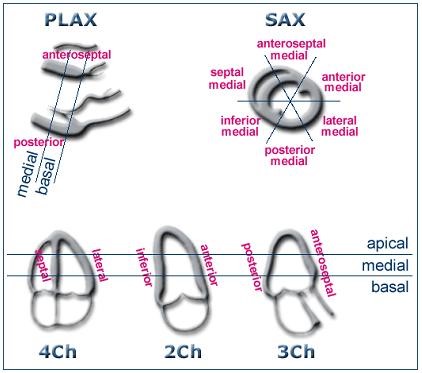
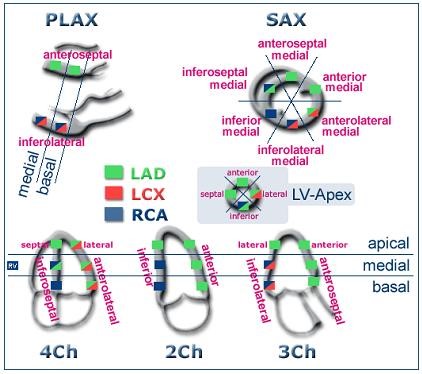
Mô hình 18 phân đoạn: các phân đoạn của TT
Có rất nhiều mô hình phân đoạn thành thất trái khác nhau dễ gây nhầm lẫn. Mô hình 18 phân đoạn, được khuyến cao bởi Hội Siêu âm Tim Hoa Kỳ năm 1989, có giá trị thực hành. Hai đoạn thêm vào từ mặt cắt ba buồng tim là trước vách phần đỉnh (anteroseptal apical) và sau đỉnh (posterior apical). Tuy nhiên theo mô hình của Hoa Kỳ thì chỉ có 4 phân đoạn đỉnh là: apical anterior, apical lateral, apical inferior và apical septal. Một mô hình mới đã được khuyến cáo để có sự tương ứng giữa siêu âm tim với các phương pháp khảo sát khác trong X quang như chụp nhấp nháy gắn Thallium, cộng hưởng từ và PET (ASE, 2005).
Phân bố vùng tưới máu và Mô hình 17 phân đoạn theo ASE được trình bày ở đây.
Chức năng thất trái tâm trương
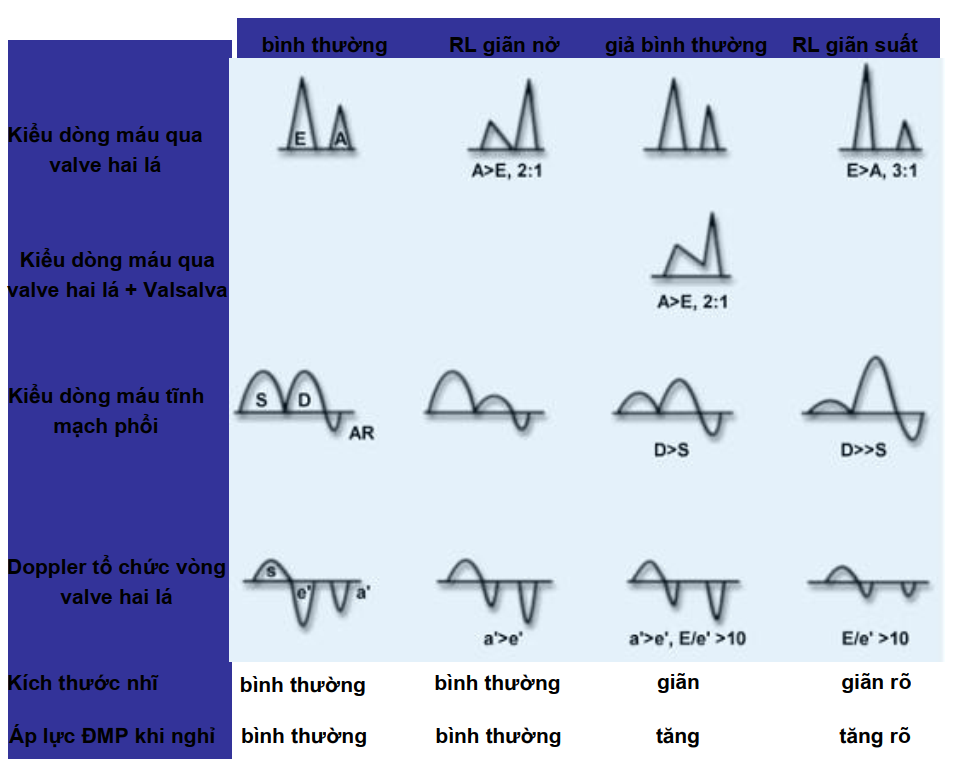
Khảo sát dòng máu đi vào qua valve hai lá
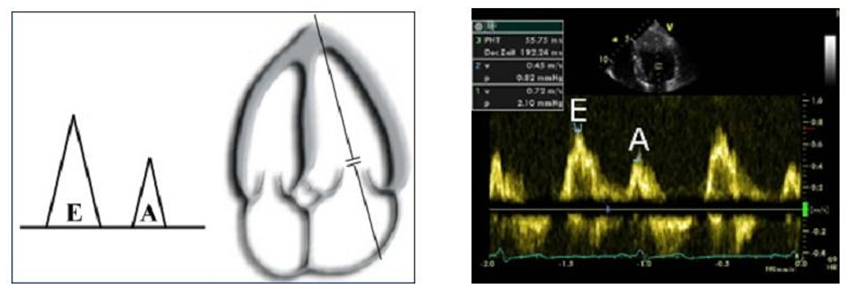
Với phổ Doppler xung, hình ảnh siêu âm cho thấy một sóng E nhanh cũng như một sóng A vào cuối kỳ tâm trương chậm hơn.
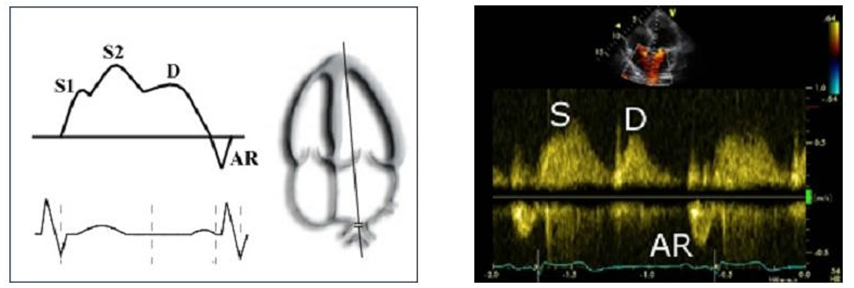
Khảo sát dòng máu tĩnh mạch phổi trở về
Sử dụng Doppler xung, hình ảnh siêu âm cho thấy một sóng tâm thu lớn (S), một sóng tâm trương (D) và một sóng tâm trương muộn nhỏ (AR), tương ứng với nhĩ thu.
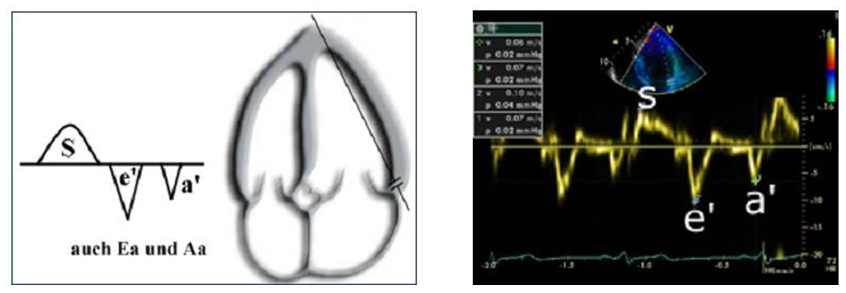
Khảo sát vận tốc của vòng valve hai lá (tdi)
Sử dụng Doppler mô (TDI), hình ảnh siêu âm cho thấy một sóng tâm thu ra trước và hai sóng ra sau là e’ (đổ đầy TT thụ động) và sóng a’ (nhĩ thu).
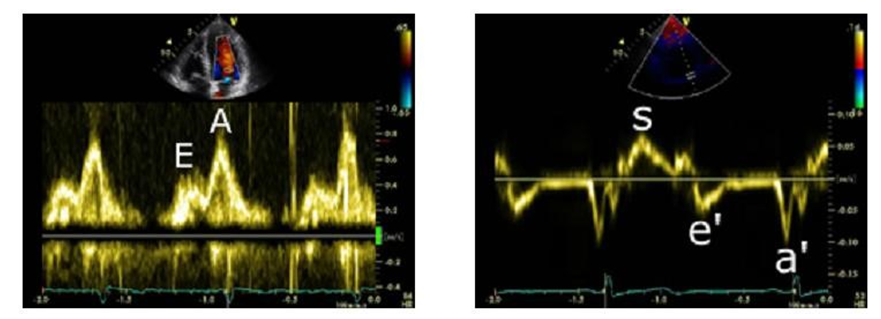
Ví dụ về rối loạn chức năng thất trái tâm trương
Bên trái: Khi sóng A lớn ít nhất là gấp đôi sóng E thì chúng ta có thể chắc chắn rằng đây không phải là sự thay đổi do tuổi tác mà là do rối loạn quá trình giãn nở thất trái. Bên phải: Hình ảnh Doppler mô của vòng valve hai lá trên cùng một bệnh nhân. Ở đây hướng của sóng e’ và a’ soi gương nhau
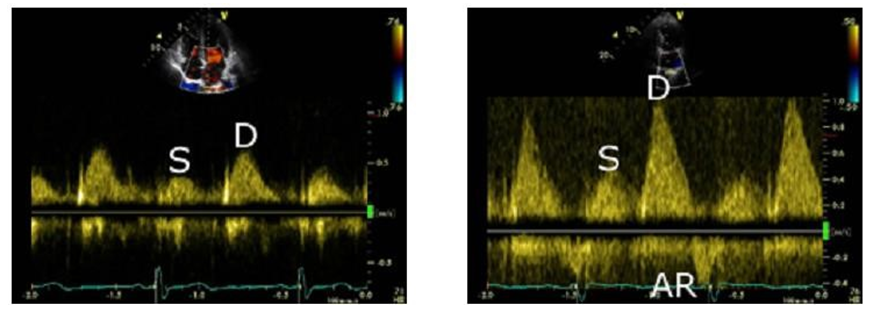
Bên trái: Khảo sát luồng máu trở về từ TM phổi rất có ích trong đánh giá rối loạn chức năng TT tâm trương quan trọng ví dụ như trong trường hợp này, bệnh nhân có kiểu đổ đầy TT giả bình thường. Nếu sóng D trở nên lớn nhất thì chứng tỏ có sự tăng áp trong NT. Bên phải: Ở đây bệnh nhân có rối loạn giãn năng TT, sóng D càng tăng kích thước
Đánh giá chức năng tâm trương tt
Các thông số doppler chẩn đoán rối loạn chức năng tâm trương tt
Chức năng thất phải
Vì TP có hình thái rất không đồng đều nên việc đánh giá định lượng chức năng tâm thu TP không thể thực hiện được với các phương pháp hiện tại. Do vậy chức năng tâm thu TP chỉ có thể đánh giá định tính (trực quan). Cần phải xác định rõ một thất phải giãn rộng định khu hay toàn bộ cũng như xác định đường kính và thay đổi của TMC dưới theo nhịp hô hấp.
Người ta vẫn không biết liệu các thông số đánh giá chức năng tâm trương của TT có thể áp dụng được cho TP hay không. Tuy nhiên các thông số khác đóng vai trò quan trọng ví dụ trong đánh giá chức năng toàn thể (chỉ số Tei) hoặc chức năng tâm thu định khu (TAPSE, TDI của vách tự do TP).
Các thông số đánh giá định lượng: chỉ số tei, tapse, tdi
Chẩn đoán rối loạn chức năng thất phải có thể dựa vào các chỉ số đáng tin cậy sau đây:
Chỉ số Tei (chỉ số hiệu năng cơ tim) > 0,40
TAPSE (tricuspid annular plane systolic excursion)
TDI-s (tốc độ tâm thu tối đa của thành thất phải tự do phần đáy)
Ví dụ về đánh giá chức năng thất phải
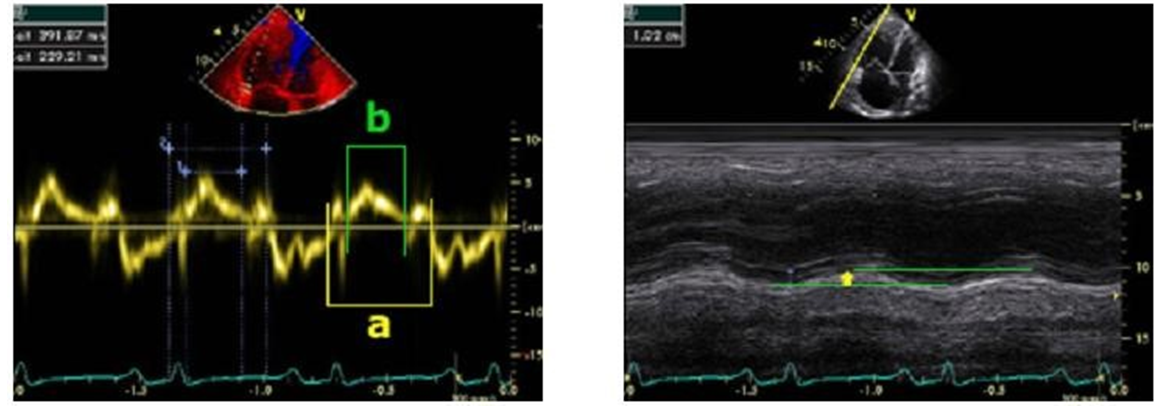
Trái: Chỉ số Tei hay còn được gọi là chỉ số hiệu năng cơ tim (MPI) có thể tính toán được nhờ vào Doppler xung ở đường ra thất phải và dòng đi vào TP tuy nhiên cũng có thể xác định nhờ TDI. Trong trường hợp này thì dùng công thức (a-b)/b. Phải: TAPSE được tính nhờ vào siêu âm Mmode và tương tứng với khoảng cách di động của vòng valve ba lá từ cuối tâm trương đến cuối tâm thu.
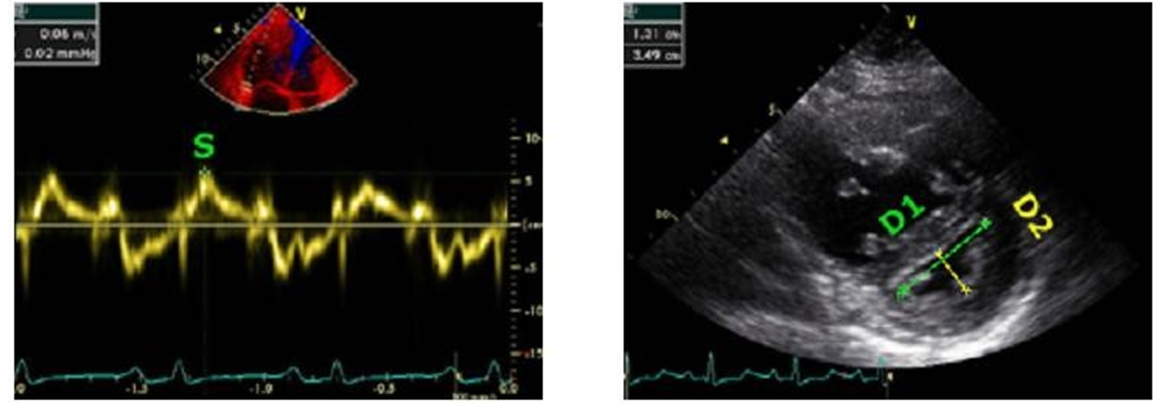
Trái: Tốc độ vận động tâm thu của thành tự do TP có thể được xác định nhờ TDI. Phải: Chỉ số lệch tâm thất trái (LVEI) tâm thu và tâm trương là một thông số có thể tính toán được và có tầm quan trọng. LVEI = D1/D2. Giá trị bình thường = 1.
Đo áp lực động mạch phổi
Đo chính xác áp lực động mạch phổi là một phần quan trọng của một lần khám siêu âm tim đầy đủ và được tiến hành đúng cách. Việc ước lượng áp lực ĐMP được dựa vào việc xác định tốc độ tối đa của luồng máu phụt ngược qua valve ba lá. Công thức Bernoulli giản ước giúp tính toán áp lực từ tốc độ dòng máu qua valve. Khi đã tính được kết quả áp lực từ công thức này thì cần cộng thêm áp lực của nhĩ phải để có kết quả cuối cùng. Áp lực ĐMP trung bình (PAPm) cũng như áp lực ĐMP tâm trương (PAPd) có thể ước lượng thông qua tốc độ dòng máu phụt ngược qua valve ĐMP.
Đo áp lực tâm thu động mạch phổi (paps)
PAPs = Chênh áp qua valve ba lá + Áp lực nhĩ phải (RAP)
PAPs = (Vmax2 x 4) + RAP
Giá trị bình thường: ở tình trạng không gắng sức có thể đến 30 mmHg, khi gắng sức có thể đến 40 mmHg.
Đo áp lực đmp trung bình (papm)
PAPm = chênh áp trung bình của luồng máu phụt ngược qua valve ĐMP (M)
Giá trị trung bình: Không gắng sức 25 mmHg, gắng sức đến 30 mmHg
Áp lực động mạch phổi tâm trương (PAPd)
PAPd = chênh áp của luồng máu phụt ngược qua valve ĐMP (D) + RAP
Các ví dụ về hình ảnh siêu âm bệnh lý
Hẹp đm chủ
Guidlines của ACC/AHA năm 1998 về phân độ hẹp ĐMC
|
Mức độ hẹp |
Diện tích (cm2) |
PPG (mmHg) |
MPG (mmHg) |
|
Hẹp nặng |
* |
> 50 |
|
|
Hẹp vừa |
1-1,5 |
* |
* |
|
Hẹp nhẹ |
> 1,5 |
* |
* |
*không có thông tin (Bonow et al. Circulation 1998; 98:1949-1984)
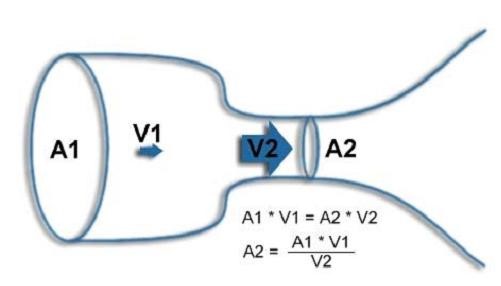
Phương trình liên tục: Phương pháp chuẩn để tính toán diện tích lỗ valve. Cần thiết phải tính tốc độ tâm thu dòng máu ở đường ra thất trái (LVOT) và qua valve ĐMC cũng như tính diện tích thiết diện của LVOT.
A2 = diện tích thiết diện ĐM chủ bị hẹp, V2 = VTI của ĐMC bị hẹp (trên Doppler liên tục), A1 = diện tích thiết diện LVOT và V1 = VTI của LVOT (trên Doppler liên tục)
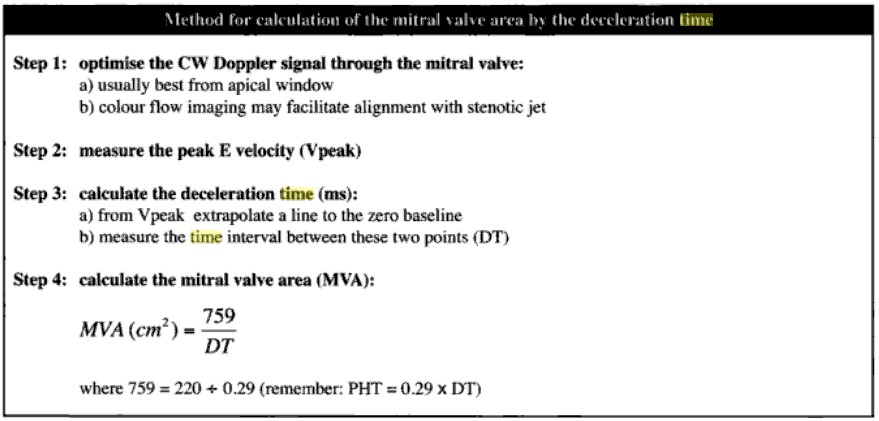
Hẹp valve hai lá
Việc xác định chính xác thời gian nửa áp lực PHT (pressure half time) có tính quyết định đối với việc tính toán diện tích lỗ mở của valve hai lá, nghĩa là sẽ quyết định việc phân loại mức độ nặng của hẹp hai lá. Việc xác định PHT sẽ khó khăn trong rung nhĩ vì Doppler sẽ có khuynh hướng thay đổi khi thì thời gian tâm trương thay đổi.
|
Mức độ hẹp |
Diện tích (cm2) |
PPG (mmHg) |
MPG (mmHg) |
|
Hẹp nặng |
> 20 |
> 10 |
|
|
Hẹp vừa |
1-1,5 |
10-20 |
5-10 |
|
Hẹp nhẹ |
> 1,5 |
Hở valve
Tổng quan
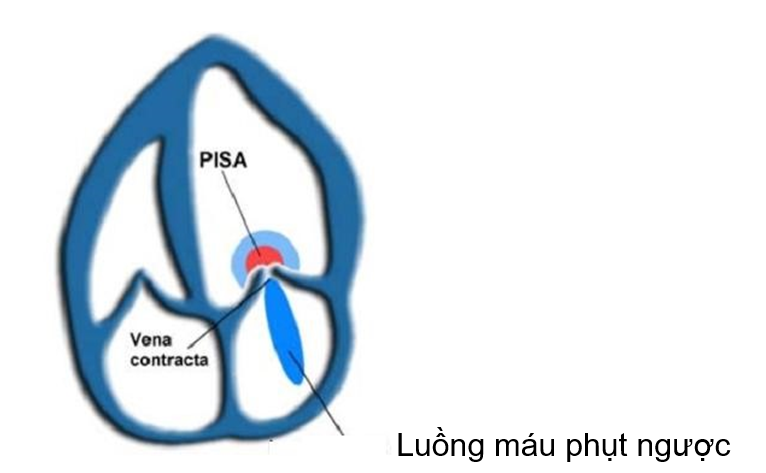
Tất cả các dòng máu đi qua valve bị hở đều có ba thành phần sau: PISA (proximal isovelocity surface area), vena contracta và luồng phụt qua valve bị hở. Tuy nhiên
PISA chỉ có thể nhìn thấy khi mức độ hở đã đáng kể. Để đánh giá mức độ nặng của hở valve thì vena contracta đóng vai trò quan trọng hơn so với luồng máu phụt ngược.
Một vena contracta có diện tích lớn hơn 50% LVOT với một luồng phụt ngược có gia tốc âm > 3 m/s2 và luồng máu đi ngược vào ĐMC xuống trong kỳ tâm trương có thể đồng nhất với hở valve chủ nặng.
Một vena contracta rộng với một luồng máu phụt ngược hình chữ V (trên Doppler liên tục), PISA và luồng máu đi ngược vào TM phổi có thể đồng nhất với hở valve hai lá nặng. Cần thực hiện siêu âm qua thực quản để loại trừ một đứt dây chằng cột cơ, đặc biệt là luồng máu phụt ngược có hướng lệch tâm. Một luồng máu trào ngược vào TM gan đi kèm với những thông số đã nói ở trên có thể cho phép chẩn đoán hở valve ba lá nặng.
Các thông số dùng để lượng giá hở valve: EROA, thể tích luồng trào ngược, phân suất trào ngược
Các máy siêu âm thông minh đời mới đã giúp đơn giản hóa việc đánh giá diện tích lỗ valve trào ngược hiệu quả EROA (effective regurgitation orifice area), thể tích luồng máu trào ngược và phân suất trào ngược.
Đánh giá EROA được thực hiện nhờ phương trình liên tục, trong đó A1 là bán kính của PISA, V1 là giới hạn Nyquist của PISA và V2 là VTI của luồng máu phụt ngược. Như vậy A2 cần tìm kiếm (diện tích của lỗ phụt ngược) được tính toán qua phương trình liên tục.
EROA = (diện tích của PISA x giới hạn Nyquist của PISA)/VTI luồng phụt ngược
Thể tích trào ngược = SVreg – SVnorm
SVreg: thể tích nhát bóp đo được ở vùng valve có trào ngược
SVnorm: thể tích nhát bóp đo được ở vùng valve không có trào ngược
Phân suất trào ngược = Thể tích trào ngược/SVreg
SV (stroke volume) = CSA (thiết diện vòng valve) x VTI
Hở valve ĐMC
|
Thông số |
Mức độ nhẹ |
Mức độ nặng |
|
PHT |
> 500 ms |
|
|
Vena contracta |
> 6 mm |
|
|
Đường kính luồng phụt ngược/LVOT |
> 65% |
|
|
EROA |
2 |
> 0,3 cm2 |
|
Thể tích trào ngược |
> 60 ml |
|
|
Phân suất trào ngược |
> 60% |
Hở valve hai lá
|
Thông số |
Mức độ nhẹ |
Mức độ nặng |
|
Vena contracta |
> 7 mm |
|
|
EROA |
2 |
> 0,4 cm2 |
|
Thể tích trào ngược |
> 60 ml |
|
|
Phân suất trào ngược |
> 60% |
Bệnh tim bẩm sinh phức tạp
Phương pháp chẩn đoán siêu âm tim
Định hướng giải phẫu
Ví trí phủ tạng đúng chỗ
Đảo ngược phủ tạng
Tim lệch trái
Tim bên ngực trái
Tương quan nhĩ-thất
Tương hợp
Bất tương hợp
Các đại động mạch
Hai hoặc một
Chạy song song
Tương hợp hay bất tương hợp tâm thất-động mạch
Các shunt
Ở nhĩ
Ở thất
Ở các đại động mạch: cửa sổ chủ phổi, tồn tại ống động mạch
Các ổ valve
Hẹp valve ĐMP
Bốn lá valve
Hẹp chủ: tại valve, dưới valve
Valve ĐMC có hai lá/hẹp eo ĐMC
Bất thường Ebstein
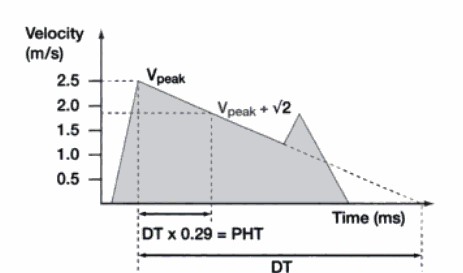
Phương pháp đo PHT dựa trên phổ Doppler valve hai lá. PHT là thời gian đòi hỏi để áp lực giảm xuống còn ½ giá trị ban đầu. Sử dụng phương pháp này thì PHT là thời gian để Vpeak giảm xuống giá trị Vpeak/căn bậc hai của 2. Trong ví dụ này, giá trị Vpeak là 2,5 nên giá trị Vpeak/căn bậc hai của 2 là 1,8 m/s. Như vậy PHT là thời gian để vận tốc dòng máu giảm từ 2,5 m/s xuống 1,8 m/s. Một cách ngắn gọn có thể nhân Vpeak với 0,707 để tìm ra giá trị vận tốc ứng với áp lực giảm còn một nửa.
Phương pháp đo thời gian giảm tốc (DT) dựa trên phổ tốc độ Doppler của dòng máu qua valve hai lá. DT là thời gian để sườn dốc vận tốc giảm từ vận tốc đỉnh xuống đến giá trị 0. Thông thường, vận tốc hai lá không luôn luôn quy về giá trị 0 và do vậy cần phải sử dụng phương pháp ngoại suy. Chú ý rằng PHT có giá trị bằng 29% DT do đó có thể tính PHT bằng cách nhân DT với 0,29.