Nguồn : TÀI LIỆU ĐÀO TẠO THỰC HÀNH LÂM SÀNG CHO ĐIỀU DƯỠNG VIÊN MỚI – NHÀ XUẤT BẢN Y HỌC HÀ NỘI – Bộ Y tế 2020
Giới thiệu
Dấu hiệu sinh tồn là thuật ngữ chỉ các chỉ số chức năng sống trên cơ thể người, bao gồm: thân nhiệt, mạch, huyết áp, nhịp thở và nồng độ bão hòa oxy trong máu, nhằm mục đích đánh giá chức năng hệ tuần hoàn, hô hấp của cơ thể. Dấu hiệu sinh tồn cần được đánh giá khi người bệnh đến khám, điều trị tại các cơ sở y tế và khi chăm sóc sức khỏe tại nhà.
Điều dưỡng viên dựa vào kết quả đánh giá dấu hiệu sinh tồn để đưa ra các can thiệp chăm sóc phù hợp với tình trạng người bệnh, đồng thời theo dõi sự đáp ứng của người bệnh với liệu pháp điều trị và chăm sóc. Khi chăm sóc sức khỏe tại nhà, điều dưỡng viên cần hướng dẫn người bệnh và người nhà người bệnh cách tự theo dõi các dấu hiệu sinh tồn cơ bản, giúp họ có thể tự theo dõi tình trạng sức khỏe tại nhà.
Dấu hiệu sinh tồn bị ảnh hưởng bởi nhiều yếu tố như: tuổi, giới tính, thời tiết, môi trường … Vì vậy, khi đánh giá dấu hiệu sinh tồn điều dưỡng viên cần ghi nhận tất cả những yếu tố có liên quan.
Theo dõi thân nhiệt
Khái niệm về thân nhiệt
Thân nhiệt là nhiệt độ cơ thể, khác nhau tùy theo từng vùng của cơ thể.
Thân nhiệt trung tâm: là nhiệt độ ở những vùng nằm sâu trong cơ thể, trực tiếp ảnh hưởng đến tốc độ các phản ứng sinh học xảy ra trong cơ thể, ít thay đổi theo nhiệt độ của môi trường. Thân nhiệt trung tâm thường được đo ở ba vị trí:
Ở trực tràng: hằng định nhất, trong điều kiện bình thường dao động trong khoảng 36,3 – 37,10C.
Ở miệng: thân nhiệt thấp hơn ở trực tràng 0,2 – 0,60C.
Ở nách: thấp hơn ở trực tràng 0,5 – 10C, dao động nhiều, thuận tiện để theo dõi thân nhiệt người bệnh.
Thân nhiệt ngoại vi: là nhiệt độ ở da, chịu ảnh hưởng của nhiệt độ môi trường, thân nhiệt ngoại vi cũng thay đổi theo vị trí đo. Ví dụ ở trán: trung bình là 33,50C; ở lòng bàn tay: 320C; ở mu bàn chân: 280C.
Những yếu tố ảnh hưởng đến thân nhiệt
Tuổi: tuổi càng cao thì thân nhiệt càng giảm.
Giới: phụ nữ thân nhiệt tăng lên 0,3 – 0,50C trong giai đoạn giữa các chu kỳ kinh nguyệt, giai đoạn cuối thời kỳ thai nghén thân nhiệt có thể tăng 0,5 – 0,80C.
Vận động cơ: tình trạng vận động các cơ càng lớn thân nhiệt càng tăng.
Nhiệt độ môi trường: môi trường quá nóng hoặc quá lạnh thân nhiệt cũng tăng hoặc giảm.
Trạng thái bệnh lý: đa số các bệnh nhiễm khuẩn thân nhiệt tăng lên (trong bệnh tả, bệnh viêm gan virus-thân nhiệt có thể giảm ở giai đoạn cấp tính).
Rối loạn thân nhiệt:
Là hậu quả của mất cân bằng giữa hai quá trình sinh nhiệt và thải nhiệt, sự mất cân bằng này có thể gây ra hai trạng thái: giảm thân nhiệt và tăng thân nhiệt
Giảm thân nhiệt: là tình trạng mất nhiều nhiệt của cơ thể gây rối loạn giữa thải nhiệt và sinh nhiệt làm cho thân nhiệt giảm xuống. Có ba trạng thái giảm thân nhiệt:
Giảm thân nhiệt sinh lý: gặp ở động vật ngủ đông.
Giảm thân nhiệt nhân tạo: chủ động giảm thân nhiệt.
Giảm thân nhiệt bệnh lý: do nhiệt độ của môi trường thấp hoặc do trạng thái bệnh lý của cơ thể. Trong lâm sàng, người bệnh có dấu hiệu giảm thân nhiệt khi nhiệt độ đo ở trực tràng dưới 360C.
Tăng thân nhiệt: Tăng thân nhiệt là tình trạng cơ thể tích lũy nhiệt, hạn chế quá trình thải nhiệt vào môi trường hoặc do sinh nhiệt tăng, có khi phối hợp cả hai. Gồm
Nhiễm nóng: là tình trạng tăng thân nhiệt do môi trường có nhiệt độ quá cao, gây hạn chế thải nhiệt; gặp trong say nắng, say nóng.
Sốt: là trạng thái tăng thân nhiệt do rối loạn trung tâm điều hòa thân nhiệt, dưới tác dụng của các yếu tố có hại, thường là yếu tố nhiễm khuẩn; Trong lâm sàng, sốt là tình trạng nhiệt độ cơ thể của bệnh nhân tăng trên mức bình thường (trên 370C đo ở trực tràng). Phân làm 4 mức độ sốt.
Sốt nhẹ: khi nhiệt độ của cơ thể từ 37 – 380C.
Sốt vừa: khi nhiệt độ của cơ thể từ 38 – 390C.
Sốt cao: khi nhiệt độ của cơ thể từ 39 – 400C.
Sốt quá cao: khi nhiệt độ của cơ thể trên 400C.
Những nguyên tắc cơ bản khi đo thân nhiệt:
Thực hiện theo các nguyên tắc chung lấy dấu hiệu sinh tồn
Trước khi lấy dấu hiệu sinh tồn phải để bệnh nhân nghỉ ngơi ít nhất 15 phút Kiểm tra phương tiện dụng cụ trước khi thực hiện kỹ thuật.
Khi đang lấy dấu hiệu sinh tồn không được tiến hành bất cứ thủ thuật nào trên người bệnh.
Bình thường mỗi ngày theo dõi dấu sinh hiệu 2 lần: Sáng và chiều cách nhau 8 giờ, trường hợp đặc biệt thời gian theo dõi có thể 15 phút, 1 giờ, 2 giờ, 3 giờ…. /lần.
Khi thấy kết quả dấu hiệu sinh tồn của bệnh nhân bất thường phải thực hiện chăm sóc và báo cáo với bác sĩ để kịp thời xử lý.
Ghi kết quả vào phiếu theo dõi bảo đảm sự trung thực, chính xác theo đúng quy định.
Mạch: màu đỏ
Nhiệt độ: màu xanh
Huyết áp: màu đỏ hoặc màu xanh
Nhịp thở: màu xanh hoặc màu đen
Đối với đo thân nhiệt
Đặt nhiệt kế đúng vị trí, thời gian đo thân nhiệt theo đúng quy định cho từng loại nhiệt kế.
Xem xét các yếu tố liên quan có thể làm sai lệch kết quả thân nhiệt: nhiệt độ môi trường, vị trí đo thân nhiệt, loại nhiệt kế.
Đảm bảo sự kín đáo và thoải mái khi đo thân nhiệt (ở hậu môn) người bệnh.
Chọn vị trí đo thân nhiệt phù hợp và an toàn cho người bệnh:
Không đo thân nhiệt ở miệng cho trẻ nhỏ, người tâm thần, người già.
Không đo thân nhiệt ở hậu môn cho người bệnh bị tiêu chảy, táo bón, vết thương vùng hậu môn, trĩ.
Đọc kết quả chính xác ngay sau khi đo thân nhiệt.
Khi thấy kết quả nghi ngờ, phải nhận định lại hoặc dùng dụng cụ khác hoặc đo ở vị trí khác để so sánh.
Một số vị trí thường đo thân nhiệt
|
Vị trí đo thân nhiệt |
Ưu điểm |
Hạn chế/ giới hạn |
|
Nách |
An toàn, dụng cụ rẻ tiền Áp dụng được cho tất cả NB |
Thời gian đo dài hơn Phải giữ đúng vị trí nhiệt kế |
|
Da |
Ít tốn kém An toàn, không xâm lấn Áp dụng được cho trẻ SS |
Có thể bị ảnh hưởng bởi nhiệt độ môi trường. |
|
Miệng |
Dễ thực hiện Thuận tiện cho người bệnh Cho kết quả chính xác. |
Không áp dụng cho NB có vết thương vùng miệng, chấn thương, động kinh, lạnh run, trẻ nhũ nhi, trẻ nhỏ, NB có rối loạn tri giác, không hợp tác. |
|
Hậu môn |
Cho kết quả chính xác |
Không áp dụng cho NB bị tiêu chảy, vết thương/phẫu thuật/chảy máu vùng hậu môn, rối loạn cơ vòng hậu môn. Không nên áp dụng khi đo dấu hiệu sinh tồn hàng ngày cho trẻ sơ sinh. |
|
Tai |
Dễ tiếp cận vị trí đo Cho kết quả chính xác vì vị trí màng nhĩ gần trung khu điều hòa thân nhiệt. Thời gian đo nhanh (từ 2-5 giây) |
Người bệnh bị viêm tai giữa hoặc có ráy tai dính có thể làm sai lệch kết quả – Khó đặt đúng vị trí cho trẻ sơ sinh, nhũ nhi, trẻ nhỏ hơn 3 tuổi. |
Quy trình thực hành kỹ năng đo thân nhiệt
|
TT |
Các bước thực hiện |
Lý do |
|
1 |
Điều dưỡng: Trang phục, rửa/ sát khuẩn tay. |
|
|
2 |
Chuẩn bị, sắp xếp dụng cụ hợp lý: Nhiệt kế phù hợp NB; phiếu, bút ghi, thước; gạc, bông khô,… Rèm che: nếu có |
|
|
3 |
Nhận định và chuẩn bị người bệnh: Đúng người bệnh, thông báo và giải thích để người bệnh yên tâm. Nhận định NB: Sự hợp tác, vị trí đo, yếu tố ảnh hưởng Dặn NB những điều cần thiết: nghỉ ngơi trước khi đo 15 phút, cho NB đi đại tiện nếu đo ở hậu môn. |
Người bệnh hiểu về lợi ích đo thân nhiệt; chuẩn bị đúng để đảm bảo kết quả đo chính xác |
|
|
Đo thân nhiệt bằng nhiệt kế thủy ngân |
|
|
4 |
Lấy nhiệt kế ra khỏi hộp đựng, vẩy nhiệt kế cho vạch thủy ngân xuống dưới 350C. |
Tránh sai lệch kết quả |
|
5 * |
Tư thế người bệnh, cách đặt nhiệt kế và thời gian đo thân nhiệt đối với các ví trí đo. |
|
|
|
Đo thân nhiệt ở nách: Người bệnh ngồi hoặc nằm Điều dưỡng dùng gạc lau khô nách NB Đặt nhiệt kế vào hố nách: đặt bầu thủy ngân sát vào hố nách, thân nhiệt kế chếch theo hướng vú, khép cánh tay vào thân, đặt cẳng tay lên bụng. – Giữ nhiệt kế trong vòng 10 phút |
Không gây sai lệch kết quả Đảm bảo cho đo thân nhiệt chính xác. |
|
|
Đo thân nhiệt ở miệng: Người bệnh ngồi hoặc nằm. Điều dưỡng mang găng tay sạch (nếu cần) Yêu cầu người bệnh há miệng, cong lưỡi lên, đặt bầu thủy ngân của nhiệt kế vào dưới lưỡi hoặc cạnh má – Yêu cầu người bệnh hạ lưỡi xuống, dùng môi giữ nhiệt kế trong 5 phút. |
Phòng ngừa lây nhiễm qua dịch tiết Đảm bảo cho đo thân nhiệt chính xác. |
|
|
Đo thân nhiệt ở hậu môn: Người bệnh nằm nghiêng về bên trái Bôi chất trơn vào đầu nhiệt kế Điều dưỡng đứng ngang hông, bộc lộ vị trí đo thân nhiệt – Đặt nhiệt kế vào hậu môn NB theo chiều hướng về rốn, đẩy nhẹ nhàng vào với độ sâu: Trẻ nhũ nhi: 1,5 cm Trẻ nhỏ: 2,5 cm Người lớn: 3,7 cm Thời gian để nhiệt kế trong 5 phút |
Không gây tổn thương hậu môn Đảm bảo cho đo thân nhiệt chính xác. |
|
6 |
Lấy nhiệt kế ra để nhiệt kế ngang tầm mắt và đọc chính xác kết quả (không cầm vào bầu thuỷ ngân). |
Cầm vào bầu thủy ngân sẽ làm ảnh hưởng tới kết quả |
|
7 |
Dùng bông/gạc lau sạch bầu thủy ngân Cho nhiệt kế vào khay/cốc có chứa dung dịch khử khuẩn |
|
|
8 |
Nhận định thân nhiệt |
Đánh giá thân nhiệt bình thường hay bất thường. |
|
9 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái |
|
|
10 |
Hỗ trợ biện pháp can thiệp điều dưỡng (nếu NB có thân nhiệt bất thường – sốt hoặc hạ thân nhiệt). |
Xử trí của điều dưỡng |
|
11 |
Ghi hồ sơ/phiếu theo dõi Ghi ngày giờ đo, kết quả thân nhiệt vào hồ sơ/phiếu theo dõi. Báo cáo bác sĩ, nhân viên y tế liên quan khi có kết quả bất thường. |
Lưu giữ để theo dõi diễn biến thân nhiệt của người bệnh Phối hợp xử trí, chăm sóc |
|
|
Đo thân nhiệt bằng nhiệt kế điện tử |
|
|
4 |
Lấy nhiệt kế ra khỏi hộp đựng, ấn phím bật trong vòng 7 giây cho đến khi có tiếng “ bíp”. |
Bật nhiệt kế |
|
5 * |
Đặt người bệnh ở tư thế thích hợp tùy theo vị trí đo Đưa nhiệt kế vào vị trí cần đo: ở miệng, nách (giống vị trí khi đo bằng nhiệt kế thủy ngân) hoặc trán. Giữ vị trí nhiệt kế đủ thời gian (khoảng 20 – 25 giây), khi nghe tiếng “bíp-bíp-bíp” và chỉ số nhiệt độ xuất hiện trên màng hình. |
Đúng vị trí theo loại nhiệt kế. Đảm bảo cho đo thân nhiệt chính xác. |
|
6 |
Đọc kết quả |
|
|
7 |
Lau, khử khuẩn nhiệt kế |
Phòng lây nhiễm |
|
8 |
Nhận định thân nhiệt |
Đánh giá thân nhiệt bình thường hay bất thường. |
|
9 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái |
|
|
10 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có thân nhiệt bất thường – sốt hoặc hạ thân nhiệt). |
Xử trí của điều dưỡng |
|
11 |
Ghi kết quả vào hồ sơ: Ghi ngày giờ đo, kết quả thân nhiệt vào hồ sơ/phiếu theo dõi. Báo cáo bác sĩ, nhân viên y tế liên quan khi có kết quả bất thường. |
Lưu giữ để theo dõi diễn biến thân nhiệt của người bệnh. Phối hợp xử trí, chăm sóc |
Lưu ý: Nếu thực hiện không đúng bước 5* sẽ không đạt yêu cầu kỹ thuật
Bảng kiểm kỹ thuật đo thân nhiệt
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng: Trang phục, rửa/sát khuẩn tay. |
|
|
|
|
2 |
Chuẩn bị, sắp xếp dụng cụ rèm che |
|
|
|
|
3 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
4 |
Lấy nhiệt kế ra khỏi hộp đựng, chuẩn bị nhiệt kế |
|
|
|
|
5 |
Tư thế người bệnh, cách đặt nhiệt kế và thời gian đo thân nhiệt đối với các loại nhiệt kế và vị trí đo |
|
|
|
|
6 |
Lấy nhiệt kế, đọc kết quả |
|
|
|
|
7 |
Vệ sinh nhiệt kế, Cho nhiệt kế vào khay/cốc/túi |
|
|
|
|
8 |
Nhận định thân nhiệt |
|
|
|
|
9 |
Thông báo kết quả, giúp người bệnh về tư thế thoải mái |
|
|
|
|
10 |
Chăm sóc, tư vấn chăm sóc |
|
|
|
|
11 |
Ghi hồ sơ/phiếu theo dõi Báo cáo khi có kết quả bất thường |
|
|
|
Theo dõi mạch
Khái niệm:
Mạch là cảm giác nảy dưới tay, khi đặt ngón tay đồng thời ấn nhẹ trên đường đi của động mạch (mạch đập). Mạch đập không phải là do máu chảy tới nơi bắt mạch mà là do sóng rung động phát sinh ở động mạch chủ, khi tim ở thì tâm thu.
Sóng rung động càng lan xa thì càng yếu dần và đến đầu hệ mao mạch thì không còn. Do đó không thấy mạch đập khi bắt ở tĩnh mạch.
Tần số mạch: Thông thường tần số mạch tương đương với tần số co bóp của tim. Tần số mạch có thể khác nhau giữa người này với người khác và ảnh hưởng bởi nhiều yếu tố.
Tần số mạch bình thường: ở người lớn là 70 – 80 chu kỳ/phút.
Trẻ sơ sinh: 120 – 140 chu kỳ/phút; trẻ 1 tuổi: 100 – 130 chu kỳ/phút; trẻ 5 – 6 tuổi: 90 – 100 chu kỳ/phút; 10 – 15 tuổi: 80 – 90 chu kỳ/phút; người già: 60 – 70 chu kỳ/phút.
Nhịp điệu của mạch là khoảng cách giữa các lần đập; Nhịp điệu bình thường khoảng cách giữa các lần đập bằng nhau, sức đập đều đặn, nhịp đều.
Yếu tố ảnh hưởng:
Một số yếu tố ảnh hưởng đến mạch
Trạng thái tâm lý, cảm giác và hoạt động của cơ thể có ảnh hưởng đến tần số mạch. Khi xúc động mạch thường tăng lên.
Tuổi: tần số mạch giảm dần từ khi sinh đến lúc tuổi già.
Giới tính: nữ mạch nhanh hơn nam (7 – 8 nhịp/1 phút).
Vận động, luyện tập: khi vận động, luyện tập tần số mạch tăng lên vì tim phải co bóp nhiều hơn để đáp ứng nhu cầu năng lượng tiêu hao.
Ăn uống: sau khi ăn uống, tần số mạch tăng do quá trình chuyển hóa tăng.
Thời gian: tần số mạch buổi chiều nhanh hơn buổi sáng.
Thuốc: một số thuốc có thể làm tăng hoặc giảm tần số mạch, ví dụ – thuốc an thần làm giảm tần số mạch, atropin làm tăng tần số mạch.
Mạch bất thường
Mạch nhanh: tần số mạch trên 90 chu kỳ/phút, gặp trong các bệnh nhiễm khuẩn, bệnh tim, bệnh Basedow, dùng atropin sulfat…
Mạch chậm: tần số mạch dưới 60 chu kỳ/phút, gặp trong bệnh tim, ngộ độc digitalin, vàng da ứ mật…
Mạch không đều: gặp khi suy tim, …
Nguyên tắc khi bắt mạch
Nguyên tắc khi theo dõi dấu hiệu sinh tồn (xem mục 2.4.1)
Khi bắt mạch cần phải tuân thủ các nguyên tắc theo dõi dấu hiệu sinh tồn
Nguyên tắc đếm mạch
Dùng 2 – 3 ngón tay (ngón trỏ, giữa và áp út) để đếm mạch, không dùng ngón cái đếm mạch.
Phải đếm mạch trọn trong 1 phút
Khi đếm mạch cần chú ý ghi nhận tần số, cường độ, nhịp điệu
Theo dõi mạch trước và sau khi dùng thuốc có ảnh hưởng đến tim mạch.
Khi thấy mạch không đều hay bất thường nên đếm nhịp tim và so sánh nhất là người có bệnh lý tim mạch.
Xác định sự cần thiết phải đánh giá mạch hụt:
Khi đếm mạch quay, nhịp tim không đều.
Người bệnh có các dấu hiệu của tình trạng giảm cung lượng tim: khó thở, mệt quá mức, đau ngực, đánh trống ngực. Các dấu hiệu này cho biết bất thường về chức năng tim.
Đảm bảo kín đáo khi đếm nhịp tim, nghe tim.
Khi mạch không đều cần phải phối hợp bắt mạch và nghe tim.
Vị trí bắt mạch
Mạch bắt được ở bất kỳ vị trí nào mà ở đó động mạch ngoại biên nằm ngay sát dưới da, đi trên một tổ chức có cấu trúc chắc. Mạch sờ thấy rõ ở các vị trí sau:
Động mạch thái dương: thường được áp dụng để lấy mạch ở trẻ em khi không bắt được mạch quay.
Động mạch cổ: khi lấy mạch ở vị trí này dễ gây kích thích xoang cảnh, dẫn đến làm chậm tần số mạch, nhất là ở những người già có bệnh lý hệ tim mạch. Vì vậy nên bắt mạch ở một bên cổ, chỉ cần ấn nhẹ, chỉ bắt khi thật cần thiết.
Mỏm tim: mạch mỏm tim được lấy ở đúng vị trí mỏm tim, là tần số co bóp thực tế của tim.
Động mạch cánh tay: thường sử dụng trong kỹ thuật đo huyết áp động mạch.
Động mạch đùi: vị trí bắt mạch ở trên đường giữa của đường nối gai chậu trước trên và xương mu trong vùng bẹn. Sử dụng khi không bắt được mạch quay, đánh giá tuần hoàn chi dưới.
Động mạch khoeo: khi bắt mạch ở vị trí này, chân bệnh nhân ở tư thế duỗi.
Động mạch chày sau: bắt mạch ở ngay sau mắt cá trong.
Động mạch mu chân: vị trí bắt ở giữa đường nối mắt cá trong và mắt cá ngoài với đường giữa ngón chân cái và ngón chân thứ hai.
Động mạch quay: được sử dụng nhiều nhất vì dễ xác định, tiện lợi ở hầu hết bệnh nhân.
Quy trình thực hành kỹ năng đếm mạch/nhịp tim
Quy trình đếm mạch quay và nhịp tim
|
TT |
Các bước thực hiện |
Lý do |
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ: Đồng hồ bấm giây, phiếu theo dõi, bút bi màu đỏ, thước, ống nghe. |
|
|
2 |
Nhận định và chuẩn bị người bệnh Đúng người bệnh, thông báo và giải thích để người bệnh yên tâm. Nhận định NB: Sự hợp tác, yếu tố ảnh hưởng Dặn NB những điều cần thiết: nghỉ ngơi trước khi bắt mạch 15 phút. |
Người bệnh hiểu về mục đich theo dõi mạch; chuẩn bị đúng để đảm bảo kết quả chính xác. |
|
Đếm mạch quay |
||
|
3 |
Tư thế NB: Ngồi: thoải mái, tay để thẳng, đặt tay lên bàn / ghế cao ngang tầm ngực Nằm ngửa: Đặt cánh tay ngửa dọc theo thân người |
Giúp NB thoải mái, điều dưỡng thực hiện kỹ thuật dễ dàng và cho kết quả chính xác |
|
4 |
Đặt gối kê tay dưới cẳng – cổ tay người bệnh |
Tay NB không bị đau do tỳ lên bàn/ghế |
|
5 |
Xác định vị trí bắt mạch, đặt 3 đầu ngón tay (dùng ngón trỏ, giữa và áp út; không dùng ngón cái để bắt mạch) trên đường đi của động mạch quay, ấn nhẹ. |
Bắt mạch sẽ rõ và chính xác |
|
6 * |
Đếm mạch: khi sờ thấy mạch đập, nhìn đồng hồ và bắt mạch trong 1 phút: nhận định tần số, cường độ, nhịp điệu, sức căng. |
-Đếm và nhận định mạch |
|
Đếm nhịp tim |
||
|
3 |
Tư thế NB nằm ngửa hoặc ngồi, bộc lộ vùng xương ức và ngực trái. |
Thuận lợi cho xác định vị trí nghe nhịp tim |
|
4 |
Xác định vị trí đỉnh tim: đặt các ngón tay dọc theo khoang liên sườn 4, 5 ngực trái, nhận biết cảm giác đập nhẹ trong vùng đường kính 1 đến 2 cm tại vị trí đỉnh tim. |
Vị trí này nghe được tiếng tim rõ nhất. |
|
5 |
Đeo ống nghe lên tai, làm ấm mặt màng của ống nghe (bằng 2 bàn tay) trong vòng 5-10 giây (nếu thời tiết lạnh). |
|
|
6 * |
Đặt và áp sát mặt màng ống nghe vào vị trí đỉnh tim trên thành ngực trái. Tập trung chú ý nghe tiếng tim T1, T2 (bình thường “bùm – tặc”). Sau khi nghe rõ 2 tiếng tim T1 và T2, dùng đồng hồ bấm giây đếm trong 1 phút. |
Nghe và nhận biết tiếng tim |
|
7 |
Nhận định mạch/nhịp tim |
Xác định mạch/nhịp tim bình thường hay bất thường |
|
8 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
Người bệnh biết về mạch/ nhịp tim của bản thân |
|
9 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có mạch/nhịp tim bất thường). |
Xử trí của điều dưỡng |
|
10 |
Ghi kết quả vào hồ sơ/phiếu theo dõi Ghi ngày giờ theo dõi, kết quả mạch/nhịp tim vào hồ sơ/phiếu theo dõi. Báo cáo bác sĩ, nhân viên y tế liên quan khi có kết quả bất thường. |
Lưu giữ và theo dõi diễn biến mạch/nhịp tim của người bệnh Phối hợp xử trí, chăm sóc |
Chú ý: Nếu thực hiện không đúng bước * sẽ không đạt yêu cầu.
Bảng kiểm kỹ thuật đếm mạch
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ |
|
|
|
|
2 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
3 |
Tư thế NB |
|
|
|
|
4 |
Đặt gối kê tay dưới cẳng – cổ tay người bệnh |
|
|
|
|
5 |
Xác định vị trí bắt mạch |
|
|
|
|
6 |
Đếm mạch trong 1 phút: nhận định tần số, cường độ, nhịp điệu, sức căng. |
|
|
|
|
7 |
Nhận định mạch |
|
|
|
|
8 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
|
|
|
|
9 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có mạch bất thường) |
|
|
|
|
10 |
Ghi kết quả vào hồ sơ/phiếu theo dõi |
|
|
|
Bảng kiểm kỹ thuật đếm nhịp tim
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ |
|
|
|
|
2 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
3 |
Tư thế NB |
|
|
|
|
4 |
Xác định vị trí bắt mạch đếm nhịp tim |
|
|
|
|
5 |
Làm ấm màng ống nghe, đeo tai nghe |
|
|
|
|
6 |
Đếm nhịp tim trong 1 phút: nhận định tần số, nhịp điệu… |
|
|
|
|
7 |
Nhận định nhịp tim |
|
|
|
|
8 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
|
|
|
|
9 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có nhịp tim bất thường) |
|
|
|
|
10 |
Ghi kết quả vào hồ sơ/phiếu theo dõi |
|
|
|
Theo dõi nhịp thở
Khái niệm
Nhịp thở (hay tần số hô hấp) là số lần thở (gồm hít vào và thở ra) trong mỗi phút. Nhịp thở bình thường: hô hấp êm dịu, đều đặn, người thở không có cảm giác và thực hiện qua mũi một cách từ từ.
Tần số thở của người lớn bình thường từ 16 – 20 lần/phút, nhịp đều, biên độ trung bình, thì hít vào cường độ hô hấp mạnh hơn nhưng thời gian ngắn hơn thì thở ra.
Ở trẻ em: tần số thở thay đổi theo lứa tuổi.
Thời kỳ sơ sinh: 40 – 60 lần/phút;
Yếu tố ảnh hưởng tới nhịp thở:
Nhịp thở thay đổi nhưng cơ thể người vẫn hoàn toàn khỏe mạnh gọi là thay đổi nhịp thở sinh lý.
Nhip thở nhanh: nhịp thở nhanh và sâu hơn bình thường gặp trong các trường hợp: sau lao động, thể dục thể thao, trời nắng, oi bức, xúc động.
Nhịp thở chậm: một số người nhờ có tập luyện thể dục thể thao, tập khí công cơ thể khỏe mạnh, nhịp thở chậm hơn người bình thường.
Do chủ ý của bản thân: nhịp thở cũng có thể chậm lại hoặc nhanh lên.
Rối loạn nhịp thở
Trong đa số các trường hợp bệnh lý nhịp thở thay đổi cả về tần số, biên độ, gọi là khó thở. Động tác thở trở nên nặng nề, bệnh nhân khó chịu, phải chú ý để thở, đó là dấu hiệu khó thở.
Khó thở nhanh
Khó thở chậm
Thở không đều
Nhịp thở Cheyne – Stokes: gặp trong xuất huyết não, u não, nhiễm độc, ure huyết cao…
Nhịp thở Kussmaul: gặp trong hôn mê do đái tháo đường.
Nguyên tắc khi theo dõi nhịp thở
Nguyên tắc khi theo dõi dấu hiệu sinh tồn (xem mục 2.4.1)
Khi theo dõi nhịp thở cần phải tuân thủ các nguyên tắc theo dõi dấu hiệu sinh tồn
Nguyên tắc theo dõi nhịp thở
Không cho người bệnh biết khi đếm nhịp thở . Đối với trẻ nhỏ chỉ đếm nhịp thở khi trẻ nằm yên, tốt nhất khi ngủ.
Đếm nhịp thở cho trẻ trước khi theo dõi các dấu sinh hiệu khác
Đảm bảo người bệnh ở tư thế thoải mái, dễ chịu
Đếm nhịp thở trọn trong 1 phút. Chú ý cường độ, nhịp điệu khi người bệnh có rối loạn nhịp thở, bệnh lý tim mạch, hô hấp.
Cần xem xét tiền sử, các yếu tố liên quan đến tình trạng người bệnh thở nhanh, chậm, thở không đều.
Quy trình thực hành kỹ năng theo dõi nhịp thở.
|
TT |
Các bước thực hiện |
Lý do |
|
1 |
Điều dưỡng rửa tay/sát khuẩn tay Kiểm tra, sắp xếp dụng cụ: Đồng hồ bấm giây, phiếu theo dõi, bút bi màu |
|
|
2 |
Nhận định và chuẩn bị người bệnh Đúng người bệnh, thông báo và giải thích để người bệnh yên tâm. Nhận định NB: Sự hợp tác, yếu tố ảnh hưởng Dặn NB những điều cần thiết: nghỉ ngơi trước khi theo dõi 15 phút. |
Người bệnh hiểu về mục đich theo dõi; chuẩn bị đúng để đảm bảo kết quả chính xác. |
|
3 |
Tư thế thuận tiện: ngồi hoặc nằm với đầu giường nâng cao 45 – 600 Bộc lộ phần ngực, bụng ( nếu cần) – khi đếm nhịp thở trẻ em. |
Quan sát rõ ngực và bụng khi theo dõi nhịp thở. |
|
4 |
Để tay người bệnh chéo lên bụng hoặc phần ngực dưới của người bệnh, điều dưỡng cầm tay bệnh nhân kiểu như bắt mạch. |
Để người bệnh không chú ý khi theo dõi nhịp thở. |
|
5 |
Đếm nhịp thở: quan sát cả chu kỳ hít vào – thở ra = một nhịp; đếm tần số trong 1 phút. |
|
|
6 |
Nhận định tần số thở; nhịp điệu, độ nông sâu, kiểu thở, huy động cơ hô hấp phụ. |
Cho biết tình trạng hô hấp bình thường hay bệnh lý. |
|
7 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
Người bệnh biết về nhịp thở của bản thân. |
|
8 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có nhịp thở bất thường). |
Xử trí của điều dưỡng |
|
9 |
Ghi kết quả vào hồ sơ/ phiếu theo dõi Ghi ngày giờ theo dõi, kết quả theo dõi vào hồ sơ/ phiếu theo dõi. Báo cáo bác sĩ, nhân viên y tế liên quan khi có kết quả bất thường. |
Lưu giữ và theo dõi diễn biến nhịp thở của người bệnh. Phối hợp xử trí, chăm sóc |
Bảng kiểm kỹ thuật đếm nhịp thở
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng rửa tay. Kiểm tra, sắp xếp dụng cụ: |
|
|
|
|
2 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
3 |
Tư thế, Bộc lộ phần ngực, bụng (nếu cần) |
|
|
|
|
4 |
Để tay NB chéo lên bụng hoặc phần ngực dưới của NB, tay điều dưỡng đặt lên tay NB. |
|
|
|
|
5 |
Quan sát; đếm tần số trong 1 phút |
|
|
|
|
6 |
Nhận định tần số, nhịp điệu, độ nông sâu, kiểu thở, |
|
|
|
|
7 |
Thông báo kết quả |
|
|
|
|
8 |
Chăm sóc, tư vấn chăm sóc |
|
|
|
|
9 |
Ghi kết quả vào hồ sơ/phiếu theo dõi |
|
|
|
Kỹ thuật đo huyết áp động mạch
Định nghĩa
Huyết áp động mạch là áp lực của máu trên thành động mạch, tạo thành bởi các yếu tố
Sức co bóp của tim.
Lưu lượng máu trong động mạch.
Sức cản ngoại vi.
Huyết áp động mạch có hai trị số.
Huyết áp tâm thu (huyết áp tối đa): là áp lực cao nhất của máu trong động mạch khi tim co bóp.
Huyết áp tâm trương (huyết áp tối thiểu): là áp lực thấp nhất của máu khi tim ở thì tâm trương.
Đơn vị đo huyết áp là milimet thủy ngân (mmHg).
Chỉ số bình thường của huyết áp: đối với người lớn,
Giới hạn bình thường của huyết áp tối đa (huyết áp tâm thu): 90 –
Giới hạn bình thường của huyết áp tối thiểu (HA tâm trương): 60 –
Yếu tố ảnh hưởng đến huyết áp:
Tuổi: huyết áp có xu hướng tăng theo lứa tuổi, trẻ em thường có số đo huyết áp thấp, huyết áp tăng dần ở người lớn, huyết áp ở người già thường cao hơn người trẻ.
Giới tính: ở cùng độ tuổi, nữ có huyết áp thấp hơn nam.
Vận động, luyện tập: có thể làm tăng huyết áp tức thời.
Khi tiếp xúc với nhân viên y tế, HA tâm thu của bệnh nhân có thể tăng thêm 20 – 30mmHg, HA tâm trương tăng thêm 5 – 10mmHg, được gọi là “tăng HA áo choàng trắng”.
Xúc động: lo lắng, sợ hãi, phấn chấn cũng có thể làm tăng HA.
Người béo phì huyết áp cao hơn người có tầm vóc trung bình
Môi trường: ồn ào, phòng đông người, chật chội có thể làm tăng HA tạm thời
Thuốc điều trị:
Thuốc co mạch gây tăng HA
Thuốc giãn mạch gây hạ HA
Thuốc ngủ, an thần gây hạ HA.
Những thay đổi bệnh lý của huyết áp
Tăng huyết áp
Khi đo huyết áp theo phương pháp Krotkof cho người lớn, nếu huyết áp (HA) tâm thu ≥ 140mmHg hoặc huyết áp tâm trương ≥ 90mmHg, được gọi là tăng HA.
Tăng huyết áp khi HA trung bình ≥ 110mmHg, hoặc khi đo huyết áp liên tục trong 24 giờ ≥ 135/85mmHg.
Khi HA tăng ≥ 220/120mmHg gọi là “cơn tăng HA kịch phát”.
WHO (2003), phân độ tăng HA người lớn (từ 18 tuổi trở lên) như sau:
|
HA và độ tăng HA |
HA tâm thu (mmHg) |
HA tâm trương(mmHg) |
|
Bình thường tối ưu Bình thường Bình thường cao |
130 – 139 |
85 – 89 |
|
Tăng HA độ 1 Tăng HA độ 2 |
140 – 159 và /hoặc HA tâm trương 90 – 99 ≥ 160 – 179 và/hoặc HA tâm trương 100 – 109 |
|
|
Tăng HA độ 3 (nặng) |
≥ 180 và/hoặc HA tâm trương ≥ 110 |
|
Huyết áp thấp
HA tâm thu
Một số người thường xuyên có HA thấp
HA thấp kèm theo các dấu hiệu trụy mạch hoặc sốc (HA tâm thu ≤ 80 mmHg) là tình trạng nguy kịch phải điều trị và xử trí kịp thời nếu không sẽ gây nguy hiểm cho tính mạng bệnh nhân.
Huyết áp kẹt
Chênh lệch giữa trị số HA tâm thu và HA tâm trương (HA hiệu số) giảm xuống ≤ 20mmHg thì gọi là HA kẹt.
Nguyên tắc đo huyết áp
Thực hiện theo các nguyên tắc theo dõi dấu hiệu sinh tồn (xem mục 2.4.1)
Đối với đo huyết áp
Chọn vị trí chi phù hợp để đo huyết áp
Để cánh tay cao ngang tầm tim
Kích thước băng quấn của huyết áp kế phải phù hợp với chi đo:
Chiều rộng của bao quấn phải lớn hơn 20% đường kính của chi đo hoặc 40% chu vi chi đo và 2/3 chiều dài chi đo.
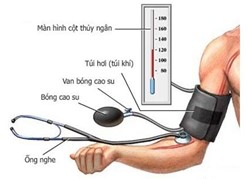
Huyết áp kế thuỷ ngân
Lưu ý với những người bệnh có nguy cơ hạ huyết áp tư thế đứng
Cần đo huyết áp thường xuyên cho người bệnh có vấn đề về tim mạch, hô hấp
Báo cáo kết quả huyết áp bất thường cho bác sĩ, điều dưỡng trực.
Nếu người bệnh đã dùng cafein, cần chờ 30 phút sau mới đo.
Chuẩn bị dụng cụ đo huyết áp phù hợp, tư thế và kỹ thuật đo đúng để tránh làm sai lệch kết quả huyết áp.
Lập thời gian biểu cho người bệnh để theo dõi huyết áp.
Các vị trí đo huyết áp và các loại máy đo ha.
Các vị trí đo huyết áp
Cánh tay: là vị trí thường áp dụng đo huyết áp.
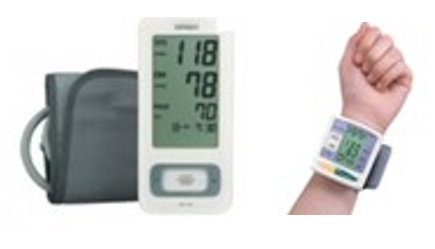
Cổ tay: máy đo gọn hơn, phù hợp khi đo cho người béo vì kích thước cổ tay ít thay đổi bởi béo.
Cẳng chân: băng hơi quấn ở bắp cẳng chân, đặt ống nghe trên động mạch chày sau.
Đùi: người được đo nằm sấp, băng hơi quấn giữa đùi, đặt ống nghe ở hố kheo chân.
Không nên thực hiện đo HA trên phần tay đang truyền dịch, lọc máu hoặc bị liệt.
Các loại máy đo huyết áp: Có nhiều loại máy đo huyết áp được sử dụng trên lâm sàng, mỗi loại máy có những ưu điểm và giới hạn. Điều dưỡng cần biết để chọn loại máy đo huyết áp phù hợp với người được đo HA.
|
Loại máy đo huyết áp |
Ưu điểm |
Hạn chế |
|
Huyết áp kế thủy ngân |
Độ chính xác cao, là y cụ chuẩn để kiểm định chất lượng của các máy đo huyết áp khác. |
Cồng kềnh Cột thủy ngân dễ vỡ, gây độc hại nguy hiểm. |
|
Huyết áp kế đồng hồ |
Gọn nhẹ, phổ biến Cho kết quả không chính xác bằng HA kế thủy ngân. |
Cần bảo quản cẩn thận, sau 3 – 6 tháng lò xo trong HA kế bị giảm sẽ cho kết quả sai |
|
Máy đo huyết áp điện tử |
Dễ sử dụng Mang lại hiệu quả khi đo lại nhiều lần Không cần ống nghe Người bệnh tự đo huyết áp tại nhà thuận lợi. |
Giá thành cao Phải có nguồn điện Nhạy cảm với các vận động bên ngoài, không nên dùng cho NB bị co giật, gồng cơ. Có thể có sai số |
Quy trình kỹ thuật đo huyết áp động mạch
Quy trình đo huyết áp động mạch cánh tay bằng huyết áp kế thủy ngân hoặc đồng hồ
|
TT |
Các bước thực hiện |
Lý do |
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ: HA kế, ống nghe, phiếu theo dõi, bút bi màu |
|
|
2 |
Nhận định và chuẩn bị người bệnh: Đúng người bệnh, thông báo và giải thích để người bệnh yên tâm. Nhận định NB: Sự hợp tác, yếu tố ảnh hưởng Dặn NB điều cần thiết: nghỉ ngơi trước đo HA 15 phút, không uống cà phê,… |
Đúng NB Đảm bảo kết quả chính xác. |
|
3 |
Tư thế người bệnh khi đo HA: Nằm ngửa đầu thẳng (không gối cao), tay đo HAđể xuôi hoặc dang ngang, vén tay áo đến nách. Tư thế ngồi thoải mái, tay đặt trên bàn ngang mức tim. |
Tư thế đúng kết quả sẽ chính xác. |
|
4 |
Quấn bao/túi hơi cách vị trí đặt ống nghe/ trên nếp gấp khuỷu 3 – 5 cm. Máy đo huyết áp đặt ngang mức tim nếu là huyết áp thủy ngân; nếu huyết áp đồng hồ thì cài đồng hồ lên phía trên của băng huyết áp. |
|
|
5 |
Xác định điểm mất mạch: một tay bắt mạch khuỷu, một tay bơm hơi tới khi không thấy mạch nảy – xác định số mmHg tại điểm mất mạch. Đặt màng nghe của ống nghe trên động mạch nếp gấp khuỷu tay; Đeo ống nghe vào 2 tai. |
Xác định mức bơm hơi. |
|
6 |
Bơm hơi: vặn chặt van của bóng cao su. Bơm hơi đến điểm mất mạch, bơm thêm 30 mmHg. |
Không bơm quá căng gây khó chịu cho NB. |
|
7 |
Mở van xả hơi từ từ, nghe và quan sát mức thuỷ ngân hoặc nhìn đồng hồ khi nghe thấy tiếng đập đầu tiên là huyết áp tối đa (huyết áp tâm thu). Tiếp tục xả hơi từ từ đến khi nghe thấy sự thay đổi âm sắc hoặc tiếng đập cuối cùng là huyết áp tối thiểu. Xả hết hơi (kim đồng hồ về số 0) sau khi đã nhận định huyết áp tối thiểu. |
Xác định huyết áp tối đa (huyết áp tâm thu). Xác định huyết áp tối thiểu (huyết áp tâm trương). |
|
8 |
Đo huyết áp lần 2, sau lần 1 từ 1 – 2 phút; cách đo giống lần 1 |
Xác định lại chỉ số huyết áp |
|
9 |
Tháo bao/túi hơi, quấn, gấp hộp thủy ngân. Thu dọn dụng cụ |
|
|
10 |
Nhận định HA, so sánh với chỉ số đã đo lần trước |
Đánh giá HA bình thường hay bất thường |
|
11 |
Thông báo kết quả và giúp NB về tư thế thoải mái |
Người bệnh biết HA của bản thân. |
|
12 |
Chăm sóc, tư vấn chăm sóc (nếu người bệnh có HA bất thường). |
Xử trí của điều dưỡng |
|
13 |
Ghi kết quả vào hồ sơ/phiếu theo dõi: Ghi ngày giờ theo dõi, kết quả theo dõi vào hồ sơ/phiếu theo dõi. Báo cáo bác sĩ, nhân viên y tế liên quan khi có kết quả bất thường. |
Lưu giữ và theo dõi diễn biến HA của người bệnh. Phối hợp xử trí, chăm sóc. |
Ghi chú: Nếu thực hiện không đúng bước *, sẽ không đạt yêu cầu kỹ thuật
Quy trình đo huyết áp động mạch bằng huyết áp kế điện tử
|
TT |
Các bước thực hiện |
Lý do |
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ: HA kế, ống nghe, phiếu theo dõi, bút bi màu. |
|
|
2 |
Nhận định và chuẩn bị người bệnh: Đúng người bệnh, thông báo và giải thích để người bệnh yên tâm. Nhận định NB: Sự hợp tác, yếu tố ảnh hưởng Dặn NB điều cần thiết: nghỉ ngơi trước đo HA 15 phút, không uống cà phê,… |
Đúng NB Đảm bảo kết quả chính xác |
|
3 |
Tư thế: NB ngồi hoặc nằm; Đặt máy đo ngang mức tim |
Tư thế đúng kết quả sẽ chính xác |
|
4 |
Kiểm tra nguồn điện của máy |
|
|
5 |
Quấn bao đo huyết áp vào cánh tay hoặc cổ tay (tùy loại) |
|
|
6 |
Bật núm start, máy sẽ tự động đo và hiển thị kết quả huyết áp; xác định HA tối đa, tối thiểu. |
|
|
7 đến 12 |
Các bước tiếp theo giống bước 8 đến 13 của quy trình đo HA bằng HA kế đồng hồ. |
|
Bảng kiểm đo huyết áp động mạch cánh tay bằng ha kế thuỷ ngân/đồng hồ
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ: |
|
|
|
|
2 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
3 |
Tư thế thích hợp: Nằm ngửa hoặc ngồi |
|
|
|
|
4 |
Quấn bao/túi hơi Đặt vị trí máy đo huyết áp |
|
|
|
|
5 |
Xác định điểm mất mạch: Đặt màng nghe trên ĐM, Đeo ống nghe |
|
|
|
|
6 |
Bơm hơi đến điểm mất mạch, bơm thêm 30 mmHg |
|
|
|
|
7 |
Mở van xả, xác định HA tối đa, tối thiểu, xả hết hơi |
|
|
|
|
8 |
Đo huyết áp lần 2 |
|
|
|
|
9 |
Thu dọn dụng cụ |
|
|
|
|
10 |
Nhận định HA |
|
|
|
|
11 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
|
|
|
|
12 |
Chăm sóc, tư vấn chăm |
|
|
|
|
13 |
Ghi kết quả vào hồ sơ/phiếu theo dõi |
|
|
|
Bảng kiểm đo huyết áp động mạch bằng HA kế điện tử
|
TT |
Nội dung |
Mức độ |
||
|
Đạt |
Không đạt |
Ghi chú |
||
|
1 |
Điều dưỡng trang phục, rửa tay. Kiểm tra, sắp xếp dụng cụ: |
|
|
|
|
2 |
Nhận định và chuẩn bị người bệnh |
|
|
|
|
3 |
Tư thế: NB ngồi hoặc nằm; Đặt máy đo ngang mức tim |
|
|
|
|
4 |
Kiểm tra nguồn điện của máy |
|
|
|
|
5 |
Quấn bao đo huyết áp vào cánh tay hoặc cổ tay (tùy loại) |
|
|
|
|
6 |
Bật núm start, máy sẽ tự động đo và hiển thị kết quả huyết áp, xác định HA tối đa, tối thiểu. |
|
|
|
|
7 |
Đo huyết áp lần 2 |
|
|
|
|
8 |
Thu dọn dụng cụ |
|
|
|
|
9 |
Nhận định HA, |
|
|
|
|
10 |
Thông báo kết quả và giúp người bệnh về tư thế thoải mái. |
|
|
|
|
11 |
Chăm sóc, tư vấn chăm sóc khi HA bất thường |
|
|
|
|
12 |
Ghi kết quả vào hồ sơ/ phiếu theo dõi |
|
|
|
Bảng kiểm đánh giá năng lực thực hành theo dõi dấu hiệu sinh tồn
|
TT |
Năng lực |
Mức độ đạt |
|
|
|
Làm độc lập, không cần sự hỗ trợ (2) |
Làm được, cần có sự hỗ trợ (1) |
Không làm hoặc làm sai (0) |
||
|
1 |
Thực hiện kỹ thuật theo dõi mạch đúng quy trình, phù hợp với tình trạng NB. |
|
|
|
|
2 |
Thực hiện kỹ thuật theo dõi nhịp thở đúng quy trình, phù hợp với tình trạng NB. |
|
|
|
|
3 |
Thực hiện kỹ thuật theo dõi thân nhiệt đúng quy trình, phù hợp với tình trạng người bệnh. |
|
|
|
|
4 |
Thực hiện kỹ thuật đo huyết áp ĐM đúng quy trình, phù hợp với tình trạng NB. |
|
|
|
|
5 |
Nhận định các dấu hiệu sinh tồn bất thường và đưa ra các quyết định xử lý phù hợp. |
|
|
|
|
6 |
Tư vấn cho NB và GĐ cách theo dõi và chăm sóc khi dấu hiêu sinh tồn bất thường. |
|
|
|
Tài liệu tham khảo
Bộ Y tế, (2010). Hướng dẫn thực hành 55 kỹ thuật điều dưỡng cơ bản tập 1, Nhà xuất bản Giáo dục Việt Nam.
Bộ Y tế, (2012). Bài giảng kỹ năng điều dưỡng, Nhà xuất bản Y học.
Bộ Y tế – Đỗ Đình Xuân, (2007), Điều dưỡng cơ bản – dành cho Cao đẳng điều dưỡng, tập I, Nhà xuất bản Y học.
Bộ Y tế – Trần Thị Thuận, (2008), Điều dưỡng cơ bản- dành cho Cử nhân điều dưỡng, tập I, Nhà xuất bản Y học.
http://www.benhvien103.vn