Các chỉ định thông thường của ghép tim
Mỗi năm, tại Mỹ có khoảng 2000 đến 2200 ca ghép tim. Bác sĩ Christiaan Barnard đã thực hiện ca ghép tim đồng loại đầu tiên vào năm 1967. Các chỉ định thông thường của ghép tim là bệnh cơ tim không do thiếu máu cục bộ (46%) và bệnh động mạch vành (40%). Các chỉ định cụ thể cho việc cấy ghép bao gồm:
- Suy tim nặng (phân độ theo Hội Tim New York [NYHA] độ III hoặc IV) đòi hỏi phải được điều trị liên tục với thuốc vận mạch hoặc những trường hợp có tiên lượng ngắn hạn xấu mặc dù đã điều trị nội khoa tối đa.
- Bệnh cơ tim hạn chế hoặc bệnh cơ tim phì đại NYHA III hoặc IV.
- Cơn đau thắt ngực trơ với điều trị nội khoa, không thể tái tưới máu, có tiên lượng ngắn hạn xấu.
- Rối loạn nhịp thất tái phát hoặc trơ với điều trị, mặc dù dã điều trị nội khoa hoặc được cấy máy phá rung.
- Bệnh tim bẩm sinh phức tạp với diễn tiến suy thất không thể phẫu thuật hoặc thông tim can thiệp.
- Hội chứng thiểu sản tim trái.
- Khối u biệt hóa thấp không thể cắt được, chỉ giới hạn ở cơ tim, không có bằng chứng di căn.
Các đánh giá cơ bản trong việc theo dõi bệnh nhân trước ghép tim là gì?
Đánh giá bệnh nhân trước ghép tim nhằm mục đích đánh giá độ nặng suy tim, lợi ích của phẫu thuật, các bệnh lý đi kèm, và các chống chỉ định có thể có đối với phẫu thuật. Các yếu tố được đánh giá bao gồm:
- Bệnh sử, thể chất và đánh giá tâm lý.
- Độ nặng của suy tim: thử nghiệm khả năng gắng sức tim – phổi với sự thay đổi tỷ lệ hô hấp, siêu âm tim, catheter tim phải (nếu có chỉ định) và điện tâm đồ.
- Tương thích miễn dịch: ABO và kháng nguyên bạch cầu người (HLA), kháng thể phản ứng (PRA: panel-reactive antibody)/ dòng.
- Nhiễm trùng: viêm gan B và C, virus gây suy giảm miễn dịch ở người (HIV), giang mai, bệnh lao, dẫn xuất protein tinh khiết (PPD), kiểm tra hiệu giá kháng thể IgG đối với herpes simplex virus (HSV), cytomegalovirus (CMV), toxoplasma, Ebstein Barr virus (EBV), và varicella.
- Chức năng cơ quan: chuyển hóa cơ bản, công thức máu, xét nghiệm chức năng gan, thời gian prothombin (PT/INR), tổng phân tích nước tiểu, độ lọc cầu thận, đạm niệu, kiểm tra chức năng hô hấp với khí máu động mạch, chụp X quang ngực sau trước và bên, siêu âm bụng, siêu âm động mạch cảnh, đo chỉ số áp lực cổ chân – cánh tay (ABI), đo độ hấp thụ tia X năng lượng kép (DEXA), khám răng, khám mắt nếu bệnh nhân bị đái tháo đường.
- Tiền căn tiêm phòng: cúm, pneumococcus, và viêm gan B.
- Dự phòng và kiểm tra tùy theo tuổi: nội soi đại tràng, chụp nhũ ảnh, khám phụ khoa/ phết tế bào cổ tử cung, và kiểm tra tiền liệt tuyến.
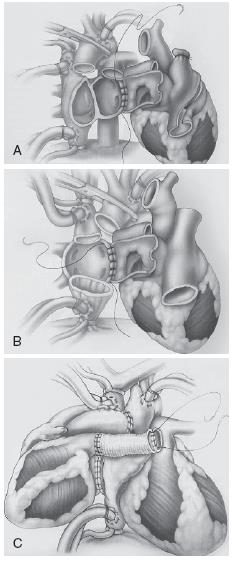
Hình 31-1: Phương pháp ghép tim.
A. Ghép orthotopic kiểu nối 2 nhĩ: tâm nhĩ người cho nối với tâm nhĩ người nhận, tiếp theo là nối động mạch chủ và động mạch phổi.
B. Ghép orthotopic kiểu nối 2 tĩnh mạch chủ: nối nhĩ trái người cho với nhĩ trái người nhận, tiếp theo tĩnh mạch chủ dưới, tĩnh mạch chủ trên, động mạch chủ và động mạch phổi.
C. Ghép heterotopic: tim người nhận được để lại trong trung thất và tim người cho được đặt song song với tim người nhận.
Các chống chỉ định của ghép tim?
Các chống chỉ định bao gồm các bệnh ngoài tim có thể làm giảm sự sống còn của bệnh nhân, tăng nguy cơ đào thải và nhiễm trùng. Các chống chỉ định bao gồm:
- Bệnh hệ thống gây giảm khả năng sống của tim ghép (khối u ác tính, hội chứng suy giảm miễn dịch (AIDS) với số lượng CD4 dưới 200 tế bào/mm3, sarcoidosis, bệnh lupus hệ thống).
- Bệnh hệ thống với khả năng tái phát cao khi ghép tim.
- Tăng áp lực động mạch phổi cố định (kháng lực mạch máu phổi hơn 5 đơn vị Wood, chênh áp qua phổi hơn 15 mmHg) không đáp ứng với thuốc dãn mạch.
- Tuổi > 65 (tùy theo chương trình ghép)
- Bệnh mạch máu ngoại biên nặng hoặc bệnh mạch máu não không có khả năng phẫu thuật hay điều trị can thiệp.
- Đái tháo đường có tổn thương cơ quan đích.
- Phình động mạch chủ bụng từ 4 – 6cm.
- Nhiễm trùng hệ thống có thể nặng hơn khi ức chế miễn dịch (HIV, viêm gan B, CMV).
- Đang trong tình trạng nhiễm trùng hoặc bệnh ác tính.
- Bệnh béo phì (giới hạn chỉ số khối lượng cơ thể (BMI) tùy theo chương trình ghép).
- Suy thận không hồi phục (độ lọc cầu thận dưới 40 – 50ml/phút).
- Rối loạn chức năng gan không hồi phục (xơ gan, bilirubin hơn 2.5mg/dl, men gan nhiều hơn 2 lần bình thường).
- Bệnh phổi nặng (dung tích sống gắng sức [FVC] và dung tích thở ra gắng sức trong 1 giây đầu [FEV1] < 40% mức dự kiến).
- Suy nhược tinh thần (lạm dụng nhiều chất, tâm thần không ổn định, thiếu hệ thống hỗ trợ xã hội).
Định nghĩa ghép đồng loại so với ghép khác loại và ghép kiểu orthothopic so với ghép kiểu heterotopic.
- Ghép đồng loại là ghép tế bào, mô, hoặc cơ quan cùng loài, còn ghép khác loại là ghép từ loài động vật khác.
- Trong ghép tim kiểu orthotopic , tim người cho được ghép vào vị trí tim người nhận. Có 2 kiểu phẫu thuật nối đuợc sử dụng (hình 31-1):
- Nối 2 nhĩ: nhĩ người cho được nối với nhĩ trái người nhận, sau đó đến nhĩ phải, tiếp theo nối động mạch chủ và động mạch phổi.
- Nối 2 tĩnh mạch: nhĩ trái người cho nối với nhĩ trái người nhận, tiếp theo nối tĩnh mạch chủ dưới, tĩnh mạch chủ trên, động mạch chủ, và động mạch phổi. Cách nối này có thể liên quan đến việc cải thiện chức năng tâm nhĩ, giảm tần suất rối loạn nhịp nhĩ, rối loạn chức năng nút xoang, và hở van 3 lá.
- Ghép tim kiểu heterotopic: tim người nhận được để lại trong trung thất, và tim người cho được đặt song song với tim người nhận. Trong thủ thuật này, nhĩ trái người cho và người nhận được nối với nhau, tiếp theo nối tĩnh mạch chủ trên, động mạch chủ, và động mạch phổi bằng ống Dacron. Thủ thuật này được khuyến cáo trong các trường hợp sau:
- Kích thước cơ thể người cho/người nhận không phù hợp.
- Áp lực động mạch phổi thì tâm thu của người nhận > 60mmHg.
- Chức năng tâm thu tim người cho không hoàn toàn tốt.
Tỉ lệ sống còn của mô ghép là bao nhiêu sau khi ghép được 3 tháng, 1 năm, 3 năm, 5 năm, và 10 năm? Các nguyên nhân tử vong thường gặp?
Dựa trên báo cáo năm 2007 của Mạng lưới Lưu trữ và Cấy ghép cơ quan Hoa Kỳ (OPTN) và báo cáo từ nghiên cứu sổ bộ của những người được cấy ghép, tỉ lệ sống còn của mô ghép vào khoảng 95% sau 1 tháng, 88% sau 1 năm, 73% sau 5 năm, và 50% sau 10 năm cấy ghép. Các nguyên nhân tử vong chính sau cấy ghép bao gồm:
- Dưới 30 ngày: ghép thất bại, suy đa cơ quan, nhiễm trùng.
- Dưới 1 năm: nhiễm trùng, ghép thất bại, thải ghép cấp.
- Hơn 5 năm: bệnh mạch máu do mảnh ghép đồng loại, suy ghép muộn, bệnh ác tính, nhiễm trùng.
Bệnh lý mạch máu do ghép tim đồng loại (cardiac allograft vasculopathy -CAV) là gì? Mô tả sinh lý bệnh, tần suất, yếu tố nguy cơ và dự hậu.
Còn được gọi bệnh lý mạch máu do cấy ghép hay bệnh động mạch vành do cấy ghép. CAV là hiện tượng hẹp tiến triển mạch vành của tim được ghép. Tần suất của CAV là khoảng 30% ở sau 5 năm và 50 % sau 10 năm khi chụp mạch vành. CAV làm tăng nguy cơ tử vong đáng kể. Sau năm đầu ghép tim, CAV là nguyên nhân gây tử vong đứng hàng thứ 2 (sau bệnh lý ác tính)
CAV đặc trưng bởi sự tăng sinh lan tỏa và đồng tâm của tế bào cơ trơn nội mạc dọc theo suốt chiều dài của mạch vành, trong khi bệnh lý xơ vữa động mạch bình thường là do những mảng xơ vữa gây những tổn thương khu trú đồng tâm hay lệch tâm.
Nguyên nhân của CAV chưa rõ ràng, nhưng cả hai yếu tố miễn dịch (thải ghép tế bào /dịch thể, không tương hợp HLA) và không miễn dịch (nhiễm CMV, tăng cholesterol máu, người cho là nam/lớn tuổi, người nhận trẻ tuổi, tiền sử bệnh mạch vành, đái tháo đường và kháng insulin) đều có liên quan.
Lưu ý rằng người được ghép tim vẫn có thể bị xơ vữa mạch máu qua 2 cơ chế chính:
- Tiến triển của bệnh mạch vành đã có trước đó của người cho
- Mới xuất hiện do tăng huyết áp, đái tháo đường, và rối loạn lipid máu.
Bệnh nhân bị bệnh lý mạch máu cấy ghép có biểu hiện lâm sàng như thế nào? Các xét nghiệm xâm nhập và không xâm nhập nào được sử dụng để chẩn đoán bệnh mạch máu cấy ghép?
Vì tim được ghép đã bị lấy hết thần kinh, nên người nhận thường không có biểu hiện đau thắt ngực khi có bệnh mạch máu cấy ghép. Biểu hiện lâm sàng bao gồm nhồi máu cơ tim yên lặng, triệu chứng suy tim, ngất, đột tử và rối loạn nhịp.
- Chụp mạch vành: hầu hết các trung tâm đều chụp mạch vành theo dõi để chẩn đoán sớm bệnh mạch máu cấy ghép. Tuy nhiên tổn thương CAV thường phân bố lan tỏa và đồng tâm và có thể không được đánh giá đầy đủ trên hình chụp mạch máu. Để cải thiện việc phát hiện và độ nhạy cảm, siêu âm trong lòng mạch và chụp mạch vành có tính định lượng được dùng như là biện pháp hỗ trợ.
- Xét nghiệm gắng sức không xâm nhập: siêu âm dobutamin hoặc xạ ký tưới máu cơ tim có thể được dùng để chẩn đoán bệnh mạch máu cấy ghép nhưng có độ nhạy thấp so với chụp mạch máu. Để tránh bệnh thận do thuốc cản quang, xét nghiệm gắng sức không xâm nhập được dùng trên bệnh nhân có suy thận.
Liệt kê các nhiễm trùng sớm và muộn xảy ra sau ghép tim?
- Sớm (dưới 1 tháng): nhiễm trùng sớm thường gặp bao gồm các nguồn bệnh lây truyền từ người nhận, nhiễm trùng bệnh viện liên quan đến phẫu thuật hay thủ thuật xâm nhập (viêm trung thất, vết thương/chỉ may/nhiễm trùng tiểu, viêm phổi liên quan máy thở), và hoạt hóa virus sớm (điển hình là herpes simplex virus, human herpes virus-6)
- Trung gian (1 – 6 tháng): với điều trị duy trì ức chế miễn dịch, bệnh nhân dễ bị nhiễm trùng cơ hội, bao gồm cả vi khuẩn (mycobacteria, Listeria, Nocardia), virus (cytomegalovirus [CMV], Ebstein Barr virus [EBV], varicella zoster immunoglobulin [VZV], adenovirus, papovavirus), nấm (Aspergillus, pneumocystitis, cryptococcus), và ký sinh (giun lươn, toxoplasma). Nếu bệnh nhân có tiền căn tiếp xúc với Mycobacterium tuberculosis và có PPD dương tính thì nên nghi ngờ nhiễm lao.
- Muộn (sau 6 tháng): Hầu hết bệnh nhân ổn định với cơ quan ghép ở thời điểm này, do đó được giảm liều điều trị ức chế miễn dịch và nguy cơ mắc bệnh cơ hội cũng giảm. Các loại nhiễm trùng thường gặp bao gồm các mầm bệnh virus hoặc vi khuẩn đường hô hấp thông thường; tuy nhiên, một số bệnh nhân có thể bị nhiễm trùng cơ hội mạn tính hoặc tái phát (bội nhiễm liên quan CMV, bệnh tăng sinh lympho bào liên quan EBV).
Các loại u ác tính gặp phải sau cấy ghép là gì? Tần suất, diễn tiến, và tiên lượng.
- Nguy cơ bệnh lý ác tính trên bệnh nhân ghép tim khoảng 1 – 4% mỗi năm và gấp 10 – 100 lần cao hơn so với người cùng lứa tuổi. Bệnh ác tính là nguyên nhân chính gây tử vong muộn ở người nhận và được cho là do hậu quả của ức chế miễn dịch lâu dài.
- Bệnh ác tính thường gặp là ung thư da. Ung thư biểu mô tế bào vảy phổ biến hơn ở người được ghép tim so với ung thư tế bào đáy, loại thường gặp trong dân số chung.
- Bệnh ác tính thứ 2 thường gặp ở người được ghép tim là rối loạn tăng sinh lympho bào sau ghép (PTLD). PTLD có thể đi kèm với nhiễm EBV tiên phát hay tái hoạt hóa, dẫn đến sự tăng sinh bất thường tế bào lympho, và có thể ảnh hưởng đến đường tiêu hóa, phổi, hệ thần kinh trung ương; PTLD thường biểu hiện dưới dạng ung thư hạch không Hogkin (tế bào B ưu thế). Nguy cơ PLTD thay đổi tùy theo loại mảnh ghép, ức chế miễn dịch, miễn dịch EBV trước ghép, nhiễm CMV trước ghép.
Mô tả các rối loạn nhịp thường gặp sau ghép tim.
Tim người cho được bóc tách mạng thần kinh giao cảm và phó giao cảm; do đó, tần số tim lúc nghỉ cao hơn bình thường (90 – 110 lần/phút) và atropine không có tác dụng trên tim đã bóc tách thần kinh. Rối loạn nhịp xảy ra sớm sau ghép tim có thể là do chấn thương nút xoang và nút nhĩ thất trong phẫu thuật, thiếu máu cục bộ kéo dài, đường khâu và thải ghép. Rối loạn nhịp xảy ra muộn có thể do thải ghép hoặc bệnh mạch máu sau ghép tim
- Rối loạn chức năng nút xoang xảy ra ở khoảng 50% người được ghép tim . Điều trị nhịp chậm xoang bao gồm máy tạo nhịp tạm thời và thuốc tĩnh mạch (isoproterenol hoặc dobutamin) hoặc thuốc uống (theophylline hoặc terbutaline) ngay sau phẫu thuật; tuy nhiên, nhịp tim chậm nặng kéo dài có thể cần phải đặt máy tạo nhịp vĩnh viễn (có đến 15% bệnh nhân). Rối loạn chức năng nút xoang xảy ra sớm sau ghép tim dường như không ảnh hưởng đến tử vong nhưng nó làm gia tăng tỷ lệ bệnh tật.
- Block nút nhĩ thất: hiếm gặp, xuất hiện khi có bệnh mạch máu sau ghép tim, và đi kèm với tăng tỉ lệ tử vong.
- Rối loạn nhịp nhĩ: rối loạn nhịp nhĩ thoáng qua, đặc biệt ngoại tâm thu nhĩ (PACs) thường xảy ra ở giai đoạn đầu sau ghép tim, tầm quan trọng về mặt lâm sàng không rõ nhưng nếu xuất hiện thường xuyên thì nên đánh giá lại khả năng thải ghép. Rung nhĩ hoặc cuồng nhĩ có thể xảy ra đến 25% người được ghép tim; nếu xuất hiện muộn cũng nên lưu ý về việc thải ghép. Điều trị bao gồm kiểm soát tần số với ức chế beta, ức chế canxi, chuyển nhịp, kích thích vượt tần số, và điều trị thải ghép. Cuồng nhĩ có thể được điều trị bằng cắt đốt bằng tần số sóng radio.
- Rối loạn nhịp thất: ngoại tâm thu thất (PVCs) không phải hiếm gặp ở giai đoạn sớm sau ghép tim và tầm quan trọng về mặt lâm sàng không rõ. Tuy nhiên, nhịp nhanh thất không kéo dài (trên 3 ngoại tâm thu thất liên tiếp) thường đi kèm với thải ghép và bệnh mạch máu sau ghép. Nhịp nhanh thất kéo dài và rung thất đi kèm với tiên lượng xấu và là chỉ điểm của bệnh mạch máu sau ghép hoặc thải ghép mức độ cao. Điều trị bao gồm điều chỉnh điện giải, truyền tĩnh mạch amiodaron hoặc lidocain, phá rung, và đánh giá ngay thải ghép và bệnh mạch máu sau ghép.
Mô tả điều trị ức chế miễn dịch duy trì điển hình.
Mục tiêu của điều trị ức chế miễn dịch duy trì là ức chế hệ thống miễn dịch của người nhận để tránh đào thải tim ghép nhưng vẫn có miễn dịch vừa đủ để phòng nguy cơ nhiễm trùng/bệnh ác tính. Phác đồ điều trị phối hợp 3 thuốc bao gồm:
- Ức chế calcineurin: cyclosporine hoặc tacrolimus
- Chống chuyển hóa hoặc điều hòa chu kỳ tế bào: mycophenolate mofetil (MMF) hay azathioprine.
- Corticosteroids
Các bệnh lý nội khoa thường gặp trên bệnh nhân sau ghép tim?
- Tăng huyết áp (do kích thích giao cảm, kích hoạt thần kinh thể dịch, co thắt mạch máu thận do ức chế calcineurin, do ảnh hưởng mineralocorticoid của steroids)
- Suy thận (cung lượng tim thấp trước ghép tim, tổn thương thiếu máu cục bộ trong khi ghép tim, và co thắt tiểu động mạch thận liên quan calcineurin và xơ hóa ống thận mô kẽ)
- Rối loạn lipid máu (tăng cân, dùng corticosteroid và cyclosporin)
- Đái tháo đường (dùng corticosteroid)
- Loãng xương (dùng corticosteroid)
- Gout (tăng axit urid máu do giảm thanh thải axit urid khi dùng cyclosporine)
Dùng thuốc ức chế calcineurin cũng có thể gây ly giải cơ vân khi dùng kết hợp với thuốc ức chế men HMG-CoA reductase (statins) bởi vì ức chế calcineurin có thể ức chế chuyển hóa của một số statin (lovastatin, simvastatin, cerivastatin, và atorvastatin). Fluvastatin, pravastatin, và rosuvastatin thường ít bị tương tác hơn.
Các biểu hiện lâm sàng của thải ghép tim cấp tính là gì?
Khoảng 40 – 70% người được ghép tim bị thải ghép trong vòng năm đầu sau ghép.
Đa số bệnh nhân không có triệu chứng trong giai đoạn đầu của thải ghép; vì vậy, sinh thiết thường quy rất cần thiết để hỗ trợ cho việc chẩn đoán thải ghép. Thải ghép cấp là nguyên nhân tử vong hàng đầu trong năm đầu tiên sau ghép tim; điều này nhấn mạnh tầm quan trọng của chẩn đoán và điều trị sớm.
Lâm sàng của thải ghép rất đa dạng. Bệnh nhân có thể có những triệu chứng không đặc hiệu như sốt, mệt mỏi, khó chịu, đau cơ, đau khớp và triệu chứng giống như cúm. Các triệu chứng cơ năng và thực thể của rối loạn chức năng thất trái và thất phải bao gồm mệt mỏi nhiều, mất năng lượng, bơ phờ, tăng cân, khó thở kịch phát, ngất/tiền ngất, khó thở tư thế/khó thở kịch phát về đêm, đầy bụng, buồn nôn, nôn. Khám lâm sàng ghi nhận tĩnh mạch cảnh nổi, phù ngoại biên, gan to, tiếng ngựa phi T3 hay T4, huyết áp thấp hơn bình thường. Các dấu hiệu kích thích tim bao gồm nhịp nhanh xoang, nhịp chậm, rối loạn nhịp, tiếng cọ màng tim, hoặc tràn dịch màng tim mới phát hiện trên siêu âm.
Siêu âm tim có thể gợi ý thải ghép, mặc dù vậy sinh thiết nội mạc cơ tim vẫn là tiêu chuẩn vàng để chẩn đoán thải ghép. Tuy nhiên, thải ghép là một chẩn đoán lâm sàng, nên nếu sinh thiết không ủng hộ chẩn đoán thải ghép thì vẫn có thể bắt đầu điều trị dựa trên các triệu chứng.
Điều trị dựa vào loại thải ghép nhưng đối với thải ghép tế bào cấp tính có thể điều trị corticosteroids liều cao và kháng thể kháng lympho bào (ATG hoặc OKT3) và đối thải ghép thể dịch cấp điều trị có thể bao gồm lọc huyết tương, truyền tĩnh mạch immunoglobulin, rituximab, kháng thể kháng lympho bào (ATG hoặc OKT3), truyền heparin, thuốc ức chế TOR, cyclophosphamide, hoặc dùng quang chuyển (photopheresis).
Tài liệu tham khảo, tài liệu nên đọc và websites
- Collaborative Transplant Study: http://www.ctstransplant.org
- International Society for Heart and Lung Transplantation: http://www.ishlt.org
- The Journal of Heart and Lung Transplantation: http://www.jhltonline.org
- United Network for Organ Sharing: http://www.unos.org
- Department of Health and Human Services, 2007 U.S. Organ Procurement and Transplantation Network (OPTN) and the Scientific Registry of Transplant Recipients (SRTR) annual report: transplant data 1997-2006. http://www.ustransplant.org/annual_reports/current/
- Eisen HJ: Immunosuppression on the horizon, Heart Fail Clin 3(1):43-49, 2007.
- Jessup M, Banner N, Brozena S, et al: Optimal pharmacologic and non-pharmacologic management of cardiac transplant candidates: approaches to be considered prior to transplant evaluation: International Society for Heart and Lung Transplantation guidelines for the care of cardiac transplant candidates—2006, J Heart Lung Transplant 25(9):1003-1023, 2006.
- Kirklin J, Young J, McGiffin D, et al: Heart transplantation, Philadelphia, 2002, Churchill Livingstone.
- Kobashigawa JA: Contemporary concepts in noncellular rejection, Heart Fail Clin 3(1):11-15, 2007.
- Sipahi I, Starling RC: Cardiac allograft vasculopathy: an update, Heart Fail Clin 3(1):87-95, 2007.
- Steinman TI, Becker BN, Frost AE, et al: Guidelines for the referral and management of patients eligible for solid organ transplantation, Transplantation 71(9):1189-1204, 2001.
- Stewart S, Winters GL, Fishbein MC, et al: Revision of the 1990 working formulation for the standardization of nomenclature in the diagnosis of heart rejection, J Heart Lung Transplant 24(11):1710-1720, 2005.
- Taylor DO, Edwards LB, Boucek MM, et al: Registry of the International Society of Heart and Lung Transplantation: twenty-fourth official adult heart transplant report—2007, J Heart Lung Transplant 26:769, 2007.