Nguyên nhân tử vong của bệnh nhân viêm khớp dạng thấp là gì? Biểu hiện tim mạch thường gặp của bệnh là gì?
Nguyên nhân tử vong của bệnh nhân viêm khớp dạng thấp là bệnh cơ tim thiếu máu cục bộ. Các yếu tố nguy cơ được qui cho viêm khớp dạng thấp bao gồm tình trạng tăng đông và tăng viêm mãn tính, rối loạn chức năng nội mạc, rối loạn lipid máu, đề kháng insulin, tăng các yếu tố oxy hoá và sử dụng thuốc kháng viên không steroid/corticosteroid. Các biểu hiện về tim khác của viêm khớp dạng thấp bao gồm tăng nguy cơ suy tim sung huyết, viêm màng ngoài tim, và rối loạn dẫn truyền là hậu quả của các nốt dạng thấp trong cơ tim.
Biểu hiện tim mạch của bệnh lupus ban đỏ hệ thống là gì?
Biến chứng tim thường gặp nhất của bệnh lupus ban đỏ hệ thống là viêm màng ngoài tim. Viêm cơ tim biểu hiện lâm sàng rõ xuất hiện khoảng 8% đến 25%. Viêm nội tâm mạc Libman – Sacks được thảo luận trong câu 5. Nói chung, xơ vữa động mạch sớm, là hậu quả của nhiều yếu tố nguy cơ độc lập tương tự như trong bệnh viêm khớp dạng thấp, hiện được xem là nguyên nhân chính của bệnh lý và tử vong.
Những tác dụng tim mạch nào của thuốc kháng viêm non-steroid ức chế chủ yếu cyclooxygenase-2?
Ức chế cyclooxygenase-2 (COX2) là nguyên nhân của sự thay đổi theo hướng tăng đông máu thông qua việc giảm sản xuất prostacyclin của nội mạch (một quá trình chống đông qua COX-2) và cạnh tranh tương đối của sự sản xuất thromboxane A2 của tiểu cầu (quá trình tăng đông thông qua COX-1). Do đó, việc dùng đồng thời liều thấp aspirin được khuyến cáo cho những bệnh nhân đang dùng thuốc ức chế COX-2. Hơn nữa ức chế COX-2 tăng sự giữ muối và nước, ảnh hưởng đến bệnh nhân có phù, tăng huyết áp và suy tim mất bù. Cuối cùng, ức chế COX-2 ngăn cản sự điều hoà tăng cường có tác dụng bảo vệ của COX-2 trong trường hợp cơ tim thiếu máu cục bộ hoặc nhồi máu cơ tim, dẫn đến vùng nhồi máu lan rộng và tăng nguy cơ vỡ tim. Cần chú ý các thuốc kháng viêm không steroid ức chế chủ yếu COX-1 thường kèm theo tăng nguy cơ xuất huyết tiêu hoá. Vì lý do đó, khi bệnh nhân sử dụng thuốc ức chế COX-1 nên dùng kèm theo thuốc ức chế bơm proton.
Mối quan tâm chính về tim mạch liên quan đến chất đối kháng yếu tố hoại tử u loại α (TNF-α) là gì?
Kết quả của thử nghiệm sử dụng anti-TNF điều trị suy tim sung huyết (ATTACH) gợi ý rằng sử dụng liều cao chất anti-TNF-α làm tăng tử vong do mọi nguyên nhân và tăng nhập viện do suy tim ở bệnh nhân có suy tim sung huyết NYHA III-IV.
Những biểu hiện lâm sàng của hội chứng kháng thể kháng phospholipid?
Kháng thể kháng phospholipid (APAs) thúc đẩy hình thành huyết khối nội mạch và có thể là nguyên phát hoặc thứ phát từ một bệnh lý khác, thường gặp nhất là lupus ban đỏ hệ thống. Biểu hiện lâm sàng của hội chứng (APAs) bao gồm huyết khối động tĩnh mạch tự phát, đột quỵ/hội chứng thần kinh, thiếu máu cục bộ ở ngón tay, ngón chân, mạng tím xanh hình lưới (livedo reticularis), giảm tiểu cầu, sẩy thai tự nhiên tái phát. Về tim mạch, tắc mạch vành cấp và huyết khối lan toả ở nhiều mạch máu nhỏ là nguyên nhân của giảm toàn bộ chức năng tim đã được ghi nhận. Hơn nữa, viêm nội tâm mạc Libman-Sacks, xác định bởi mảng sùi trên van tim: van hai lá (thường gặp hơn, sau đó là van động mạch chủ và van ba lá, ít hơn là van động mạch phổi), được cho là phát triển từ huyết khối và có thể là nguyên nhân của hở và hẹp van tim đòi hỏi phải phẫu thuật sửa chữa. Điều trị hội chứng APAs là dùng warfarin (INR mục tiêu là 2-3) có hoặc không kết hợp với aspirin liều thấp và hydroxychloroquine.
Hội chứng lupus ban đỏ sơ sinh là gì?
Hội chứng lupus ban đỏ sơ sinh có biểu hiện thường gặp nhất là ban lupus thoáng qua ở trẻ sơ sinh. Nguyên nhân chính của tật bệnh và tử vong là tình trạng block nhĩ thất hoàn toàn bẩm sinh của thai nhi từ tuần lễ thứ 18 đến 30, dẫn đến thai chết lưu hoặc cần đặt máy tạo nhịp sau sanh. Sự truyền tự kháng thể IgG kháng Ro (SS-A) và kháng La (SS-B) từ mẹ qua nhau đến thai nhi được cho là liên quan đến sinh lý bệnh của hội chứng này.
Bệnh lupus do thuốc khác bệnh lupus ban đỏ hệ thống như thế nào? Các thuốc nào có thể gây bệnh lupus do thuốc?
Với vài ngoại lệ cho các thuốc, sự hiện diện của kháng thể antihistone nhưng không có kháng thể anti-dsDNA/anti-Sm là mẫu tự kháng thể đặc trưng cho lupus do thuốc. Lupus do thuốc có biểu hiện ban, bệnh hệ thần kinh trung ương, bệnh thận ít gặp hơn so với lupus ban đỏ hệ thống, nhưng thâm nhiễm phổi thường gặp hơn. Hơn nữa, nếu ngưng các thuốc gây bệnh đang dùng, bệnh lupus do thuốc hồi phục. Các thuốc liên quan đến bệnh lupus do thuốc được liệt kê trong bảng sau:
| CÁC THUỐC LIÊN QUAN BỆNH LUPUS DO THUỐC | |
| Các thuốc được xác định là nguyên nhân của bệnh lupus do thuốc | Các thuốc tim mạch có thể là nguyên nhân của bệnh lupus do thuốc |
| · Procainamide
· Hydralazine · Diltiazem · Thuốc đối kháng TNF-α · Minocycline · Chlopromazine · Quinidine · D-penicillamine · Isoniazid · Methyldopa · Interferon-α |
|
| TNF (tumor necrosis factor, yếu tố hoại tử u) | |
Mô tả các đặc điểm tổn thương cơ tim của bệnh xơ cứng bì/ bệnh xơ cứng hệ thống.
Biểu hiện cơ tim của xơ cứng bì là sợi hoá ngẫu nhiên rải rác ở hai thất. Có bằng chứng cho rằng sự sợi hoá này là kết quả của tổn thương thiếu máu cục bộ và tái tưới máu lặp đi lặp lại do sự co thắt từng cơn thoáng qua của các động mạch nhỏ/tiểu động mạch trong cơ tim (hiện tượng Raynaud ở cơ tim). Do đó, điều trị bằng thuốc ức chế calci là thích hợp cho những bệnh nhân này. Về lâm sàng, bệnh nhân xơ cứng bì có nguy cơ cao bị rối loạn nhịp do gắng sức và suy tim toàn thể. Chú ý rằng, ECG có thể gặp hình ảnh giả nhồi máu cơ tim vùng vách và các rối loạn dẫn truyền khác, nhưng ECG bình thường là phổ biến nhất.
Biến chứng tim mạch thường gặp nhất của bệnh xơ cứng bì/ xơ cứng hệ thống là gì?
Đó là biến chứng tâm phế. Tăng sinh nội mạc của các động mạch phổi nhỏ là nguyên nhân của tăng áp phổi và dẫn đến suy tim phải. Do đó, xét nghiệm đánh giá chức năng phổi nhằm đo mức độ khuếch tán khí CO trong phổi trở thành tiêu chuẩn trong điều trị xơ cứng bì. Điều trị bằng prostacyclin tổng hợp và bosentan làm giảm kháng lực mạch máu phổi và cải thiện dư hậu. Ghép phổi là phương pháp điều trị được chọn lựa khi điều trị nội khoa không có kết quả.
Cơn khủng hoảng thận do xơ cứng bì là gì? Nó được điều trị như thế nào?
Tăng huyết áp hệ thống nặng và thiếu máu tán huyết vi mạch là các dấu hiệu đầu tiên của cơn khủng hoảng thận do xơ cứng bì. Renin huyết tương tăng và suy giảm nhanh chức năng thận diễn ra trong vài ngày đến vài tuần sau đó. Suy tim trái có thể tiến triển. Hạ huyết áp nhanh chóng với thuốc ức chế men chuyển có thể ổn định hoặc cải thiện chức năng thận. Lọc máu và ghép thận là cần thiết trong các trường hợp nặng và không thể hồi phục.
Biểu hiện tim mạch thường gặp nhất trong nhóm bệnh khớp cột sống huyết thanh chẩn đoán âm tính là gì?
Hở van động mạch chủ thường gặp là do sự dày/dãn gốc động mạch chủ, do dày và co rút các lá van và sự phát triển các nốt sợi. Hở van hai lá ít gặp hơn và do sự dày lên ở phần đáy của lá trước van hai lá (hoặc thứ phát do hở van động mạch chủ). Block nhĩ thất hoặc block nhánh có thể xuất hiện khi quá trình sợi hoá lan đến cơ tim vùng vách. Điều thú vị là sự kết hợp của hở van động mạch chủ đơn thuần và bệnh lý đường dẫn truyền nặng ở những bệnh nhân không biết có bệnh khớp cột sống huyết thanh chẩn đoán âm tính có liên hệ rõ ràng với sự hiện diện của kháng nguyên bạch cầu người B27 (HLA-B27).
Liệt kê các biểu hiện lâm sàng của bệnh viêm nút đa động mạch, bao gồm cả biến chứng tim mạch phổ biến nhất.
Viêm nút đa động mạch là tình trạng viêm hoại tử, rải rác, không tạo hạt ở lớp cơ giữa của các động mạch. Các triệu chứng toàn thể (sốt, khó chịu, đau cơ, đau khớp, giảm cân) thường gặp. Thiếu máu cục bộ và nhồi máu mô khu trú có thể là nguyên nhân của bốn biểu hiện ở da (nốt dưới da đau, mảng xanh tím không tím tái, loét da và thiếu máu cục bộ đầu chi), viêm dây thần kinh không đối xứng, tăng huyết áp thể tăng renin/ suy thận hay nhồi máu mạc treo, vỡ phình mạch. Viêm mạch máu ở các động mạch vành xa là nguyên nhân của nhồi máu cơ tim vùng nhỏ tái phát có biểu hiện thay đổi từ đau thắt ngực, nhồi máu cơ tim cấp, suy tim sung huyết hay rối loạn nhịp. Điều trị bệnh viêm nút đa động mạch chủ yếu sử dụng liều cao coticosteroid và các thuốc độc tế bào (cyclophosphamide, azathioprine hay methotrexate).
Biểu hiện thường gặp nhất của bệnh viêm động mạch Takayasu và điều trị những bệnh nhân này như thế nào?
Viêm động mạch Takayasu là tình trạng viêm mạch máu có hạt của động mạch chủ và các nhánh của nó, thường gặp nhất ở những người phụ nữ trẻ châu Á. Dạng tổn thương gây hẹp động mạch phổ biến hơn dạng phình mạch. Đau cách hồi, đặc biệt ở hai chi trên, là triệu chứng thường gặp nhất. Các biểu hiện lâm sàng thường gặp nhất là các âm thổi, tăng huyết áp và không đối xứng mạch, huyết áp hai bên chi trên. Phình mạch, khi có biểu hiện, thường gặp nhất ở gốc động mạch chủ và có thể là nguyên nhân của hở van động mạch chủ. Chụp mạch máu toàn bộ động mạch chủ và các nhánh chính của nó nhằm xác định phân bố và mức độ nặng của các tổn thương mạch máu, được khuyến cáo. Khi có chống chỉ định chụp mạch máu, có thể thay thế bằng cộng hưởng từ và CT-Scan mạch máu. Điều trị lựa chọn bằng corticosteroids liều cao và sửa chữa các tổn thương có ý nghĩa trên lâm sàng. Cyclophosphamide, azathioprine, methotrexate và chất kháng TNF được sử dụng cho các trường hợp nặng.
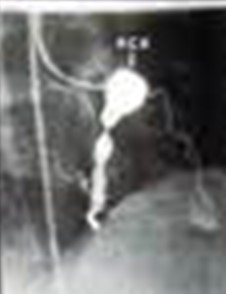
Biểu hiện chính ở tim của bệnh Kawasaki là gì?
Hình 68-1: Phình khổng lồ động mạch vành phải trên hình ảnh chụp mạch vành của một bé trai 6 tuổi
(Newburger JW, Takahashi M, Gerber MA, et al: Diagnosis, treatment, and long-term management of Kawasaki disease, Pediatrics 114:1708-1733,2004).
Bệnh Kawasaki là bệnh sốt cấp tính thường gặp ở trẻ nhỏ và trẻ lớn. Triệu chứng bao gồm sốt cao, đau nhức toàn thân, hạch cổ (không đau, đường kính lớn hơn 1.5cm, thường một bên), ban/ hồng ban da tróc vẩy, tổn thương màng nhầy (viêm họng hầu tiết dịch, lưỡi dâu, viêm kết mạc mắt không tiết dịch hai bên). Các bất thường cận lâm sàng điển hình bao gồm tăng bạch cầu, tăng tỉ lệ hồng cầu lắng, CRP tăng, trễ hơn có tăng tiểu cầu. Huyết khối ở phình động mạch vành (Hình 68-1) (đặc biệt lớn hơn 8mm) là nguyên nhân tử vong thường gặp nhất. Do đó, siêu âm định kỳ để đánh giá hình thể động mạch vành và các thông số khác là chủ yếu. Điều trị bằng aspirin liều cao và immunoglobulin truyền tĩnh mạch.
Biến chứng tim mạch thường gặp nhất của hội chứng Marfan là gì?
Hội chứng Marfan gây ra bởi khiếm khuyết gen mã hoá fibrillin di truyền trội trên nhiễm sắc thể thường. Biến chứng tim mạch thường gặp nhất của hội chứng Marfan là sự dãn lớn gốc động mạch chủ (ĐMC) tiến triển không triệu chứng bắt đầu từ xoang Valsalva. Phình ĐMC lên tiến triển đưa đến nguy cơ cao bóc tách ĐMC type A, vỡ ĐMC hay hở van ĐMC. Ghi nhận, sa van hai lá hiện diện từ 70% đến 90% ở bệnh nhân Marfan và tiến triển thành hở van hai lá đến 50 % trường hợp.
Trên quan điểm tim mạch, hội chứng Marfan nên được xử trí như thế nào?
Siêu âm tim qua thành ngực/thực quản hay CT/cộng hưởng từ mạch máu mỗi năm là bắt buộc để phát hiện và đánh giá mức độ dãn động mạch chủ (ĐMC). Khi kích thước ĐMC đạt đến 5 cm, thay gốc ĐMC dự phòng nên xem xét. Những tiêu chuẩn cho việc đánh giá phẫu thuật sớm hơn bao gồm đường kính ĐMC tăng hơn 1cm/năm, tiền sử gia đình có bóc tách ĐMC khi ĐMC nhỏ hơn 5 cm hay có hở van ĐMC từ vừa đến nặng. Sau cùng, bệnh nhân hội chứng Marfan cần điều trị bằng chẹn bêta, thuốc đã được chứng minh cải thiện sống còn.
Hội chứng Ehlers-Danlos type IV khác với các type khác như thế nào?
Bệnh nhân bị hội chứng Ehlers-Danlos(EDS) type IV có khiếm khuyết collagen type III đưa đến làn da mỏng, mờ không có tăng tính đàn hồi đặc trưng cho các bệnh nhân bị EDS khác. Hơn nữa các bệnh nhân EDS type IV có nguy cơ cao bị biến chứng chết người do vỡ động mạch tự nhiên, thường gặp nhất là vỡ trong ổ bụng và trong tử cung mang thai. Khi có chảy máu nên được chăm sóc bởi vì mô của những bệnh nhân này không giữ tốt các mũi chỉ khâu và chụp mạch máu cần nên tránh bởi vì nguy cơ biến chứng rất cao.
Tài liệu tham khảo, tài liệu nên đọc và websites
- Schur PH, Rose BD: Drug-induced Lupus: http://www.utdol.com
- Andrews J, Mason JC: Takayasu’s arteritis- recent advances in imaging offer promise, Rheumatology(Oxford) 46(1):6-15, 2007.
- Antman EM Bennett JS, Daugherty A, et al: Use ot nonsteroidal antiflammatory drugs: an update for clinicians: a scientific statement from the American Heart Association, Circulation 115(12):1634-1642, 2007.
- Arnett FC, Willerson JT: Connective tissue diseases and the heart. In Willerson JT, Cohn JN, Wellens HJJ, et al, editors: Cardiovascular medicine, ed 3, London, 2007, Springer-Verlag.
- Chung ES, Packer M, Lo KH, et al: Randomized, double-blind, placebo-controlled, pilot trial of infliximab, a chimeric monoclonalantibody to tumor necrosis factor-alpha, in patients with moderate-to-severse heart failure: results of the anti-TNF Therapy Against Congestive Heart Failure (ATTACH) trial, Circulation 107 (25):3133-3140, 2003.
- Levine JS, Branchdw, Rauch J: The antiphospholipid syndrome, N Engl J Med 346(10): 752-763,2002.
- Mandell BF, Hoffman GS: Rheumatic diseases and the cardiovascular system. In Libby P, Bonow R, Mann D, et al, editors: Braunwald’s heart disease: a textbook of cardiovascular medicine, ed 8, Philadelphia, 2008, Sauders.
- Milewicz DM: Inherited disorders of connective tissue. In Willerson JT, Cohn JN, Wellens HJJ, et al, editors: Cardiovascular medicine, ed 3, London, 2007, Springer-Verlag.
- Milewicz DM: Treatment of aortic disease in patients with Marfan syndrome, Circulation 111(11): e150-e157, 2005.
- Newburger JW, Takahashi M, Gerber MA, et al: Diagnosis, treatment, and long-term management of Kawasaki disease, Circulation 110(17): 2747-2771, 2004.
- Roman MJ, Salmon JE: Cardiovascular manifestations of rheumatologic disease, Circulation 116(20):2346-2355, 2007.
- Sattar N, McCarey DW, Capell H, Mclnnes IB: Explaining how “high-grade” systemic inflammation accelerates vascular risk in rheumatoid arthritis, Circulation 108(24):2957-2963, 2003.
- Stone JH: Polyarteritis nodosa, JAMA 288(13):1632-1639, 2002.