Đại cương
Dị dạng hậu môn trực tràng biểu hiện với nhiều dạng bất thường: gián đoạn bẩm sinh hoàn toàn haymột phần sự thông thương của đoạn cuối ống tiêu hoá hoặc sự thay đổi hình thái của nó.
Chỉ định
Có thể chỉ định cho tất cả dị dạng hậu môn trực tràng trừ dạng dò hậu môn da hoặc dò tiền đình.
Hiện nay thường được chỉ định cho:
Dò trực tràng bàng quang.
Dò trực tràng niệu đạo tiền liệt tuyến.
Chống chỉ định
Rối loạn đông máu.
Viêm phế quản, viêm phổi.
Chống chỉ định của phẫu thuật nội soi.
Chuẩn bị
Người thực hiện quy trình kỹ thuật:
Phẫu thuật viên (PTV) chuyên ngành Ngoại tiêu hóa có kinh nghiệm trong phẫu thuật nội soi (PTNS); bác sĩ Gây mê hồi sức (GMHS), dụng cụ viên có kinh nghiệm trong PTNS.
Phương tiện:
Hệ thống phẫu thuật nội soi, các dụng cụ phẫu thuật nội soi ổ bụng, dao hàn mạch.
Một bộ dụng cụ tiêu hóa mổ mở.
Người bệnh:
Khám toàn thân để phát hiện dị tật phối hợp
Ở trẻ đã có hậu môn nhân tạo: Chụp đại tràng có cản quang qua đầu dưới hậu môn nhân tạo (thẳng-nghiêng) để đánh giá liên quan của bóng trực tràng so với Đường mu-cụt hoặc qua tam giác mu-cụt – ụ ngồi và tìm Đường rò trực tràng với Đường tiết niệu hoặc sinh dục.
Thăm khám và đánh giá vùng chậu và xương cùng để tiên lượng khả năng đi tiêu tự chủ sau phẫu thuật.
Siêu âm xuyên thóp, tiết niệu, tim: để tìm các dị tật bẩm sinh thần kinh trung ương, tiết niệu và tim mạch.
Chụp X quang niệu đạo ngược dòng lúc tiểu để phát hiện luồng trào ngược bàng quang niệu quản.
Chụp UIV nếu siêu âm và chụp bàng quang thấy có bất thường của Đường tiết niệu.
Thụt tháo đầu dưới hậu môn nhân tạo 1 lần/ngày và 1 lần trước mổ.
Kháng sinh phổ rộng dự phòng trước phẫu thuật.
Công thức máu, nhóm máu, chức năng đông máu, tổng phân tích nước tiểu, chức năng thận nếu có dị dạng tiết niệu.
Khám tiền mê.
Hồ sơ bệnh án:
Thông tin hành chính: Họ tên, ngày sinh, họ tên cha mẹ, nghề nghiệp, địa chỉ.
Thông tin y khoa: tiền căn sản khoa của mẹ, cân nặng lúc sanh, dị tật phối hợp, tri giác, sinh hiệu, huyết đồ, nhóm máu, chức năng đông máu, tổng phân tích nước tiểu, siêu âm não – tim – bụng, XQ cản quang đầu dưới hậu môn nhân tạo.
Biên bản hội chẩn duyệt mổ: chẩn đoán trước mổ, phương pháp mổ, phẫu thuật viên, thời gian mổ.
Biên bản cam kết phẫu thuật và truyền máu.
Bảng khám tiền mê.
Các bước tiến hành
Kiểm tra hồ sơ: 10 phút
Phẫu thuật viên và bác sĩ gây mê kiểm tra hồ sơ bệnh án đầy đủ thông tin đã liệt kê.
Kiểm tra người bệnh: 5 phút
Trước khi vào phòng mổ, bác sĩ gây mê kiểm tra đối chiếu họ tên, ngày sinh, địa chỉ của bệnh nhi trong hồ sơ và vòng đeo tay, đối chiếu với người nhà.
Khi vào phòng mổ: Phẫu thuật viên, bác sĩ gây mê, dụng cụ viên kiểm tra đối chiếu tên, ngày sinh, địa chỉ, chẩn đoán trước mổ của bệnh nhi trong hồ sơ và vòng đeo tay, kiểm tra vị trí đánh dấu phẫu thuật.
Thực hiện kỹ thuật: 90 – 120 phút
Gây mê toàn thân, đặt nội khí quản.
Gây tê xương cùng.
Đặt thông dạ dày.
Đặt thông niệu đạo với thông Folley 6F.
Bệnh nhi được đặt nằm ngửa, độn gối nâng mông, đầu thấp, hai chân dạng và được kê lên theo Tư thế phụ khoa.
Sát trùng vùng tầng sinh môn và vùng bụng từ hai vú trở xuống.
Trải săng phẫu thuật.
Thì nội soi ổ bụng:
Phẫu thuật viên và dụng cụ viên đứng như hình 1A.
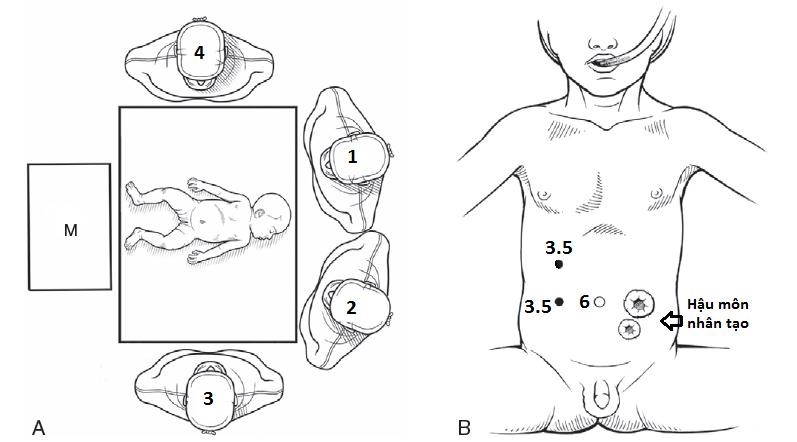
Hình 1. Tư thế bệnh nhi và phẫu thuật viên trong phẫu thuật nội soi hạ bóng trực tràng và tạo hình hậu môn 1 thì.
Hình 1A: (1) Phẫu thuật viên chính. (2) Phẫu thuật viên phụ cầm đầu soi. (3) Dụng cụ viên. (4) Bác sĩ gây mê. (M) Màn hình chiếu.
Hình 1B: vị trí đặt trocar.
Phẫu thuật tiến hành qua 3 trocar (hình 1B):
Trocar thứ nhất ở rốn: 6mm, cho dụng cụ phẫu thuật.
Trocar thứ 2 ở ¼ bụng trên Phải ngay Đường nách trước: 3 mm, cho đèn soi.
Trocar thứ 3 ở ¼ bụng dưới Phải ngang rốn: 3mm, cho dụng cụ phẫu thuật.
Bơm CO2 với áp lực 10-12 cm H20.
Có thể treo bang quang lên thành bụng trước bằng mũi chữ U.
Bóc tách trực tràng đến sát Đường rò. Nên dùng dao lưỡng cực để tránh tổn thương mô xung quanh, đặc biệt ở phía trước trực tràng.
Cặp Đường rò bằng 2 clip. Cắt Đường rò giữa hai clip. Có thể dùng Ligasure để cắt và hàn Đường rò.
Thì tầng sinh môn:
Dùng máy kích thích thần kinh xác định cơ thắt ngoài hậu môn. Đánh đấu bờ ngoài của cơ thắt tại 4 vị trí trên – dưới và hai bên theo hình chữ thập bằng chỉ Soie 4.0.
Rạch da dọc 6-8 mm trên vết tích hậu môn.
Tạo Đường hầm xuống vết tích hậu môn.
Hạ bóng trực tràng xuống vết tích hậu môn, kết hợp quan sát qua nội soi để tránh xoắn trực tràng.
Tháo Clip tại vị trí Đường rò.
Khâu thành trực tràng với cơ thắt và sau đó khâu niêm mạc với da bằng chỉ vicryl 5.0, mũi rời.
Khâu treo trực tràng với cân trước xương cùng bằng Vicryl 5.0 qua nội soi, mũi liên tục.
Đóng cân lỗ trocar rốn bằng Vicryl 3.0.
May da 3 lỗ trocar bằng Vicryl Rapide 5.0.
Theo dõi
Chăm sóc hậu phẫu:
Giảm đau với acetaminophen 10-15 mg/kg/lần x 3 lần/ngày x 5-7 ngày.
Trường hợp rò trực tràng-niệu đạo ở trẻ trai, sonde niệu đạo được đặt khoảng 05 ngày. Nếu sonde niệu đạo vô tình bị tụt ra, người bệnh phải được theo dõi xem có tự đi tiểu được hay không. Nếu không đi tiểu được, như trong các trường hợp bất thường xương cùng → mở bàng quang ra. Cố gắng đặt lại sonde tiểu nên tránh vì có thể nguy hiểm.
Kháng sinh cefotaxime 100 mg/kg/ngày chia 3 lần /ngày Đường tĩnh mạch được cho trong khoảng 72 giờ.
Người bệnh được cho xuất viện sau 5-7 ngày.
Hai tuần sau khi mổ bắt đầu nong hậu môn cho người bệnh. Ở lần nong đầu tiên, dùng cây nong kích thước vừa khít với lỗ hậu môn, được nong bởi cha mẹ của bé và nong 02 lần mỗi ngày. Mỗi tuần kích thước của cây nong được tăng lên cho đến khi kích thước của trực tràng đạt được như mong muốn theo độ tuổi của người bệnh.
|
Nhóm tuổi |
Kích thước nong Hegar |
|
1-4 tháng tuổi |
12 |
|
4-8 tháng tuổi |
13 |
|
8-12 tháng tuổi |
14 |
|
1-3 tuổi |
15 |
|
3-12 tuổi |
16 |
|
> 12 tuổi |
17 |
Khi kích thước nong mong muốn đã đạt được, hậu môn nhân tạo sẽ được đóng lại. Số lần nong có thể giảm xuống khi cây nong có kích thước mong muốn nong được dễ dàng mà không đau. Số lần nong có thể giảm theo lịch trình sau đây:
Ít nhất 01 lần/ngày trong tháng đầu tiên
Mỗi 03 ngày một lần trong tháng thứ hai
Mỗi 02 lần/tuần trong tháng thứ ba
01 lần/tuần trong tháng thứ Tư
Mỗi 02 tuần một lần trong 03 tháng tiếp theo.
biến chứng sau mổ:
Nhiễm trùng vết mổ:
Kháng sinh cefotaxime 100 mg/kg/ngày chia 3 lần /ngày.
Vệ sinh hậu môn tạo hình: rửa sạch với betadine pha loãng 2 lần/ ngày.
Hẹp hậu môn.
Xử trí: Nong hậu môn.
Xì rò miệng nối.
Xử trí: Làm lại miệng nối, rửa bụng – dẫn lưu, làm hậu môn nhân tạo (nếu chưa có).
Xử trí tai biến
Tùy theo biến chứng sau mổ sẽ có phương pháp xử trí thích hợp.
Tai biến do đặt trocar:
Tổn thương tạng trong ổ bụng do thao tác đặt trocar.
Xử trí: tùy thương tổn có thể xử trí qua nội soi.
Tai biến do bơm co2:
Tăng CO2 máu do thời gian mổ lâu.
Xử trí: tăng thông khí/ phút
Giảm thân nhiệt do khí CO2 lạnh và khô.
Xử trí: ủ ấm.
Tai biến do phẫu thuật:
Chảy máu.
Tổn thương niệu quản, ống dẫn tinh.
Tổn thương âm đạo. Xử trí: khâu lại lỗ thủng + làm hậu môn nhân tạo nếu chưa có.


