Đại cương
VPM là biến chứng chính của LMB (hay thẩm phân phúc mạc), chiếm tỉ lệ hàng đầu trong thất bại về kỹ thuật và là vấn đề sống còn trong LMB. VPM chiếm 15% – 35% trong số các nguyên nhân nhập viện của người bệnh LMB và là nguyên nhân chính khiến người bệnh chuyển sang chạy TNT. VPM là nguyên nhân, góp phần thúc đẩy làm tăng tỉ lệ tử vong ở người bệnh LMB. VPM gây xơ hóa và mất chức năng siêu lọc của màng bụng, do đó cần chẩn đoán sớm và điều trị tích cực.
Tại Mỹ, Mujais và Story nhận thấy gần 30% người bệnh chuyển sang chạy TNT là do nhiễm trùng (VPM và/ hoặc nhiễm trùng chân ống). Tương tự, một thăm dò tại Nhật trên phạm vi quốc gia về những lý do bỏ điều trị trong LMB đã cho thấy 1/3 số người bệnh chuyển sang chạy TNT là do VPM. Theo dữ liệu bệnh thận quốc gia năm 2007 của Mã Lai, VPM chiếm tới 40% số người bệnh phải chuyển sang chạy TNT.
Nguyên nhân
Nguồn gây viêm phúc mạc (*)
|
Nguồn gây VPM |
Tỉ lệ (%) |
|
Kỹ thuật vô trùng |
24 |
|
Liên quan môi trường, nguồn nước |
20 |
|
Không tuân thủ quy trình điều trị |
16 |
|
Liên quan đường tiêu hóa |
11 |
|
Nhiễm trùng đường hầm, lỗ ra |
2 |
|
Nguyên nhân khác |
2 |
|
Không rõ nguyên nhân |
25 |
Tác nhân gây viêm phúc mạc (*)
Tỷ lệ vi trùng gây VPM tại 03 trung tâm lớn ở Việt Nam năm 2012:
|
Tác nhân |
Tỉ lệ (%) |
||
|
|
BV. Bạch Mai |
BV. Chợ Rẫy |
BV. Nhân Dân 115 |
|
Staphylococcus sp. |
2,7 |
4,1 |
3 |
|
Streptococcus sp. |
|
17,2 |
|
|
E.coli |
13,5 |
13,1 |
10 |
|
Klebsiella |
|
5,7 |
2 |
|
Pseudomonas |
|
4,1 |
|
|
Acenetibacter baumani |
9,4 |
|
3 |
|
Enterobacter |
2,7 |
15,6 |
3 |
|
Candida và nấm khác |
|
|
4 |
|
Cấy không mọc vi trùng |
62,2 |
39 |
37 |
(*) Theo số liệu thống kê của Baxter Healthcare Việt Nam
Chẩn đoán
Biểu hiện lâm sàng của vpm
|
Cơ năng |
Tỉ lệ (%) |
|
Đau bụng |
95 |
|
Buồn nôn, nôn |
30 |
|
Cảm giác sốt |
30 |
|
Ớn lạnh |
20 |
|
Tiêu chảy hoặc táo bón |
15 |
|
Thực thể |
Tỉ lệ (%) |
|
Dịch lọc ra đục |
99 |
|
Phản ứng thành bụng |
80 |
|
Phản ứng dội |
10 – 50 |
|
Sốt |
33 |
|
Tăng bạch cầu máu |
25 |
Cận lâm sàng
Bạch cầu trong dịch lọc >100/mm3, trong đó bạch cầu đa nhân trung tính ≥50%
Có vi khuẩn trong dịch lọc (nhuộm Gram hoặc cấy)
Chẩn đoán xác định
(khi có 2 trong 4 biểu hiện sau)
Dịch lọc ra đục.
Đau bụng.
Bạch cầu trong dịch lọc >100/mm3, trong đó bạch cầu đa nhân trung tính ≥ 50%.
Có vi khuẩn trong dịch lọc (nhuộm Gram hoặc cấy).
Chẩn đoán phân biệt dịch đục
Bảng 1. Chẩn đoán phân biệt dịch xả LMB đục
|
VPM nhiễm trùng cấy dương tính |
|
VPM nhiễm trùng cấy âm tính |
|
VPM do hóa chất |
|
Dịch xả LMB có nhiều eosinophil |
|
Tràn máu phúc mạc |
|
Bệnh lý ác tính (hiếm gặp) |
|
Dịch xả LMB có dưỡng chấp (hiếm) |
|
Mẫu thử lấy từ bụng “khô” |
Bảng được dùng/chỉnh sửa với sự cho phép, tạp chí Peritoneal Dialysis International, 2005
Dịch lọc đục không do nhiễm trùng chiếm tỉ lệ khoảng 1% và có thể do các nguyên nhân: Fibrin, máu, bạch cầu ái toan, dưỡng chấp (hiếm), ác tính (hiếm), mẫu dịch lọc lấy từ ổ bụng “khô”.
VPM vi trùng cấy (-): Do kỹ thuật và điều kiện cấy không đúng, lấy mẫu cấy không đúng, đã dùng kháng sinh trước, vi trùng mọc chậm (lao…).
VPM thứ phát: Người bệnh VPM thứ phát thường có dấu hiệu nhiễm trùng, nhiễm độc nặng, choáng kèm bệnh lý nặng trong ổ bụng: thủng tạng rỗng, viêm ruột thừa hoại tử, viêm tụy cấp hoại tử… Chẩn đoán phân biệt đôi khi khó khăn: chụp phim bụng đứng xác định hơi ổ bụng, dịch xả như dịch phân gợi ý thủng ruột, xét nghiệm amylase dịch xả.
Điều trị
Mục tiêu – nguyên tắc điều trị
Người bệnh VPM cần nhập viện, thăm khám các triệu chứng cơ năng và thực thể, lấy mẫu dịch lọc làm xét nghiệm, truyền dịch khi hạ huyết áp, dùng thuốc giảm đau và an thần.
Xét nghiệm mẫu dịch lọc:
Đếm số lượng và thành phần các loại bạch cầu.
Nhuộm Gram tìm vi trùng, soi tươi tìm nấm.
Cấy vi trùng và nấm.
Xét nghiệm dịch chân catheter/ đường hầm, chụp phim bụng đứng không sửa soạn nếu nghi ngờ có kèm bệnh lý ổ bụng, cấy máu nếu người bệnh có dấu hiệu choáng nhiễm trùng và xác định các yếu tố nguy cơ khác nếu có.
Sau khi lấy mẫu dịch lọc làm các xét nghiệm, kháng sinh được dùng ngay lập tức.
Kháng sinh thường được pha ngâm trong ổ bụng vì đạt được nồng độ cao trong phúc mạc so với tiêm bằng đường tĩnh mạch.
Điều trị VPM theo phác đồ hướng dẫn của Hiệp hội Lọc màng bụng Thế giới năm 2010.
Người bệnh VPM trong quá trình điều trị cần được theo dõi các triệu chứng cơ năng và thực thể, màu sắc dịch lọc, đếm số lượng bạch cầu trong dịch lọc.
Xử trí tức thời (dành cho điều dưỡng)
Khi phát hiện dịch đục → kiểm tra các dấu hiệu và triệu chứng của nhiễm trùng chân ống và đường hầm, báo cho bác sĩ biết sau đó tiến hành ngay các bước sau:
Bước 1: Lắc đều túi dịch xả, rồi lấy 2 mẫu nghiệm.
Mẫu 1:
Đếm tế bào (xem thành phần và số lượng các loại tế bào bạch cầu, hồng cầu, tế bào thoái hóa. Trong đó chú ý đến số lượng và thành phần các loại bạch cầu).
Nhuộm Gram xác định các loại vi trùng và soi tươi tìm nấm.
Mẫu 2:
Cấy dịch lọc (vi trùng, nấm) và làm kháng sinh đồ.
Bước 2: Rửa màng bụng 3 lần với túi dịch lọc 2 lít 1,5% có pha 500 đơn vị Heparin trong mỗi lít dịch.
Bước 3: Hỏi tiền sử về dị ứng thuốc của người bệnh, nếu không có dị ứng với kháng sinh Cephalosporin thì báo cho bác sĩ để sử dụng ngay kháng sinh theo kinh nghiệm Cefazolin + Ceftazidim.
Cách lấy mẫu nghiệm
Đếm tế bào dịch lọc: Trộn đều túi dịch lọc, rút 7 ml dịch cho vào ống có EDTA (dịch lọc đã để quá 3 – 5 giờ trước khi cho vào ống có EDTA thì sẽ khó phân biệt được các loại tế bào).
Cấy dịch lọc: Cấy phần cặn lắng: trộn đều túi dịch lọc, lấy ra 50 ml cho vào ống nghiệm và đặt vào máy quay li tâm, sau đó cấy phần cặn lắng. Phương pháp này có tỉ lệ cấy âm tính
Dùng lọ cấy máu (khi phòng xét nghiệm vi sinh không có máy quay li tâm cỡ ống nghiệm 50ml): Trộn đều túi dịch lọc rồi cho vào lọ cấy máu 10 ml dịch lọc. Phương pháp này cho tỉ lệ cấy âm tính khoảng 20%.
Tỉ lệ cấy âm tính không nên vượt quá 20%.
Nếu nghi ngờ VPM lao có thể làm thêm:
Xét nghiệm PCR lao dịch xả.
Nhuộm tiêu bản của dịch xả với thuốc nhuộm Ziehl- Neelsen (độ nhạy thấp). Có thể làm tăng độ nhạy của phương pháp Ziehl-Neelsen bằng cách quay ly tâm 100 – 150 ml mẫu dịch xả rồi lấy phần cặn làm tiêu bản nhuộm.
Cấy phần cặn sau quay ly tâm trên môi trường thạch và môi trường lỏng.
Điều trị cụ thể
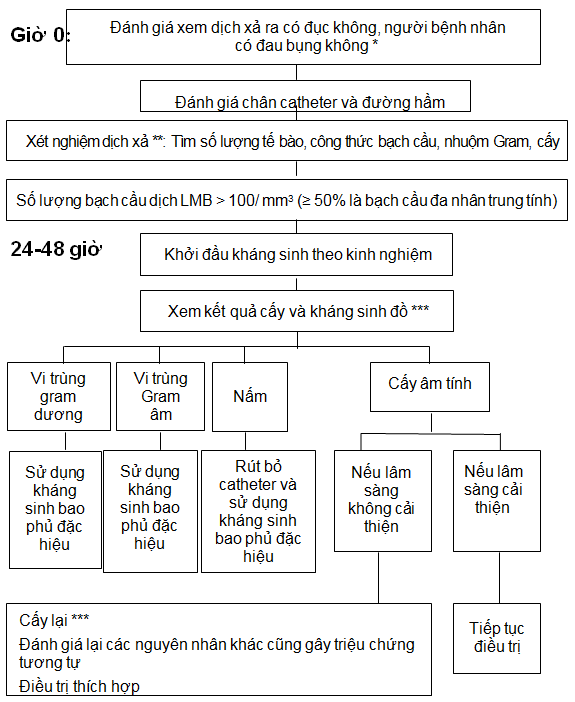
Sơ đồ 1. Đánh giá người bệnh và xét nghiệm cận lâm sàng trong trường hợp VPM.
*Để chẩn đoán nguyên nhân dịch xả thẩm phân đục, xem sơ đồ 3.
**Ở người bệnh LMB sử dụng máy thay dịch tự động, nếu dịch xả ra rất đục, có thể gửi mẫu dịch đầu tiên đến phòng xét nghiệm. Trong trường hợp nghi ngờ hoặc người bệnh có triệu chứng nhưng dịch xả trong, thu mẫu nghiệm sau một thời gian ngâm bụng tối thiểu 2 giờ. Đối với người bệnh LMB sử dụng máy thay dịch tự động không có lần trao đổi dịch ban ngày, cho vào 1 lít dịch LMB, sau đó ngâm dịch trong 1-2 giờ. Xả dịch, khảo sát độ đục của dịch và gửi xét nghiệm đếm tế bào, nhuộm Gram và cấy. Với người bệnh thẩm phân bằng máy thay dịch tự động đến khám vào ban đêm, chẩn đoán dựa trên tỉ lệ phần trăm bạch cầu đa nhân trung tính (> 50%) hơn là số lượng tuyệt đối của bạch cầu (số lượng bạch cầu phụ thuộc một phần vào thời gian ngâm dịch).
***Tiếp tục đánh giá và điều chỉnh điều trị dựa trên kết quả cấy và kháng sinh đồ, xem thêm các phần tiếp sau.
*Tiếp tục đánh giá và thay đổi điều trị dựa trên kết quả cấy và kháng sinh đồ. Với từng loại vi trùng riêng biệt, xem các phần tiếp sau. Thời gian ngâm dịch có kháng sinh trong trường hợp LMB ngắt quãng tối thiểu phải là 6 giờ.
** Nếu trung tâm LMB có tỉ lệ tụ cầu kháng methicillin gia tăng, cân nhắc sử dụng vancomycin.
Sơ đồ 2. Điều trị kháng sinh theo kinh nghiệm
***Nếu người bệnh dị ứng cephalosporin, aztreonam là kháng sinh thay thế cho ceftazidim hoặc cefepime. Vancomycin và ceftazidime có thể pha chung trong dung dịch lLMB có thể tích lớn hơn 1 lít. Tuy nhiên chúng không tương hợp nếu được trộn chung trong cùng xi lanh hoặc túi dịch LMB trống để truyền lại. Không nên thêm aminoglycoside chung với kháng sinh nhóm penicillin trong cùng một lần trao đổi dịch vì hai thuốc không tương hợp.
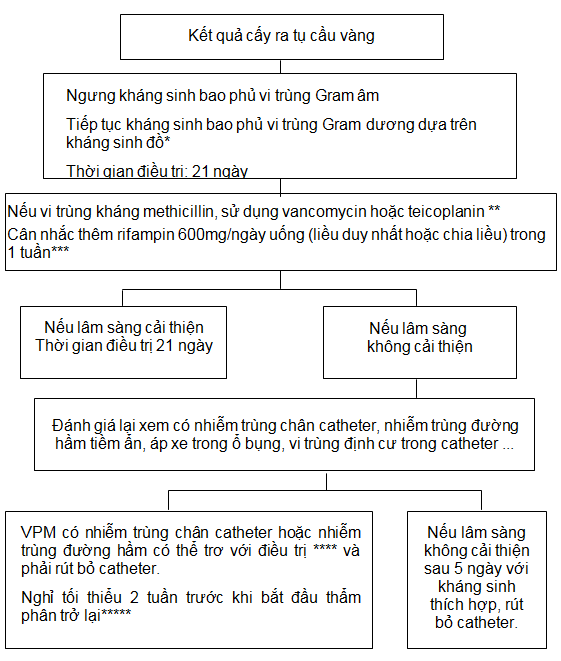
Sơ đồ 3. VPM do tụ cầu vàng
VPM do tụ cầu vàng có liên quan lây nhiễm do tiếp xúc hoặc nhiễm trùng catheter.
*Nếu tụ cầu vàng kháng vancomycin, nên sử dụng linezolid, daptomycin hoặc quinupristin/dalfopristin.
**Có thể sử dụng Teicoplanin liều 15mg/kg mỗi 5-7 ngày
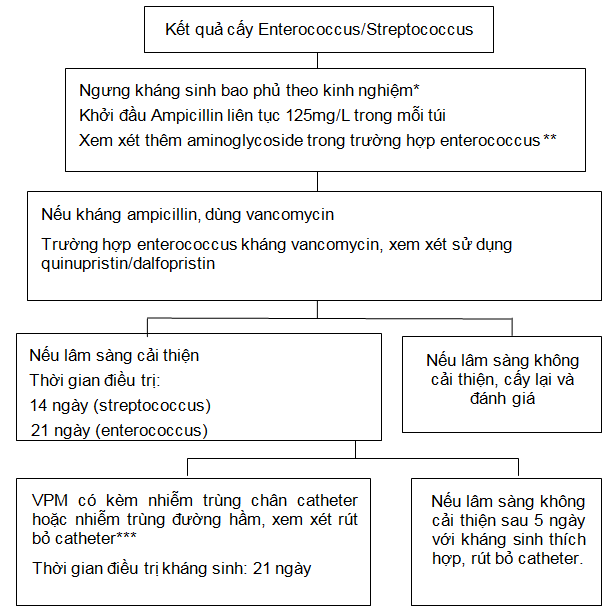
Sơ đồ 4. VPM do Enterococcus/ Streptococcus.
***Ở vùng dịch tễ lao, nên giới hạn sử dụng rifampin để điều trị tụ cầu vàng.
****Trơ với điều trị được định nghĩa là không đáp ứng với kháng sinh thích hợp trong 5 ngày
***** Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu lại LMB có thể điều chỉnh tùy theo diễn tiến lâm sàng.
*Lựa chọn điều trị luôn phải được hướng dẫn bởi kháng sinh đồ. Nếu dùng linezolid cho VRE (enterococcus kháng vancomycin), ghi nhận có ức chế tủy sau 10-14 ngày điều trị.
**Ghi chú: Khuyến cáo điều trị trên đây là những khuyến cáo của Tiểu ban cố vấn đặc biệt của Hội Lọc màng bụng Quốc tế về biến chứng nhiễm trùng liên quan LMB [41]. Công ty Baxter Healthcare được biết trong y văn có tài liệu ghi nhận hiện tượng bất hoạt aminoglycoside bởi ampicillin trong các dung dịch đường chích. Tờ hướng dẫn của nhà sản xuất cũng cảnh báo không nên trộn chung những kháng sinh này trong cùng một dung dịch (xem tài liệu tham khảo). Baxter Healthcare đề nghị các bác sĩ cần có những đánh giá y khoa đúng đắn khi lựa chọn phối hợp kháng sinh trong điều trị VPM.
***Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo diễn tiến lâm sàng.
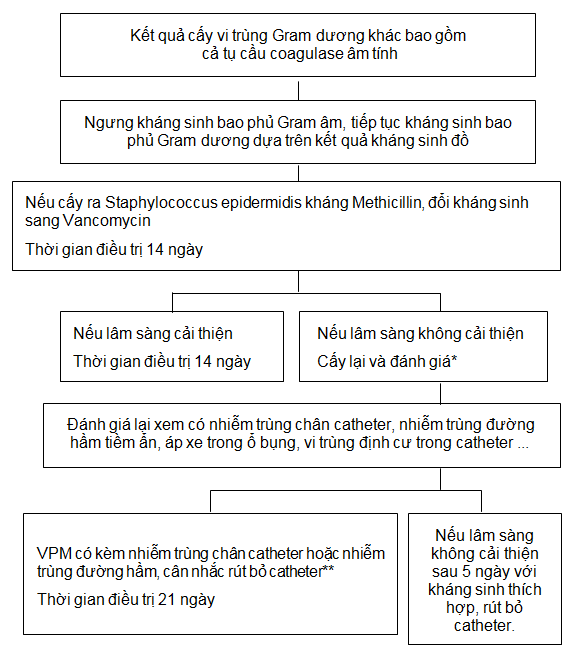
Sơ đồ 5. VPM do một loại vi trùng Gram dương khác
Nhiễm trùng do vi trùng Gram dương đơn độc có liên quan lây nhiễm do tiếp xúc hoặc nhiễm trùng catheter.
*Tụ cầu coagulase âm tính đôi khi có thể dẫn đến VPM tái phát, có lẽ có sự liên quan của lớp dịch mỏng trong lòng catheter (biofilm).
**Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
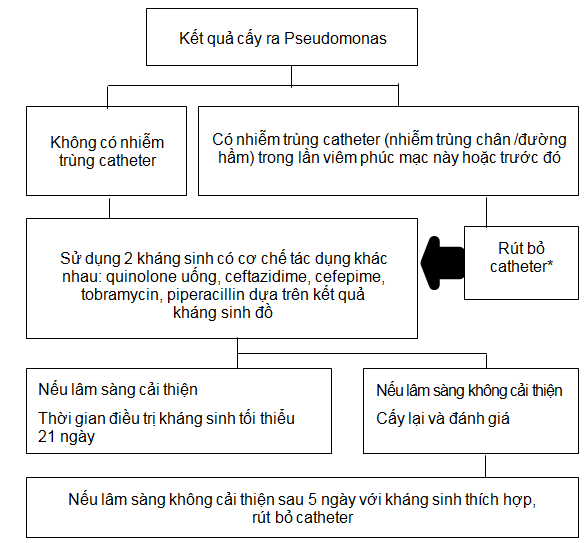
Sơ đồ 6. VPM do Pseudomonas.
Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
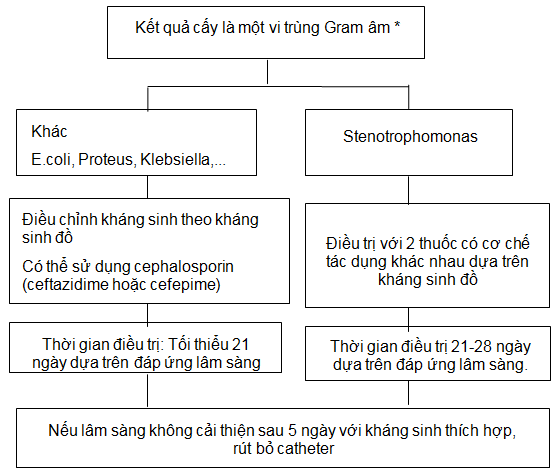
Sơ đồ 7. VPM do một vi trùng Gram âm khác.
Nhiễm trùng do một loại vi trùng gram âm có liên quan lây nhiễm tiếp xúc, nhiễm trùng chân catheter hoặc vi trùng di chuyển qua thành ruột (trong trường hợp táo bón/ viêm ruột).
*Lựa chọn kháng sinh điều trị luôn luôn nên dựa trên kháng sinh đồ.
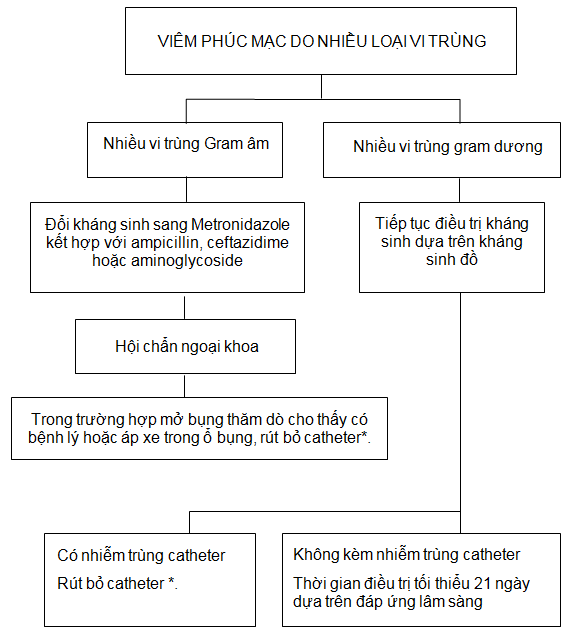
Sơ đồ 8. VPM do nhiều loại vi trùng.
VPM do nhiều loại vi trùng Gram dương có thể do lây nhiễm tiếp xúc. VPM do nhiều loại vi trùng Gram âm có thể liên quan bệnh lý trong ổ bụng.
*Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
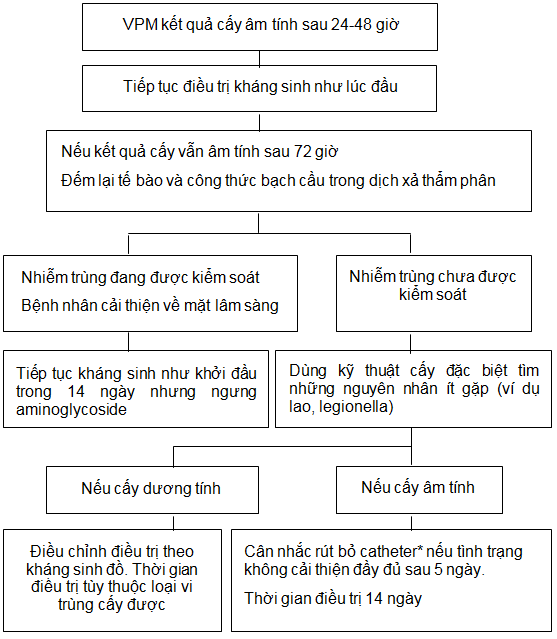
Sơ đồ 9. VPM kết quả cấy âm tính
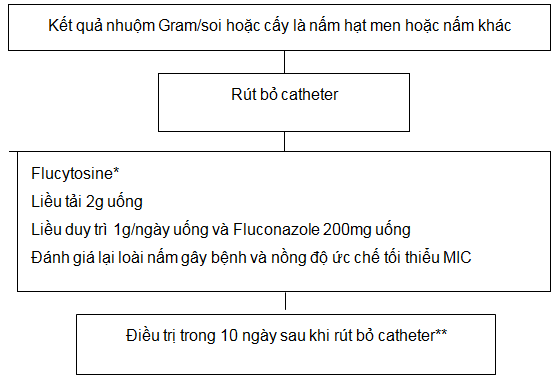
Sơ đồ 10. VPM do nấm.
VPM do nấm điển hình theo sau những đợt điều trị kháng sinh:
*Theo dõi nồng độ thuốc trong máu thường xuyên để tránh biến chứng độc tủy xương. Flucytosine uống có thể không có ở mọi vùng địa dư.
**Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
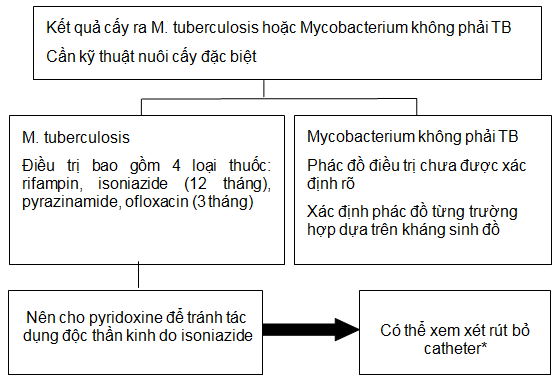
Sơ đồ 11. VPM do Mycobacterium
*Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
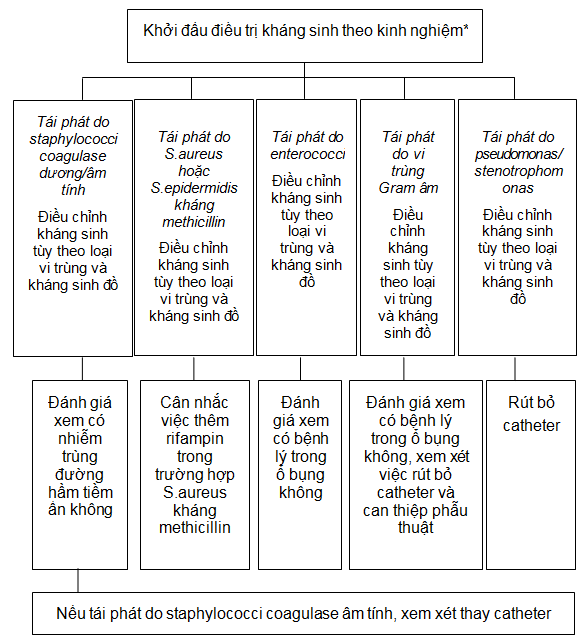
Sơ đồ 12. VPM tái phát
Là một đợt VPM khác gây bởi cùng loại tác nhân gây bệnh của lần VPM trước đó và xảy ra trong vòng 4 tuần sau khi kết thúc đợt điều trị kháng sinh.
Nếu lâm sàng không đáp ứng sau 96 giờ, xem xét việc rút bỏ catheter. Đặt lại catheter LMB hay không tùy thuộc vào khả năng được lọc máu bằng TNT, có áp xe trong ổ bụng, nhiễm trùng chân catheter hoặc nhiễm trùng đường hầm không, sự lựa chọn của người bệnh và bác sĩ điều trị. Nếu tái phát thêm xảy ra sau khi có đáp ứng về lâm sàng, khuyến cáo là rút bỏ catheter sau đó đặt lại.
* Xem phần điều trị theo kinh nghiệm.
** Thời gian điều trị kháng sinh sau khi rút bỏ catheter và thời điểm bắt đầu LMB trở lại có thể thay đổi tùy theo bệnh cảnh lâm sàng.
Bảng 2. Khuyến cáo cho người bệnh LMB lưu động liên tục
Liều dưới đây áp dụng cho người bệnh vô niệu.
Đối với người bệnh có lượng nước tiểu >100mL/ngày, nên tăng liều lên khoảng 25%
|
|
Ngắt quãng Cho 1 lần trao đổi dịch 1 lần/ ngày |
Liên tục mg/L dịch tất cả các lần trao đổi dịch |
|
Aminoglycoside Amkacin Gentamycin Neltimicin Tobramycin |
2mg/kg 0,6 mg/kg 0,6 mg/kg 0,6 mg/kg |
LT 25, LDT 12 LT 8, LDT 4 LT 8, LDT 4 LT 8, LDT 4 |
|
Cephalosporin Cephazolin Cefepime Cephalothin Cephradine Ceftazidime Ceftizoxime |
15mg/kg 1g 15mg/kg 15mg/kg 1000 – 1500 mg 1000 mg |
LT 500, LDT 125 LT 500, LDT 125 LT 500, LDT 125 LT 500, LDT 125 LT 500, LDT 125 LT 250, LDT 125 |
|
Penicillin Azlocillin Ampicillin Oxacillin Nafcillin Amoxicillin Penicillin G |
KSL KSL KSL KSL KSL KSL |
LT 500, LDT 250 LDT 125 LDT 125 LDT 125 LT 250-500, LDT 50 LT 50.000 UI, LDT 25.000 UI |
|
Quinolone Ciprofloxacin |
KSL |
LT 50, LDT 25 |
|
Kháng sinh khác Vancomycin Aztreonam |
15-30 mg/kg mỗi 5-7 ngày KSL |
LT 1000, LDT 25 LT 1000, LDT 250 |
|
Thuốc kháng nấm Amphotericin B |
Không áp dụng |
1.5 |
|
Phối hợp Ampicillin/sulbactam Imipenem/cilistatin Quinupristin/dalfopristin |
2g mỗi 12 giờ 1g 2 lần/ngày 25mg/L trong các túi dịch xen kẽ* |
LT 1000, LDT 100 LT 500, LDT 200 |
LT: Liều tải, LDT: Liều duy trì, KSL: Không số liệu.
*dùng phối hợp với 500mg đường tĩnh mạch 2 lần/ngày. Bảng được dùng/ chỉnh sửa với sự cho phép, tạp chí Peritoneal Dialysis International, 2005.
Bảng 3. Liều lượng kháng sinh đường phúc mạc cho người bệnh LMB dùng máy thay dịch tự động.
|
Thuốc |
Vancomycin |
|
Liều IP |
Liều tải 30mg/kg IP trong chu kỳ ngâm dịch dài, liều lặp lại 15mg/kg IP trong chu kỳ ngâm dịch dài mỗi 3 – 5 ngày, theo dõi nồng độ thuốc trong máu (ý kiến tham khảo) |
|
|
Cefazolin |
|
Liều IP |
20mg/kg IP mỗi ngày, trong chu kỳ ngâm dịch dài |
|
|
Tobramycin |
|
Liều IP |
Liều tải 1,5mg/kg, trong chu kỳ ngâm dịch dài, sau đó dùng 0,5mg/kg IP trong chu kỳ ngâm dịch dài ban ngày, dùng mỗi ngày |
|
|
Fluconazole |
|
Liều IP |
200mg IP trong một chu kỳ một ngày, mỗi 24-48 giờ |
|
|
Cefepime |
|
Liều IP |
1g IP trong một chu kỳ một ngày (Bằng chứng từ các số liệu chưa công bố) |
IP: Dùng đường phúc mạc.
Bảng được dùng/ chỉnh sửa với sự cho phép, tạp chí Peritoneal Dialysis International, 2005.
Chỉ định rút catheter
VPM do nấm.
VPM kháng trị (không đáp ứng điều trị kháng sinh thích hợp sau 5 ngày).
VPM tái phát hơn 3 lần.
Nhiễm trùng đường hầm và lối ra kháng trị.
Xem xét rút catheter nếu không đáp ứng điều trị:
VPM do lao (sau 2 tuần điều trị).
VPM do nhiều loại vi trùng đường ruột.