Đại cương
Thông liên nhĩ (TLN) là một bệnh tim bẩm sinh khá thường gặp và trong số các thể, TLN lỗ thứ phát lại thường gặp nhất. Việc điều trị có nhiều tiến bộ, trong đó việc bít lỗ thông liên nhĩ cho các người bệnh bị TLN kiểu lỗ thông thứ phát, là một tiến bộ quan trọng, cho phép điều trị triệt để cho người bệnh không cần phẫu thuật.
Hiện nay, dụng cụ phổ biến để bít TLN là dùng loại có dạng hình dù với 2 đĩa, bằng khung nitinol nhớ hình có màng bọc bằng polyutheran.
Chỉ định
Thông liên nhĩ (TLN) kiểu lỗ thứ phát, kích thước lỗ thông đo trên siêu âm qua thành ngực và siêu âm qua thực quản ≤ 34 mm.
Có gờ xung quanh lỗ thông đủ rộng (> 5 mm): gờ van nhĩ thất, gờ tĩnh mạch phổi phải, gờ động mạch chủ, xoang vành. Với một số trung tâm có kinh nghiệm, gờ phía động mạch chủ có thể ngắn hơn.
Luồng thông lớn, shunt trái – phải là chính, có tăng cung lượng tim qua lỗ thông với (Qp/Qs>1,5).
Người bệnh tăng gánh buồng tim phải và có giảm oxy.
Người bệnh có dấu hiệu rối loạn nhịp nhĩ, tắc mạch nghịch thường cũng có chỉ định bít lỗ thông, cho dù dòng shunt nhỏ..
Chưa có tăng áp lực động mạch phổi cố định.
Chống chỉ định
Hình thái giải phẫu TLN lỗ thứ hai không phù hợp cho bít TLN bằng dụng cụ qua da: lỗ thông quá lớn > 34mm; các gờ ngắn (
Các thể thông liên nhĩ khác:
TLN kiểu xoang tĩnh mạch
TLN thể xoang vành
TLN lỗ thứ nhất
TLN hình sàn
TLN với các bất thường tim bẩm sinh khác cần phẫu thuật sửa chữa toàn bộ
Shunt phải-trái với bão hoà oxy đại tuần hoàn
TLN có tăng áp lực động mạch phổi cố định -Có rối loạn về đông máu và chảy máu.
Đang có một bệnh nặng hoặc cấp tính khác.
Dị ứng thuốc cản quang…
Chuẩn bị
Người thực hiện
02 bác sĩ và 02 kỹ thuật viên phòng chuyên ngành tim mạch can thiệp
Người bệnh
Người bệnh được giải thích kỹ về thủ thuật và đồng ý làm thủ thuật và ký vào bản cam kết làm thủ thuật.
Kiểm tra lại các tình trạng bệnh đi kèm,chức năng thận..
Với các người bệnh trẻ em cần gây mê nội khí quản do đó phải Người bệnh chu đáo như trước khi phẫu thuật.
Với các người bệnh lớn hơn 12 tuổi có thể tiến hành thủ thuật bằng gây tê tại chỗ. Đối với các người bệnh nhỏ tuổi cần gây ngủ phối hợp với các thuốc giảm đau trong quá trình thủ thuật.
Trước thủ thuật, tiêm kháng sinh dự phòng cho người bệnh
Phương tiện
Bàn để dụng cụ: bao gồm bộ bát vô khuẩn, áo phẫu thuật, găng tay, toan vô khuẩn.
Gạc vô khuẩn; bơm 5ml, 10ml, 20ml, 50ml; dụng cụ ba chạc.
Bộ dụng cụ mở đường vào tĩnh mạch đùi: bộ sheath, kim chọc mạch, thuốc gây tê tại chỗ (Lidocain hoặc Novocain). Trong trường hợp cần thiết có thể dùng thêm đường động mạch quay.
Ống thông MP (multipurpose)
Wire cứng (stiff wire), kích cỡ 0.035 inch x 300 cm
Bóng AGA đo kích thước lỗ thông liên nhĩ, gồm cả bơm và thước đo.
Dù bít thông liên nhĩ (có đủ các cỡ để lựa chọn)
Hệ thống đưa dụng cụ (delivery sheath) có đường kính từ 6F đến 14F bao gồm ống thông, dây dẫn, khúc nối và dây cáp vít vào dụng cụ.
Thuốc cản quang pha với nước muối sinh lý theo tỉ lệ 1:5
Hồ sơ bệnh án
Được hoàn thiện theo quy định của Bộ Y tế.
Các bước tiến hành
Sát trùng da rộng rãi khu vực tạo đường vào mạch máu
Mở đường vào tĩnh mạch đùi phải
Thông tim phải đo các thông số về huyết động và bão hoà ô-xy.
Sử dụng ống thông MP đưa từ tĩnh mạch đùi lên động mạch phổi. Đánh giá áp lực động mạch phổi và đảm bảo không có hẹp van động mạch phổi phối hợp.
Kéo ống tông về nhĩ phải, đưa qua lỗ TLN sang nhĩ trái và đưa vào tĩnh mạch phổi. Tốt nhất là tĩnh mạch phổi trái trên.
Đưa guidewire cứng vào tĩnh mạch phổi, rút ống thông và lưu lại guidewire.
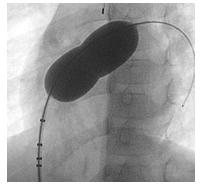
Sử dụng bóng đo kích thước TLN.
Đẩy bóng trên guidewire cứng lên lỗ thông liên nhĩ. Bơm bóng bằng thuốc cản quang tại vị trí lỗ TLN. Ngừng bơm khi xuất hiện rõ eo bóng.
Sử dụng siêu âm qua thực quản để quan sát xem bóng đã bít hoàn toàn lỗ thông chưa.
Đo kích thước eo bóng trên phim chụp mạch dựa vào các điểm mốc trên bóng.
Làm xẹp bóng, rút bóng ra khỏi cơ thể. Đo lại kích thước bóng bằng cách bơm một lượng thuốc cản quang tương tự.
Xác định kích thước lỗ TLN theo ba phương pháp: trên phim chụp mạch, trên siêu âm qua thực quản, và phương pháp đo trực tiếp ở ngoài.
Hình 17.1 : Đo kích thước lỗ thông bằng bóng
Chọn dụng cụ bít TLN. Kích cỡ dụng cụ thường lớn hơn 1 mm so với kích thước lỗ TLN đo được.
Qua guidewire cứng, đẩy delivery sheath vào nhĩ trái
Dụng cụ bít TLN sẽ được bắt vít vào dây cáp, kéo thẳng ra trong khúc nối và đẩy vào lòng của delivery sheath.
Khi dụng cụ đã lên đến đầu trong của delivery sheath, từ từ đẩy dụng cụ vào trong nhĩ trái để mở cánh nhĩ trái. Sau đó từ từ kéo dụng cụ về để mở cánh nhĩ phải trong nhĩ phải.
Kiểm tra phim chụp mạch ở tư thế nghiêng trái chếch đầu, đảm bảo 2 cánh của dù không chạm nhau.
Tiến hành làm siêu âm tim và chụp kiểm tra lại các tư thế, đảm bảo dù nằm đúng vị trí với 2 cánh nằm 2 bên, vách liên nhĩ ở giữa và không có sự biến dạng dù….
Sau khi đã chắc chắn dù nằm đúng vị trí, tháo dù và rút toàn bộ hệ thống ra.
Nếu cần có thể đo lại áp lực động mạch phổi và chụp lại động mạch phổi để đảm bảo không còn shunt tồn lưu qua vách liên nhĩ.
Theo dõi
Người bệnh được kiểm tra lại trên siêu âm sau khi bít TLN.
Tất cả các người bệnh được dùng aspirin 6 tháng và phòng viêm nội tâm mạc nhiễm khuẩn trong vòng 1 năm.
Tai biến và xử trí
Các biến chứng có thể gặp:
Tắc mạch do khí, huyết khối: cần chú ý chống đông, đuổi khí …
Tràn dịch màng tim: do thủng, rách thành nhĩ, tiểu nhĩ… liên quan đến việc thao tác kỹ thuật: cần phát hiện sớm, chọc dẫn lưu sớm, liên hệ bác sỹ phẫu thuật sớm..
Biến chứng di lệch/rơi dù khỏi vị trí: biến chứng có thể xuất hiện ngay sau khi thả dù hoặc một vài ngày sau can thiệp. Theo dõi người bệnh sát, nếu thấy rơi ngay sau can thiệp thì cần báo phẫu thuật sớm. Với người bệnh đã về bệnh phòng hoặc sau đó, khi co biểu hiện bất thường, nhất là có ngoại tâm thu thất thì cần làm siêu âm xác định sớm để có hướng phẫu thuật. Trong trường hợp dù bị rơi mà mắc vào đường ra thất phải hoặc động mạch phổi, thì trong lúc chờ đợi phẫu thuật cần dùng dụng cụ basket/snare kéo về nhĩ phải và cố định ở đó.
Biến chứng tan máu: do còn tồn lưu shunt, thường ít gặp, cần phải theo dõi sát, truyền dịch đầy đủ…
Các biến chứng khác: chỗ chọc mạch; chảy máu, nhiễm trùng… theo dõi như quy trình can thiệp nói chung.
Tài liệu tham khảo
Transcatheter closure of secundum atrial septal defect. Shimpo H, Hojo R, Ryo M, Konuma T, Tempaku H. Gen Thorac Cardiovasc Surg. 2013 Jun 1
Transcatheter device closure of atrial septal defects in patients above age 60. Ströker E, Van De Bruaene A, De Meester P, Van Deyck K, Gewillig M, Budts W. Acta Cardiol. 2013 Apr;68(2):127-32.
Transcatheter device closure of atrial septal defects: a safety review. Moore J, Hegde S, El-Said H, Beekman R 3rd, Benson L, Bergersen L, Holzer R, Jenkins K, Ringel R, Rome J, Vincent R, Martin G; ACC IMPACT Steering Committee. JACC Cardiovasc Interv. 2013 May;6(5):433-42.
Transcatheter closure of secundum atrial septal defects. Kazmouz S, Kenny D, Cao QL, Kavinsky CJ, Hijazi ZM. J Invasive Cardiol. 2013 May;25(5):257-64.
Transcatheter Interatrial Septal Defect Closure in a Large Cohort:Midterm Follow-up Results. Aytemir K, Oto A, Ozkutlu S, Canpolat U, Kaya EB, Yorgun H, Sahiner L, Sunman H, Ateş AH, Kabakçı G. Congenit Heart Dis. 2013 Apr 22.