Đại cương
Từ thế ký 18 các thầy thuốc ở châu Âu đã mô tả các triệu chứng và dấu hiệu khi bệnh nhân bị nhịp tim chậm. Rober Adams năm 1827 và William Stokes năm 1864 đều mô tả cơn ngất do nhịp tim chậm cơn Adams – Stokes). Năm 1899 Karel Wenckebach phát hiện triệu chứng bloc tim có chu kỳ khi bắt mạch quay. Năm 1924 Woldermar Mobitz đã mô tả các mức độ bloc nhĩ thất.
Nút nhĩ thất nằm ở nội mạc cơ nhĩ phải trên lá vách của van ba lá và cũng có khả năng tạo nhịp với tần số 45 – 50ck/p. Nút nhĩ thất có vai trò nhận xung kích thích từ nút xoang và dẫn truyền xuống bó His, nhánh phải, nhánh trái, cho tới mạng lưới Purkinje lan truyền xung động tới các tế bào cơ tim.
Bloc nhĩ thất là một trong những loại rối loạn dẫn truyền hay gặp nhất. Do tổn thương thực thể hay cơ năng tại nút nhĩ thất hay thân bó His hoặc cả hai nhánh phải và trái làm cho sự dẫn truyền xung động từ tâm nhĩ xuống tâm thất bị chậm lại hay ngừng trệ.
Nguyên nhân
Do ảnh hưởng của một số loại thuốc:
Digoxin.
Chẹn beta giao cảm.
Chẹn kênh calci.
Một số loại thuốc chống loạn nhịp.
Bệnh tim thiếu máu cục bộ:
Nhồi máu cơ tim cấp.
Bệnh động mạch vành mạn tính.
Thoái hoá tiên phát đường dẫn truyền nhĩ thất:
Bệnh Lenegre.
Bênh tim bẩm sinh:
Bloc nhĩ thất hoàn toàn bẩm sinh.
Thông liên nhĩ lỗ thứ nhất.
Cảo gốc các động mạch lớn.
Bệnh van tim.
Bệnh cơ tim:
Bệnh cơ tim thâm nhiễm.
Bệnh Sarcoid, bệnh nhiễm sắc tố sắt.
Nhiễm trùng, viêm cơ tim:
Viêm nội tâm mạc nhiễm khuẩn.
Viêm cơ tim (Chagas, bệnh Lyme, thấp tim, sởi,…).
Bệnh van tim do bệnh chất tạo keo.
Rối loạn chuyển hoá:
Tăng kali máu.
Tăng magnesi máu.
Bệnh nội tiết: bệnh Addison.
Chấn thương:
Mổ tim.
Điều trị phóng xạ.
Thông tim và các điều trị can thiệp, đặc biệt là triệt đốt các đường dẫn truyền bất thường trong tim.
Khối u.
Bệnh hệ thần kinh tự động:
Hội chứng xoang cảnh.
Ngất do cường phế vị.
Rối loạn thần kinh cơ:
Phì đại cơ.
Phân loại bloc nhĩ thất
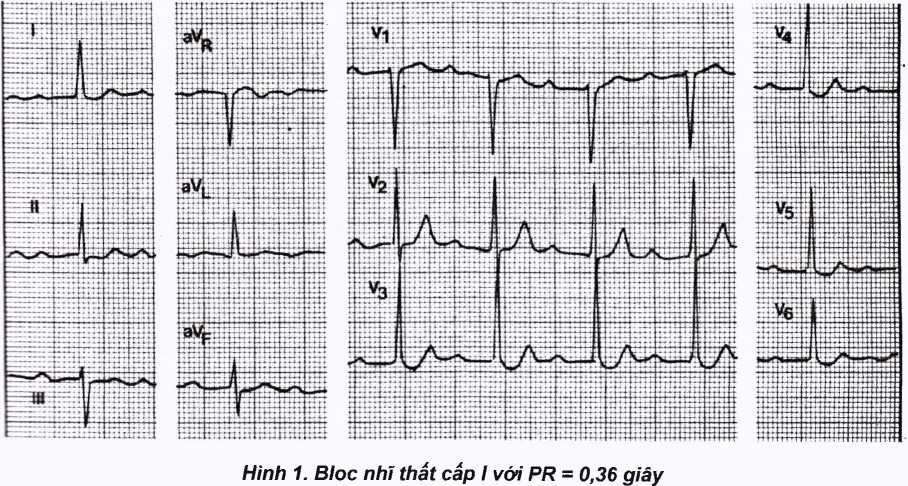
Bloc nhĩ thất cấp i
Là hiện tượng dẫn truyền chậm trễ từ tâm nhĩ xuống tâm thất, biểu hiện bằng đoạn PQ (PR) kéo dài trên điện tâm đồ > 0,20 giây. Hiện tượng này có thể gặp ờ người bình thường hoặc trong một số bệnh lý của tim.
Bloc nhĩ thất cấp ii
Kiểu Mobitz I hay còn gọi là chu kỳ Wenckebach: biểu hiện bằng đoạn PQ (PR) trên điện tâm đồ bị dài dần ra đến một lúc nào đó sẽ chỉ còn sóng p mà không có phức bộ QRS đi kèm (tức là có một nhịp nghỉ thất). Sau đó chu kỳ lại được lặp lại tương tự. Bloc nhĩ thất cấp II kiểu chu kỳ Wenckebach thường do tổn thương ờ nút nhĩ thất gây ra và thường do tình trạng cấp tính như: nhồi máu cơ tim, thấp tim cấp. ngộ độc digoxin, … gây ra. Nói chung, rối loạn nhịp này thường tạm thời, dễ hồi phục về nhịp xoang bình thường, hiếm khi chuyển thành bloc nhĩ thất hoàn toàn.
Kiểu Mobitz II: biểu hiện bằng những nhát bóp của tim bị bloc xen kẽ vào những nhát bóp nhịp xoang bình thường, mức độ bloc có thể là 2/1; 3/1, …
Bloc nhĩ thất cấp III hay bloc nhĩ thất hoàn toàn: là tình trạng đường dẫn truyền từ nhĩ xuống thất bí tắc nghẽn hẳn, nhĩ sẽ đập theo nhịp của nhĩ, còn thất sẽ đập theo nhịp riêng của nó.
Triệu chứng lâm sàng
Phụ thuộc vào mức độ nhịp tim chậm và sự dung nạp của từng bệnh nhân.
Triệu chứng cơ năng
Nếu bloc nhĩ thất cấp I, hoặc bloc nhĩ thất cấp II, cấp III có nhịp thất chậm ít, bệnh nhân có thể không có triệu chứng gì cả.
Nhưng nếu nhịp tim chậm nhiều thì lượng máu từ tim đến các cơ quan, trong đó có não bị giảm sút. Do đó, bệnh nhân có thể thấy choáng váng thoảng qua, mất thăng bằng và có khi bị xỉu hay thậm chí bị ngất (Hội chứng Adams – Stokes). Khi xảy ra cơn ngất, thì bệnh nhân mất ý thức, tay chân co quắp, sùi bọt mép.
Triệu chứng thực thể
Trong bloc nhĩ thất cấp III nghe tim thấy nhịp tim chậm (30 – 40 chu kỳ/phút) và đều.
Có thể nghe thấy “tiếng đại bác” do có sự trùng hợp đi gần nhau giữa co bóp tâm nhĩ và tâm thất trong bloc nhĩ thất cấp III.
Huyết áp tối đa thường tăng và huyết áp tối thiểu thường giảm vì nhịp thất chậm sẽ làm cho thời gian tâm trương dài ra.
Biểu hiện trên điện tâm đồ
Bloc nhĩ thất cấp i
Khoảng PQ (PR) > 0,20 giây.
Mỗi sóng p đều có một phức bộ QRS đi sau.
Khoảng PQ (PR) thường dài từ 0,20 đến 0,40 giây.
Đôi khi PR có thể dài tới 0,60 giây hoặc hơn làm cho nó có thể chồng lên sóng T của thất đồ trước.
Bloc nhĩ thất cấp ii
Có 2 loại bloc nhĩ thất cấp II: Mobitz I và Mobitz II.
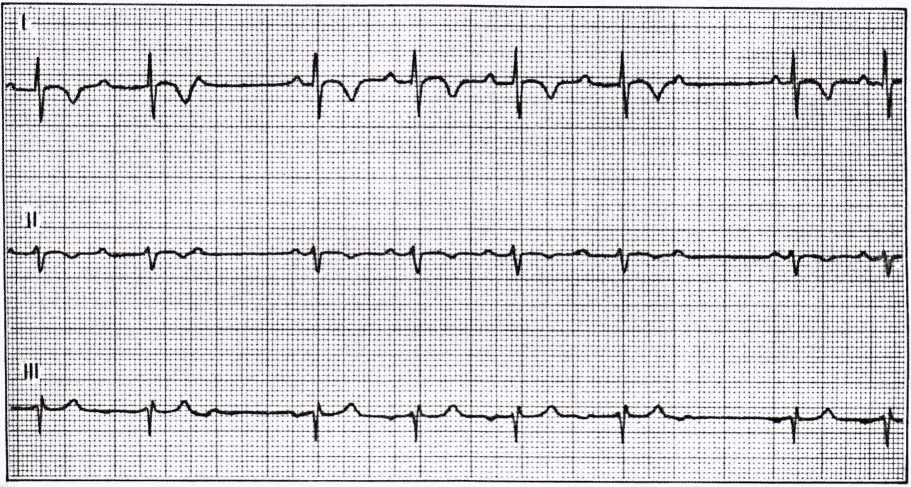
Bloc nhĩ thất cấp II Mobitz I (chu kì VVenckebach):
Mỗi chu kỳ gồm 3, 4, 5, các nhát bóp.
Trong mỗi chu kỳ khoảng PR dài dần ra cho đến khi 1 sóng bị bloc.
Có sự ngắn dần của khoảng RR trong mỗi chu kỳ cho đến khi sóng p bị bloc.
Khoảng RR có sóng p bị bloc ngắn hơn 2 RR.
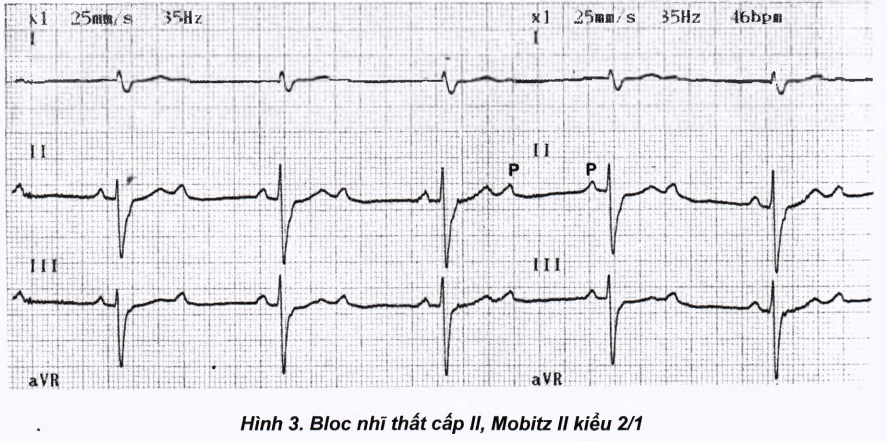
Bloc nhĩ thất cấp II Mobitz II:
Có một số xung động từ trên nhĩ không dẫn truyền được xuống thất, thể hiện bằng một số sóng P không có QRS đi sau.
Có thể cứ 1, 2, 3 nhát bóp có đủ P đi kèm với QRS thì lại có một sóng P không có QRS đi kèm. Nếu Bloc có quy luật đều đặn theo tỉ lệ cứ 2 sóng P có 1 QRS thì gọi là bloc 2/1; 3 sóng P có 1 QRS gọi là Bloc 3/1. … cứ thế ta có bloc 4/1; 5/1;…
Các khoảng PQ của nhưng nhát bóp dẫn truyền được từ nhĩ xuống thất đều bằng nhau, không thay đổi.
Khi gắng sức hoặc các thuốc làm tăng tần số xoang (tăng tần số P) có thể làm mức bloc tăng lên.
Hình 2. Bloc nhĩ thất cấp II, Mobitz I
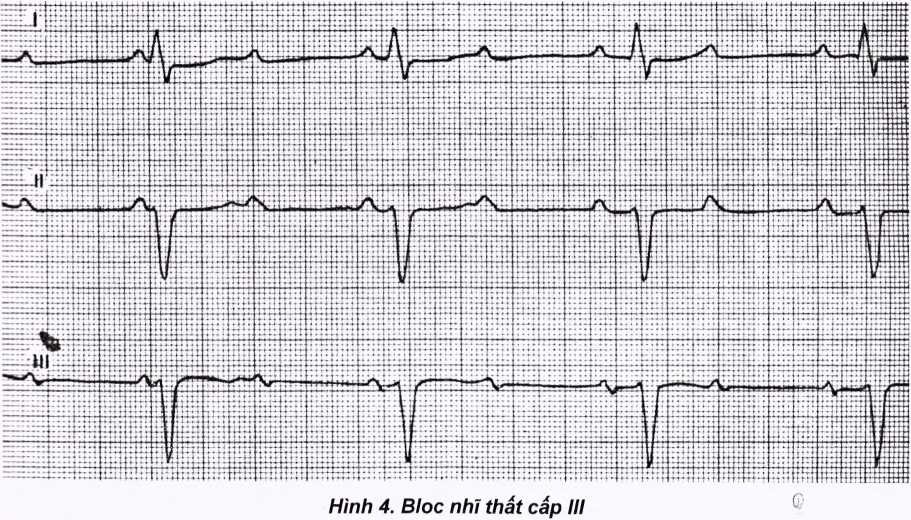
Bloc nhĩ thất cấp iii (bloc nhĩ thất hoàn toàn)
Nhịp thất (tần số của phức bộ QRS) thường rất chậm 30 – 50ck/p tùy thuộc vị trí ổ chủ nhịp chì huy thất đập.
Các phức bộ QRS thường rất đều (trừ khi có các NTT/T hoặc các nhát bắt được thất).
Hình dạng phức bộ QRS:
Có thể QRS hẹp, thanh mảnh bình thường nếu ổ chủ nhịp chỉ huy thất nằm ờ nút nhĩ thất hay than bó His.
QRS có thể giãn rộng dạng bloc nhánh phải hoặc trái.
Tần số nhĩ (sóng P) nhanh hơn tần số thất. Nhịp nhĩ thường do nút xoang chỉ huy nên khoảng pp đều nhau.
Giữa P và QRS không có liên hệ gì với nhau (nhĩ và thất hoạt động độc lập) nên ta thấy sóng p lúc đứng trước, lúc đứng sau, có lúc chồng lên QRS (các khoảng PR không bằng nhau và luôn thay đổi).
Nhát bắt được thất: Mặc dù hầu hết xung động xoang không truyền được xuống thất nhưng đôi khi có một xung động lại truyền được xuống thất tạo ra một nhát bóp ở thất không phải do xung động của ổ chủ nhịp vẫn chỉ huy thất đập. Trên điện tâm đồ có: P đi trước QRS, PQ bình thường hay dài hơn bình thường, QRS thường có hình dạng thanh mảnh như bình thường. QRS này đến sớm hơn so với ổ chủ nhịp chỉ huy thất khi bị bloc.
Điều trị
Với bloc nhĩ thất cấp I hoặc bloc nhĩ thất cấp II Mobitz I thường không cần điều trị gì đặc hiệu. Với các bloc nhĩ thất độ cao (Mobitz II, hoặc cấp III) dai dẳng thường phải cấy máy tạo nhịp tim.
Thuốc
Dựng trong trường hợp cấp cứu, đặc biệt khi bệnh nhân có ngất hoặc xỉu. Thuốc thường chỉ có tác dụng tạm thời để chờ cấy máy tạo nhịp hoặc trong giai đoạn cấp của một số bệnh chờ khi hồi phục.
Atropin là thuốc nên thử dùng đầu tiên, ống 1/4mg X 4 ống tiêm tĩnh mạch, nếu có tác dụng (tần số tim tăng) tiếp tục tiêm hoặc truyền tĩnh mạch.
Dopamin truyền tĩnh mạch với liều bắt đầu 5mcg/kg/phút ở những bệnh nhân có kèm huyết áp thấp.
Adrenalin truyền tĩnh mạch liều 1 -2mcg/phút nếu bệnh nhân trong tình trạng rất trầm trọng.
Isoproterenol hydrochlorid (Isuprel), truyền tĩnh mạch liều khởi đầu 2mcg/kg/phút, có thể tăng dần liều tới 10mcg/kg/phút tùy theo đáp ứng của bệnh nhân hoặc viên 2mg ngày uống 4-6 viên.
Tạo nhịp tạm thời
Máy tạo nhịp qua da (hai điện cực áp thành ngực) rất có hiệu quả nhưng gây đau đớn. Đây là máy xách tay lưu động, thường gắn với hệ thống phá rung cấp cứu. Những bệnh nhân ngất cần đặt ngay tạo nhịp tạm thời trong lúc vận chuyển đến bệnh viện.
Cấp cứu: dùng máy tạo nhịp áp thành qua da trong lúc chờ tiến hành đặt máy tạo nhịp tạm thời qua đường tĩnh mạch.
Tạo nhịp tạm thời qua đường tĩnh mạch là giải pháp cấp cứu tối ưu cho những trường hợp nhịp chậm có triệu chứng nặng nề.
Chỉ định cấy máy tạo nhịp vĩnh viễn
Máy tạo nhịp 2 buồng tim (DDD, DDDR) là lựa chọn tối ưu cho điều trị. Máy tạo nhịp một buồng thất (Wl, WIR) phù hợp nhất với bloc nhĩ – thất cấp III mà có rung nhĩ.
Chỉ định tạo nhịp tim vĩnh viễn cho bệnh nhân bị bloc nhĩ thất mắc phải không do nhồi máu cơ tim
Chỉ định loại I (bắt buộc cấy máy tạo nhịp):
Bloc nhĩ thất cấp III kết hợp với một hoặc nhiều triệu chứng sau:
Triệu chứng gây ra do nhịp chậm.
Rối loạn nhịp tim và các bệnh nội khoa cần thiết phải sử dụng các thuốc gây ra nhịp chậm.
Có ngừng tim > 3,0 giây và tần số tim
Sau triệt bỏ nút nhĩ thất bằng sóng radio.
Bloc nhĩ thất sau phẫu thuật tim không có khả năng hồi phục.
Bệnh thần kinh cơ.
Bloc nhĩ thất cấp II có triệu chứng do nhịp chậm.
Chỉ định loại lla (nên cấy máy tạo nhịp):
Bloc nhĩ thát cấp III không có triệu chứng, có tần số tim khi thức > 40ck/ph, đặc biệt nếu tim to và suy giảm chức năng thất trái.
Bloc nhĩ thất cấp II Mobitz I không có triệu chứng, có vị trí bloc ờ trong hoặc dưới His khi thăm dò điện sinh lý tim.
Bloc nhĩ thất cấp II Mobitz II không có triệu chứng có vị trí bloc ở trong hoặc dưới His.
Bloc nhĩ thất cấp I có triệu chứng, khi đặt tạo nhịp tạm thời cải thiện được triệu chứng.
Chỉ định loại llb (có thể cấy máy tạo nhịp):
Bloc nhĩ thất cấp I với PR > 0,3 giây ở bệnh nhân có suy chức năng thất trái và triệu chứng suy tim ứ trệ mà có khoảng PR ngắn hơn sẽ cải thiện được chức năng tim.
Bệnh thần kinh cơ có bloc nhĩ thất bất kỳ mức độ.
Chỉ định loại III (Không nên cấy máy tạo nhịp):
Bloc nhĩ thất cấp I không có triệu chứng.
Bloc nhĩ thất cấp II mobitz I tại nút nhĩ thất, không có triệu chứng.
Bloc nhĩ thẩt có khả năng hồi phục.
Chỉ định tạo nhịp tim vĩnh viễn cho bệnh nhân bloc nhĩ thất sau nhồi máu cơ tim cấp
Chỉ định loại I:
Bloc nhĩ thất cấp II dưới nút nhĩ thất có bloc hai nhánh hoặc bloc nhĩ thất cấp III trong hoặc dưcn nút nhĩ thất.
Bloc nhĩ thất dưới nút độ II hoặc độ III thoáng qua có kết hợp với bloc nhánh.
Chỉ định loại lla: không có.
Chỉ định loại llb: bloc nhĩ thất tại nút nhĩ thất cấp I hoặc cấp II bền bỉ.
Chỉ định loại III:
Bloc nhĩ thất thoáng qua không có rối loạn dẫn truyền trong thất.
Bloc nhĩ thất thoáng qua có kèm theo bloc phân nhánh trái trước.
Bloc phân nhánh trái trước không có kèm theo bloc nhĩ thất.
Bloc nhĩ thất cấp I bền bỉ có kèm theo bloc nhánh đã lâu.
Tài liệu tham khảo
Braunvvald E, ed. Heart disease: a textbook of cardiovascular medicine, 5th ed. Philadelphia: WB Saunders, 1997.
Gregoratos G. et al. ACC/AHA/NASPE 2002 Guideline Update for ímplantation of Cardiac Pacemakers and Antiarrhythmia Devices: a Report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines. Circulation. 2002;106:2145-2161.
John A. Kastor. Arrthythmias. Second edition-2000. W.B Saunders Company.
Marso SP, Griffin BP, Topol EJ, eds. Manualof CardiovascularMedicine. Philadelphia: Lippincott- Raven, 2000.
Zipes DP, Jalife J, eds. Cardiac electrophysiology: from cell to bedside, 2nd ed. Philadelphia: WB Saunders, 1999.