G.R.Scott Budinger, MD and Gökhan M. Mutlu, MD
Chest. 2013 Apr; 143(4): 1151–1162. doi: 10.1378/chest.12-1215
Tóm tắt
Liệu pháp oxy là một phần không thể thiếu trong điều trị bệnh nhân nguy kịch. Việc duy trì việc cung cấp oxy đầy đủ đến các cơ quan sinh tồn thường đòi hỏi phải sử dụng oxy bổ sung, đôi khi ở nồng độ cao. Mặc dù liệu pháp oxy là cứu cánh, nhưng nó có thể liên quan đến các tác dụng xấu khi dùng trong thời gian dài ở nồng độ cao. Ở đây, chúng tôi xem xét những tiến bộ gần đây trong sự hiểu biết của chúng tôi về các phản ứng phân tử đối với tình trạng thiếu oxy và nồng độ oxy cao và xem xét các hướng dẫn hiện tại về liệu pháp oxy ở bệnh nhân bị bệnh nặng.
Năm 1774, Joseph Priestley1 đã công bố phát hiện của mình về chất mà Antoine Lavoisier sau đó gọi là oxy. Trong báo cáo ban đầu của mình, Priestley đã nhận ra một cách trực giác bản chất hai mặt của liệu pháp oxy, viết rằng, nó có thể là đặc biệt đối với phổi trong một số trường hợp bệnh lý nhất định, nhưng nó có thể không phù hợp với chúng ta trong trạng thái khỏe mạnh thông thường của cơ thể.1 Lavoisier đã xác nhận những nghi ngờ này khi ông lưu ý rằng tất cả lợn guinea được đặt trong oxy tinh khiết đã chết với phổi rất mềm nhũn nhưng rất đỏ sau vài ngày tiếp xúc. Đến năm 1939, một y văn đã rất ấn tượng rằng loài gặm nhấm và chó đã chết vì bị thương ở phổi sau vài ngày tiếp xúc với tăng oxy máu.2 Becker-Freyseng và Clamann, người đã nghi ngờ rằng những phát hiện này có thể áp dụng cho con người, phải chịu đựng 65 giờ tăng oxy liên tục (90% oxy).3 Sau 1 ngày tiếp xúc, cả hai người đàn ông đều phàn nàn về tình trạng dị cảm và khó thở ngày càng trầm trọng và tăng bạch cầu. Khi kết thúc tiếp xúc, một trong những người đàn ông đã phải nhập viện vì sốt, nhịp tim nhanh và giảm dần dung tích sống. Khám nghiệm của anh ấy cho thấy có dịch ở màng phổi phải và có dấu hiệu viêm phế quản phổi và dung tích sống của anh ấy đã không hồi phục cho đến 6 tuần sau khi tiếp xúc. Xác nhận nghiêm ngặt hơn về những phát hiện này trong các nghiên cứu tiếp theo đã khiến các bác sĩ hiện đại phải vật lộn với mối lo ngại về độc tính của oxy khi đối mặt với lợi ích lâm sàng rõ ràng của nó.4 Các hướng dẫn chi tiết đã được công bố để theo dõi bão hòa oxy động mạch và cung cấp liệu pháp oxy một cách xác định cho người lớn bị bệnh nặng.5 Mục đích của tổng quan này là cung cấp một nền tảng cho bác sĩ chỉ định liệu pháp oxy để hiểu rõ hơn về cơ sở sinh lý cho các hướng dẫn này.
Phản ứng của tế bào đối với tình trạng thiếu oxy mô
Trong tế bào, phần lớn oxy được sử dụng bởi ty thể như một chất nhận điện tử cho phép adenosine triphophate được tạo ra từ năng lượng được giải phóng trong quá trình oxy hóa carbon từ đường và chất béo (phosphoryl oxy hóa).6 Việc cung cấp oxy cho ty thể phụ thuộc vào hàm lượng oxy (chủ yếu được xác định bởi nồng độ hemoglobin và độ bão hòa oxyhemoglobin), cung lượng tim, cung cấp máu cho mô và tốc độ trao đổi chất của mô. PO2 của các mô thấp hơn đáng kể so với máu động mạch ngay cả trong điều kiện bình thường.7 Ví dụ, trong các mô hoạt động trao đổi chất bao gồm gan và thận, độ khuếch tán giữa các tế bào mạch máu và từng tế bào riêng lẻ dẫn đến một mô PO2 bình thường thấp tới 30 torr.8 Khả năng của các tế bào dung nạp các mức oxy này được giải thích bằng việc phát hiện ra rằng ty thể không bị giới hạn bởi sự chiết xuất oxy cho đến khi PO2 giảm xuống 9 Không giống như tiếp xúc với thiếu oxy, thiếu máu cục bộ do tắc mạch máu làm gián đoạn cả việc cung cấp oxy và glucose và ngăn ngừa sự thanh thải CO2 và lactate, dẫn đến thiếu oxy mô, tăng CO2 máu và nhiễm toan.10
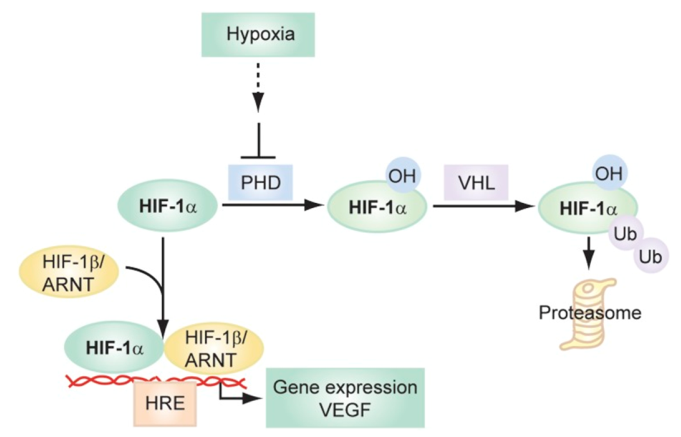
Để đáp ứng với PO2 mô giảm, các tế bào bắt đầu một chương trình thích nghi qua trung gian các yếu tố phiên mã như: yếu tố cảm ứng thiếu oxy mô (hypoxia inducible factor) (HIF)-1 và HIF-2. Các HIF là các dị vòng bao gồm HIF-1α hoặc HIF-2α và HIF-1β (còn được gọi là trình dịch hạt nhân thụ thể aryl hydrocarbon) (Hình 1).11,12 Trong điều kiện oxy máu bình thường, HIF-1β có thể được tìm thấy trong tế bào chất; tuy nhiên, HIF-1α gần như không thể phát hiện được vì nó nhanh chóng được là mục tiêu cho sự thoái hóa qua trung gian ubiquitin bởi ligase E3 của nó, là protein von Hippel Lindau.13,14 Để protein von Hippel Lindau nhắm mục tiêu HIF1α, nó phải được hydroxyl hóa dư lượng proline đặc hiệu của prolyl hydroxylase (PHDs).14 Khi PO2 nội bào giảm xuống dưới khoảng 30 torr, 10,11 hoạt động của PHDs (chủ yếu là PHD215,16) bị ức chế, ngăn chặn quá trình hydroxyl hóa và thoái hóa qua trung ubiquitin của HIF-1.17-22
Hình 1.
Ổn định HIF trong quá trình thiếu oxy. Trong quá trình oxy máu bình thường, HIF-1α bị hydroxyl hóa bởi PHD di động tại các dư lượng proline đặc hiệu. Phân tử HIF-1α được hydroxyl hóa được công nhận bởi ubiquitin ligase của nó, VHL, nhằm vào nó cho sự thoái hóa trong proteasome. Nồng độ oxy mô cục bộ giảm làm ức chế hoạt động của PHD, cho phép ổn định HIF-1α, tạo thành phức chất với HIF-1β (còn được gọi là ARNT), được chuyển vào nhân, nơi nó liên kết với Các HRE trong bộ gen để điều chỉnh sự biểu hiện của hàng trăm gen, bao gồm cả VEGF. ARNT = trình dịch hạt nhân aryl-hydrocarbon; HIF = yếu tố cảm ứng thiếu oxy; HRE = yếu tố đáp ứng yếu tố gây thiếu oxy; OH = hydroxyl; PHD = prolyl hydroxylase; Ub = ubiquitin; VEGF = yếu tố tăng trưởng nội mô mạch máu; VHL = von Hippel Landau protein.
Sau khi ổn định, HIF liên kết với các yếu tố đáp ứng thiếu oxy trong bộ gen để tạo ra sự phiên mã của hàng trăm gen.23 Mặc dù chương trình biểu hiện gen HIF này thay đổi như một chức năng của loại tế bào, trong hầu hết các tế bào, HIF làm tăng biểu hiện glycolytic gen và các yếu tố tạo mạch, bao gồm yếu tố tăng trưởng nội mô mạch máu (VEGF).24 Chương trình thích nghi này thúc đẩy sự sống và tái tạo tế bào, nhưng thường phải trả giá bằng cách giảm chức năng của tế bào đối với mô mà nó cư trú (ví dụ, giảm sự co bóp tạo lực trong một tế bào cơ tim).25 Biểu hiện kéo dài của chương trình phiên mã này thậm chí có thể phá vỡ kiến trúc mô. Ví dụ, sự giải phóng VEGF qua trung gian HIF từ các tế bào thiếu oxy ở võng mạc có liên quan đến cả bệnh võng mạc tiểu đường và bệnh võng mạc do sinh non.26,27
Ngoài những thay đổi qua trung gian HIF trong biểu hiện gen, thiếu oxy động mạch gây ra những thay đổi quan trọng về mặt sinh lý trong mạch máu phổi. Ở hầu hết các mạch máu, sự giãn mạch do thiếu oxy gây ra làm tăng lưu lượng máu đến mô thiếu oxy.28,29 Ngược lại, mạch máu phổi co lại để đáp ứng với tình trạng thiếu oxy, 28,29 cho phép lưu lượng máu phổi đến các vùng thông khí tốt hơn ở phổi và, trong điều kiện bình thường, đảm bảo tỷ lệ thông khí với tưới máu gần thống nhất. Ở những bệnh nhân mắc bệnh phổi, các vùng phổi lớn có thể bị thiếu oxy, gây ra sự gia tăng đáng kể sức cản mạch máu phổi, có thể góp phần sâu sắc vào sự phát triển của suy tim phải, hạn chế tưới máu toàn cục.30,31 Ở những bệnh nhân này, các bác sĩ có thể sử dụng liệu pháp oxy bổ sung như một thuốc giãn mạch phổi.32 Bởi vì tuần hoàn phổi rất nhạy cảm với những thay đổi trong PO2 cao tới 70 đến 80 torr, 29 việc sử dụng oxy để làm giãn mạch tuần hoàn phổi có thể đòi hỏi phải sử dụng FiO2 cao hơn so với yêu cầu để hemoglobin hoàn toàn bão hòa.
Tổn thương phổi do tăng oxy máu
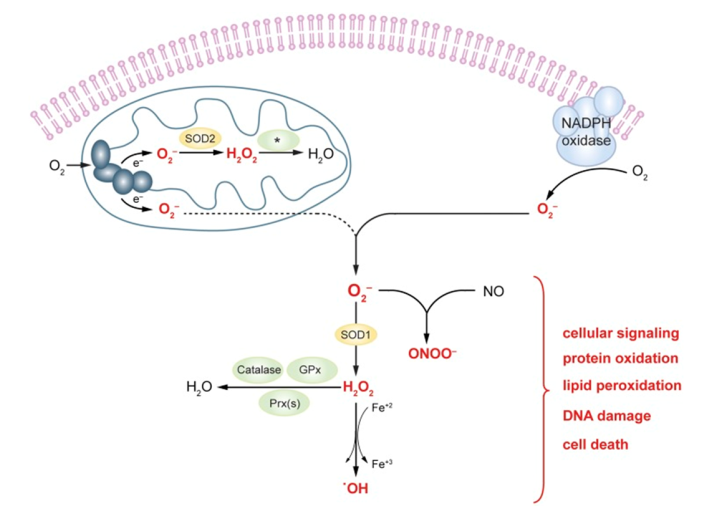
Năm 1967, Kistler và cộng sự33 đã sử dụng kính hiển vi điện tử để tiến hành phân tích hình thái chi tiết của phổi từ những con chuột tiếp xúc với tăng oxy máu (oxy 98,5%) trong 6 đến 72 giờ. Họ báo cáo rằng sự thay đổi sớm nhất gây ra do tiếp xúc với tăng oxy máu là sự tích tụ dịch phù trong mô kẽ phổi, sau đó là sự phá hủy nội mô tiến triển. Mặc dù các loài gặm nhấm tiếp xúc với tăng oxy máu có sự gia tăng số lượng tế bào viêm trong phổi, làm cạn kiệt các tế bào này trước khi tăng oxy máu không làm giảm chấn thương, cho thấy rằng viêm là một sự kiện thứ cấp chứ không phải là yếu tố nguyên nhân gây thương tích.34,35 Trong một nghiên cứu năm 1981, Freeman và Crapo36 đã báo cáo rằng tăng oxy máu làm tăng sự tạo ra các loại oxy phản ứng (ROS, reactive oxygen species) trong phổi của loài gặm nhấm và sử dụng chất chống oxy hóa làm giảm chấn thương, cho thấy vai trò chính của stress oxy hóa trong sinh bệnh học của tổn thương phổi cấp tính do tăng oxy máu gây ra. ROS nội bào bắt nguồn từ các anion superoxide được hình thành từ việc hiến một điện tử đơn lẻ cho oxy phân tử.37 Phần lớn ROS nội bào được tạo ra trong quá trình vận chuyển điện tử ti thể hoặc bởi phức hợp oxyase nicotinamide adenine dinucleotide phosphate (NAD(P)H). Loại thứ hai là một phức hợp đa protein hình thành trong màng tế bào để đáp ứng với các sự kiện truyền tín hiệu nội bào. chấn thương.39,40 Các anion superoxide có thể được khử thành hydro peroxide (H2O2) và nước bằng superoxide dimutase 1 và 2, và H2O2 có thể được chuyển đổi thành oxy và nước bởi peroxidase glutathione và catalase. H2O2 có thể kích hoạt các con đường truyền tín hiệu để tạo điều kiện cho tế bào thích nghi với stress oxy hóa.41 Tuy nhiên, khi dư thừa, cả superoxide anion và H2O2 đều có khả năng phản ứng cao và có khả năng oxy hóa protein và lipid của tế bào. Ngoài ra, H2O2 có thể phản ứng với oxit nitric hoặc các chất chuyển hóa của nó để tạo ra peroxynitrite và các loại nitơ phản ứng khác hoặc có thể phản ứng với nước với sự có mặt của sắt hoặc các kim loại chuyển tiếp khác để tạo ra các gốc hydroxyl có thể làm hỏng DNA (Hình 2).42
Từ mô hình chuyển gen và chuột, các nhà điều tra phát triển một mô hình để giải thích các sự kiện phân tử dẫn đến tổn thương phổi cấp đáp ứng với tăng oxy máu. Nồng độ oxy tăng lên thúc đẩy việc tạo ra ROS từ ty thể và các nguồn khác.36,39,40 Những ROS này trực tiếp hoặc gián tiếp báo hiệu sự lắp ráp phức hợp NAD(P)H tại màng bào tương nhằm khuếch đại tạo ra ROS.43 Các ROS này cũng kích hoạt các đường dẫn tín hiệu được thiết kế để bảo vệ phổi chống lại stress oxy hóa. Điều này bao gồm kích hoạt yếu tố hạt nhân của yếu tố phiên mã của các gen chống oxy hóa, bao gồm quá trình khử protein của cytosol và ty lạp thể và các gen chống oxy hóa.
Hình 2.
Cơ chế gây tổn thương phổi do tăng oxy máu. Phơi nhiễm với tăng oxy máu dẫn đến việc tạo ra O2− từ ty thể và từ phức hợp oxy hóa NAD(P)H. O2− có thể được chuyển đổi thành H2O2 và nước trong phản ứng được xúc tác bởi SOD1, được định vị vào khoảng liên màng của ty thể và cytosol, hoặc SOD2, được định vị theo ma trận ty thể. H2O2 tiếp tục bị khử thành oxy và nước bởi GPx và catalase được biểu thị trong cytosol và ty thể (được chỉ định bởi *). H2O2 có thể kích hoạt các con đường truyền tín hiệu thích nghi trong tế bào, nhưng khi xuất hiện quá mức, cả O2− và H2O2 có thể oxy hóa protein và lipid của tế bào hoặc tạo ra ONOO − và OH để gây tổn thương tế bào. GPx = glutathione peroxidase; H2O2 = hydro peroxide; NO = oxit nitric; O2 = anion superoxide; OH = gốc hydroxyl; ONOO− = loài nitơ phản ứng; Prx (s) = peroxiredoxin; SOD = superoxide disutase.
Sự hoạt hóa phụ thuộc vào chất oxy hóa của protein kinase được kích hoạt bằng con đường mitogen làm tăng sự biểu hiện của protein chống tự chết tế bào (anti-apoptosic), gây ra sự ngừng chu kỳ tế bào và kích hoạt một chương trình tự trị trong đó tế bào tiêu thụ các
bào quan của chính nó trong một nỗ lực để duy trì việc cung cấp đủ chất dinh dưỡng để tồn tại trong quá trình trao đổi chất tiếp theo. Sự hoạt hóa của yếu tố hạt nhân κB huy động các tế bào viêm vào phổi bị tổn thương và làm tăng thêm sự biểu hiện của protein chống tự chết tế bào.49
Bất chấp các biện pháp này, việc sản xuất liên tục ROS kích hoạt cả con đường apoptotic và hoại tử để gây chết tế bào biểu mô.50 Đồng thời, nồng độ oxy cao ngăn chặn sự ức chế qua trung gian oxy hóa nhắm vào HIFs làm suy thoái tế bào.27 Kết quả làm mất các yếu tố tăng trưởng, đặc biệt là VEGF, góp phần vào cái chết của nội mạc phế nang.51,52 Việc mất các tế bào biểu mô và tế bào nội mô góp phần vào sự thẩm thấu tiến triển của màng phế nang-mao mạch, cho phép thoát khỏi dịch phù và máu vào khoảng phế nang. Khi các cơ chế để loại bỏ phù nề bị quá mức, suy hô hấp thiếu oxy và tử vong xảy ra.
Ý nghĩa lâm sàng
Ở những bệnh nhân bị suy hô hấp thiếu oxy cấp tính, việc nhắm mục tiêu nồng độ oxy động mạch bình thường có thể yêu cầu sử dụng FiO2 cao. Chiến lược này có một số lợi thế, bao gồm duy trì việc cung cấp oxy mô, ngăn ngừa rối loạn chức năng nội tạng do tổn thương thiếu oxy đối với các khu vực đầu nguồn mạch máu và cải thiện chức năng tim bên phải do giãn mạch máu phổi. Những lợi ích này phải trả giá bằng việc tăng nguy cơ tổn thương phổi do oxy hóa. Ngoài ra, tăng nồng độ oxy trong phổi và tăng có chủ ý hoặc vô ý tăng nồng độ oxy trong động mạch và mô trên mức bình thường sẽ ức chế sự kích hoạt HIF và do đó phiên mã các gen bao gồm VEGF thúc đẩy sự thích nghi với tình trạng thiếu oxy cũng như sửa chữa mô và phổi. Cho đến nay, không có dữ liệu ngẫu nhiên so sánh các giá trị bão hòa oxy động mạch đích khác nhau trong điều trị bệnh nhân bị bệnh nghiêm trọng. Hơn nữa, hầu hết các thử nghiệm được thực hiện ở bệnh nhân thở máy không báo cáo sự tuân thủ với bão hòa oxy mục tiêu. Cần nhiều nghiên cứu hơn để xác định các mục tiêu tối ưu cho bão hòa oxy ở bệnh nhân bệnh nặng. Ví dụ, các mục tiêu cao hơn cho oxy động mạch có thể được kết hợp với các chiến lược bằng thuốc để điều khiển tín hiệu HIF hoặc chất oxy hóa để đạt được lợi thế của việc cung cấp oxy trong khi giảm thiểu rủi ro liên quan.54,55
Liệu pháp oxy ở bệnh nhân bị ngập phế nang (alveolar flooding)
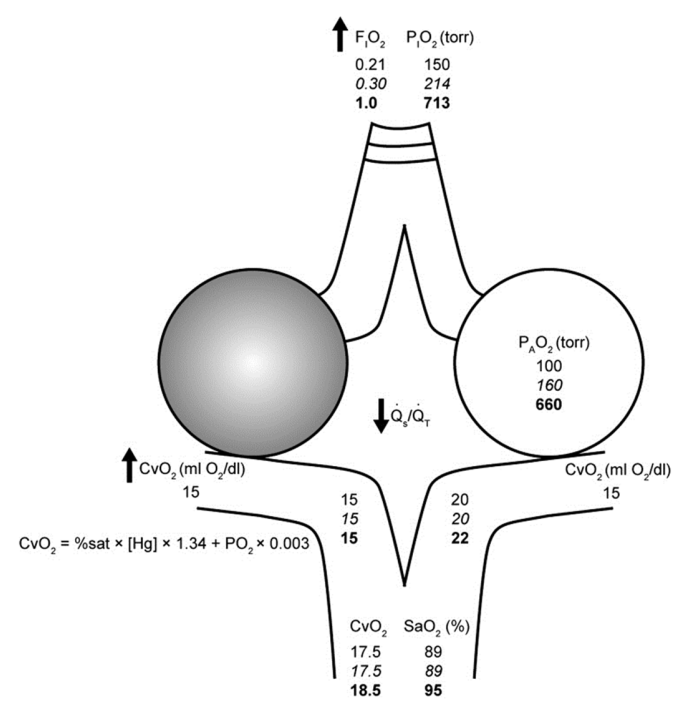
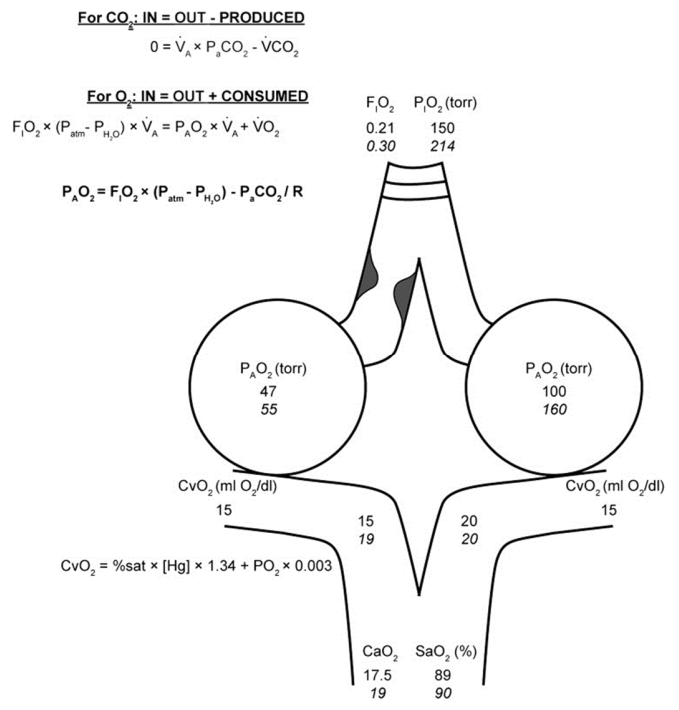
Mối quan tâm về độc tính oxy chủ yếu được giới hạn ở những bệnh nhân phát triển sinh lý shunt do ngập lụt phế nang (nghĩa là phù phổi do tim, ARDS hoặc xuất huyết phế nang) (Hình 3).56 Ở những bệnh nhân này, hemoglobin trong máu tĩnh mạch hỗn hợp. chỉ có thể được bão hòa bằng oxy hòa tan mang trong máu tưới máu cho các vùng phổi tương đối bình thường. Do khả năng mang oxy của máu với nồng độ hemoglobin bình thường cao hơn 60 lần so với huyết tương, nên cần có nồng độ oxy cao để đạt được những thay đổi quan trọng về mặt lâm sàng trong hàm lượng oxy động mạch.
Phơi nhiễm của hầu hết các loài động vật có vú với FiO2 > 0,9 trong hơn 72 đến 96 giờ là cần thiết để gây tổn thương phổi, trong khi tiếp xúc với mức độ tăng oxy máu thấp hơn (FiO2 trong khoảng 0,8 đến 0,85) trong hơn một tuần mới gây ra tổn thương phổi do xơ hóa.33,58,59 Dựa trên những dữ liệu này, hầu hết các nhà điều tra suy đoán rằng FiO2
Hình 3.
Sửa chữa thiếu oxy máu động mạch ở bệnh nhân bị ngập lụt phế nang (shunt). Phổi của bệnh nhân có quá trình ngập lụt phế nang (ví dụ ARDS, phù phổi do tim, v.v.) được biểu thị bằng hai phế nang. Khi bệnh nhân hít thở không khí trong phòng (FiO2 = 0,21, số màu đen), CvO2 được xác định chủ yếu bằng lượng oxy mang theo trên hemoglobin (khoảng 15 mL O2/dL) với sự đóng góp gần như không đáng kể từ oxy hòa tan (khoảng 0,15 mL O2/dL). Huyết sắc tố trong máu chảy qua phế nang bình thường (không bóng) được bão hòa hoàn toàn (khoảng 20 mL O2/dL trên Hg và 0,3 mL O2/dL hòa tan); tuy nhiên, hàm lượng oxy trong máu tĩnh mạch hỗn hợp chảy qua phế nang chứa đầy dịch (bóng mờ) không thay đổi. Với S/T là 0,5 như hình vẽ, hàm lượng oxy động mạch trong không khí trong phòng là 17,5 mL O2/dL, tương ứng với SaO2 khoảng 89%. Liệu pháp oxy bổ sung chỉ có thể cải thiện SaO2 bằng cách tăng mức độ oxy hòa tan trong huyết tương. Do các mức này không đáng kể cho đến khi mức FiO2 tiếp cận 1.0 (FiO2 là 0,3 được hiển thị làm ví dụ, số in nghiêng), sinh lý shunt thường được ghi nhận trên lâm sàng do không đáp ứng với oxy lưu lượng thấp hoặc giảm tỉ lệ PaO2/FiO2. SaO2 ở những bệnh nhân này có thể được cải thiện (mũi tên đen) bằng cách tăng FiO2 lên giá trị gần 1 (số đậm), giảm shunt hoặc tăng CvO2. CvO2 (mL O2/dL) =% sat × [Hg] (g) × (1.34 mL O2/g Hg) + PO2 (torr) × độ hòa tan của oxy trong huyết tương (0,003 mL O2/torr). CvO 2 = hàm lượng oxy tĩnh mạch hỗn hợp; S/T = phần shunt; SaO2 = bão hòa oxy động mạch. (Thích nghi với sự cho phép của Leff và Schumacker.57)
Tương tự, mức độ bão hòa oxy động mạch thấp nhất có thể chấp nhận được là khó xác định vì việc cung cấp oxy mô phụ thuộc vào hàm lượng oxy động mạch, cung lượng tim và sức khỏe của mạch máu.60 Trong trường hợp không có dữ liệu xác định, hầu hết các hướng dẫn đều xác định độ bão hòa oxy động mạch 88% là mức thấp nhất có thể chấp nhận được.5,61 Ở từng bệnh nhân, các mục tiêu này có thể được điều chỉnh dựa trên các biện pháp tưới máu toàn cục bao gồm độ bão hòa oxy tĩnh mạch hỗn hợp và mức độ lactate động mạch.60 Ví dụ, hướng dẫn Mạng ARDS hiện tại cho việc quản lý liệu pháp oxy ở bệnh nhân ARDS khuyến nghị chỉ sử dụng FiO2 > 0,7 ở những bệnh nhân cần PEEP > 12 cm H2O để duy trì độ bão hòa oxy động mạch > 88% hoặc PaO2 > 55 torr (Bảng 1).61-63
Mặc dù không dứt khoát, bằng chứng mạnh mẽ nhất ủng hộ sự an toàn của các khuyến nghị hiện tại về việc sử dụng liệu pháp oxy ở bệnh nhân mắc ARDS đến từ thử nghiệm ARDS Network của Viện Tim, Phổi và Máu Quốc gia về thông khí khí lưu thông thấp ở bệnh nhân mắc ARDS.61 Trong thử nghiệm đó, bệnh nhân được chỉ định sử dụng chiến lược truyền thống (thể tích khí lưu thông, 10-12 ml/kg) hoặc chiến lược
thể tích khí lưu thông thấp (thể tích khí lưu thông ≤ 6 mL/kg theo yêu cầu để đạt được áp suất cao nguyên ≤ 30 cm H2O).61 Bệnh nhân được chỉ định cho chiến lược thể tích khí lưu thông thấp hơn, có độ bão hòa oxy động mạch thấp hơn mặc dù yêu cầu FiO2 trung bình cao hơn (0,56 so với 0,51 vào ngày 1, thấp hơn so với chiến lược thể tích khí lưu thông truyền thống).61 Tuy nhiên, những bệnh nhân này đã giảm tỷ lệ tử vong đáng kể (khoảng 8%).
Bảng 1
Sự kết hợp oxy và PEEP trong điều trị bệnh nhân mắc ARDS theo khuyến nghị của Mạng ARDS
|
Lower PEEP/Higher FiO2 |
Higher PEEP/Lower FiO2 |
||
|
PEEP |
FiO2 |
PEEP |
FiO2 |
|
5 |
0.3 |
5 |
0.3 |
|
5 |
0.4 |
8 |
0.3 |
|
8 |
0.4 |
10 |
0.3 |
|
8 |
0.5 |
12 |
0.3 |
|
10 |
0.5 |
14 |
0.3 |
|
10 |
0.6 |
14 |
0.4 |
|
10 |
0.7 |
16 |
0.4 |
|
12 |
0.7 |
16 |
0.5 |
|
14 |
0.7 |
18 |
0.5 |
|
14 |
0.8 |
20 |
0.5 -0.8 |
|
14 |
0.9 |
22 |
0.8 |
|
16 |
0.9 |
22 |
0.9 |
|
18 |
0.9 |
22 |
1.0 |
|
18 -24 |
1.0 |
24 |
1.0 |
Nên tăng sự kết hợp giữa PEEP và FiO2 nếu PaO2 55 hoặc SpO2 > 95%. (với sự cho phép của Mạng lưới Hội chứng suy hô hấp cấp tính,61 Wiedemann et al,62 và Brower et al.63)
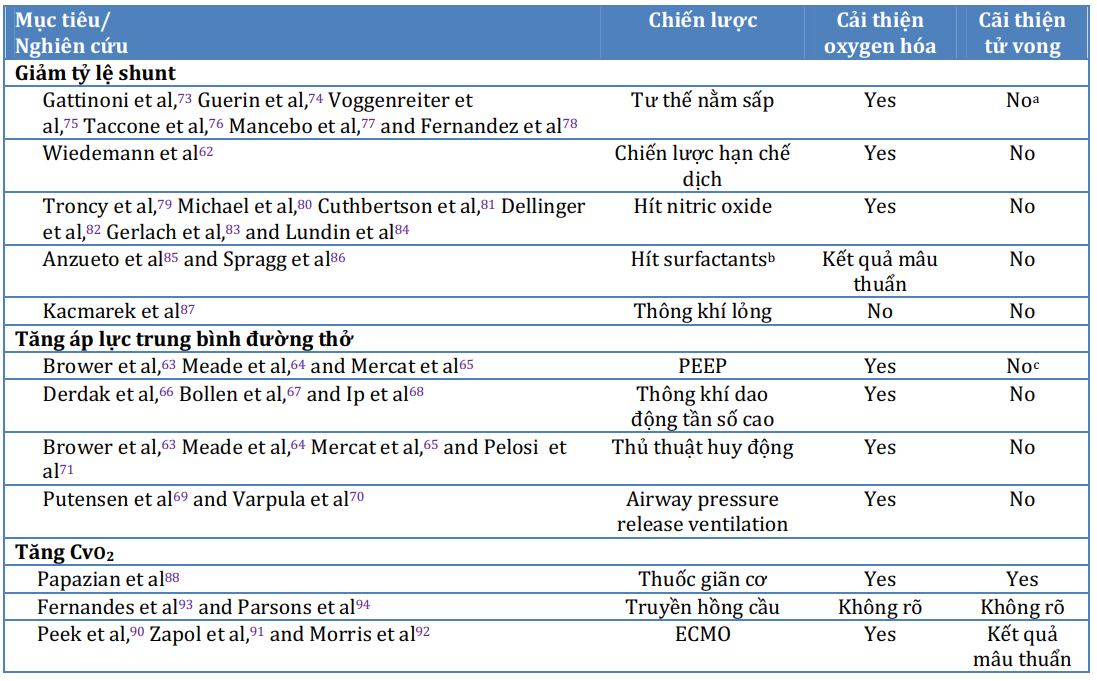
Ít bằng chứng trực tiếp hỗ trợ sự an toàn của các hướng dẫn trị liệu oxy hiện tại đến từ các thử nghiệm các liệu pháp được thiết kế để cải thiện oxy ở bệnh nhân mắc ARDS. Như có thể thấy trong Hình 3, hàm lượng oxy động mạch cho một FiO2 nhất định có thể được tăng lên bằng các chiến lược huy động phế nang chức năng (nghĩa là giảm tỷ lệ shunt) hoặc bằng các chiến lược cải thiện hàm lượng oxy tĩnh mạch hỗn hợp.57 Các liệu pháp được nghiên cứu tốt nhất để giảm phần shunt ở bệnh nhân mắc ARDS là những trường hợp làm tăng áp lực đường thở trung bình thông qua áp dụng PEEP, áp dụng gián đoạn CPAP (thủ thuật huy động), thông khí dao động tần số cao, thông khí giải phóng áp lực đường thở hoặc thở máy kiểm soát áp lực với thời gian hít vào kéo dài.63-71 Trong các thử nghiệm tiến hành so sánh sự kết hợp khác nhau của các chiến lược này với chăm sóc tiêu chuẩn, đáng chú ý nhất là nghiên cứu Assessment of Low Tidal Volume and Elevated End-Expiratory Volume to Obviate Lung Injury (ALVEOLI),63 Lung Open Ventilation Study (LOVS),64 và nghiên cứu Expiratory Pressure (ExPress)65, các nhà điều tra đã quan sát thấy sự cải thiện oxy hóa liên quan đến sự gia tăng áp lực đường thở trung bình (được định nghĩa là tỷ lệ PaO2/FiO2 giảm); tuy nhiên, tỷ lệ tử vong và các kết quả ICU quan trọng khác là không thay đổi. Trong một phân tích tổng hợp của các thử nghiệm này, Briel et al72 cho rằng kết quả âm tính đã gây hiểu nhầm về tỷ lệ tử vong được cải thiện ở nhóm bệnh nhân mắc ARDS và tăng ở những người không mắc ARDS; tuy nhiên, những kết quả này chưa được xác thực trong các thử nghiệm tiền cứu.
Các phương pháp điều trị khác được thiết kế để giảm tỷ lệ shunt ở bệnh nhân mắc ARDS bao gồm chiến lược hạn chế dịch giúp giảm thiểu việc tạo ra dịch phù bằng cơ chế thủy tĩnh,62 tư thế nằm sấp,73-78 sử dụng thuốc giãn mạch hít (oxit nitric),79-84 và sử dụng chất hoạt động bề mặt,85,86 hoặc perfluorocarbons với độ hòa tan oxy cao (thông khí lỏng).87
Bảng 2.
Các chiến lược để cải thiện quá trình oxy hóa ở bệnh nhân mắc ARDS
Tỷ lệ PaO2/FiO2 ở bệnh nhân ARDS có thể được cải thiện bằng cách giảm tỷ lệ shunt hoặc tăng CvO2. Mặc dù một số chiến lược đã được chứng minh là cải thiện tỷ lệ PaO2/FiO2, nhưng rất ít chiến lược được chứng minh là cải thiện tỷ lệ tử vong. CvO2 = hàm lượng oxy tĩnh mạch hỗn hợp. Xem chú thích Bảng 1 để xem các chữ viết tắt khác.
Hàm lượng oxy tĩnh mạch hỗn hợp có thể được tăng lên bằng cách truyền máu,22,23 thuốc giãn cơ,88 kiểm soát sốt,89 và oxy hóa qua màng ngoài cơ thể.90-92 Một lần nữa, nhiều trong số các chiến lược này đã dẫn đến sự cải thiện tạm thời hoặc duy trì tỷ lệ PaO2/FiO2 ở bệnh nhân mắc ARDS; tuy nhiên, chỉ có thuốc giãn cơ (trong một thử nghiệm duy nhất đang chờ xác nhận) có liên quan đến khả năng sống sót được cải thiện và dữ liệu tử vong liên quan đến oxy hóa qua màng ngoài cơ thể là mâu thuẫn (Bảng 2).88,90-92
Bằng chứng không đầy đủ để đi đến kết luận chắc chắn về sự an toàn của việc đưa bệnh nhân tiếp xúc với FiO2 > 0,7 trong thời gian ngắn. Trong các phân tích hồi cứu, các nhà điều tra đã không xác định được mối liên quan giữa thời gian phơi nhiễm ngắn (97,98 Nghiên cứu thử nghiệm trên động vật cho thấy ảnh hưởng của tăng oxy máu phụ thuộc vào một số yếu tố, bao gồm loài, chủng động vật, và tình trạng sức khỏe, tuổi tác và lịch sử tiếp xúc với oxy, và nguy cơ nhiễm độc oxy có thể giảm ở phổi bị thương.99 Nếu không có dữ liệu chắc chắn, những kết quả này không thể được sử dụng để chứng minh chiến lược oxy tự do hơn ở một số bệnh nhân bị bệnh nặng.100
Trẻ sinh non được thở máy bằng hỗn hợp khí nồng độ oxy cao có nguy cơ cao phát triển bệnh võng mạc do sinh non và rối loạn chức năng phế quản phổi.101-103 Bệnh lý võng mạc do sinh non đã được đưa ra giả thuyết do sự ức chế của PHDs do tăng oxy máu ban đầu, điều này ngăn cản sự ổn định của HIF. Việc mất VEGF và các gen mục tiêu HIF khác làm suy yếu sự phát triển của hệ mạch máu võng mạc. Khi các mô không có mạch máu ở võng mạc phát triển và ngày càng hoạt động chuyển hóa, sự mất cân bằng giữa nhu cầu oxy và cung cấp gây ra tình trạng thiếu oxy mô cục bộ và giải phóng VEGF qua trung gian HIF, gây ra đặc tính tân sinh mạch của bệnh võng mạc do sinh non.54,55 Với sự hỗ trợ của giả thuyết này, nguy cơ mắc bệnh võng mạc tăng lên khi tiếp xúc với hỗn hợp khí oxy cao và do dao động lớn trong bão hòa oxy động mạch, và cả mục tiêu độ bão hòa oxy tự do và hạn chế ở trẻ sơ sinh đều có liên quan đến kết quả lâu dài bất lợi.102 Xác định chiến lược tối ưu đối với liệu pháp oxy ở những bệnh nhân này vẫn là một lĩnh vực còn nghiên cứu tiếp tục.104
Liệu pháp oxy ở bệnh nhân giảm thông khí phế nang
Việc giảm thông khí phút có thể xảy ra ở bệnh nhân dùng quá liều thuốc, rối loạn chức năng não, bệnh thần kinh cơ và bất thường thành ngực có thể dẫn đến giảm thông khí phế nang.56 Khi điều này xảy ra, việc sản xuất CO2 toàn thân ở trạng thái ổn định và tiêu thụ oxy PaCO2 tăng và PO2 phế nang (và, do đó, động mạch) giảm.105
Hình 4.
Sửa chữa thiếu oxy máu động mạch ở bệnh nhân bị giảm thông khí phế nang. Sự khác biệt giữa PO2 khí hít vào và PO2 khí phế nang được xác định bởi phương trình khí phế nang, đây là một tuyên bố về sự bảo toàn khối lượng cho CO2 và oxy xung quanh ở trạng thái ổn định. Giảm thông khí phế nang có thể là kết quả của việc giảm thông khí phút hoặc thông khí – tưới máu không khớp với tăng thông khí khoảng chết. Kết quả là, PO2 phế nang có thể tiếp cận các giá trị tĩnh mạch hỗn hợp (một phế nang bị tắc nghẽn với PO2 tương tự như tĩnh mạch hỗn hợp được hiển thị). Điều trị oxy ở mức độ thấp dẫn đến sự gia tăng nhỏ trong PO2 phế nang; tuy nhiên, vì huyết sắc tố liên kết chặt chẽ với oxy trong phạm vi PO2 này, những thay đổi này thường đủ để điều chỉnh tình trạng thiếu oxy máu động mạch (FiO2 là 0,3 được hiển thị bằng số in nghiêng). Với sự cho phép của Leff và Schumacker.57
Mối quan hệ này được mô tả bởi phương trình khí phế nang (Hình 4). Ở những bệnh nhân mắc các bệnh đường hô hấp tắc nghẽn,106,107 bệnh phổi kẽ,108 và các bệnh mạch máu phổi bao gồm huyết khối tĩnh mạch,109-110 giảm thông khí phế nang tương đối dẫn đến suy giảm tỷ lệ thông khí-tưới máu và tăng thông khí khoảng chết sinh lý. Với quá trình giảm thông khí tiến triển, PO2 phế nang tiếp cận PO2 trong máu tĩnh mạch hỗn hợp. Tuy nhiên, không giống như ở những bệnh nhân bị ngập lụt phế nang, ngay cả sự gia tăng nhỏ của PO2 cũng đạt được sau khi sử dụng nồng độ oxy bổ sung thấp ở những bệnh nhân bị giảm thông khí phế nang dẫn đến sự gia tăng đáng kể về độ bão hòa oxyhemoglobin, phản ánh sự nhạy cảm với hemoglobin liên kết với oxy trong phạm vi này của PO2 (Hình 4).57
Nhiều thập kỷ trước, các nhà nghiên cứu đã nhận ra rằng việc sử dụng liệu pháp oxy bổ sung cho một số bệnh nhân mắc COPD gây ra sự gia tăng PaCO2.111 Ở nhiều bệnh nhân, mức độ gia tăng này là tương đối nhỏ và không đáng kể về mặt lâm sàng; tuy nhiên, một số bệnh nhân bị nhiễm toan hô hấp có triệu chứng nếu không được điều trị bằng oxy cẩn thận.5 Một số nhóm điều tra cho thấy sự gia tăng PaCO2 này chủ yếu là do sự mất phù hợp giữa thông khí và tưới máu ở phổi, có khả năng bị co mạch phổi do thiếu oxy, với sự đóng góp tương đối nhỏ hơn từ hiệu ứng Haldane và giảm oxy do thông khí phút tổng thể.112-116 Sự gia tăng tương tự ở PaCO2 đã được ghi nhận khi đáp ứng với điều trị oxy ở bệnh nhân mắc bệnh thần kinh cơ117 và hội chứng giảm thông khí phút do béo phì, sự giảm thông khí phút có thể đóng một vai trò quan trọng hơn.
Sự gia tăng PaCO2 này thường không thể phát hiện trên lâm sàng và thoáng qua và cải thiện khi FiO2 giảm xuống. Do đó, mối quan tâm về biến chứng này không nên loại trừ việc sử dụng oxy bổ sung kịp thời để đạt được độ bão hòa oxy đầy đủ ở bệnh nhân thiếu oxy. Như đã thảo luận trước đó, định nghĩa về đầy đủ điều trị là không rõ ràng. Ở những bệnh nhân mắc COPD, Hướng dẫn của Hiệp hội lồng ngực Anh khuyến nghị sử dụng oxy đủ để đạt được độ bão hòa từ 88% đến 92%,5 dựa trên ý kiến của chuyên gia. Mặc dù nhiều trung tâm sử dụng các mục tiêu bão hòa oxy cao hơn trong các cơ sở được theo dõi thích hợp, việc sử dụng oxy hợp lý để loại trừ việc giữ CO2 ở những bệnh nhân này là thận trọng trong trường hợp không có khí máu. Một chiến lược tương tự nên được sử dụng ở những bệnh nhân bị hen suyễn,119 bệnh thần kinh cơ,117 và hội chứng giảm thông khí do béo phì.118
Sử dụng oxy
Oxy được cung cấp bởi ống thông mũi tạo thành một khoảng dự trữ trong vùng hầu họng, và được hít vào trong thì hít vào. Nồng độ oxy trong khí quản có thể tăng dần bằng cách tạo ra một khoảng dự trữ oxy lớn hơn bên ngoài vùng hầu họng.120 Ví dụ bao gồm mặt nạ venturi và mặt nạ không thở lại, được trang bị van thở ra để ngăn chặn quá trình hít lại CO2. Với bất kỳ hệ thống dự trữ nào, FiO2 ở khí quản giảm khi thông khí phút cao hơn và lưu lượng hít vào cao hơn.120 Điều này có thể được khắc phục một phần bằng cách tăng tốc độ lưu lượng của oxy thì hít vào. Ví dụ, mặt nạ ngoài vừa khít, với tốc độ lưu lượng cao có thể cung cấp FiO2 gần 1.0 cho khí quản và có thể kết hợp với van PEEP để cung cấp áp lực đường thở dương liên tục. Một số hệ thống mới hơn cung cấp oxy qua ống thông mũi sử dụng tốc độ lưu lượng rất cao, rửa sach khoảng dự trữ mũi họng trong khi hít vào và tạo ra áp lực đường thở dương liên tục một cách khiêm tốn.121 Máy thở cơ học thông thường sử dụng nguồn cung cấp oxy tập trung, không giới hạn tốc độ lưu lượng, cho phép kiểm soát chính xác của FiO2 thì hít vào. Ngược lại, nhiều hệ thống thông khí không xâm lấn phụ thuộc vào việc đưa oxy vào mặt nạ mũi miệng, dẫn đến những hạn chế trong việc cung cấp oxy tương tự như ống thông mũi hoặc hệ thống cung cấp mặt nạ đơn giản. Điều này thường không phải là vấn đề vì thông khí không xâm lấn có tỷ lệ thất bại cao ở bệnh nhân suy hô hấp thiếu oxy cấp do nguyên nhân không phải do tim mạch và được sử dụng không thường xuyên.122 Tuy nhiên, ở những bệnh nhân được chọn, nồng độ oxy cao hơn có thể đạt được khi thở máy không xâm lấn đặc hiệu với mặt nạ phù hợp123,124
Tóm tắt và kết luận
Việc sử dụng oxy bổ sung là một liệu pháp cứu cánh cho bệnh nhân mắc bệnh hiểm nghèo. Giống như nhiều biện pháp can thiệp trong ICU, liệu pháp oxy bổ sung có thể gây độc tính và nên được sử dụng ở mức thấp nhất để đạt được độ bão hòa oxy động mạch thích hợp cho một bệnh nhân nhất định. Nghiên cứu sâu hơn là cần thiết để hiểu những rủi ro và lợi ích của liệu pháp oxy ở những bệnh nhân bị suy hô hấp khác nhau. Trong tương lai, các liệu pháp dùng thuốc được nhắm mục tiêu làm thay đổi sự ổn định của HIF, cũng như các chất chống oxy hóa nhắm vào các ngăn tế bào cụ thể, có thể cho phép các bác sĩ cân bằng thuận lợi hơn các rủi ro và lợi ích của liệu pháp oxy trong các quần thể bệnh nặng đặc biệt.
References
Priestley J. The Discovery of Oxygen, Part 1. Experiments by Joseph Priestly, LL.D. (1775). Chicago, IL: Albembic Club Reprints: University of Chicago Press; 1912:53-54 [Google Scholar]
Bean JW. Effects of oxygen at increased pressure. Physiol Rev. 1945;25(1):1-147 [Google Scholar]
Becker-Freyseng H, Clamann HG. On the question of oxygen poisoning. J Mol Med. 1939;18(43):1382-1385 [Google Scholar]
Caldwell PR, Lee WL, Jr, Schildkraut HS, Archibald ER. Changes in lung volume, diffusing capacity, and blood gases in men breathing oxygen. J Appl Physiol. 1966;21(5):1477-1483 [PubMed] [Google Scholar]
O’Driscoll BR, Howard LS, Davison AG; British Thoracic Society BTS guideline for emergency oxygen use in adult patients. Thorax. 2008;63(suppl 6):vi1-vi68 [PubMed] [Google Scholar]
Koopman WJH, Willems PHGM, Smeitink JAM. Monogenic mitochondrial disorders. N Engl J Med. 2012;366(12):1132-1141 [PubMed] [Google Scholar]
Wilson DF, Rumsey WL, Green TJ, Vanderkooi JM. The oxygen dependence of mitochondrial oxidative phosphorylation measured by a new optical method for measuring oxygen concentration. J Biol Chem. 1988;263(6):27122718 [PubMed] [Google Scholar]
Dyson A, Singer M. Tissue oxygen tension monitoring: will it fill the void?. Curr Opin Crit Care. 2011;17(3):281-289 [PubMed] [Google Scholar]
Westlake EK, Simpson T, Kaye M. Carbon dioxide narcosis in emphysema. Q J Med. 1955;24(94):155-173 [PubMed] [Google Scholar]
Murry CE, Jennings RB, Reimer KA. Preconditioning with ischemia: a delay of lethal cell injury in ischemic myocardium. Circulation. 1986;74(5):1124-1136 [PubMed] [Google Scholar]
Wang GL, Jiang BH, Rue EA, Semenza GL. Hypoxia-inducible factor 1 is a basic-helix-loop-helix-PAS heterodimer regulated by cellular O2 tension. Proc Natl Acad Sci U S A. 1995;92(12):5510-5514 [PMC free article] [PubMed] [Google Scholar]
Wang GL, Semenza GL. Purification and characterization of hypoxia-inducible factor 1. J Biol Chem. 1995;270(3):1230-1237 [PubMed] [Google Scholar]
Maxwell PH, Wiesener MS, Chang G-W, et al. The tumour suppressor protein VHL targets hypoxia-inducible factors for oxygen-dependent proteolysis. Nature. 1999;399(6733):271-275 [PubMed] [Google Scholar]
Hon WC, Wilson MI, Harlos K, et al. Structural basis for the recognition of hydroxyproline in HIF-1 alpha by pVHL. Nature. 2002;417(6892):975-978 [PubMed] [Google Scholar]
Aragonés J, Schneider M, Van Geyte K, et al. Deficiency or inhibition of oxygen sensor Phd1 induces hypoxia tolerance by reprogramming basal metabolism. Nat Genet. 2008;40(2):170-180 [PubMed] [Google Scholar]
Takeda K, Ho VC, Takeda H, Duan L-J, Nagy A, Fong G-H. Placental but not heart defects are associated with elevated hypoxia-inducible factor α levels in mice lacking prolyl hydroxylase domain protein 2. Mol Cell Biol. 2006;26(22):8336-8346 [PMC free article] [PubMed] [Google Scholar]
Ivan M, Kondo K, Yang H, et al. HIFalpha targeted for VHL-mediated destruction by proline hydroxylation: implications for O2 sensing. Science. 2001;292(5516):464-468 [PubMed] [Google Scholar]
Epstein AC, Gleadle JM, McNeill LA, et al. C. elegans EGL-9 and mammalian homologs define a family of dioxygenases that regulate HIF by prolyl hydroxylation. Cell. 2001;107(1):43-54 [PubMed] [Google Scholar]
Jaakkola P, Mole DR, Tian Y-M, et al. Targeting of HIF-α to the von Hippel-Lindau ubiquitylation complex by O2regulated prolyl hydroxylation. Science. 2001;292(5516):468-472 [PubMed] [Google Scholar]
Kaelin WG Jr, Ratcliffe PJ. Oxygen sensing by metazoans: the central role of the HIF hydroxylase pathway. Mol Cell. 2008;30(4):393-402 [PubMed] [Google Scholar]
Bruick RK, McKnight SL. A conserved family of prolyl-4-hydroxylases that modify HIF. Science. 2001;294(5545):1337-1340 [PubMed] [Google Scholar]
Bell EL, Emerling BM, Chandel NS. Mitochondrial regulation of oxygen sensing. Mitochondrion. 2005;5(5):322-332 [PubMed] [Google Scholar]
Hu C-J, Wang L-Y, Chodosh LA, Keith B, Simon MC. Differential roles of hypoxia-inducible factor 1α (HIF-1α) and HIF-2α in hypoxic gene regulation. Mol Cell Biol. 2003;23(24):9361-9374 [PMC free article] [PubMed] [Google Scholar]
Keith B, Johnson RS, Simon MC. HIF1α and HIF2α: sibling rivalry in hypoxic tumour growth and progression. Nat Rev Cancer. 2012;12(1):9-22 [PMC free article][PubMed] [Google Scholar]
Comellas AP, Dada LA, Lecuona E, et al. Hypoxia-mediated degradation of Na,K-ATPase via mitochondrial reactive oxygen ppecies and the ubiquitin-conjugating system. Circ Res. 2006;98(10):1314-1322 [PubMed] [Google Scholar]
Antonetti DA, Klein R, Gardner TW. Diabetic retinopathy. N Engl J Med. 2012;366(13):1227-1239 [PubMed] [Google Scholar]
Duan L-J, Takeda K, Fong G-H. Prolyl hydroxylase domain protein 2 (PHD2) mediates oxygen-induced retinopathy in neonatal mice. Am J Pathol. 2011;178(4):1881-1890 [PMC free article] [PubMed] [Google Scholar]
Waypa GB, Schumacker PT. Hypoxia-induced changes in pulmonary and systemic vascular resistance: where is the O2 sensor?. Respir Physiol Neurobiol. 2010;174(3):201-211 [PMC free article] [PubMed] [Google Scholar]
Sylvester JT, Shimoda LA, Aaronson PI, Ward JPT. Hypoxic pulmonary vasoconstriction. Physiol Rev. 2012;92(1):367-520 [PubMed] [Google Scholar]
Hopkins N, McLoughlin P. The structural basis of pulmonary hypertension in chronic lung disease: remodelling, rarefaction or angiogenesis?. J Anat. 2002;201(4):335-348 [PMC free article] [PubMed] [Google Scholar]
Naeije R. Pulmonary hypertension and right heart failure in chronic obstructive pulmonary disease. Proc Am Thorac Soc. 2005;2(1):20-22 [PubMed] [Google Scholar]
Roberts DH, Lepore JJ, Maroo A, Semigran MJ, Ginns LC. Oxygen therapy improves cardiac index and pulmonary vascular resistance in patients with pulmonary hypertension. Chest. 2001;120(5):1547-1555 [PubMed] [Google Scholar]
Kistler GS, Caldwell PRB, Weibel ER. Development of fine structural damage to alveolar and capillary lining cells in oxygen-poisoned rat lungs. J Cell Biol. 1967;32(3):605-628 [PMC free article] [PubMed] [Google Scholar]
Laughlin MJ, Wild L, Nickerson PA, Matalon S. Effects of hyperoxia on alveolar permeability of neutropenic rabbits. J Appl Physiol. 1986;61(3):1126-1131 [PubMed] [Google Scholar]
Raj JU, Hazinski TA, Bland RD. Oxygen-induced lung microvascular injury in neutropenic rabbits and lambs. J Appl Physiol. 1985;58(3):921-927 [PubMed] [Google Scholar]
Freeman BA, Crapo JD. Hyperoxia increases oxygen radical production in rat lungs and lung mitochondria. J Biol Chem. 1981;256(21):10986-10992 [PubMed] [Google Scholar]
Jezek P, Hlavatá L. Mitochondria in homeostasis of reactive oxygen species in cell, tissues, and organism. Int J Biochem Cell Biol. 2005;37(12):2478-2503 [PubMed] [Google Scholar]
Bylund J, Brown KL, Movitz C, Dahlgren C, Karlsson A. Intracellular generation of superoxide by the phagocyte NADPH oxidase: how, where, and what for?. Free Radic Biol Med. 2010;49(12):1834-1845 [PubMed] [Google Scholar]
Carnesecchi S, Deffert C, Pagano A, et al. NADPH oxidase-1 plays a crucial role in hyperoxia-induced acute lung injury in mice. Am J Respir Crit Care Med. 2009;180(10):972-981 [PMC free article] [PubMed] [Google Scholar]
Budinger GRS, Mutlu GM, Urich D, et al. Epithelial cell death is an important contributor to oxidant-mediated acute lung injury. Am J Respir Crit Care Med. 2011;183(8):1043-1054 [PMC free article] [PubMed] [Google Scholar]
Chandel NS, Budinger GR. The cellular basis for diverse responses to oxygen. Free Radic Biol Med. 2007;42(2):165174 [PubMed] [Google Scholar]
Trachootham D, Lu W, Ogasawara MA, Nilsa RD, Huang P. Redox regulation of cell survival. Antioxid Redox Signal. 2008;10(8):1343-1374 [PMC free article][PubMed] [Google Scholar]
Dikalov S. Cross talk between mitochondria and NADPH oxidases. Free Radic Biol Med. 2011;51(7):12891301 [PMC free article] [PubMed] [Google Scholar]
Cho HY, Reddy SP, Kleeberger SR. Nrf2 defends the lung from oxidative stress. Antioxid Redox Signal. 2006;8(12):76-87 [PubMed] [Google Scholar]
Li Y, Arita Y, Koo HC, Davis JM, Kazzaz JA. Inhibition of c-Jun N-terminal kinase pathway improves cell viability in response to oxidant injury. Am J Respir Cell Mol Biol. 2003; 29(6):779-783 [PubMed] [Google Scholar]
Morse D, Otterbein LE, Watkins S, et al. Deficiency in the c-Jun NH2-terminal kinase signaling pathway confers susceptibility to hyperoxic lung injury in mice. Am J Physiol Lung Cell Mol Physiol. 2003;285(1):L250-L257 [PubMed] [Google Scholar]
O’Reilly MA. DNA damage and cell cycle checkpoints in hyperoxic lung injury: braking to facilitate repair. Am J Physiol Lung Cell Mol Physiol. 2001;281(2):L291-L305 [PubMed] [Google Scholar]
Tanaka A, Jin Y, Lee S-J, et al. Hyperoxia-induced LC3B interacts with the Fas apoptotic pathway in epithelial cell death. Am J Respir Cell Mol Biol. 2012;46(4):507-514 [PMC free article] [PubMed] [Google Scholar]
Franek WR, Chowdary YC, Lin X, et al. Suppression of nuclear factor-kappa B activity by nitric oxide and hyperoxia in oxygen-resistant cells. J Biol Chem. 2002;277(45):42694-42700 [PubMed] [Google Scholar]
Budinger GRS, Sznajder JI. To live or die: a critical decision for the lung. J Clin Invest. 2005;115(4):828-830 [PMC free article] [PubMed] [Google Scholar]
Bhandari V, Choo-Wing R, Lee CG, et al. Hyperoxia causes angiopoietin 2-mediated acute lung injury and necrotic cell death. Nat Med. 2006;12(11):1286-1293 [PMC free article] [PubMed] [Google Scholar]
Siner JM, Jiang G, Cohen ZI, et al. VEGF-induced heme oxygenase-1 confers cytoprotection from lethal hyperoxia in vivo. FASEB J. 2007;21(7):1422-1432 [PubMed] [Google Scholar]
Budinger GR, Sznajder JI. The alveolar-epithelial barrier: a target for potential therapy. Clin Chest Med. 2006;27(4):655-669 [PubMed] [Google Scholar]
Asikainen TM, Schneider BK, Waleh NS, et al. Activation of hypoxia-inducible factors in hyperoxia through prolyl 4hydroxylase blockade in cells and explants of primate lung. Proc Natl Acad Sci U S A. 2005;102(29):10212-10217 [PMC free article] [PubMed] [Google Scholar]
Huang H, Van de Veire S, Dalal M, et al. Reduced retinal neovascularization, vascular permeability, and apoptosis in ischemic retinopathy in the absence of prolyl hydroxylase-1 due to the prevention of hyperoxia-induced vascular obliteration. Invest Ophthalmol Vis Sci. 2011;52(10):7565-7573 [PMC free article] [PubMed] [Google Scholar]
Hall JB, Schmidt GA, Wood LDH. The Pathophysiology and Differential Diagnosis of Acute Respiratory Failure. Principles of Critical Care. 3rd ed New York, NY: McGraw-Hill; 2005:417-426 [Google Scholar]
Leff AR, Schumacker PT. Respiratory Physiology: Basics and Applications. Philaldephia, PA: WB Saunders Company; 1993 [Google Scholar]
Pappas CT, Obara H, Bensch KG, Northway WH., Jr Effect of prolonged exposure to 80% oxygen on the lung of the newborn mouse. Lab Invest. 1983;48(6):735-748 [PubMed] [Google Scholar]
Frank L, Bucher JR, Roberts RJ. Oxygen toxicity in neonatal and adult animals of various species. J Appl Physiol. 1978;45(5):699-704 [PubMed] [Google Scholar]
Walley KR. Use of central venous oxygen saturation to guide therapy. Am J Respir Crit Care Med. 2011;184(5):514520 [PubMed] [Google Scholar]
The Acute Respiratory Distress Syndrome Network Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000;342(18):1301-1308 [PubMed] [Google Scholar]
Wiedemann HP, Wheeler AP, Bernard GR, et al. ; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network Comparison of two fluid-management strategies in acute lung injury. N Engl J Med. 2006;354(24):2564-2575 [PubMed] [Google Scholar]
Brower RG, Lanken PN, MacIntyre N, et al. ; National Heart, Lung, and Blood Institute ARDS Clinical Trials Network Higher versus lower positive end-expiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med. 2004;351(4):327-336 [PubMed] [Google Scholar]
Meade MO, Cook DJ, Guyatt GH, et al. ; Lung Open Ventilation Study Investigators Ventilation strategy using low tidal volumes, recruitment maneuvers, and high positive end-expiratory pressure for acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008;299(6):637-645 [PubMed] [Google Scholar]
Mercat A, Richard JC, Vielle B, et al. ; Expiratory Pressure (Express) Study Group Positive end-expiratory pressure setting in adults with acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008;299(6):646-655 [PubMed] [Google Scholar]
Derdak S, Mehta S, Stewart TE, et al. ; Multicenter Oscillatory Ventilation For Acute Respiratory Distress Syndrome Trial (MOAT) Study Investigators High-frequency oscillatory ventilation for acute respiratory distress syndrome in adults: a randomized, controlled trial. Am J Respir Crit Care Med. 2002;166(6):801-808 [PubMed] [Google Scholar]
Bollen CW, van Well GT, Sherry T, et al. High frequency oscillatory ventilation compared with conventional mechanical ventilation in adult respiratory distress syndrome: a randomized controlled trial [ISRCTN24242669]. Crit Care. 2005;9(4):R430-R439 [PMC free article] [PubMed] [Google Scholar]
Ip T, Mehta S. The role of high-frequency oscillatory ventilation in the treatment of acute respiratory failure in adults. Curr Opin Crit Care. 2012;18(1):70-79 [PubMed] [Google Scholar]
Putensen C, Zech S, Wrigge H, et al. Long-term effects of spontaneous breathing during ventilatory support in patients with acute lung injury. Am J Respir Crit Care Med. 2001;164(1):43-49 [PubMed] [Google Scholar]
Varpula T, Valta P, Niemi R, Takkunen O, Hynynen M, Pettilä VV. Airway pressure release ventilation as a primary ventilatory mode in acute respiratory distress syndrome. Acta Anaesthesiol Scand. 2004;48(6):722-731 [PubMed] [Google Scholar]
Pelosi P, Bottino N, Chiumello D, et al. Sigh in supine and prone position during acute respiratory distress syndrome. Am J Respir Crit Care Med. 2003;167(4):521-527 [PubMed] [Google Scholar]
Briel M, Meade M, Mercat A, et al. Higher vs lower positive end-expiratory pressure in patients with acute lung injury and acute respiratory distress syndrome: systematic review and meta-analysis. JAMA. 2010;303(9):865-873 [PubMed] [Google Scholar]
Gattinoni L, Tognoni G, Pesenti A, et al. ; Prone-Supine Study Group Effect of prone positioning on the survival of patients with acute respiratory failure. N Engl J Med. 2001;345(8):568-573 [PubMed] [Google Scholar]
Guerin C, Gaillard S, Lemasson S, et al. Effects of systematic prone positioning in hypoxemic acute respiratory failure: a randomized controlled trial. JAMA. 2004;292(19):2379-2387 [PubMed] [Google Scholar]
Voggenreiter G, Aufmkolk M, Stiletto RJ, et al. Prone positioning improves oxygenation in post-traumatic lung injury—a prospective randomized trial. J Trauma. 2005;59(2):333-341 [PubMed] [Google Scholar]
Taccone P, Pesenti A, Latini R, et al. ; Prone-Supine II Study Group Prone positioning in patients with moderate and severe acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2009;302(18):1977-1984 [PubMed] [Google Scholar]
Mancebo J, Fernández R, Blanch L, et al. A multicenter trial of prolonged prone ventilation in severe acute respiratory distress syndrome. Am J Respir Crit Care Med. 2006;173(11):1233-1239 [PubMed] [Google Scholar]
Fernandez R, Trenchs X, Klamburg J, et al. Prone positioning in acute respiratory distress syndrome: a multicenter randomized clinical trial. Intensive Care Med. 2008;34(8):1487-1491 [PubMed] [Google Scholar]
Troncy E, Collet J-P, Shapiro S, et al. Inhaled nitric oxide in acute respiratory distress syndrome: a pilot randomized controlled study. Am J Respir Crit Care Med. 1998;157(5 pt 1):1483-1488 [PubMed] [Google Scholar]
Michael JR, Barton RG, Saffle JR, et al. Inhaled nitric oxide versus conventional therapy: effect on oxygenation in ARDS. Am J Respir Crit Care Med. 1998;157(5 pt 1):1372-1380 [PubMed] [Google Scholar]
Cuthbertson BH, Galley HF, Webster NR. Effect of inhaled nitric oxide on key mediators of the inflammatory response in patients with acute lung injury. Crit Care Med. 2000;28(6):1736-1741 [PubMed] [Google Scholar]
Dellinger RP, Zimmerman JL, Taylor RW, et al. ; Inhaled Nitric Oxide in ARDS Study Group Effects of inhaled nitric oxide in patients with acute respiratory distress syndrome: results of a randomized phase II trial. Crit Care Med. 1998;26(1):15-23 [PubMed] [Google Scholar]
Gerlach H, Keh D, Semmerow A, et al. Dose-response characteristics during long-term inhalation of nitric oxide in patients with severe acute respiratory distress syndrome: a prospective, randomized, controlled study. Am J Respir Crit Care Med. 2003;167(7):1008-1015 [PubMed] [Google Scholar]
Lundin S, Mang H, Smithies M, Stenqvist O, Frostell C; The European Study Group of Inhaled Nitric Oxide Inhalation of nitric oxide in acute lung injury: results of a European multicentre study. Intensive Care Med. 1999;25(9):911-919 [PubMed] [Google Scholar]
Anzueto A, Baughman RP, Guntupalli KK, et al. ; Exosurf Acute Respiratory Distress Syndrome Sepsis Study Group Aerosolized surfactant in adults with sepsis-induced acute respiratory distress syndrome. N Engl J Med. 1996;334(22):1417-1421 [PubMed] [Google Scholar]
Spragg RG, Lewis JF, Walmrath H-D, et al. Effect of recombinant surfactant protein C-based surfactant on the acute respiratory distress syndrome. N Engl J Med. 2004;351(9):884-892 [PubMed] [Google Scholar]
Kacmarek RM, Wiedemann HP, Lavin PT, Wedel MK, Tütüncü AS, Slutsky AS. Partial liquid ventilation in adult patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2006;173(8):882-889 [PubMed] [Google Scholar]
Papazian L, Forel J-M, Gacouin A, et al. ; ACURASYS Study Investigators Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med. 2010;363(12):1107-1116 [PubMed] [Google Scholar]
Manthous CA, Hall JB, Olson D, et al. Effect of cooling on oxygen consumption in febrile critically ill patients. Am J Respir Crit Care Med. 1995;151(1):10-14 [PubMed] [Google Scholar]
Peek GJ, Mugford M, Tiruvoipati R, et al. ; CESAR trial collaboration Efficacy and economic assessment of conventional ventilatory support versus extracorporeal membrane oxygenation for severe adult respiratory failure (CESAR): a multicentre randomised controlled trial. Lancet. 2009;374(9698):1351-1363 [PubMed] [Google Scholar]
Zapol WM, Snider MT, Hill JD, et al. Extracorporeal membrane oxygenation in severe acute respiratory failure. A randomized prospective study. JAMA. 1979;242(20):2193-2196 [PubMed] [Google Scholar]
Morris AH, Wallace CJ, Menlove RL, et al. Randomized clinical trial of pressure-controlled inverse ratio ventilation and extracorporeal CO2 removal for adult respiratory distress syndrome. Am J Respir Crit Care Med. 1994;149(2 pt 1):295-305 [PubMed] [Google Scholar]
Fernandes CJ, Jr, Akamine N, De Marco FV, De Souza JA, Lagudis S, Knobel E. Red blood cell transfusion does not increase oxygen consumption in critically ill septic patients. Crit Care. 2001;5(6):362-367 [PMC free article] [PubMed] [Google Scholar]
Parsons EC, Hough CL, Seymour CW, Cooke CR, Rubenfeld GD, Watkins TR; NHLBI ARDS Network Red blood cell transfusion and outcomes in patients with acute lung injury, sepsis and shock. Crit Care. 2011;15(5):R221. [PMC free article] [PubMed] [Google Scholar]
Abroug F, Ouanes-Besbes L, Dachraoui F, Ouanes I, Brochard L. An updated study-level meta-analysis of randomised controlled trials on proning in ARDS and acute lung injury. Crit Care. 2011;15(1):R6. [PMC free article] [PubMed] [Google Scholar]
Yost CC, Soll RF. Early versus delayed selective surfactant treatment for neonatal respiratory distress syndrome. Cochrane Database Syst Rev. 2000; (2):CD001456. [PubMed] [Google Scholar]
Eastwood G, Bellomo R, Bailey M, et al. Arterial oxygen tension and mortality in mechanically ventilated patients. Intensive Care Med. 2012;38(1):91-98 [PubMed] [Google Scholar]
Bellomo R, Bailey M, Eastwood GM, et al. ; Study of Oxygen in Critical Care (SOCC) Group Arterial hyperoxia and in-hospital mortality after resuscitation from cardiac arrest. Crit Care. 2011;15(2):R90. [PMC free article] [PubMed] [Google Scholar]
Matute-Bello G, Frevert CW, Martin TR. Animal models of acute lung injury. Am J Physiol Lung Cell Mol Physiol. 2008;295(3):L379-L399 [PMC free article] [PubMed] [Google Scholar]
Fisher AB, Beers MF. Hyperoxia and acute lung injury. Am J Physiol Lung Cell Mol Physiol. 2008;295(6):L1066. [PMC free article] [PubMed] [Google Scholar]
Northway WH, Jr, Rosan RC, Porter DY. Pulmonary disease following respirator therapy of hyaline-membrane disease. Bronchopulmonary dysplasia. N Engl J Med. 1967;276(7):357-368 [PubMed] [Google Scholar]
Saugstad OD. Oxygen and retinopathy of prematurity. J Perinatol. 2006;26(suppl 1):S46-S50 [PubMed] [Google Scholar]
Baraldi E, Filippone M. Chronic lung disease after premature birth. N Engl J Med. 2007;357(19):1946-1955 [PubMed] [Google Scholar]
Carlo WA, Finer NN, Walsh MC, et al. ; SUPPORT Study Group of the Eunice Kennedy Shriver NICHD Neonatal Research Network Target ranges of oxygen saturation in extremely preterm infants. N Engl J Med. 2010;362(21):19591969 [PMC free article] [PubMed] [Google Scholar]
West JB. Respiratory Physiology: The Essentials. 8th ed Baltimore, MD: Lippincott Williams & Wilkins; 2008 [Google Scholar]
Ballester E, Reyes A, Roca J, Guitart R, Wagner PD, Rodriguez-Roisin R. Ventilation-perfusion mismatching in acute severe asthma: effects of salbutamol and 100% oxygen. Thorax. 1989;44(4):258-267 [PMC free article] [PubMed] [Google Scholar]
Wagner PD, Dantzker DR, Dueck R, Clausen JL, West JB. Ventilation-perfusion inequality in chronic obstructive pulmonary disease. J Clin Invest. 1977;59(2):203-216 [PMC free article] [PubMed] [Google Scholar]
Agustí AG, Roca J, Gea J, Wagner PD, Xaubet A, Rodriguez-Roisin R. Mechanisms of gas-exchange impairment in idiopathic pulmonary fibrosis. Am Rev Respir Dis. 1991;143(2):219-225 [PubMed] [Google Scholar]
Kapitän KS, Buchbinder M, Wagner PD, Moser KM. Mechanisms of hypoxemia in chronic thromboembolic pulmonary hypertension. Am Rev Respir Dis. 1989;139(5):1149-1154 [PubMed] [Google Scholar]
Tsang JY, Lamm WJ, Starr IR, Hlastala MP. Spatial pattern of ventilation-perfusion mismatch following acute pulmonary thromboembolism in pigs. J Appl Physiol. 2005;98(5):1862-1868 [PubMed] [Google Scholar]
Continuous or nocturnal oxygen therapy in hypoxemic chronic obstructive lung disease a clinical trial. Nocturnal Oxygen Therapy Trial Group. Ann Intern Med. 1980;93(3):391-398 [PubMed] [Google Scholar]
Aubier M, Murciano D, Fournier M, Milic-Emili J, Pariente R, Derenne JP. Central respiratory drive in acute respiratory failure of patients with chronic obstructive pulmonary disease. Am Rev Respir Dis. 1980;122(2):191-199 [PubMed] [Google Scholar]
Aubier M, Murciano D, Milic-Emili J, et al. Effects of the administration of O2 on ventilation and blood gases in patients with chronic obstructive pulmonary disease during acute respiratory failure. Am Rev Respir Dis. 1980;122(5):747-754 [PubMed] [Google Scholar]
Dick CR, Liu Z, Sassoon CS, Berry RB, Mahutte CK. O2-induced change in ventilation and ventilatory drive in COPD. Am J Respir Crit Care Med. 1997;155(2):609-614 [PubMed] [Google Scholar]
Robinson TD, Freiberg DB, Regnis JA, Young IH. The role of hypoventilation and ventilation-perfusion redistribution in oxygen-induced hypercapnia during acute exacerbations of chronic obstructive pulmonary disease. Am J Respir Crit Care Med. 2000;161(5):1524-1529 [PubMed] [Google Scholar]
Sassoon CS, Hassell KT, Mahutte CK. Hyperoxic-induced hypercapnia in stable chronic obstructive pulmonary disease. Am Rev Respir Dis. 1987;135(4):907-911 [PubMed] [Google Scholar]
Gay PC, Edmonds LC. Severe hypercapnia after low-flow oxygen therapy in patients with neuromuscular disease and diaphragmatic dysfunction. Mayo Clin Proc. 1995;70(4):327-330 [PubMed] [Google Scholar]
Wijesinghe M, Williams M, Perrin K, Weatherall M, Beasley R. The effect of supplemental oxygen on hypercapnia in subjects with obesity-associated hypoventilation: a randomized, crossover, clinical study. Chest. 2011;139(5):10181024 [PubMed] [Google Scholar]
Perrin K, Wijesinghe M, Healy B, et al. Randomised controlled trial of high concentration versus titrated oxygen therapy in severe exacerbations of asthma. Thorax. 2011;66(11):937-941 [PubMed] [Google Scholar]
Gibson RL, Comer PB, Beckham RW, McGraw CP. Actual tracheal oxygen concentrations with commonly used oxygen equipment. Anesthesiology. 1976;44(1):71-73 [PubMed] [Google Scholar]
Parke R, McGuinness S, Eccleston M. Nasal high-flow therapy delivers low level positive airway pressure. Br J Anaesth. 2009;103(6):886-890 [PMC free article] [PubMed] [Google Scholar]
Schettino G, Altobelli N, Kacmarek RM. Noninvasive positive-pressure ventilation in acute respiratory failure outside clinical trials: experience at the Massachusetts General Hospital. Crit Care Med. 2008;36(2):441-447 [PubMed] [Google Scholar]