Đại cương
Nhiễm khuẩn nặng/sốc nhiễm khuẩn (SNK) rất thường gặp trong số các bệnh nhân phải vào cấp cứu và vào khoa Hồi sức cấp cứu. Bệnh có thể diễn biến nhanh chóng, nguy cơ dẫn đến suy đa tạng và tử vong cao. cấp cứu ban đầu tích cực với truyền dịch đảm đủ thể tích sớm có ý nghĩa quan trọng để cải thiện tiên lượng.
Chẩn đoán
Chẩn đoán xác định
Đáp ứng viêm toàn thân, nhiễm trùng nhiễm độc.
Đáp ứng viêm toàn thân được xác định khi có từ 2 dấu hiệu trở lên.
Nhiệt độ > 38°c hoặc dưới 36°c.
Bạch cầu > 12000 hoặc 10%.
Thờ nhanh > 20 lần/phút hoặc PaC02
Mạch > 90 lần/phút.
Có ổ nhiễm khuẩn hoặc nhiễm khuẩn huyết.
Cấy máu dương tính và/hoặc xác định được ổ nhiễm khuẩn.
Dấu ấn viêm, nhiễm khuẩn: protein phản ứng tăng, procalcitonin tăng…
Triệu chứng sốc
Huyết áp tụt (huyết áp trung bình
Giảm tưới máu tổ chức
Lo lắng, vật vã, kích thích.
Da lạnh, ẩm, vân tím.
Thiểu niệu/vô niệu.
Thờ nhanh.
Tăng lactat máu.
Chẩn đoán phân biệt
Chú ý phân biệt 3 trường hợp sốc mà xử trí hoàn toàn khác với sốc nhiễm khuẩn.
Sốc tim: dấu hiệu suy tim cấp, tĩnh mạch cổ nổi, ALTT cao, chức năng tâm thu thất giảm (siêu âm tim: EF% thất trái giảm…).
Trụy mạch do tràn dịch màng ngoài tim gây ép tim cấp, tràn khí màng phổi áp lực.
Sốc phản vệ.
Chẩn đoán nguyên nhân
Cần nhanh chóng và tích cực tìm kiếm nguyên nhân gây SNK dựa vào định hướng lâm sàng, cấy máu, soi cấy bệnh phẩm đờm, phân, dịch não tủy… và các xét nghiệm chẩn đoán hình ảnh.
Các ổ nhiễm khuẩn thường gặp:
Nhiễm khuẩn phổi, màng phổi.
Nhiễm khuẩn trong ổ bụng: nhiễm trùng đường mật.
Nhiễm khuẩn tiết niệu.
Nhiễm khuẩn da, mô mềm.
Xét nghiệm cần làm
Bệnh phẩm tìm vi khuẩn:
Lấy bệnh phẩm xét nghiệm sớm, tốt nhất là trước khi dùng kháng sinh.
Lấy tối thiểu 2 mẫu máu đẻ gửi cấy máu: tối thiểu 1 mẫu máu lấy qua chọc tĩnh mạch ngoại biên,
mẫu máu lấy qua mỗi đường vào mạch máu đã được lưu > 48 giờ.
Bệnh phẩm đờm/dịch phế quản, dịch não tủy, nước tiểu, phân…
Các xét nghiệm khác: CTM, đông máu cơ bản, chức năng thận, gan, khí máu động mạch, lactat máu động mạch,…
Xét nghiệm và thăm dò giúp phát hiện tổn thương, ổ nhiễm khuẩn: siêu âm bụng, Xquang phổi…
Xử trí cấp cứu
Tiến hành hồi sức ngay cho các bệnh nhân có tụt huyết áp hoặc có tăng lactat máu > 4mmol/l. Xử trí cấp cứu trong những giờ đầu tập trung vào truyền dịch sớm, tích cực (nhưng tránh không để xảy ra phù phổi), kháng sinh phổ rộng sớm và đảm bảo hô hấp.
Kiểm soát, duy trì đường thờ và hô hấp
Cho thở oxy đù để đảm bảo Sp02 > 92% hoặc hết tím.
Cân nhắc đặt nội khí quản sớm và thờ máy cho các bệnh nhân có rối loạn ý thức, tím hoặc Sp02 không cải thiện với thờ oxy, có dấu hiệu mệt cơ hô hấp, không khôi phục được huyết động.
Khôi phục tuần hoàn
Đặt đường truyền ngoại biên đủ đảm bảo truyền dịch nhanh. Nên đặt ống thông tĩnh mạch trung tâm (nhất là khi có suy tim, khó khăn đánh giá thể tích lòng mạch, sốc nặng kém đáp ứng điều trị) để đo áp lực tĩnh mạch trung tâm hướng dẫn cho truyền dịch và để đảm bảo truyền dịch, thuốc vận mạch.
Truyền dịch nhanh và sớm với tiêu chí là bù đủ thể tích lòng mạch nhưng không để xảy ra phù phổi do thừa dịch. Khuyến cáo: 1000ml dịch tinh thể (natri clorua 0,9%, Ringer lactat) hoặc 500ml dịch keo (Haes-steril) trong 30 phút -1 giờ đầu (trẻ em: 20ml/kg). Sau đó điều chỉnh tùy theo đáp ứng và đánh giá lâm sàng. Duy trì ALTMTT 8 – 12cm nước (có thể cao hơn nếu đang TKNT hoặc có bệnh lí tim từ trước).
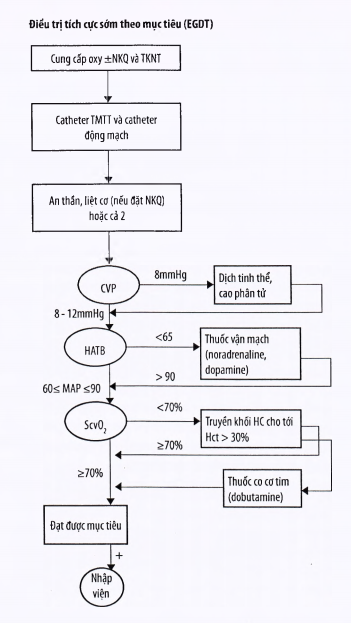
Phấn đấu cấp cứu ban đầu tích cực trong 6 giờ đầu cho SNK (xem sơ đồ ờ cuối quy trình):
Tiến hành hồi sức tích cực ngay khi bệnh nhân bắt đầu có biểu hiện SNK (tụt huyết áp không đáp ứng truyền dịch ban đầu hoặc locat máu tăng trên 4mmol/l).
Mục tiêu là phấn đấu đạt được tất cả các tiêu chí sau trong vòng 6 giờ đầu:
ALTMTT 8 – 12mmHg.
HATB ằ 65 mmHg.
Lượng nước tiểu £ 0,5ml/kg/giờ.
Độ bão hòa oxy máu tĩnh mạch trung tâm ≥ 70% [hoặc Sv02 (bão hòa oxy máu tĩnh mạch pha trộn) > 65%].
Các giải pháp
Truyền dịch nhanh để đảm bảoALTMTT 8 – 12mmHg (12 – 15mmHg nếu đang TKNT hoặc có bệnh lí tim từ trước).
Đảm bảo bão hòa oxy máu tĩnh mạch trung tâm > 70% bằng truyền dịch, truyền khối hồng cầu (để đạt hematocrit ằ 30%), dobutamin (đến liều 20 pg/kg/phút).
Dùng thuốc vận mạch để đảm bảo HATB > 65mmHg (HA tâm thu £ 90mmHg).
Thuốc vận mạch lựa chọn đầu tiên nên là noradrenalin hoặc dopamine: dopamin 2,5 – 20µg/kg/ phút; noradrenalin 0,05 – 2µg/kg/phút.
Nếu suy tim: dobutamin 5 – 15µg/kg/phút.
Các trường hợp sốc trơ, không đáp ứng các thuốc trên: adrenalin hoặc vasopressin.
Kháng sinh và kiểm soát ổ nhiễm khuẩn
Lấy bệnh phẩm làm xét nghiệm vi khuẩn trước khi cho kháng sinh.
Cần cho kháng sinh sớm, đường tiêm trong vòng 1 – 3 giờ đầu.
Kháng sinh ban đầu kinh nghiệm: beta-lactamin hoặc cephalosporine thế hệ 3, 4 có thể kết hợp với aminoside hoặc quinolone.
Điều trị ngoại khoa/dẫn lưu ổ nhiễm khuẩn sớm nếu có thể: nhiễm trùng đường mật, ứ mủ thận, mủ màng phổi…
Các điều trị hỗ trợ
Kiểm soát đường máu: cần theo dõi phát hiện tăng glucose máu. cần cho insulin khi glucose máu trên 11mmol/l, duy trì glucose máu ờ mức 6 – 10mmol/l.
Corticoid: có thể cân nhắc cho corticoid nếu nghĩ đến suy thượng thận hoặc sốc kém đáp ứng thuốc vận mạch. Hydrocortison 50mg/6 giờ tiêm tĩnh mạch (200mg/24 giờ).
Phòng tổn thương ống tiêu hóa do stress: dùng thuốc kháng H2 hoặc thuốc ức chế bơm proton (omeprazol, pantoprazol… 40mg/ngày tiêm hoặc uống).
Một số điều trị khác:
Lựa chọn tùy theo điều kiện (chủ yếu áp dụng sau khi vào cơ sở hồi sức) -Thăm dò huyết động (swan-ganz, PiCCO, catheter động mạch…) nhằm đạt được kiểm soát tối ưu về thể tích và huyết động.
Đánh giá và kiểm soát suy tạng.
Cân nhắc lọc máu, áp dụng thông khí theo ARDS netvvork.
Tìm và giải quyết triệt để ổ nhiễm khuẩn (kháng sinh, dẫn lưu, mổ…).
Phòng bệnh
Chú ý phát hiện và điều trị sớm các nhiễm khuẩn có nguy cơ gây sốc nhiễm khuẩn: nhiễm trùng đường mật, viêm thận-bể thận, viêm phổi nặng, nhiễm khuẩn huyết.
Phát hiện sớm các dấu hiệu của sốc nhiễm khuẩn: giảm tưới máu, tăng lactat máu, toan chuyển hóa…; khời động hồi sức sớm bằng truyền dịch và kháng sinh.
Tài liệu tham khảo
Dellinger RP, Levy MM và cs, “Surviving Sepsis Campaign: international guideline for management oĩsevere sepsis and septic shock: 2008”, Intensive Care Med 2008; 34:17- 60.