Đại cương
Chấn thương xương và mô mềm có bệnh cảnh rất đa dạng:
Chấn thương khu trú: gãy một chi, rách, dập nát cơ của một chi – Đa chấn thương: gãy xương chậu, xương đùi kết hợp với chấn thương ngực bụng, sọ não…
Chấn thương xương kết hợp chấn thương mô mềm ở một hoặc nhiều vị trí
Chấn thương xương: gãy xương kín, hở, trật khớp, sai khớp
Chấn thương mô mềm: rách, dập nát cơ và tổ chức, vết thương đứt rời, hội chứng khoang
Phạm vi bài này chủ yếu đề cập đến chấn thương xương và mô mềm ở chi, gãy xương đùi và gãy xương chậu. Đối với chấn thương xương đầu, cột sống tham khảo phần chấn thương sọ não và chấn thương cột sống.
Gãy xương
Nguyên tắc đánh giá và xử trí cấp cứu bệnh nhân chấn thương xương
Bất động cột sống cổ
Đánh giá và xử trí Đường thở – Hô hấp – Tuần hoàn (ABC)
Cầm máu nếu có chảy máu ngoài: băng ép, garô
|
Xương sườn |
|
125 ml |
|
Xương quay hoặc trụ |
|
250 – 500 ml |
|
Xương cánh tay |
|
500 – 750 ml |
|
Xương chày, mác |
|
500 – 1000 ml |
|
Xương đùi |
|
1000 – 2000 ml |
|
Xương chậu |
|
1500 – 3000ml |
Lượng máu có thể mất trong các loại gẫy xương
Chống sốc:
Đầu thấp chân cao, ủ ấm
Đặt hai đường truyền tĩnh mạch cỡ lớn (16-18G) hoặc đường truyền trước xương chày
Truyền dịch tinh thể, dịch cao phân tử hoặc máu, và các chế phẩm máu
Khám chấn thương toàn thân, không bỏ sót tổn thương
Bất động chi gãy
Giảm đau
Làm các xét nghiệm thường quy, tại giường: công thức máu, sinh hóa
Khi tình trạng bệnh nhân cho phép, tiến hành các xét nghiệm và thăm dò khác: XQ, siêu âm, cắt lớp vi tính..
Hội chẩn chuyên khoa chấn thương, bó bột hoặc phẫu thuật nếu có chỉ định
Gãy xương
Các dấu hiệu gãy xương:
Biến dạng chi
Gập góc, mất cấu trúc giải phẫu
Bầm tím dập nát chi
Ngắn chi
Sưng nề
Đau chói, mất vận động
Sờ nắn tăng cảm giác đau, có tiếng lạo xạo
Trong gãy xương hở, có thể thấy đầu xương lộ ra ngoài ổ gãy
Xử trí: ngoài các nguyên tắc xử trí chung nêu trên cần tiến hành bất động chi gãy, giảm đau, chụp XQ xác định tổn thương sau đó hội chẩn chuyên khoa ngoại chấn thương để quyết định biện pháp điều trị.
Nguyên tắc cố định chi gãy
Đánh giá: mạch cảm giác vận động của chi trước và sau khi cố định
Bộc lộ, đánh giá (có thể chụp ảnh) vùng tổn thương trước khi cố định
Gãy xương: bất động 1 khớp trên và 1 khớp dưới xương gãy
Tổn thương khớp: bất động xương trên và dưới khớp tổn thương
Rửa sạch, băng ép, cầm máu vết thương xương khớp hở trước khi cố định
Không cố nhét phần xương hở trở lại vào trong da
Bất động chi gãy ở tư thế chức năng hoặc tư thế bệnh nhân thấy dễ chịu
Nếu chi bị biến dạng, gập góc nhiều, không bắt được mạch dưới vị trí tổn thương, chi tím, lạnh có thể kéo nắn trở lại tư thế giải phẫu trước khi cố định. Nếu phải nắn chi trở lại tư thế giải phẫu, cần dùng thuốc giảm đau, dãn cơ vừa nắn vừa kéo dãn. Khi kéo cần dùng lực nhẹ nhàng, không cố nắn khi bị vướng hoặc bị mắc.
Nẹp cố định cần được đệm lót êm đặc biệt ở hai đầu nẹp
Nhấc cao chi sau khi đã bất động ( nếu không có chống chỉ định)
Gãy xương, khớp hở
Rửa sạch vết thương bằng nước muối sinh lý vô khuẩn, cắt lọc nếu cần
Băng ép cầm máu, nếu băng ép không cầm được máu tiến hành garo phía trên tổn thương
Chụp ảnh hoặc ghi chép lại tổn thương
Băng kín vết thương hở
Đánh giá mạch cảm giác, vận động của chi bị thương
Nắn trở lại tư thế giải phẫu (nếu có thể)
Nếu có các vật xuyên thấu vào chi, xương, ổ khớp, không được rút ra tại khoa cấp cứu, cố định chắc, chuyển xử lý tại phòng mổ
Bất động bằng các phương tiện cố định
Đánh giá lại mạch cảm giác, vận động
Tiêm phòng uốn ván và kháng sinh dự phòng
Hội chẩn chuyên khoa ngoại càng sớm càng tốt
Cố định một số gãy xương thường gặp
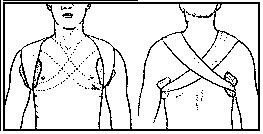
Bất động xương đòn và xương bả vai: Dùng băng thun rộng 10-12cm băng cố định 2 xương đòn bắt chéo sau lưng như hình số 8.
Băng số tám cố định xương đòn
Cố định xương sườn: nếu chỉ gãy xương sườn đơn thuần, không có mảng sườn di động, không có chấn thương ngực. Chỉ cần giảm đau cho bệnh nhân, vào viện theo dõi, xuất viện sau khi có ý kiến hội chẩn chuyên khoa ngoại.
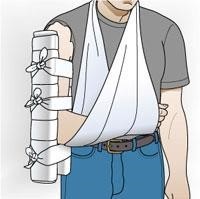
Cố định xương cánh tay:
Đặt hai nẹp
1 nẹp bên trong, đầu trên lên tới hố nách, đầu dưới quá khuỷu tay.
1 nẹp bên ngoài, đầu trên quá mỏm vai, đầu dưới quá khuỷu tay
Sau đó băng cố định lại buộc ép cánh tay vào người.
Dùng băng tam giác treo tay nạn nhân và buộc cố định vào trước ngực,
Cố định xương cánh tay
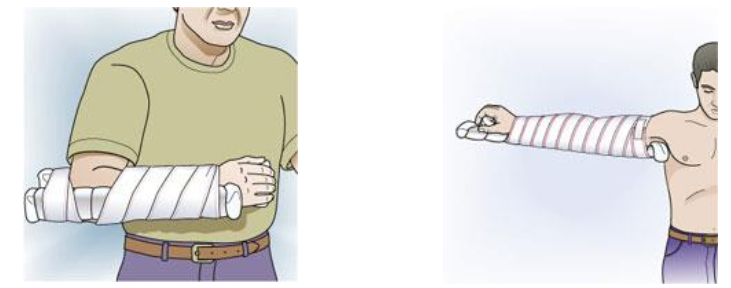
Cố định xương cẳng tay
Nếu khớp khuỷu co được, để cánh tay sát thân mình, cẳng tay vuông góc với cánh tay, sau đó bất động
Nếu khớp khuỷu không co được, để cánh cẳng tay thẳng, sau đó cố định
Cố định xương cẳng tay
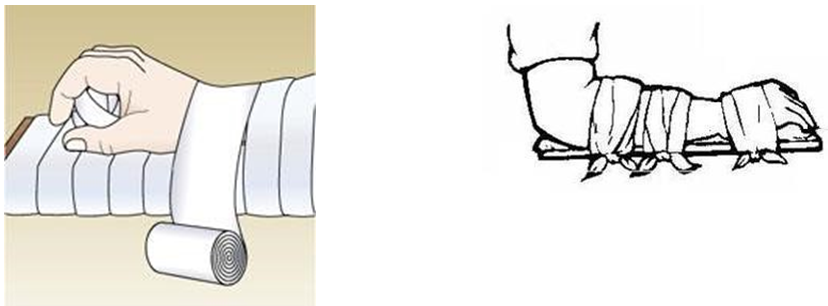
Cố định cổ tay, bàn tay
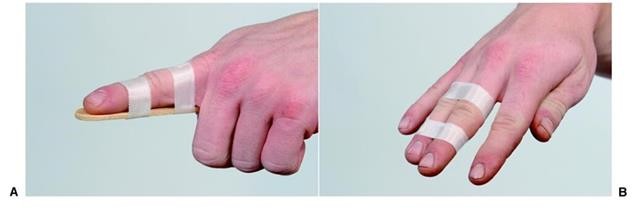
Cố định xương ngón tay
Cố định xương cẳng chân
Đặt 2 nẹp ở mặt trong và mặt ngoài chi gãy, đi từ giữa đùi tới quá cổ chân. Nếu có nẹp thứ 3 thì đặt ở mặt sau cẳng chân
Băng cố định nẹp vào chi ở bàn cổ chân, dưới và trên khớp gối, giữa đùi.
Bất động xương cẳng chân bằng nẹp
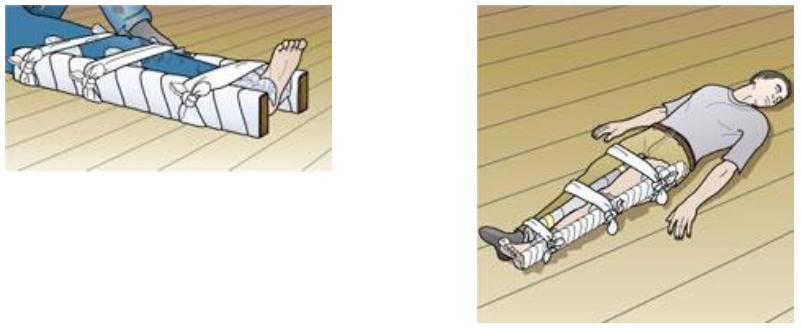
Cố định gãy xương đùi: Dùng 3 nẹp để cố định
Nẹp ở mặt ngoài đi từ hố nách đến quá gót chân.
Nẹp ở mặt trong đi từ bẹn đến quá gót chân
Nẹp ở mặt sau đi từ trên mào chậu đến quá gót chân
Băng cố định nẹp vào chi ở bàn chân, cổ chân, 1/3 trên cẳng chân, trên gối, bẹn, bụng và dưới nách.
Buộc chi gãy đã cố định vào chi lành
Bất động xương đùi bằng nẹp
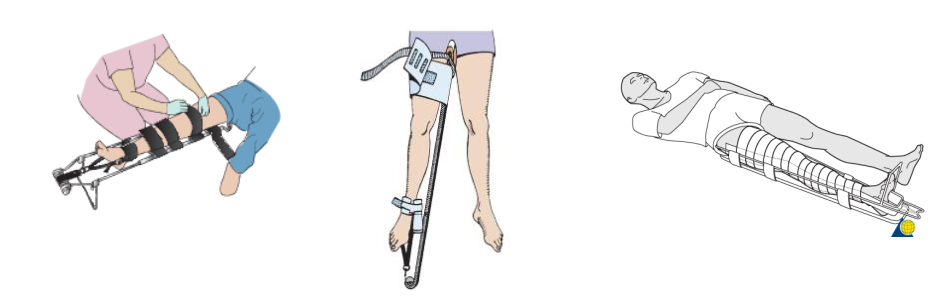
Nếu không bắt được mạch dưới chỗ tổn thương, phải dùng nẹp kéo liên tục ( nẹp thomas, Sager, hare)
|
Nẹp Hare |
Nẹp Sager |
Nẹp Thomas |
Chấn thương xương chậu
Vỡ xương chậu là một chấn thương nặng thường nằm trong bệnh cảnh đa chấn thương.
Lượng máu mất do vỡ xương chậu có thể rất lớn ( có thể tới 3000ml hoặc hơn) vì vậy nguy cơ sốc mất máu rất cao
Tỷ lệ tử vong trong chấn thương xương chậu kèm sốc mất máu có thể lên tới 50%, vì vậy việc đánh giá và hỗ trợ tuần hoàn có vai trò cực kỳ quan trọng
Các triệu chứng gợi ý chấn thương khung chậu
Đau vùng hạ vị, tiểu khung, đau xương chậu
Vết bầm tím quanh rốn
Vết bầm tím dọc hai bên sườn
Sờ nắn khung chậu có điểm đau chói,
Ép nhẹ 2 cánh chậu: đau, mất vững
Thăm trực tràng, âm đạo có máu
Niệu đạo rỉ máu
Mục tiêu xử trí gãy xương chậu tại khoa cấp cứu:
Hồi sức ABCD, đặc biệt lưu ý hỗ trợ tuần hoàn chống sốc truyền máu sớm nhất có thể
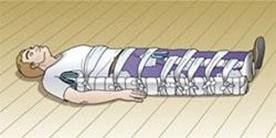
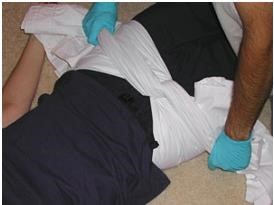
Khám chấn thương toàn diện, không bỏ sót các tổn thương khác + Bất động khung chậu bằng cách sử dụng một tấm vải ( có thể lấy ga trải giường gấp lại có bề rộng bằng khoảng cách từ gai chậu trước trên đến xương mu) quấn quanh khung chậu và buộc chặt.
Hội chẩn chuyên khoa chấn thương, chuyển phẫu thuật càng sớm càng tốt khi có chỉ định
Hội chứng khoang
Hội chứng chèn ép khoang ( gọi tắt là hội chứng khoang) là tình trạng tăng cao áp lực trong một khoang giải phẫu dẫn đến sự suy giảm tuần hoàn và thiếu máu cục bộ trong khoang, nếu kéo dài gây ra các thương tổn của các tạng trong khoang.
Khi nhắc đến hội chứng khoang, người ta thường nghĩ đến hội chứng khoang ở chi do chèn ép giữa các lớp cân mạc gây tổn thương cơ và thần kinh ở trong khoang. Tuy nhiên hội chứng khoang còn có thể xuất hiện ở khoang màng phổi, màng tim, màng bụng. Trong phạm vi bài này chỉ đề cập đến hội chứng khoang ở chi liên quan đến chấn thương
Nguyên nhân thường gặp:
Băng, nẹp, bó bột quá chặt
Chảy máu trong khoang do vết thương mạch máu
Bỏng
Viêm sưng tấy các bó cơ
Tổn thương phối hợp gãy xương, chấn thương rách cơ…
Mốc thời gian
Chèn ép khoang cấp tính có thể xuất hiện từ giờ thứ hai đến 6 ngày sau chấn thương
Chèn ép khoang kéo dài 6 giờ đủ để gây hoại tử cơ
Thời gian giải ép mà vẫn giữ được chi an toàn là trong khoảng 6-13 giờ.
Sau 15-36 giờ, phẫu thuật giải chèn ép không an toàn, thường dễ gây biến chứng
Sau 36 giờ thường phải cắt cụt chi
Dấu hiệu lâm sàng
Đau nhức tự nhiên khu trú ở vùng khoang bị chèn ép, với tính chất đau dữ dội, như có mạch đập, dai dẳng. Không đáp ứng với các loại thuốc giảm đau, bất động chi gãy không làm giảm đau. Vận động làm căng cơ gây tăng đau
Sưng, căng phồng vùng bị chèn ép, sờ chạm vào gây đau dữ dội.
Tê bì vùng da do dây thần kinh nằm trong khoang chi phối, sau đó giảm cảm giác và mất cảm giác (dấu hiệu muộn)
Da vùng chi tái
Không bắt được mạch dưới vùng tổn thương (dấu hiệu muộn)
Nguyên tắc xử trí hội chứng chèn ép khoang tại khoa cấp cứu
ABCDE
Chẩn đoán sớm hội chứng khoang
Tháo hoặc nới băng, nẹp, bột quá chặt
Giữ chi ở ngang mức tim
Kháng sinh dự phòng
Giảm đau
Điều trị và theo dõi hội chứng tiêu cơ vân cấp
Hội chẩn chuyên khoa ngoại, rạch cân cơ giảm áp càng sớm càng tốt khi có chỉ định
Trật khớp
Lâm sàng
Liên quan đến chấn thương
Đau, sưng vùng bị tổn thương
Khớp bị tổn thương mất vận động.
Dấu hiệu lò xo: khi làm động tác thụ động thay đổi tư thế biến dạng của chi, khi buông tay ra thì vị trí chi thể lại trở lại tư thế biến dạng ban đầu
Dấu hiệu biến dạng: Thay đổi hình dáng ở các khớp, đây là dấu hiệu chắc chắn dễ nhận biết và rất có giá trị trong chẩn đoán.
Ổ khớp rỗng.
Nguyên tắc xử trí:
Đánh giá và bảo đảm ABC
Cố định như cố định xương gãy
Tiến hành các xét nghiệm và thăm dò chẩn đoán hình ảnh để chẩn đoán xác định và đưa ra kế hoạch điều trị
Giảm đau
Hội chẩn chuyên khoa và nắn chỉnh khớp sớm
Xử trí vết thương đứt rời
Phân loại
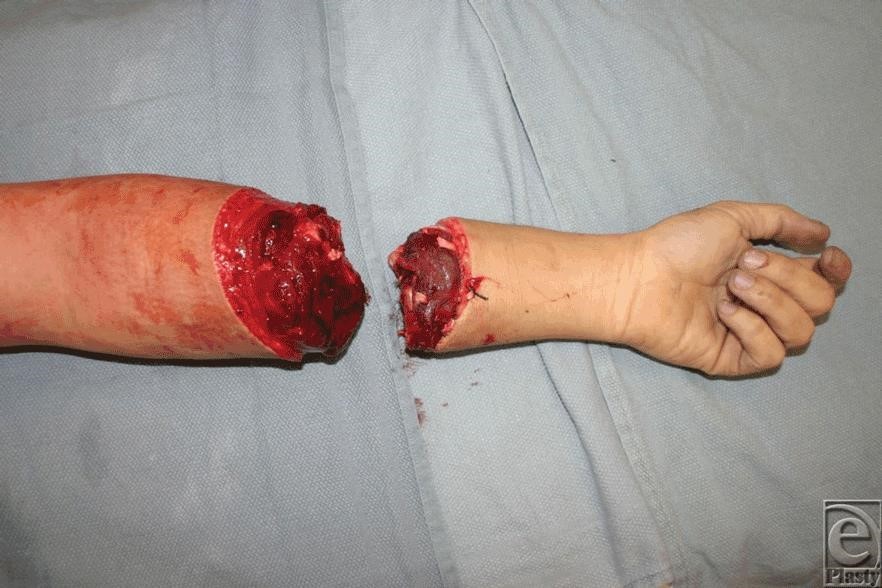
Vết thương đứt rời hoàn toàn: phần chi đứt rời và mỏm cụt hoàn toàn không có bất cứ cấu trúc giải phẫu nào liên kết với nhau
Vết thương đứt rời hoàn toàn
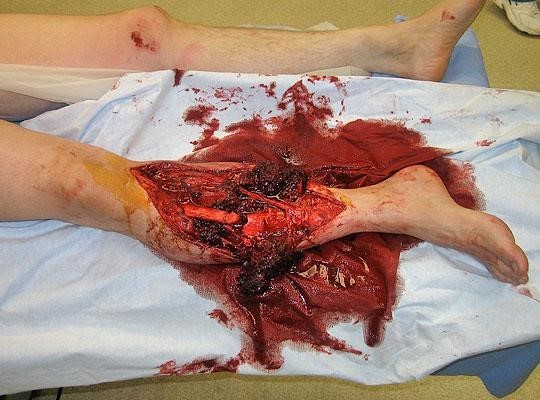
Vết thương đứt rời không hoàn toàn: phần chi đứt rời và mỏm cụt còn cấu trúc giải phẫu nối với nhau: xương, cân cơ…
Vết thương đứt rời không hoàn toàn
Xử trí cấp cứu chung:
Bảo đảm ABC
Đặt hai đường truyền lớn hỗ trợ tuần hoàn, chống sốc
Kháng sinh dự phòng
Tiêm phòng uốn ván
Xét nghiệm, thăm dò chẩn đoán hình ảnh khi tình trạng bệnh nhân cho phép
Hội chẩn chuyên khoa ngoại chấn thương xử trí tiếp: ghép da, khâu, nối chi…
Xử trí cấp cứu phần mỏm cụt:
Cầm máu bằng cách băng ép hoặc garo
Dùng nước muối sinh lý vô khuẩn rửa sạch mỏm cụt
Cắt lọc nếu bẩn hoặc dập nát nhiều
Đắp gạc tẩm nước muối sinh lý vô khuẩn, băng kín mỏm cụt
Chườm lạnh đầu mỏm cụt (không để đá tiếp xúc trực tiếp với mỏm cụt)
Xử trí phần chi thể đứt rời:
Rửa sạch bằng nước muối sinh lý vô khuẩn
Quấn gạc tẩm nước muối sinh lý vô khuẩn
Bỏ vào túi nilon sạch dán kín
Bỏ toàn bộ túi nilon trên vào chậu nước đá
Chuyển ghép nối chi ( phòng mổ hoặc chuyển tuyến trên)
Vết thương cắt cụt không hoàn toàn:
Cầm máu: băng ép, garo
Rửa sạch bằng nước muối sinh lý vô khuẩn
Đặt lại tư thế giải phẫu
Đắp gạc tẩm nước muối sinh lý vô khuẩn, băng kín
Nẹp bất động
Tài liệu tham khảo
Dave Hehemann, Mark Hardy. Keys to Optimal Management of Open Fractures. American College of Foot and Ankle Surgeons. 2010
Anthony Brown and Michael Cadogan. Orthopaedic Emergency. 2011
Guideline for essential trauma care WHO 2004
Aneel Bhangu, Caroline Lee, and Keith Porter. Emergencies in Trauma. Oxford University Press, 2010