Can thiệp mạch vành qua da đã và đang là cuộc cách mạng điều trị bệnh mạch vành. Tình trạng xuất huyết tiêu hóa (XHTH) sau PCI gặp ngày càng nhiều trên lâm sàng. Biểu hiện lâm sàng là XHTH mới hay khởi phát đợt XHTH mạn tính. XHTH làm tăng nguy cơ tử vong, bệnh tật cũng như thời gian nằm viện đặc biệt ở BN bệnh tim thiếu máu cục bộ và suy chức năng thất trái.
Tỷ lệ và nguy cơ xuất huyết tiêu hóa sau can thiệp đmv qua da
XHTH chiếm khoảng 15% các biến cố xuất huyết quanh thủ thuật, với khoảng 1,2 2,4% bệnh nhân PCI. Thuốc kháng kết tập tiểu cầu làm tăng mọi dạng XHTH và chủ yếu trong số xuất huyết đe dọa tính mạng là từ đường tiêu hóa trên .
Nguy cơ XHTH sớm là: Sử dụng aspirin hay thienopyridine, điều trị chống đông tích cực, người lớn tuổi, PCI tiên phát trong NMCT cấp có ST chênh lên, dùng thuốc tăng sức co bóp, ngừng tim, thiếu máu, đái tháo đường, giới nữ, tiền căn đột quỵ não, và suy tim.
Nguy cơ XHTH khi dùng lâu dài thuốc aspirin: Tiền sử có xuất huyết do loét, hay có ít nhất hai tiêu chuẩn sau: > 65 tuổi, sử dụng đồng thời NSAIDs, corticoid, chống đông, nhiễm vi khuẩn HP, tiền sử loét không biến chứng.
Clopidogrel không trực tiếp gây loét và có tỷ lệ gây XHTH thấp hơn aspirin. Phối hợp 2 thuốc làm tăng nguy cơ XHTH lên khoảng 4 lần và xuất huyết nặng 7 lần.
Sử dụng đồng thời 2 thuốc chống kết tập tiểu cầu làm tăng nguy cơ XHTH. Nguy cơ XHTH phụ thuộc vào thời gian và liều dùng 2 thuốc. Hầu hết nguy cơ XHTH xuất hiện sớm (trong năm đầu tiên) sau dùng 2 thuốc.
Các thuốc thienopyridines mới hơn (prasugrel, cangrelor, ticagrelor) cũng được nghiên cứu phối hợp với aspirin . Tỷ lệ xuất huyết không liên quan đến phẫu thuật tim dao động từ 2,4 – 5,5 %.
Điều trị xuất huyết tiêu hóa sau can thiệp động mạch vành
Nguyên tắc chung
Hiện chưa có hướng dẫn thống nhất về điều trị XHTH ở bệnh nhân sau can thiệp. Điều trị hiện nay chủ yếu dựa trên đồng thuận của các chuyên gia. Ba nguyên tắc điều trị cơ bản là:
Tùy theo từng cá thể bệnh nhân. Nhanh chóng tìm kiếm điểm xuất huyết và cầm máu. Đảm bảo nhanh chóng ổn định huyết động, hồi sức bệnh nhân.
Đánh giá phân tầng nguy cơ XHTH (theo thang điểm Rockall hoặc nội soi)
Cân nhắc giữa lợi ích và nguy cơ (do dừng thuốc hay tiếp tục dùng thuốc chống huyết khối).
Kết hợp chặt chẽ giữa bác sĩ tiêu hóa và tim mạch.
Bảng 2.11: Bảng điểm Rockall có nội soi (≥ 5 điểm là có nguy cơ cao) về nguy cơ xuất huyết tái phát và tử vong ở bệnh nhân XHTH cấp
|
|
0 điểm |
1 điểm |
2 điểm |
3 điểm |
|
Tuổi |
60 – 79 |
≥ 80 |
|
|
|
HATT |
HATT > 100 |
HATT > 100 |
HATT |
|
|
Mạch |
Mạch |
Mạch > 100 |
Mạch > 100 |
|
|
Bệnh kết hợp |
Không |
|
Suy tim, hội chứng động mạch vành mạn tính, các bệnh nặng khác |
Suy thận, suy gan, các bệnh lý ác tính |
|
Dấu hiệu chảy máu qua nội soi |
Rách tâm vị (Mallory Weiss) |
Chẩn đoán khác |
Bệnh lý ác tính đường tiêu hóa trên |
|
Điều trị cụ thể
Dừng heparin, thuốc ức chế thụ thể GB IIb/IIIa nếu đang truyền
Xác định vị trí xuất huyết và cầm máu nếu có thể (Nội soi thực quản dạ dày, nội soi đại trực tràng cầm máu..)
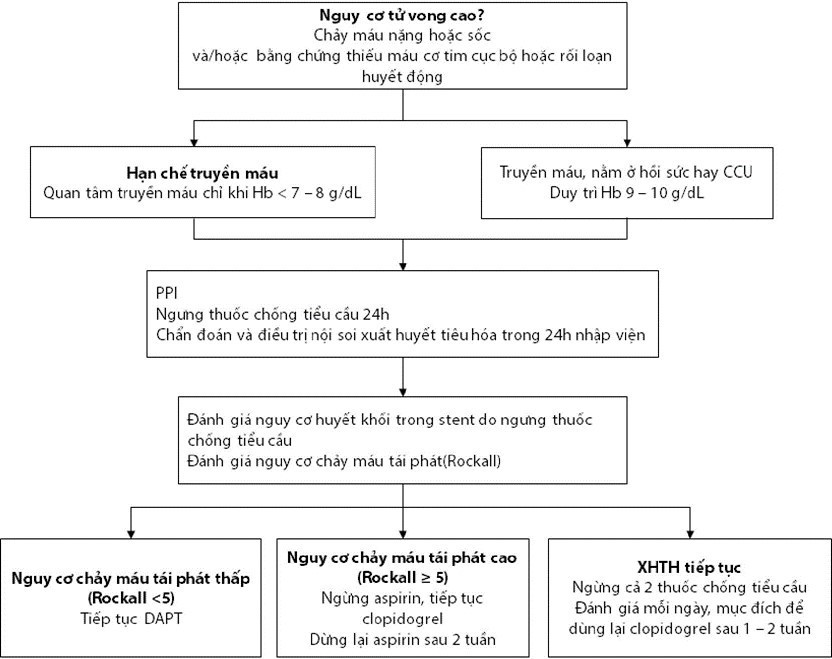
Quyết định ngưng một hoặc hai thuốc chống kết tập tiểu cầu cần dựa trên mức độ nguy hiểm và vị trí xuất huyết cũng như mức độ nguy hiểm nếu huyết khối trong stent xảy ra (vị trí đặt stent,…), thời gian sau can thiệp, loại tổn thương.. Thông thường sẽ ngưng tạm 2 thuốc trong vòng 24h, đánh giá nguy cơ XHTH theo thang điểm Rockall (lâm sàng và nội soi) và quyết định điều trị theo diễn tiến xuất huyết và nguy cơ theo Rockall Bảng 2.11)
Nếu xuất huyết nhẹ và trung bình (điểm Rockall
Nếu nguy cơ tái phát cao (Rockall ≥ 5 điểm) ngưng aspirin, tiếp tục clopidogrel. Dùng lại aspirin sau 2 tuần.
Nếu xuất huyết tiếp tục hoặc có rối loạn huyết động, dừng cả hai thuốc và hồi sức tích cực. Bồi phụ dịch để tránh giảm thế tích. Đầu tiên thường là muối đẳng trương. Chỉ truyền máu khi Hb
Duy trì Hb > 90g/1 (truyền hồng cầu lắng nếu cần). Tuy nhiên lợi ích truyền máu quanh thủ thuật còn nhiều bàn cãi. Cần lưu ý biến chứng thuyên tắc cấp ở BN truyền máu vì nguy cơ tăng đông sau truyền máu.
PPI truyền tĩnh mạch 72 giờ, sau đó chuyển sang uống, ít nhất 8 tuần.
Trong trường hợp XHTH dưới, nội soi đại tràng ngay để cầm máu nếu có thể.
Nếu các biện pháp trên không hiệu quả, điều trị ngoại khoa hay các biện pháp cầm máu khác bất cứ khi nào cần thiết.
Bệnh nhân cần phải theo dõi chặt chẽ nguy cơ huyết khối trong stent, đặt biệt ở bệnh nhân dùng DES.
Hình 2.15: Xử trí XHTH sau can thiệp ĐMV qua da
Dùng lại thuốc chống kết tập tiểu cầu:
Hiện chưa có số liệu về thời gian và liều tối ưu khi dùng lại thuốc kháng tiểu cầu ở bệnh nhân phải ngưng các thuốc này.
Khuyến cáo hiện nay là dùng lại các thuốc chống kết tập tiểu cầu càng sớm càng tốt nếu đã can thiệp nội soi hoặc cầm máu ổn định. Dùng lại bắt đầu cả 2 thuốc hay một thuốc tùy thuộc vào từng người bệnh (cân nhắc giữa nguy cơ xuất huyết tái phát và nguy cơ huyết khối trong stent). Nếu dùng 1 thuốc, dùng aspirin phối hợp với PPI cũng có hiệu quả tương tự dùng clopidogrel đơn độc. Trong trường hợp dùng clopidogrel, việc có hoặc không kết hợp với PPI cũng không có ảnh hưởng đến kết quả điều trị.
Dự phòng XHTH ở bệnh nhân sau can thiệp ĐMV:
Trước tiên là xác định xem bệnh nhân có các yếu tố nguy cơ XHTH không, phân loại nguy cơ XHTH cho bệnh nhân.
Sử dụng PPI cho mọi BN nguy cơ XHTH cao (IB). Cũng có thể sử dụng PPI cho nhóm nguy cơ không cao (IIB). Nên bắt đầu sớm ngay sau khi dùng 2 thuốc chống tiểu cầu. thời gian uống dài nhất trong các thử nghiệm là 1 năm. Không nên dùng kháng thụ thể H2 vì chưa được chứng minh lợi ích như PPI.
Dùng aspirin liều thấp nhất có hiệu quả (75 – 150 mg/24h)
Bảng 2.12: Các yếu tố nguy cơ XHTH trên lâm sàng
|
Yếu tố lâm sàng |
Điểm |
Nguy cơ |
|
NMCT cấp có ST chênh lên |
10 |
Thấp: ≤ 7 Cao: > 18
|
|
NMCT cấp không có ST chênh lên hoặc đau thắt ngực không ổn định |
3 |
|
|
Sốc tim |
8 |
|
|
Giới nữ |
6 |
|
|
Tiền sử suy tim |
5 |
|
|
Chưa được can thiệp mạch vành |
4 |
|
|
Suy tim NYHA IV |
4 |
|
|
Bệnh mạch máu ngoại biên |
2 |
|
|
66 – 75 tuổi |
2 |
|
|
76 – 85 tuổi |
5 |
|
|
≥ 85 tuổi |
8 |
|
|
Mức lọc cầu thận |
1 (cho mỗi mức lọc cầu thận giảm 10 mL/min) |
Mã ICD-10: Một số cấp cứu tim mạch
|
I49.0 |
Rung thất và cuồng thất. |
|
I21 |
Nhồi máu cơ tim cấp. |
|
J81 |
Phù phổi. |
|
I26 |
Thuyên tắc động mạch phổi. |
|
I71 |
Phình, tách thành động mạch chủ. |
|
I30 |
Viêm màng ngoài tim cấp. |
|
I40 |
Viêm cơ tim cấp. |
Tài liệu tham khảo
2014 ESC Guidelines on the diagnosis and treatment of aortic diseases: Document covering acute and chronic aortic diseases of the thoracic and abdominal aorta of the adult: The Task Force for the Diagnosis and Treatment of Aortic Diseases of the European Society of Cardiology (ESC). European Heart Journal, 35 ( 41 ), 2873-2926. Page R.L., Joglar J.A., Caldwell M.A., et al (2016). 2015 ACC/AHA/HRS Guideline for the Management of Adult Patients With Supraventricular Tachycardia. Journal of the American College of Cardiology , 67 (13 ), e27-e115.
Adler Y., Charron P., Imazio M., et al (2015). 2015 ESC Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC)Endorsed by: The European Association for Cardio-Thoracic Surgery (EACTS). European Heart Journal, 36 ( 42 ), 2921-2964.
Ponikowski P., Voors A.A., Anker S.D., et al (2016). 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. European Heart Journal, 37 ( 27 ), 2129-2200.
Whelton P.K., Carey R.M., Aronow W.S., et al (2018). 2017
ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults.
Journal of the American College of Cardiology , 71 (19 ), e127-e248.
Al-Khatib S.M., Stevenson W.G., Ackerman M.J., et al (2018). 2017 AHA/ACC/HRS
Guideline for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death. Journal of the American College of Cardiology , 72 (14 ), e91-e220.
Ibanez B., James S., Agewall S., et al (2018). 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. European Heart Journal, 39 ( 2 ), 119-177.
Panchal A.R., Berg K.M., Kudenchuk P.J., et al (2018). 2018 American Heart
Association Focused Update on Advanced Cardiovascular Life Support Use of
Antiarrhythmic Drugs During and Immediately After Cardiac Arrest: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation , 138 ( 23 ).
Mancia G., Rosei E.A., Azizi M., et al (2018). 2018 ESC/ESH Guidelines for the management of arterial hypertension. 98.
2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. 54.
Konstantinides S.V., Meyer G., Becattini C., et al (2019). 2019 ESC Guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). European Heart Journal.
Brugada J., Katritsis D.G., Arbelo E., et al (2019). 2019 ESC Guidelines for the management of patients with supraventricular tachycardia: The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC). European Heart Journal.
Caforio A.L.P., Pankuweit S., Arbustini E., et al (2013). Current state of knowledge on aetiology, diagnosis, management, and therapy of myocarditis: a position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. European Heart Journal, 34 ( 33 ), 2636-2648.
Kwiatt M.E. and Seamon M.J. (2013). Fat embolism syndrome. Int J Crit Illn Inj Sci, 3 ( 1 ), 64 – 68.
Mokadam N.A., Stout K.K., and Verrier E.D. (2011). Management of Acute Regurgitation in Left-Sided Cardiac Valves. Tex Heart Inst J, 38 (1 ), 9-19.
Al-Khatib S.M., Stevenson W.G., Ackerman M.J., et al (2018). 2017 AHA/ACC/HRS
Guideline for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death. Journal of the American College of Cardiology , 72 (14 ), e91-e220.
Ibanez B., James S., Agewall S., et al (2018). 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. European Heart Journal, 39 ( 2 ), 119-177.
Panchal A.R., Berg K.M., Kudenchuk P.J., et al (2018). 2018 American Heart
Association Focused Update on Advanced Cardiovascular Life Support Use of
Antiarrhythmic Drugs During and Immediately After Cardiac Arrest: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation , 138 ( 23 ).
Mancia G., Rosei E.A., Azizi M., et al (2018). 2018 ESC/ESH Guidelines for the management of arterial hypertension. 98.
2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. 54.
Konstantinides S.V., Meyer G., Becattini C., et al (2019). 2019 ESC Guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). European Heart Journal.
Brugada J., Katritsis D.G., Arbelo E., et al (2019). 2019 ESC Guidelines for the management of patients with supraventricular tachycardia: The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC). European Heart Journal.
Caforio A.L.P., Pankuweit S., Arbustini E., et al (2013). Current state of knowledge on aetiology, diagnosis, management, and therapy of myocarditis: a position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. European Heart Journal, 34 ( 33 ), 2636-2648.
Kwiatt M.E. and Seamon M.J. (2013). Fat embolism syndrome. Int J Crit Illn Inj Sci, 3 ( 1 ), 64 – 68.
Mokadam N.A., Stout K.K., and Verrier E.D. (2011). Management of Acute Regurgitation in Left-Sided Cardiac Valves. Tex Heart Inst J, 38 (1 ), 9-19.