Đặc điểm bệnh học của rối loạn nhịp tim
Đại cương
Rối loạn nhịp tim là sự rối loạn hoạt động điện sinh học của tim về ba mặt:
Sự tạo thành xung động.
Sự dẫn truyền xung động.
Phối hợp cả hai kiểu trên.
Nguyên nhân và cơ chế bệnh sinh
Nguyên nhân
Các bệnh nhiễm khuẩn: thấp tim là nguyên nhân thường gặp nhất, tiếp đến là các bệnh nhiễm khuẩn khác như thương hàn, bạch hầu.
Do nhiễm độc: thường gặp là các loại chống loạn nhịp như: digital, quinidin procainamid, reserpin, thuốc chẹn beta.
Do rối loạn điện giải: tăng hoặc giảm kali máu, magnesi máu, calci máu.
Các bệnh toàn thân: nhất là cường giáp, dị ứng thuốc, đái tháo đường.
Các bệnh cơ tim: nhồi máu cơ tim, lao, ung thư, chấn thương, các bệnh tim bẩm sinh như thông liên thất, còn ống động mạch, tứ chứng Fallot.
Do rối loạn thần kinh thực vật: do xúc cảm hoặc gắng sức.
Do phẫu thuật.
Do di truyền.
Cơ chế bệnh sinh
Rối loạn về sự hình thành xung động:
Tăng tính tự động của nút xoang: làm toàn bộ quả tim sẽ đập theo với tần số nhanh như nhịp nhanh xoang.
Giảm tính tự động của nút xoang: tim sẽ đập chậm gặp trong nhịp chậm xoang, nhịp bộ nối.
Tăng tính tự động của chủ nhịp dưới nút xoang: đó là những ngoại tâm thu.
Ngoài ra một số sợi cơ tim có thể phát ra xung động như trong cơn nhịp nhanh thất.
Rối loạn về dẫn truyền xung động: khi xung động bị cản trở làm sự dẫn truyền bị chậm lại ta gọi là bloc. Bloc có thể sinh lý không có tổn thương thực thể của cơ tim xảy ra ở bất kỳ vị trí nào của đường dẫn truyền như bloc nhánh, bloc nhĩ thất, bloc xoang nhĩ. Bloc cũng chỉ có thể theo một chiều từ trên xuống, hoặc hai chiều. Đặc biệt có thể gặp cơ chế vào lại trong rối loạn nhịp, là một cơ chế đặc biệt gặp trong ngoại tâm thu, cơn nhịp nhanh thất hoặc cơn nhịp nhanh trên thất.
Phối hợp cả rối loạn dẫn truyền xung động và hình thành xung động: cơ chế này sẽ tạo ra những rối loạn nhịp phức tạp hơn như phân ly nhĩ thất, nhiều loại ngoại tâm thu.
Loạn nhịp tim là triệu chứng của nhiều bệnh có thể là bệnh tại tim hoặc bệnh toàn thân hay các trường hợp do rối loạn nước và điện giải.
Nhịp tim có thể đều hoặc không đều.
Muốn biết rõ thể loạn nhịp tim phải ghi điện tim.
Nhịp nhanh trên 140 và nhịp chậm dưới 40 lần /phút đều gây nên rối loạn huyết động, tụt huyết áp cần cấp cứu ngay.
Triệu chứng và xử trí
Nhịp nhanh
Nhịp nhanh xoang: có đặc điểm
Nhịp nhanh đều liên tục trên 100 lần/phút, có khi lên đến 160-180 lần/phút.
Chẩn đoán nhờ ghi điện tim: nhịp tim nhanh có sóng P đi trước QRS.
Nguyên nhân của nhịp nhanh xoang có rất nhiều: sốt, thiếu máu cấp, cơn cường giáp cấp, suy hô hấp cấp…
Xử trí:
Tuỳ theo nguyên nhân gây nên.
Nếu không rõ nguyên nhân: có thể cho uống propranolol viên 40mg x 1/2 viên, ngày 2-3 lần.
Cơn nhịp nhanh trên thất: có đặc điểm
Khởi đầu đột ngột.
Trống ngực mạnh làm cho bệnh nhân khó chịu.
Kéo dài vài phút, vài giờ, vài ngày.
Kết thúc đột ngột.
Tần số 130-260, thường không có tụt huyết áp.
Điện tim sóng QRS mảnh, sóng P lẫn vào QRS, có thể có ST chênh xuống.
Xử trí:
ấn nhãn cầu, xoa xoang cảnh (nghiệm pháp Valsalva).
Nếu không có kết quả: có thể dùng prostigmin 1/4mg tĩnh mạch chậm, phối hợp với ấn nhãn cầu hoặc amiodaron hay digital.
Có khi chỉ cần tiêm một ống diazepam 10mg hoặc morphin 0,01g tiêm cũng có kết quả.
Nếu vẫn không đỡ: tiêm isoptin 2,5mg x 1 ống tiêm tĩnh mạch chậm, hoặc có thể sốc điện.
Cơn nhịp nhanh loạn nhịp hoàn toàn (còn gọi là cơn rung nhĩ nhanh)
Triệu chứng đánh trống ngực, đau ngực, khó thở.
Mạch không đều về nhịp cũng như về biên độ (mạch nhanh, nhịp đập khi mạnh khi yếu), khó đếm, phải đếm nhịp tim trong 1 phút (nhịp tim, nhịp mạch không trùng nhau).
Hay có tụt huyết áp và khó đo huyết áp.
Điện tim: khoảng cách QRS cách nhau không đều, kích thước cao thấp không đều, không thấy sóng P.
Nguyên nhân:
Tại tim: hẹp hai lá, suy mạch vành.
Ngoài tim: Basedow, suy hô hấp do bệnh phổi mạn tính.
Xử trí:
Digoxin 0,25-0,5mg tiêm tĩnh mạch hoặc amiodaron.
Sốc điện nếu không có suy tim, bệnh nhân dưới 60 tuổi.
Dự phòng tắc mạch bằng kháng vitamin K hoặc heparin. Aspirin có thể dùng nhưng tác dụng yếu.
Duy trì nhịp xoang bằng amiodaron.
Cuồng nhĩ: có đặc điểm
Nguyên nhân: các bệnh van tim nhất là van hai lá, thiếu máu cơ tim cục bộ, tâm phế mạn… hoặc do nhiễm độc digital.
Triệu chứng: cảm giác khó chịu, đau ngực, khó thở rầm rộ hơn rung nhĩ nhất là cơn kịch phát. Nghe tim nhanh đều 130-150 lần /phút. Tĩnh mạch cổ đập mạnh.
Chẩn đoán: điện tim mất sóng P thay bằng sóng F như răng cưa, tần số 250-350 lần /phút, phức bộ QRS bình thường và đều nhau.
Xử trí: sốc điện với liều 50 Joules có thể dùng thuốc để cắt và duy trì nhịp xoang bằng amiodaron, verapamil hoặc kích thích tâm nhĩ.
Cơn nhịp nhanh thất: có đặc điểm
Thường nặng, dễ phát hiện vì tình trạng toàn thân nặng, biểu hiện: rất mệt, buồn nôn, thoáng ngất đôi khi co giật.
Nhịp tim nhanh 150-220 lần /phút, đều.
Mạch nhanh, nhỏ, huyết áp hạ, choáng.
ấn nhãn cầu không kết quả.
Điện tim: QRS giãn rộng, không có sóng P đi trước. Tần số tim > 150 lần /phút.
Nguyên nhân: suy mạch vành, viêm cơ tim, ngộ độc digital, thực hiện các thủ thuật trên tim.
Xử trí:
Cho bệnh nhân thở oxy qua ống thông mũi.
Sốc điện 150-250 Joules có kết quả nhất.
Tiêm xylocain 50-100 mg tĩnh mạch sau đó duy trì bằng 0,5-1g nhỏ giọt tĩnh mạch trong 1-2 ngày đầu rồi duy trì bằng amiodaron, chẹn beta. Cần chú ý điều trị nguyên nhân và yếu tố thuận lợi.
Xoắn đỉnh: có đặc điểm
Thường do các thuốc chống loạn nhịp nhóm 1 gây ra. Khi giảm kali máu là yếu tố thuận lợi gây nên cơn xoắn đỉnh.
Triệu chứng chủ yếu: ngất, trụy tim mạch.
Điện tim: sóng khử cực biến dạng lăn tăn, chỗ nhỏ, chỗ phình to tùy theo chu kì.
Xử trí: cấp cứu bằng sốc điện, hồi sức tim mạch, thuốc isuprel hoặc magnesi sulfat tĩnh mạch và tạo nhịp nếu cần.
Rung thất: có đặc điểm
Là một dạng của ngừng tuần hoàn, nếu không can thiệp (hồi sinh tim phổi) bệnh nhân sẽ tử vong trong vài phút.
Điện tim: sóng lăn tăn, cao 1-2 mm, không rõ QRS.
Xử trí:
Hồi sinh tim phổi
Sốc điện cấp cứu thuốc adrenalin.
Nhịp chậm
Gọi là nhịp chậm khi bắt mạch và nghe tim:
Trong cơn dưới 30 lần /phút.
Ngoài cơn dưới 40 lần /phút.
Điện tim có thể thấy các dạng:
Bloc nhĩ thất độ 1: PQ (hoặc PR) kéo dài trên 0,20 giây.
Bloc nhĩ thất độ 2: có 2 thể:
Bloc Mobit 1: khoảng PQ kéo dài rồi mất dần hẳn sau đó lặp lại chu kì mới.
Bloc Mobit 2 (hay bloc nhĩ thất một phần): hai, ba hay nhiều hơn sóng P, mới có một sóng QRS.
Bloc nhĩ thất độ 3: nhĩ và thất phân ly hoàn toàn, thường nhĩ chậm hơn thất.
Lâm sàng thường biểu hiện cơn ngất, kèm theo co giật kiểu động kinh (cơn Adams-Stoke). Cơn tái phát nhiều lần càng nặng dần.
Nguyên nhân: viêm cơ tim do virus, bạch hầu, thấp tim…
Xử trí:
Đấm vào vùng trước tim 3 cái sau đó xoa bóp tim ngoài lồng ngực 60 lần /phút khi có cơn co giật.
Truyền tĩnh mạch isuprel 1mg trong glucose 5%, sao cho nhịp tim lên đến trên 60 lần /phút. Theo dõi nhịp tim bằng monitor. Nếu nghi ngờ có thiếu kali thì truyền kali chlorid và magnesi sulfat.
Nếu không có kết quả: đặt máy tạo nhịp tim tạm thời ngoài lồng ngực có xông điện cực trong buồng tim. Nếu sau 2 tuần tạo nhịp tim tạm thời, nhịp vẫn chậm phải đặt máy tạo nhịp tim vĩnh viễn.
Xử trí nguyên nhân: corticoid, kháng sinh.
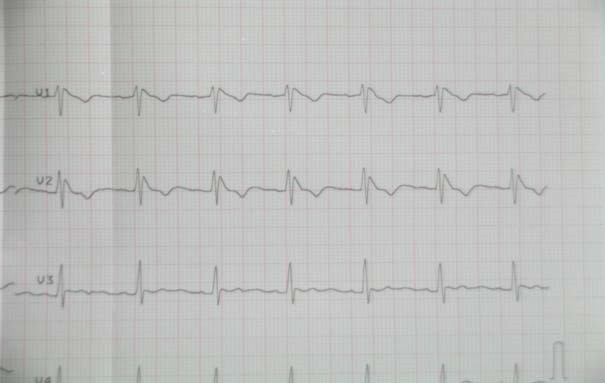
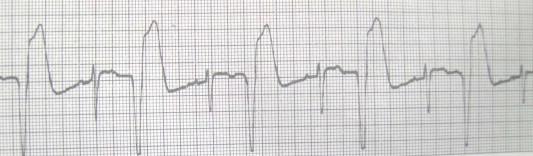
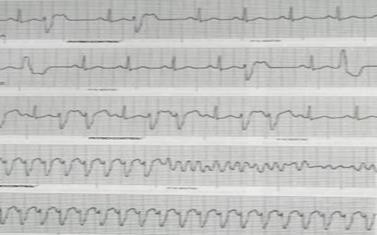
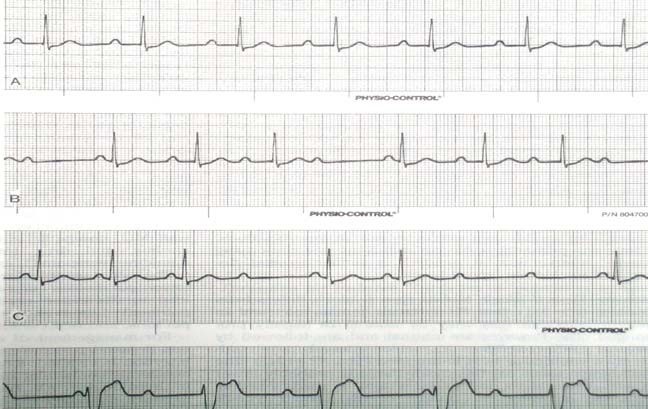
Một số hình ảnh điện tim bệnh lý
Hình 6.1. Hội chứng Brugada
Hình 6.2. Ngoại tâm thu thất nhịp đôi
Hình 6.3. Ngoại tâm thu thất, R/T, rung thất, nhịp nhanh thất
Hình 6.4. Bloc nhĩ thất cấp 2, 3
Chăm sóc bệnh nhân bị loạn nhịp tim
Nhận định tình hình
Nhận định bằng hỏi bệnh
Trước một bệnh nhân được chẩn đoán rối loạn nhịp tim người điều dưỡng cần:
Hỏi xem bệnh nhân hay bị hồi hộp, khó chịu trước ngực không?
Hỏi xem bệnh nhân hay bị ngất không?
Có hay lo lắng về bệnh tật không?
Bị bệnh tim mạch trước đây không và tình hình điều trị?
Các thuốc hiện đang sử dụng?
Có bị bệnh gì khác không, chú ý về các bệnh nội tiết?
Nhận định bằng quan sát
Tinh thần của bệnh nhân.
Tổng trạng của bệnh nhân: da và niêm mạc, tình trạng khó thở, phù.
Quan sát mắt, tuyến giáp.
Thăm khám
Lấy mạch, nhiệt, huyết áp, nhịp thở.
Nghe nhịp tim, tiếng tim, bắt mạch so sánh với nhịp tim.
Khám tuyến giáp.
Nghe phổi.
Khám bụng bệnh nhân.
Khám và phát hiện dấu run tay.
Thu thập các dữ liệu
Qua hồ sơ bệnh án, cũng như các thuốc đã sử dụng gần đây.
Qua gia đình bệnh nhân.
Chẩn đoán điều dưỡng
Một số chẩn đoán điều dưỡng có thể gặp ở bệnh nhân bị rối loạn nhịp đó là:
Bệnh nhân lo lắng, hồi hộp do rối loạn nhịp tim.
Xoàng đầu chóng mặt do thiếu máu.
Nguy cơ tử vong do điều trị không có hiệu quả.
Lập kế hoạch chăm sóc
Chăm sóc về tinh thần.
Tư thế nằm của bệnh nhân.
Chuẩn bị các loại thuốc chống loạn nhịp tim thông thường như xylocain, isoptin.
Chuẩn bị máy ghi điện tim: máy điện tim, giấy ghi, kem bôi.
Chuẩn bị truyền dịch.
Chuẩn bị máy làm sốc điện, máy tạo nhịp tim, ống nghe, máy đo huyết áp, máy monitor.
Chuẩn bị các dụng cụ bảo đảm thông khí: oxy.
ống thông mũi, bóng ambu, máy hô hấp nhân tạo, ống nội khí quản.
Thực hiện chế độ ăn uống, nghỉ ngơi.
Theo dõi các dấu hiệu sinh tồn.
Giáo dục sức khoẻ cho bệnh nhân
Thực hiện kế hoạch chăm sóc
Chăm sóc cơ bản
Đối với bệnh nhân rối loạn nhịp tim cần thực hiện một số kế hoạch sau:
Động viên, trấn an bệnh nhân vì bệnh nhân bị thường hay lo sợ, hốt hoảng.
Đặt bệnh nhân nằm trên giường, mặc áo không cài khuy hoặc cởi áo, nằm đầu cao 30o– 45o.
Thở oxy qua xông mũi 4-6 lít /phút.
Chuẩn bị tấm ván cứng để khi cần làm ép tim ngoài lồng ngực.
Đếm nhịp tim trong 1 phút, bắt mạch so sánh với nhịp tim.
Đo huyết áp, đếm nhịp thở, tính lượng nước tiểu.
Ghi điện tim.
Sau đó nối máy theo dõi điện tim (monitor).
Thực hiện chế độ ăn uống, nghỉ ngơi:
Ăn nhẹ, ăn nhạt (xúp nóng, cháo đường, sữa…).
Chăm sóc tại giường toàn diện.
Thực hiện y lệnh của bác sĩ
Làm các xét nghiệm máu: urê, đường, điện giải, pH máu và các khí trong máu.
Chuẩn bị máy làm sốc điện, máy tạo nhịp tim.
Dụng cụ thở oxy.
Bóng ambu, máy hô hấp nhân tạo, ống nội khí quản.
Thuốc chống loạn nhịp tim.
Theo dõi
Các dấu hiệu sinh tồn, chú ý nhịp tim về tần số và biên độ.
Tình trạng tinh thần của bệnh nhân.
Số lượng nước tiểu.
Các biến chứng hay các diễn biến mới xuất hiện.
Giáo dục sức khoẻ
Giáo dục sức khoẻ cho bệnh nhân và gia đình biết về tình trạng bệnh tật, tiến triển và các biến chứng có thể xảy ra cũng như cách phòng bệnh.
Đánh giá quá trình chăm sóc
Kết quả tốt nếu
Nhịp tim đang nhanh hay chậm nay trở về bình thường khi ngừng điều trị.
Huyết áp trở lại bình thường.
Bệnh nhân tỉnh táo, bớt lo sợ, hết vật vã và hốt hoảng.
Nhịp thở chậm lại.
Số lượng nước tiểu tăng lên.
Kết quả xấu cần tăng cường chăm sóc
Nhịp tim vẫn nhanh, chậm hay không trở về bình thường sau khi ngừng điều trị.
Huyết áp không lên hay không ổn định.
Ý thức xấu.
Tình trạng vô niệu.
Rối loạn nhịp thở hoặc thở Cheynes Stoke.
Cần lập lại kế hoạch chăm sóc và báo ngay cho bác sĩ.